Pryce1 describió que el secuestro pulmonar (SP) representa un espectro de anormalidades donde una porción pulmonar, con comunicación bronquial o no, recibe vascularización arterial sistémica aberrante. El tipo extralobar está cubierto por pleura propia y su drenaje venoso va a las venas sistémicas, y el intralobar comparte la pleura del resto del pulmón y su drenaje venoso va a las venas pulmonares; representa entre el 0,15-6,4% de todas las malformaciones pulmonares congénitas. El tratamiento clásico ha sido mediante cirugía, aunque actualmente el tratamiento percutáneo ofrece una opción menos invasiva2–4. Los informes de niños con SP tratados por embolización son escasos, razón por la que comunicamos la experiencia en tratamiento percutáneo del SP en un hospital pediátrico andino ecuatoriano.
Se trata de un estudio de corte transversal, por muestreo consecutivo desde marzo/2014 hasta abril/2016. Datos en común (tabla 1): arteria nutricia única del SP; acceso vascular por arteria femoral. No hubo complicaciones excepto en el primer paciente. Control tomográfico en los casos 1, 2 y 3. Consentimiento informado: todos.
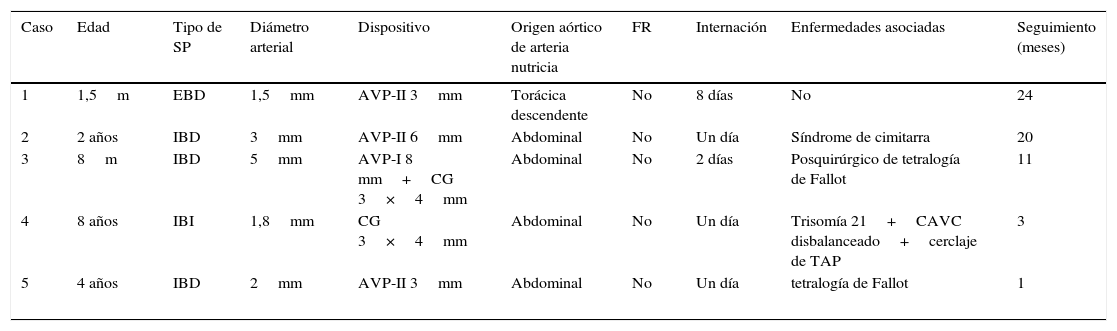
Datos en común de los pacientes con secuestro pulmonar
| Caso | Edad | Tipo de SP | Diámetro arterial | Dispositivo | Origen aórtico de arteria nutricia | FR | Internación | Enfermedades asociadas | Seguimiento (meses) |
|---|---|---|---|---|---|---|---|---|---|
| 1 | 1,5m | EBD | 1,5mm | AVP-II 3mm | Torácica descendente | No | 8 días | No | 24 |
| 2 | 2 años | IBD | 3mm | AVP-II 6mm | Abdominal | No | Un día | Síndrome de cimitarra | 20 |
| 3 | 8m | IBD | 5mm | AVP-I 8 mm+CG 3×4mm | Abdominal | No | 2 días | Posquirúrgico de tetralogía de Fallot | 11 |
| 4 | 8 años | IBI | 1,8mm | CG 3×4mm | Abdominal | No | Un día | Trisomía 21+CAVC disbalanceado+cerclaje de TAP | 3 |
| 5 | 4 años | IBD | 2mm | AVP-II 3mm | Abdominal | No | Un día | tetralogía de Fallot | 1 |
AVP (I y II): Amplatzer™ vascular plug (I y II); CAVC: canal auriculoventricular completo; CG: coils de Gianturco; EBD: extralobar basal derecho; FR: flujo residual; IBD: intralobar basal derecho; IBI: intralobar basal izquierdo; m: meses; SP: secuestro pulmonar; TAP: tronco arterial pulmonar.
En el primer caso, por sospecha radiográfica de SP, solicitamos tomografía que confirmó un gran SP. Como complicaciones del procedimiento tuvo disminución del pulso femoral que fue tratado con enoxaparina, además desarrolló síndrome de respuesta inflamatoria sistémica (SIRS) que requirió cuidados intensivos. Durante el seguimiento los pulsos femorales se mantuvieron simétricos, la gammagrafía pulmonar fue normal y la tomografía informó de regresión total del SP.
En los otros casos, el SP fue un hallazgo durante el cateterismo. El segundo paciente fue sometido a cateterismo por sospecha de hipertensión pulmonar mediante ecocardiografía. En el tercero, por evolución tórpida posquirúrgica de tetralogía de Fallot realizamos cateterismo que evidenció arterias bronquiales dilatadas que se ocluyeron con un AVP-II 6mm, en el vaso nutricio del SP se implantó un AVP-I y al observarse flujo residual se implantó un coil de Gianturco (CG) que terminó de ocluir la arteria aberrante. Al cuarto paciente se le practicó cateterismo por presentar cianosis. El último paciente tenía diagnóstico ecocardiográfico de tetralogía de Fallot y vasos colaterales, razón por la que se le indicó cateterismo donde descartamos la presencia de estos últimos.
La clave diagnóstica de SP es la detección mediante angiorresonancia, angiotomografía o angiografía de la arteria sistémica, nutriendo la zona pulmonar anómala. Si el SP debe ser tratado percutánea o quirúrgicamente no está bien definido aún, y menos todavía si el paciente es asintomático3.
El tratamiento quirúrgico puede requerir lobectomía, ocasionar hemorragia, infección, neumotórax y mayor estancia hospitalaria. El tratamiento percutáneo tiene menos riesgo de hemorragia, es menos invalidante y disminuye la estancia hospitalaria, aunque puede presentar complicaciones como las vasculares y SIRS, particularmente en niños pequeños con grandes SP.
Varios tipos de dispositivos han sido empleados para la embolización del SP2,4, nosotros utilizamos AVP y CG porque tenemos disponibilidad, su seguridad y efectividad para oclusión vascular han sido demostradas y su costo es accesible para el Estado.
Mediante seguimiento tomográfico, 6 meses después del procedimiento, objetivamos que no se recanalizó el vaso aberrante, hubo regresión del SP y expansión del pulmón residual, siendo estos últimos muy notorios en el primer caso por haber sido un SP de gran volumen, donde además la gammagrafía pulmonar indicó captación normal del pulmón derecho.
Si bien no se han comunicado diferencias significativas en cuanto a mortalidad entre el tratamiento quirúrgico y percutáneo del SP, series con número importante de pacientes sometidos a cirugía refieren entre 7-14 los días de hospitalización, drenaje torácico por 4 días y lobectomía en la mayoría de los casos particularmente en el tipo intralobar;3,5 aunque no realizamos estudio comparativo de ambas técnicas, con el tratamiento percutáneo evitamos estas morbilidades.
Hasta donde conocemos, es el segundo informe de tratamiento percutáneo de SP en niños en Sudamérica4, y aunque en nuestra serie la resolución endovascular fue efectiva y segura, es muy apresurado recomendarle como tratamiento de primera elección, porque se requiere de mayor experiencia, aunque debido a la creciente información acerca de su efectividad2–4, podría ser considerado como primera medida terapéutica en localidades donde hay limitaciones, tanto en el número de camas en cuidados intensivos, como en la disponibilidad de cirujanos pediátricos entrenados para operar malformaciones congénitas pulmonares.