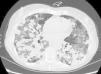
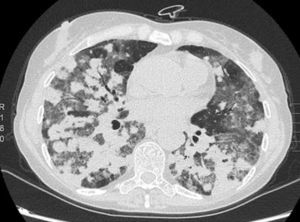
Presentamos el caso de una mujer de 57 años, exfumadora, y con antecedentes de adenopatías cervicales y axilares no patológicas, mastitis granulomatosa no necrosante y mielopatía dorsal aguda. La paciente fue hospitalizada por bronconeumonía y se le realizó una broncoscopia con biopsias transbronquiales que resultaron anodinas, y lavado broncoalveolar (LBA) en el que se observó un 65% de linfocitos y un cociente CD4/CD8 normal. La paciente reingresó por presentar un derrame pleural derecho, que se etiquetó de exudado linfocitario sin celularidad maligna, hepatoesplenomegalia y signos de hipertensión pulmonar. En el estudio destacó un déficit de las subclases de IgG. Se inició tratamiento con prednisona. Posteriormente, la paciente presentó disnea y síndrome constitucional. La tomografía computarizada torácica objetivó nódulos pulmonares peribronquiales de bordes imprecisos, con broncograma aéreo y tendencia a coalescer formando grandes masas en los lóbulos inferiores. Estas masas estaban rodeadas de áreas en vidrio esmerilado y adenopatías mediastínicas, hallazgos compatibles con granulomatosis linfomatoide, si bien las áreas en vidrio esmerilado y las adenopatías no son típicas de la granulomatosis linfomatoide y podrían estar relacionadas con el hábito tabáquico (fig. 1). Las pruebas funcionales mostraron una restricción moderada, con difusión del 36%, y en la analítica destacó una leucopenia debida a linfopenia. Se realizó biopsia de médula ósea y una segunda broncoscopia, cuyo LBA mostró un predominio linfocitario y un cociente CD4/CD8 normal. La punción de una adenopatía paratraqueal derecha no aportó más información. Los cultivos y la citología fueron negativos. Se practicó una biopsia pulmonar, tras la cual, la paciente sufrió un empeoramiento clínico-radiológico.
El resultado de la biopsia medular indicó la presencia de un linfoma de células B gigantes rico en células T, que se trató con quimioterapia, sin observarse mejoría. El resultado anatomopatológico de la biopsia pulmonar no fue concluyente. La paciente continuó empeorando de manera rápida y progresiva y, finalmente, falleció. En la necropsia clínica se objetivó un linfoma B difuso de células grandes, relacionado con el virus de Epstein-Barr (VEB), rico en células T e histiocitos, y con afectación perivascular, cambios compatibles con granulomatosis linfomatoide.
La granulomatosis linfomatoide fue descrita por primera vez en 1972 por Liebow et al.1 Afecta principalmente a pacientes entre la 3.ª y 5.ª década de vida y, predominante, a varones (2:1). Es un proceso linfoproliferativo angiocéntrico y angiodestructivo, que afecta a regiones extranodales y, en un 90% de los casos, cursa con afectación pulmonar. Se trata de una enfermedad de las células B que se considera relacionada con la infección por el VEB, el linfoma B de células grandes y estados de inmunosupresión2. La afectación pulmonar típica se caracteriza por lesiones nodulares, con invasión linfocitaria de los vasos sanguíneos, que pueden confluir y cavitarse2,3.
Se diagnostica a partir de los hallazgos anatomopatológicos, que incluyen infiltrados linfoideos polimórficos, infiltración transmural de arterias y venas por células linfoides y áreas focales de necrosis4.
El tratamiento de la granulomatosis linfomatoide es controvertido y varía según el grado histológico. En ausencia de síntomas y un grado histológico bajo, se realiza un seguimiento del paciente. El resto de los casos se tratan con prednisona y ciclofosfamida, si bien también se han probado pautas estándar de tratamiento del linfoma no Hodking.
Recientemente, se han obtenido resultados terapéuticos satisfactorios con interferón alfa-2b y rituximab5. El pronóstico de la granulomatosis linfomatoide es variable, en un 20% de los casos se observa una remisión espontánea, mientras que en el resto, la supervivencia media es de 2 años, con una mortalidad a los 5 años del 63 al 90%.