Analizar el significado de la presencia de linfocitos en las muestras de punción transbronquial aspirativa (PTA) de adenopatías mediastínicas (AM) en pacientes con sospecha de cáncer de pulmón (CP).
MétodosEstudio observacional retrospectivo que evalúa el valor predictivo negativo (VPN) de las muestras de PTA con evidencia de linfocitos pero sin células atípicas.
ResultadosSe realizaron 266 PTA a 252 pacientes con AM patológicas. En 115 PTA se evidenció la presencia de metástasis ganglionares (43%), y 94 (35%) fueron consideradas como no valorables (ausencia de material citológico evaluable o presencia exclusiva de células epiteliales bronquiales). De las 57 muestras de PTA restantes que contenían linfocitos sin atipias (21%), en 15 no se pudo confirmar el diagnóstico; en 32 se confirmó mediante técnicas diagnósticas alternativas y en 10 mediante seguimiento clínico-radiológico. El VPN de las 32 muestras confirmadas con técnicas diagnósticas alternativas fue del 84% y descendió al 76% cuando se incluyeron las 10 PTA en las que se disponía de seguimiento clínico-radiológico.
ConclusionesLa presencia de linfocitos sin atipias en la muestra de PTA no excluye la invasión neoplásica del ganglio analizado.
To evaluate the clinical relevance of the presence of lymphocytes in transbronchial needle aspiration (TBNA) samples from pathological mediastinal lymph nodes in patients with suspected lung cancer.
MethodsRetrospective observational study evaluating the negative predictive value (NPV) of TBNA samples containing lymphocytes but not malignant cells.
ResultsA total of 266 TBNA were performed in 252 patients with pathological lymph nodes. One hundred and fifteen TBNA samples had evidence of malignant cells (43%), and 94 (35%) samples were considered as inadequate (absence of adequate cytological material or exclusive presence of bronchial epithelial cells). Out of the 57 TBNA samples remaining (21%), 15 could not be confirmed; in 32, TBNA samples were confirmed with alternative diagnostic techniques and in 10, they were confirmed after clinical and radiological follow-up. The NPV of the 32 samples that were confirmed with alternative diagnostic techniques was 84% decreasing down to 76% when the 10 TBNA samples confirmed after clinical and radiological follow-up were included.
ConclusionsThe presence of lymphocytes in the TBNA sample does not exclude the neoplasic invasion of the specific lymph node analyzed.
Es conocido que un 30-44% de los pacientes con cáncer de pulmón (CP) tienen metástasis ganglionares mediastínicas en el momento del diagnóstico1. Su presencia determina el pronóstico y el plan terapéutico de la enfermedad. De acuerdo con las guías clínicas internacionales, el elevado porcentaje de falsos positivos (FP) que se obtiene con las técnicas de imagen (tomografía axial computerizada [TAC] y tomografía por emisión de positrones [PET]) en el estudio de las adenopatías mediastínicas (AM) obliga a la confirmación citológica o histológica de la presencia de infiltración neoplásica2. La mediastinoscopia, por su elevada sensibilidad y especificidad, se considera la técnica “gold standard” en la estadificación del mediastino3,4. No obstante, la mediastinoscopia es una técnica quirúrgica que conlleva un elevado coste hospitalario, así como una morbi-mortalidad no despreciable5. Por otro lado, la punción transbronquial aspirativa (PTA) tiene un papel plenamente reconocido en la evaluación broncoscópica de pacientes con sospecha de CP6,7. A diferencia de la mediastinoscopia, la realización de la PTA no requiere de anestesia general, quirófano o ingreso hospitalario y se puede realizar en el momento de la fibrobroncoscopia diagnóstica, aumentando tan solo en unos minutos la duración de la exploración. Todo ello hace que los costes económicos y de personal que suponen la realización de la PTA sean mucho menores que los de la mediastinoscopia.
No obstante, existe controversia sobre la rentabilidad global de la PTA en la estadificación mediastínica del CP. Las diferentes series publicadas muestran sensibilidades que oscilan entre el 36 y el 82%, hecho que se justifica por la mayor o menor influencia de factores, tales como la experiencia del broncoscopista o la prevalencia de enfermedad neoplásica en la población objeto de estudio8-11. Según las series publicadas, uno de los factores que más puede influir en la rentabilidad diagnóstica de la PTA es la diferente consideración, en el análisis de rentabilidad, de las muestras negativas12. Se considera que la presencia de linfocitos en el análisis citológico de la muestra es la demostración de que la punción es ganglionar y, por tanto, que la muestra es adecuada. Dicha consideración está basada en el estudio de Baker et al13 en el que el valor predictivo de un resultado negativo se calculaba separadamente según la muestra tuviera o no linfocitos. En este estudio la presencia de linfocitos en una muestra negativa tenía un valor predictivo del 78%, valor muy superior al 36% obtenido cuando la muestra negativa no contenía linfocitos. No obstante, el estudio de Baker se basa en el análisis de un número muy pequeño de casos en el que tan solo 9 muestras analizadas contenían linfocitos. El conocimiento del valor predictivo negativo (VPN) de la PTA tiene una gran relevancia clínica ya que, en el caso de que este fuera elevado, permitiría evitar la realización de exploraciones más invasivas para la confirmación de la ausencia de metástasis ganglionares.
Con el objetivo de conocer el VPN de una PTA con contenido linfocitario, hemos realizado un análisis retrospectivo de un total de 266 muestras de PTA realizadas en un único centro a pacientes con sospecha de CP.
MétodosEstudio observacional retrospectivo en el que se analizaron las PTA practicadas en la unidad de broncoscopia de un hospital de tercer nivel, entre enero de 2006 y diciembre de 2009. Para el objetivo principal del estudio se incluyeron únicamente las PTA realizadas a pacientes con sospecha de CP y presencia en la TAC de AM aumentadas de tamaño (eje menor igual o superior a 10mm) y abordables por PTA.
Los detalles sobre la realización de la PTA en nuestro centro han sido descritos previamente12. En resumen, la exploración endoscópica se realizaba bajo sedación consciente con midazolam sublingual o midazolam y fentanilo intravenoso, según el criterio del endoscopista. En todos los casos se emplearon agujas citológicas Excelon 21G (Boston Scientific, Spencer IN, EE. UU.). El número de punciones practicadas en cada paciente varió según el criterio del endoscopista, oscilando entre 2 y 4 por cada estación ganglionar estudiada.
Para el objetivo del presente estudio, las PTA con presencia de células neoplásicas se consideraron verdaderos positivos (VP). Las PTA con presencia de celularidad linfoide y ausencia de atipias se consideraron como verdaderos negativos (VN) solo cuando fueron verificados mediante técnicas diagnósticas alternativas o cuando el diagnóstico final no era el de CP. Las PTA con celularidad linfoide y ausencia de atipias en las que las técnicas diagnósticas alternativas demostraron la presencia de infiltración neoplásica en el ganglio objeto de estudio se consideraron como falsos negativos (FN). Finalmente, aquellas PTA que, sin presentar atipias, se consideraban adecuadas debido a la presencia de celularidad linfoide y que no pudieron ser verificadas por otras técnicas debido a la negativa del paciente o inoperabilidad/irresecabilidad de la lesión se clasificaron como no confirmadas.
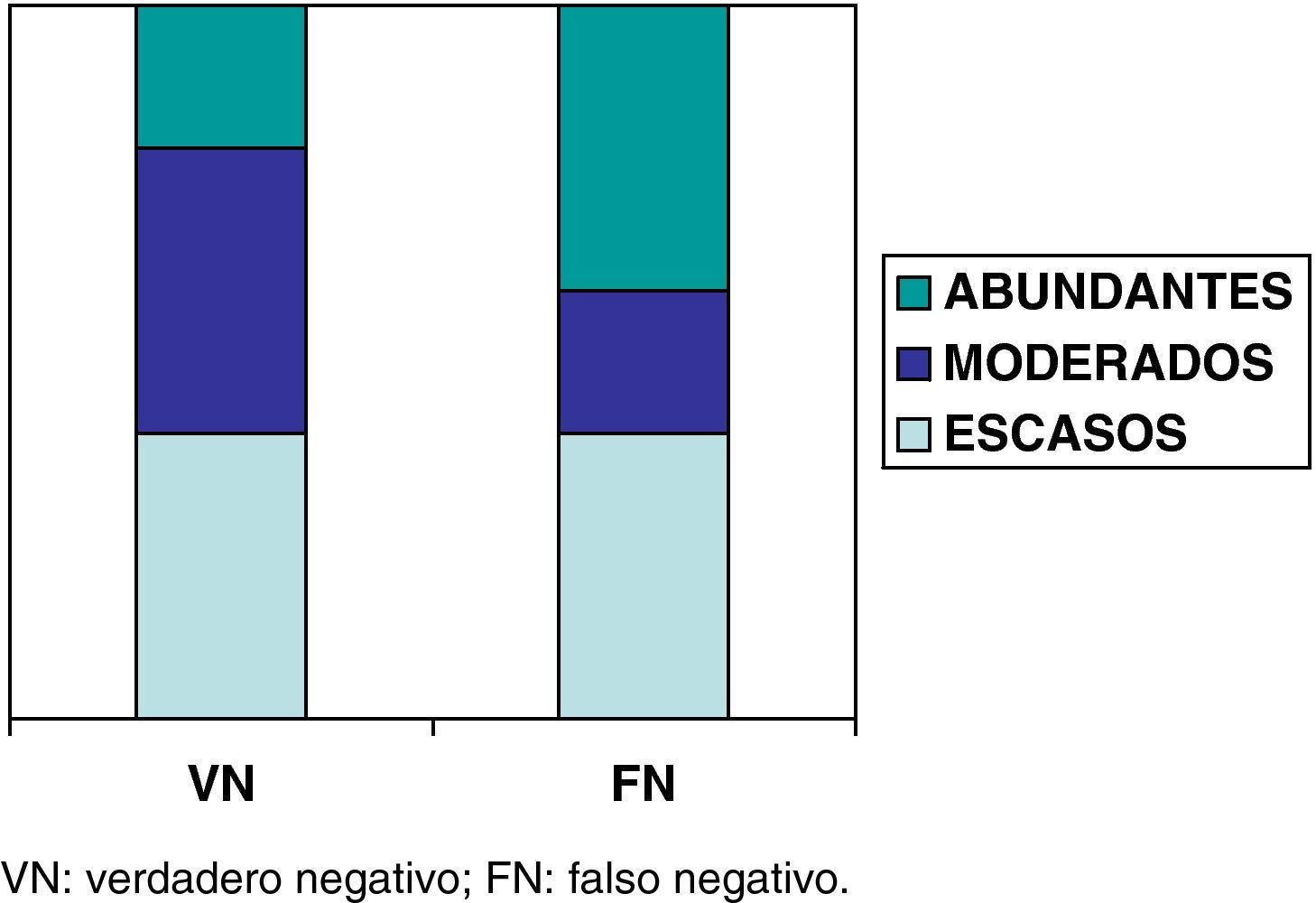
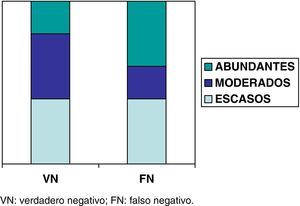
Con el fin de averiguar si la calidad de las muestras de PTA, basada en la abundancia de la población linfocitaria existente, podría influir en la prevalencia de FN, se realizó un análisis semi-cuantitativo de las 5 muestras catalogadas como FN y se compararon con 5 muestras tomadas al azar del grupo de VN. En cada caso, el patólogo, sin conocimiento del diagnóstico definitivo, establecía la calidad de la muestra según la presencia de linfocitos en tres categorías: abundantes, moderados y escasos (fig. 1).
Con el objetivo de incluir el mayor número de casos posibles en el estudio, se realizó un subanálisis en el que se incluyeron también los pacientes con muestras no confirmadas. Se consideró que la muestra objeto de estudio era un VN cuando se disponía de una PET de la AM objeto de estudio que no mostraba captación patológica y un seguimiento radiológico por TAC de al menos 6 meses en el que no se evidenciaba crecimiento ganglionar. Por otro lado, se consideró que una muestra era un FN cuando la PET de la AM concreta era positiva y/o existía disminución de tamaño del ganglio con tratamiento quimioterápico.
Análisis estadísticoLos resultados de las variables cuantitativas se expresaron como media±desviación estándar. Para las variables cualitativas se utilizaron porcentajes y frecuencias absolutas. El VPN se determinó según la ecuación: VPN=VN/(VN+FN).
La prevalencia de afectación ganglionar en la población estudiada se calculó según la fórmula: (VP+FN/N), siendo N el número total de pacientes con diagnóstico definitivo de CP. Las proporciones se compararon mediante test de chi-cuadrado. Una p<0,05 se consideró como significativa.
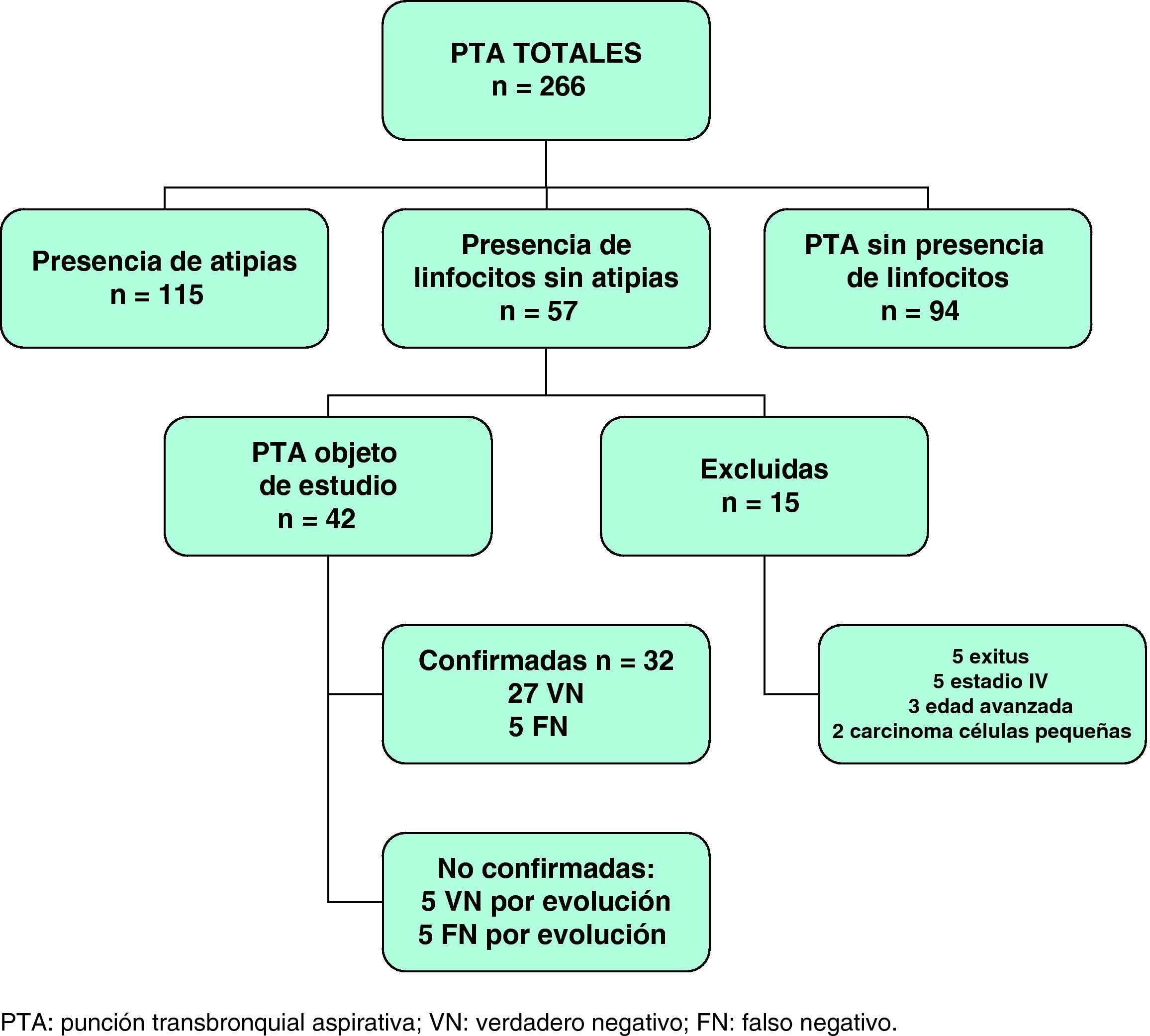
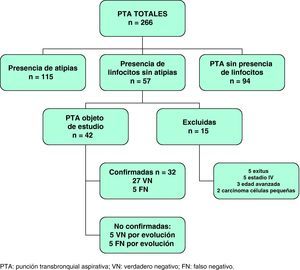
ResultadosSe valoraron un total de 266 PTA realizadas a 252 pacientes con sospecha de CP y presencia en la TAC de AM de tamaño patológico (diámetro menor igual o superior a 10mm). De los 252 pacientes, a 238 se les practicó una PTA, y a 14, dos PTA. Según se muestra en la figura 2, de las 266 PTA realizadas, en 115 muestras (43%) se demostró la presencia de metástasis ganglionares, 94 (35%) no fueron valorables (ausencia de material citológico evaluable o presencia exclusiva de células epiteliales bronquiales) y en 57 (21%) hubo evidencia de celularidad linfoide sin presencia de atipias. Se confirmó el diagnóstico de CP en 208 de los 252 pacientes, lo que supone una prevalencia de esta enfermedad en la población estudiada del 82%. No se observaron complicaciones relacionadas con la realización de la PTA. Del grupo de muestras objeto del presente estudio, es decir, de las 57 muestras en las que había evidencia de celularidad linfoide pero sin presencia de atipias, se excluyeron un total de 15 PTA. De estas, 13 correspondían a pacientes en los que no se prosiguió el estudio debido a edad avanzada, presencia de metástasis a distancia (estadio IV) o fallecimiento previo al diagnóstico definitivo. Así mismo, se excluyeron 2 PTA de pacientes diagnosticados de carcinoma de células pequeñas en los que se inició tratamiento quimioterápico inmediatamente después de conocer el diagnóstico histológico definitivo. Por lo tanto, la muestra final objeto de estudio estuvo constituida por 42 PTA con contenido linfocitario y ausencia de atipias.
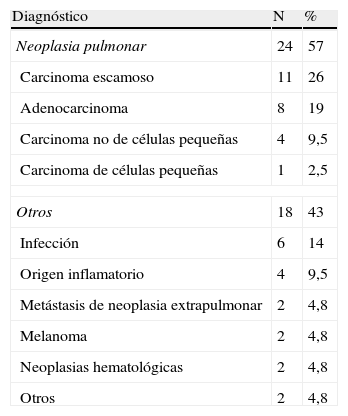
Las 42 PTA pertenecían a 40 pacientes, 34 (81%) de los cuales eran varones y 8 (19%) mujeres. La edad media del grupo de estudio fue 64±11 años. El diagnóstico definitivo de CP se obtuvo en 24 casos (57%), siendo el carcinoma escamoso el tipo histológico más frecuente (tabla 1).
Diagnóstico histológico definitivo de los 42 casos incluidos
| Diagnóstico | N | % |
| Neoplasia pulmonar | 24 | 57 |
| Carcinoma escamoso | 11 | 26 |
| Adenocarcinoma | 8 | 19 |
| Carcinoma no de células pequeñas | 4 | 9,5 |
| Carcinoma de células pequeñas | 1 | 2,5 |
| Otros | 18 | 43 |
| Infección | 6 | 14 |
| Origen inflamatorio | 4 | 9,5 |
| Metástasis de neoplasia extrapulmonar | 2 | 4,8 |
| Melanoma | 2 | 4,8 |
| Neoplasias hematológicas | 2 | 4,8 |
| Otros | 2 | 4,8 |
Las estaciones ganglionares evaluadas, según el esquema anatómico descrito por Wang14, fueron: subcarinal en 23 casos (55%), paratraqueal derecha en 16 casos (38%), paratraqueal izquierda en 2 casos (5%) y precarinal en 1 caso (2%).
Valor predictivo de las muestras de PTA con linfocitos y ausencia de atipias confirmadasEn 23 de los 42 casos en que la PTA mostraba presencia de linfocitos y ausencia de atipias se realizó una técnica diagnóstica alternativa. En concreto, en 5 casos se llevó a cabo punción con aguja fina mediante control ecoendoscópico (EUS-PAAF), en 2 mediastinoscopia y en 12 toracotomía. En 4 pacientes adicionales la técnica diagnóstica alternativa fue la repetición de la PTA, confirmándose el diagnóstico de benignidad en 3 casos (PET negativo y seguimiento radiológico de un mínimo de 6 meses) e identificando un FN en el último caso. En 9 pacientes el diagnóstico definitivo no fue el de CP. En concreto, se diagnosticaron 2 casos de síndrome linfoproliferativo, 1 caso de sarcoidosis y 6 casos de infección pulmonar/proceso inflamatorio con resolución clínico-radiológica completa. De esta forma, se consideraron confirmadas 32 de las 42 PTA objeto de estudio.
De las 32 muestras de PTA confirmadas, se evidenció que en 27 casos se trataba de VN y en 5 casos de FN (tablas 2 y 3). Por tanto, el VPN de la presencia de linfocitos sin atipias en las muestras de PTA fue del 84%.
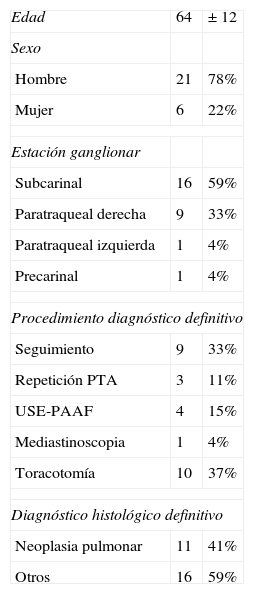
Punciones transbronquiales aspirativas con linfocitos y sin atipias, confirmadas mediante técnicas diagnósticas alternativas y clasificadas como verdaderos negativos
| Edad | 64 | ± 12 |
| Sexo | ||
| Hombre | 21 | 78% |
| Mujer | 6 | 22% |
| Estación ganglionar | ||
| Subcarinal | 16 | 59% |
| Paratraqueal derecha | 9 | 33% |
| Paratraqueal izquierda | 1 | 4% |
| Precarinal | 1 | 4% |
| Procedimiento diagnóstico definitivo | ||
| Seguimiento | 9 | 33% |
| Repetición PTA | 3 | 11% |
| USE-PAAF | 4 | 15% |
| Mediastinoscopia | 1 | 4% |
| Toracotomía | 10 | 37% |
| Diagnóstico histológico definitivo | ||
| Neoplasia pulmonar | 11 | 41% |
| Otros | 16 | 59% |
PTA: punción transbronquial aspirativa; USE-PAAF: punción aspirativa con aguja fina guiada por ultrasonografía endoscópica.
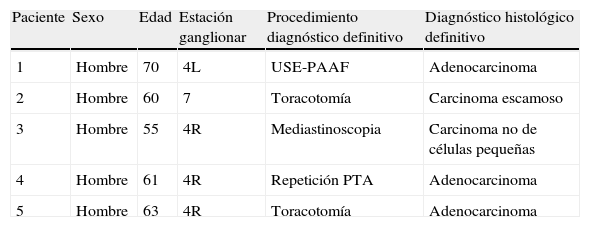
Punciones transbronquiales aspirativas (PTA) con linfocitos y sin atipias confirmadas mediante técnicas diagnósticas alternativas y clasificadas como falsos negativos
| Paciente | Sexo | Edad | Estación ganglionar | Procedimiento diagnóstico definitivo | Diagnóstico histológico definitivo |
| 1 | Hombre | 70 | 4L | USE-PAAF | Adenocarcinoma |
| 2 | Hombre | 60 | 7 | Toracotomía | Carcinoma escamoso |
| 3 | Hombre | 55 | 4R | Mediastinoscopia | Carcinoma no de células pequeñas |
| 4 | Hombre | 61 | 4R | Repetición PTA | Adenocarcinoma |
| 5 | Hombre | 63 | 4R | Toracotomía | Adenocarcinoma |
USE-PAAF: punción aspirativa con aguja fina guiada por ultrasonografía endoscópica.
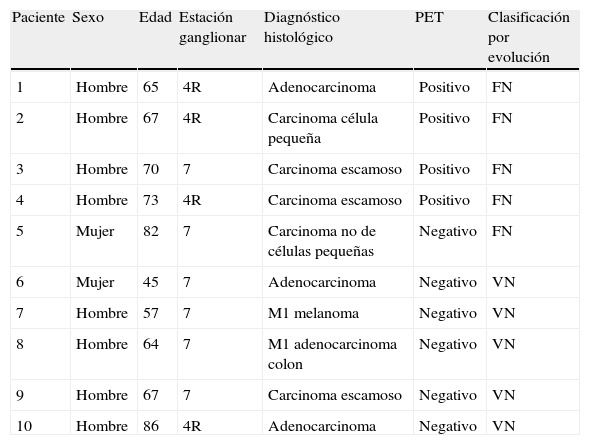
Las 10 PTA restantes que no pudieron ser confirmadas, se clasificaron según la evolución (ver apartado “Métodos”) en 5 VN y 5 FN (tabla 4). Cuando estas muestras se incluyeron en el análisis, el VPN global pasaba del 84 al 76%.
Punciones transbronquiales aspirativas (PTA) con linfocitos y sin atipias confirmadas mediante seguimiento clínico-radiológico
| Paciente | Sexo | Edad | Estación ganglionar | Diagnóstico histológico | PET | Clasificación por evolución |
| 1 | Hombre | 65 | 4R | Adenocarcinoma | Positivo | FN |
| 2 | Hombre | 67 | 4R | Carcinoma célula pequeña | Positivo | FN |
| 3 | Hombre | 70 | 7 | Carcinoma escamoso | Positivo | FN |
| 4 | Hombre | 73 | 4R | Carcinoma escamoso | Positivo | FN |
| 5 | Mujer | 82 | 7 | Carcinoma no de células pequeñas | Negativo | FN |
| 6 | Mujer | 45 | 7 | Adenocarcinoma | Negativo | VN |
| 7 | Hombre | 57 | 7 | M1 melanoma | Negativo | VN |
| 8 | Hombre | 64 | 7 | M1 adenocarcinoma colon | Negativo | VN |
| 9 | Hombre | 67 | 7 | Carcinoma escamoso | Negativo | VN |
| 10 | Hombre | 86 | 4R | Adenocarcinoma | Negativo | VN |
FN: falso negativo; VN: verdadero negativo.
El VPN de la PTA considerando el total de 42 muestras con linfocitos fue del 87% en el territorio subcarinal y del 63% en los territorios paratraqueales (derecho e izquierdo) (p=0,06).
Análisis semicuantitativo de la población linfocitaria ganglionarEl análisis semicuantitativo de la presencia de linfocitos en la muestra de PTA de los 5 FN y su comparación con 5 VN se muestra en la figura 3. No había diferencias entre la abundancia de linfocitos en la muestra de PTA y la incidencia de FN.
DiscusiónLos resultados del presente estudio muestran que el VPN de la presencia de linfocitos en la muestra de PTA de pacientes con sospecha de CP oscila entre el 76 y el 84%. Dicho de otro modo y desde un punto de vista clínico, considerar como libre de enfermedad el territorio ganglionar analizado con una PTA negativa para células malignas pero que contiene linfocitos tiene como consecuencia una estadificación incorrecta (“downstaging”) en el 16-24% de los casos.
Clásicamente se ha considerado que la verdadera utilidad de la PTA reside en su alta especificidad y en su valor predictivo positivo para confirmar la existencia de metástasis ganglionares15. Se asume que una PTA positiva es siempre un VP, si se siguen las recomendaciones técnicas establecidas para su realización. Por el contrario, la información clínica proporcionada por una PTA negativa no ha sido evaluada en profundidad. De hecho, una de las limitaciones de la PTA es que, al tratarse de una exploración realizada a ciegas, a menudo no aporta material citológico útil para el análisis, ya sea porque no se ha puncionado el territorio ganglionar diana, ya porque simplemente no se atraviesa la pared bronquial12. Por otro lado, la mayoría de las series publicadas sobre la rentabilidad de la PTA no verifican los resultados negativos con técnicas quirúrgicas, haciendo difícil conocer el verdadero VPN16,17. Ello es así porque un porcentaje elevado de los pacientes incluidos en dichas series no son candidatos a cirugía debido a extensión local o a distancia de la enfermedad neoplásica, a una reserva ventilatoria deficiente o a la presencia de comorbilidades graves8. Por dicho motivo, algunos autores evalúan el VPN de la PTA como un rango que oscila entre el peor (todas las PTA negativas se consideran FN) y el mejor escenario (todas las PTA negativas son VN)18.
En un estudio descriptivo que incluía 34 pacientes con confirmación quirúrgica de los resultados de la PTA, Baker et al13 demostraron por primera vez la relevancia de la presencia de linfocitos en la muestra. Así, estos autores evidenciaban que el VPN de una PTA con presencia de linfocitos, hecho que se dio en 9 ocasiones en su serie, era del 78%. En cambio, cuando la muestra no aportaba estirpe celular alguna o únicamente células epiteliales bronquiales, hecho que se dio en 25 ocasiones, el VPN apenas alcanzaba el 36%. Igualmente, Fernández-Villar et al11, en un estudio sobre un total de 230 PTA, evidenciaban la presencia de muestras negativas con abundante celularidad linfoide en 25 casos (10,9%). De estos 25 pacientes, 8 fueron sometidos a alguna técnica quirúrgica de evaluación mediastínica, confirmándose la negatividad de la muestra en 7 (VPN 87,5%). A partir de los resultados obtenidos en los estudios comentados, a pesar del pequeño tamaño muestral, se ha generalizado el concepto de que las PTA que contienen linfocitos son las únicas adecuadas para el análisis citológico.
Un examen detallado de los escasos estudios publicados que evalúan mediante técnicas quirúrgicas los resultados negativos de la PTA evidencia variaciones metodológicas que impiden establecer conclusiones firmes sobre la relevancia de la presencia de linfocitos en las muestras negativas. Así, en la mayoría de los casos analizados no se especifica la celularidad de las muestras negativas. Además, en algunas series, se realiza la PTA sin la información de la TAC o aquella se practica de forma sistemática en un solo territorio ganglionar (subcarinal). Estas variaciones metodológicas podrían justificar en parte los diferentes VPN de la PTA obtenidos por diferentes autores y que oscilan entre el 57% de la serie de Disdier et al19 y el 80% de la serie de Harrow et al8. Fernández-Villar et al han publicado recientemente una de las series más numerosas sobre rentabilidad de la PTA en el diagnóstico de las adenopatías mediastínicas de muy diversas etiologías. En este estudio, el VPN del subgrupo de pacientes con presencia de linfocitos fue del 67%20.
En el presente estudio, el VPN, sobre un total de 32 muestras de PTA negativas con presencia de linfocitos y que fueron confirmadas por técnicas diagnósticas alternativas, fue del 84%, muy similar al 80% obtenido por Harrow et al, autores del estudio más completo publicado hasta la actualidad.
Son varios los mecanismos que pueden justificar los FN en las muestras de PTA que contienen linfocitos. Una primera posibilidad es que las muestras con muy escaso material linfocitario se hubieran obtenido de tejido extraganglionar. Según esta hipótesis, analizamos de manera semi-cuantitativa las muestras obtenidas en los 5 casos FN de nuestra serie, evaluando la densidad linfocitaria y comparándola con la existente en un grupo control de VN. Tal como refleja la figura 3, no parecían existir diferencias en el contenido linfocitario entre los FN y VN, si bien el número de casos evaluado era muy pequeño. Otra posibilidad teórica para justificar los FN es que las AM evaluadas estuvieran afectas por micrometástasis o zonas de infiltración focal ganglionar21, de manera que sería potencialmente plausible que la muestra de PTA correspondiera a un área no invadida de un ganglio metastásico. En este sentido son necesarios estudios que evalúen si la toma de un mayor número de muestras de PTA podría hacer aumentar el VPN de la técnica.
El presente estudio tiene una serie de limitaciones que deben ser valoradas para la correcta interpretación de los resultados. Se trata de un análisis retrospectivo en el que variables potencialmente influyentes, como el número de punciones realizadas en cada PTA o el diámetro concreto de la AM, no fueron evaluadas. Por otra parte, es sabido que la eficacia de la PTA depende de la prevalencia de enfermedad metastásica ganglionar en la población objeto de estudio16, que en la presente serie era del 82%. Los resultados obtenidos podrían variar con una prevalencia de enfermedad metastásica inferior. Finalmente, la no inclusión en el análisis de rentabilidad de la PTA de pacientes sin confirmación quirúrgica representa un sesgo de selección, puesto que es de suponer que se confirman mediante técnicas quirúrgicas aquellos pacientes en estadios menos avanzados, potencialmente quirúrgicos y con escasa morbilidad8,15,16,18. Sin embargo, en la presente serie tan solo dejaron de evaluarse un total de 10 muestras negativas que contenían linfocitos, ya que el resultado no se pudo confirmar con técnicas quirúrgicas. Esto representa un 43% del total, cifra muy inferior al 80% reportado por Harrow et al8. Cuando se incluyeron los pacientes con muestras adecuadas con contenido linfocitario pero sin confirmación mediante técnicas alternativas, que cumplían los criterios clínicos preestablecidos, el VPN considerando 42 muestras de PTA descendía al 76%. En nuestro estudio, no parece que la información aportada por otras técnicas adicionales como la PET mejore el VPN de la PTA; sin embargo, son necesarios estudios prospectivos adicionales en este sentido.
En conclusión, los resultados del presente estudio demuestran que un 16% de los pacientes con AM patológicas en la TAC que son evaluados mediante PTA y cuyo resultado muestra celularidad linfocitaria tienen metástasis en el territorio ganglionar analizado. Este porcentaje se incrementa al 24% cuando se consideran también las PTA adecuadas sin confirmación citológica. En estas circunstancias, parece recomendable la realización de mediastinoscopia en los casos que son candidatos a cirugía de resección pulmonar, muy especialmente cuando existen comorbilidades asociadas o limitación ventilatoria grave.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.