SAHS y accidentes de tráfico
La trascendencia del síndrome de apneas-hipopneas del sueño (SAHS) como factor de riesgo de accidente ha sido estudiada en numerosos trabajos. La prevalencia de este trastorno, su asociación con los accidentes de tráfico, especialmente con los de alta lesividad, y el hecho de que sea posible prevenirlos, hace que las intervenciones en este campo sean cruciales.
Desde que, en la década de los ochenta, Findley et al1 demostraron una elevada tasa de accidentes en un grupo de pacientes con SAHS, múltiples estudios han confirmado estos resultados en los siguientes años, entre otros, los realizados en diferentes unidades de sueño de nuestro país. El riesgo relativo de los pacientes con SAHS con respecto a la población general varía, en función de los trabajos consultados, entre 2:1 y 7:1, y llega a un riesgo relativo de 11:1 si al SAHS y la conducción se le suma la ingesta de pequeñas cantidades de alcohol2-4. En un estudio en el que se compara a un grupo de conductores habitualmente somnolientos con otro de conductores sin somnolencia se ha analizado el riesgo de accidentes y la presencia de alteraciones respiratorias durante el sueño, y se ha encontrado un riesgo relativo de accidentes de 13:1 y una presencia de alteraciones respiratorias 6:1 para el primer grupo5.
Hasta el momento, los estudios realizados no han podido determinar en los pacientes con SAHS como factores predictivos de accidente; ni la intensidad del síndrome, ni la somnolencia medida por la escala de Epworth o por el test de latencia múltiple del sueño. En un estudio realizado por Masa Jiménez et al6, los autores concluyen que el alto riesgo de accidente lo determina más la presencia de esfuerzos respiratorios asociados a microdespertares (ERAM) que el índice de apneas-hipopneas6. La asociación entre la enfermedad y el accidente es independiente de la intensidad del SAHS, aun cuando la bibliografía presenta contradicciones al respecto. Otro trabajo en este sentido muestra que los roncadores habituales con índices de apnea normales tienen un riesgo relativo mayor que los no roncadores7.
En los estudios realizados en simuladores de conducción se ha podido observar que los pacientes con SAHS cometen más errores en el seguimiento de trayectorias y en el control de velocidad, tienen tiempos de reacción retardados y dificultad para mantener la capacidad de concentración. En definitiva, se ha podido observar un menor rendimiento que en la población control sana8,9. Este deterioro no lo explica sólo la somnolencia, sino que también puede ser originado por el trastorno hipoxémico nocturno, las alteraciones cognitivas originadas por la privación de sueño, etc.
También se ha estudiado el efecto del tratamiento con presión positiva continua por vía nasal (CPAP) en el riesgo de accidente. Los trabajos coinciden en sus resultados e indican que, tras la instauración de este tratamiento, el riesgo de presentar un accidente se reduce10,11.
Los accidentes asociados a la somnolencia con frecuencia son más graves, ya que suelen suceder a más velocidad y hay una mayor proporción de choques frontales; se producen en mayor medida en la madrugada y en las primeras horas de la tarde, lo que se explica por el ritmo circadiano del sueño. Los conductores con SAHS tienen con frecuencia episodios de sueño al volante y más de un 30% reconoce haberse quedado dormido en alguna ocasión; sin embargo, muchos de estos pacientes son incapaces de reconocer los síntomas precoces del sueño.
Detección y control del conductor de riesgo
La prevalencia del síndrome, el infradiagnóstico y la siniestralidad nos sitúan ante un importante problema de salud pública que requiere una búsqueda de soluciones en la que han de participar múltiples sectores.
Es evidente la necesidad de aumentar las cifras de pacientes diagnosticados para conocer la magnitud real del problema, pero el abordaje para la detección del conductor de riesgo precisa la búsqueda de factores que sean predictivos del riesgo de accidente. ¿Qué hace que un conductor con SAHS tenga un accidente, e incluso lo tenga repetidas veces, y otro no? Encontrar respuesta a esta cuestión nos situará más cerca de la solución de este problema.
En España, la detección del conductor de riesgo en el momento actual está encomendada a los centros de reconocimiento de conductores (CRC). Sus facultativos, basándose en el anexo IV del Reglamento General de Conductores12, determinan la aptitud del conductor y emiten un informe para la Jefatura Provincial de Tráfico, que es la autoridad encargada de otorgar los permisos de conducción. No hemos de ocultar la dificultad que entraña esta relación médico-paciente. Por un lado, las cifras de infradiagnóstico se estiman en un 90%; por otro lado, el conductor que conoce su enfermedad con frecuencia omite, ya sea de forma voluntaria o involuntaria, esta información a la hora de realizar su reconocimiento psicofísico. A ello se añade la dificultad que encuentran los médicos de las unidades de sueño que, conscientes de que se encuentran ante un conductor de riesgo, y máxime en los casos en los que el conductor es profesional, no encuentran la vía para impedir la conducción o comunicarlo a las autoridades de tráfico. Estas dificultades derivan en parte de la Ley de Protección de Datos y en parte de la confidencialidad de los datos médicos y de la relación médico-paciente. Hasta ahora, las soluciones proceden de cada profesional o servicio de manera individual, pero sería deseable establecer un procedimiento para que el médico encargado del paciente, y en los casos en que se determine y que deberían definirse, comunicara a los responsables de tráfico qué pacientes tienen un alto riesgo de presentar un accidente.
Desde los CRC se debe hacer el esfuerzo de contribuir a incrementar el número de pacientes diagnosticados; no olvidemos que en estos centros se realizan aproximadamente unos 4 millones de reconocimientos anuales. En un intento de homogeneizar el trabajo de los CRC, la Dirección General de Tráfico reunió, bajo el nombre de grupo de Figueras, a una serie de profesionales con experiencia en medicina de tráfico y evaluación de conductores con el objetivo de unificar los procedimientos evaluadores y facilitar la toma, el registro y el análisis de los datos obtenidos en el proceso evaluador. Su trabajo ha dado origen al "Protocolo de exploración médico-psicológica en Centros de Reconocimiento de Conductores". La anamnesis general incluye una serie de preguntas encaminadas a detectar los trastornos del sueño. Este protocolo está en este momento en proceso de validación.
Es imprescindible que tanto los profesionales sanitarios como los conductores y, específicamente, los pacientes-conductores conozcan que, en España, en el momento actual hay una legislación que regula las aptitudes psicofísicas necesarias para obtener o prorrogar su permiso de conducir, y que la filosofía y la puesta en práctica de dicha normativa no persigue la retirada de los permisos, sino el control de las situaciones de riesgo. Estas aptitudes están reflejadas en el citado anexo IV del Real Decreto (RD) 772/1997 (el RD traspone la Directiva 91/439 del Consejo de la Comunidades Europeas sobre el permiso de conducción). Los requisitos son diferentes si el conductor aspira a un permiso del grupo primero (conductor no profesional) o del grupo segundo (conductor profesional). En este último caso los criterios son más restrictivos.
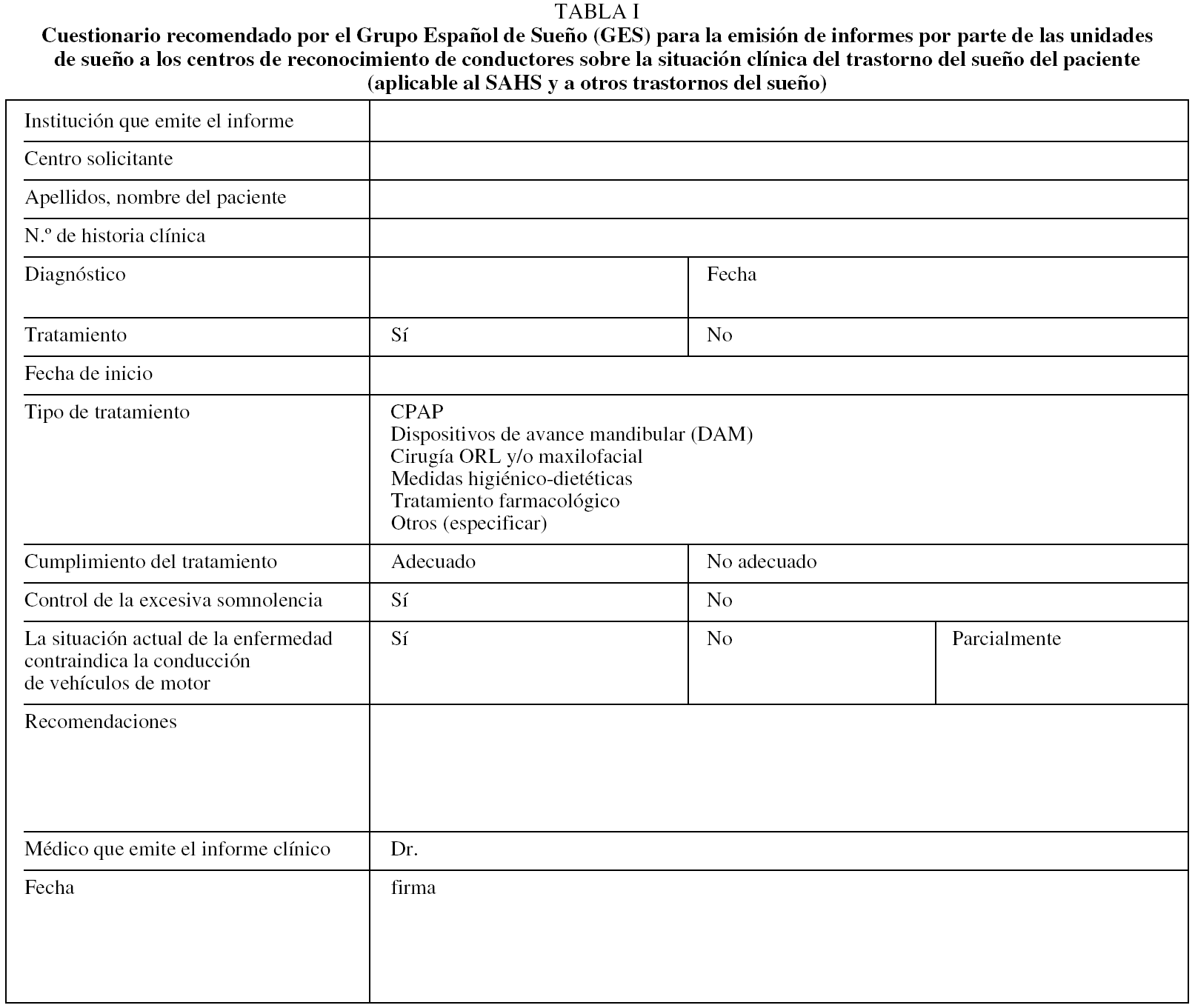
El síndrome de apnea obstructiva del sueño se recoge en el apartado 7.2: Trastornos del sueño de origen respiratorio, y en él se establece que no podrán obtener o renovar un permiso de conducción los conductores que presenten síndrome de apnea obstructiva del sueño, trastornos relacionados con éste u otras causas de somnolencia diurna. No obstante, estos pacientes, aportando un informe favorable de una unidad de sueño en el que conste que están siendo sometidos a tratamiento y control de la sintomatología diurna, podrán obtener o prorrogar el permiso o la licencia con un período máximo de vigencia de 2 años para los conductores no profesionales y de 1 año para los profesionales (Tabla I).
Consejo médico
La eficacia del consejo médico está documentada en la bibliografía13,14. La labor preventiva que se puede desarrollar desde las unidades de sueño y las consultas en las que se hace el seguimiento de los pacientes contribuirá sin duda a reducir las muertes y las lesiones por accidente de tráfico. Tanto desde la Dirección General de Tráfico como desde la Comisión Profesional de Sociedades Sanitarias para la Prevención de Lesiones por Accidente de Tráfico se está promoviendo la idea de incorporar en las historias clínicas de atención primaria y de las especialidades médicas la información relativa a los hábitos de conducción de los pacientes. Sólo si somos conscientes de que el enfermo conduce, lo hace de manera esporádica o habitual, o es un conductor profesional realizaremos un consejo médico adecuado o seremos conscientes de la importancia de seleccionar el tratamiento que interfiera en menor medida con la capacidad de conducir.
Consensuar líneas de información y formación a los pacientes contribuirá a la concienciación de los mismos, que en ocasiones ni siquiera reconocen la presencia de su enfermedad y, por tanto, es improbable que acepten que la conducción supone un riesgo para ellos mismos o para terceros13.
Los consejos, de acuerdo con los conocimientos actuales sobre el SAHS y el riesgo de accidente, podrían ser los siguientes:
Remitir a los pacientes a los especialistas siguiendo las recomendaciones de este documento de consenso.
Evitar la conducción en determinados casos definidos por el documento de consenso con alta sospecha de SAHS en tanto se realiza el diagnóstico.
Informar al paciente de la interferencia con la conducción.
Evitar la conducción en los primeros días del tratamiento con el fin de comprobar la efectividad de la CPAP.
Advertir que la reducción del riesgo de accidente sólo se consigue si se mantiene adecuadamente el tratamiento.
Advertir acerca del incremento del riesgo cuando a los trastornos del sueño se asocia la ingesta etílica.
Facilitar la vigilancia y el consejo sobre las enfermedades asociadas; asimismo, se debe tener en cuenta la comorbilidad.
Promover la conducción en horas del día en las que hay menos problemas de somnolencia.
Educar a los pacientes con problemas de somnolencia en el reconocimiento precoz de los síntomas.
Recomendar al paciente que interrumpa la conducción cuando observe que comienza a presentar los primeros síntomas de lucha contra el sueño.
Por último, debe despertarse la conciencia de la población. "El conductor somnoliento debe consultar al médico"; por ello, se debe informar y formar a los ciudadanos. Desde edades tempranas, éstos han de ser conscientes de que los accidentes de tráfico son un problema social de extraordinaria magnitud, como lo son cada vez más el consumo del tabaco o la necesidad de realizar ejercicio para prevenir determinadas enfermedades, y también han de conocer que los accidentes de tráfico pueden evitarse.
No debemos olvidar otro aspecto, es decir, los costes que suponen los accidentes de tráfico relacionados con SAHS. En un estudio realizado por Sassani et al15 se analizó el coste de las muertes y los accidentes de tráfico relacionados con el SAHS en Estados Unidos durante el año 2000. En dicho estudio se estima que durante ese año se produjeron 810.000 accidentes relacionados con el SAHS y su coste estaría en torno a 15.900 millones de dólares y 1.400 vidas. El tratamiento de esos conductores con CPAP habría costado 3.180 millones de dólares, habría ahorrado 11.100 millones de dólares y habría salvado 980 vidas15.
SAHS y riesgo laboral y doméstico
Los accidentes laborales se han convertido en un problema social de gran magnitud. El número de muertes y lesionados por esta circunstancia aumenta progresivamente en nuestro medio. Entre los múltiples factores que pueden contribuir a que se produzca un accidente de trabajo, muchas variables inciden sobre la conciencia y la atención del trabajador, y se sabe que están íntimamente relacionadas con un mayor riesgo de presentar lesiones. Entre estos factores, el consumo de alcohol o de fármacos o el trabajo por turnos se han asociado con accidentes de trabajo.
De todos es conocido que algunas catástrofes acaecidas en los últimos años se han relacionado con la somnolencia excesiva o la privación de sueño. Así, se demostró que el accidente radiactivo de Chernobil tuvo que ver con una privación crónica de sueño de sus trabajadores, al igual que el accidente en las costas de Alaska del petrolero Exxon Valdez y la más reciente catástrofe de la nave espacial Challenger, en la que los trabajadores resposables llevaban sin descansar más de 20 h. Todos esos accidentes tienen en común la aparición de somnolencia diurna en relación con la privación de sueño, y es precisamente la excesiva somnolencia diurna (ESD) el síntoma principal del SAHS, por lo que los pacientes con SAHS, sobre todo si éste no ha sido diagnosticado y tratado, tienen un mayor riesgo de accidentabilidad laboral y doméstica.
Poco se sabe sobre la incidencia de las alteraciones del sueño en la génesis de los accidentes de trabajo, aunque se conoce la mayor frecuencia de accidentes de tráfico entre los individuos que presentan alteraciones del sueño provocadas por trastornos respiratorios.
Las alteraciones del sueño de origen respiratorio subyacen en el riesgo de presentar accidentes de trabajo debido a una ESD y a una disminución del grado de atención16-19. Esta siniestralidad supone tanto una reducción de la productividad como una alteración del estado de salud. De este modo, la prevención de accidentes debidos a estas alteraciones debe ser abordada como una más de las actividades propias de la salud laboral.
Los programas de cribado de estas alteraciones implican diversos problemas, como garantizar las condiciones de trabajo, mantener las condiciones de seguridad laboral, proteger la confidencialidad del individuo y adaptar las condiciones físicas del afectado. Para salvar estas múltiples circunstancias, el papel del médico de trabajo es fundamental, pero es importante que los trabajadores conozcan y entiendan la necesidad del cribado de estas enfermedades.
Ulfberg et al18 utilizaron un diseño de casos y controles para evaluar la relación entre dos tipos de alteraciones del sueño relacionadas con la respiración, el ronquido y el SAHS, y el riesgo de encontrarse involucrado en un accidente laboral. Sus resultados mostraron que los varones con SAHS tenían un aumento de riesgo del 50% de resultar lesionados en un accidente de trabajo en comparación con los varones controles. En mujeres, este riesgo es 6 veces superior. Los resultados se muestran en la tabla II.
Los autores del estudio comentan en la discusión la ausencia de estudios similares e indican que su trabajo es el primero que evalúa la relación entre las alteraciones del sueño y el riesgo de presentar un traumatismo debido a un accidente laboral. Los resultados sugieren que las personas con trastornos respiratorios durante el sueño tienen un mayor riesgo de verse involucradas en un accidente laboral. Es posible que la inclusión de roncadores en el grupo de referencia reduzca el contraste entre casos y controles y tienda a infraestimar la verdadera diferencia entre ambos grupos. La experiencia clínica indica que los pacientes con SAHS han sido roncadores con síntomas durante un período > 10 años. Esta observación muestra una de las dificultades asociadas con el diseño de estudios epidemiológicos de carácter retrospectivo. Es posible que la tasa de lesiones en pacientes con SAHS sea baja debido a un sesgo de selección. Es conocido el elevado absentismo laboral de esta categoría, lo que podría dar lugar al efecto del "trabajador sano".
También debe reseñarse que en este estudio hubo diferencias entre el riesgo de accidente laboral de los varones y las mujeres. En este sentido, los resultados deben interpretarse con precaución debido al bajo número de mujeres incluidas, lo que proporciona amplios intervalos de confianza. Además, la roncopatía y el SAHS como causas de ESD en mujeres pueden no estar debidamente reconocidas y, por tanto, haber influido en los esfuerzos preventivos.
Lindberg et al19 analizaron en un estudio prospectivo la relación entre el ronquido y la ESD como principales síntomas del SAHS con el riesgo de presentar un accidente de trabajo. De 286 trabajadores involucrados en accidentes de trabajo, el 52,4% manifestaba que roncaba por la noche. En el grupo de trabajadores que no presentó accidentes este porcentaje fue del 42,8%, diferencia estadísticamente significativa (p < 0,01). Los resultados se muestran en la tabla III. La principal conclusión de este estudio fue mostrar que, en una población laboral de trabajadores de mediana edad, los roncadores que al mismo tiempo tenían SAHS presentaban un riesgo mayor de accidentes de trabajo. Según los autores, la identificación y el tratamiento precoz de esta enfermedad es sumamente importante, ya que permite reducir el número de accidentes de trabajo en la comunidad.
Situación en España
Las estadísticas de siniestralidad españolas muestran un total de 1.706.830 accidentes de trabajo durante el año 2004. De éstos, 1.617.713 se produjeron en la jornada laboral y 876.596 precisaron una baja médica. Los restantes 89.117 se produjeron en los desplazamientos relacionados con el trabajo, es decir, los considerados accidentes in itinere20.
De acuerdo con los datos anteriores y extrapolando a nuestra población la odds ratio (OR) global de 2,2, el riesgo atribuible entre los individuos expuestos --roncadores con SAHS-- es del 55% (la proporción de accidentes laborales atribuibles a su enfermedad entre los expuestos). La fracción atribuible poblacional, con una prevalencia del síndrome cercana al 2%, sería del 1,1% (proporción de todos los accidentes que se evitarían si se suprimiera por completo la enfermedad).
Al aplicar este valor a la cifra de 1.706.830 accidentes de trabajo que han tenido lugar en 1 año podemos considerar que un diagnóstico precoz y un tratamiento que eliminara los casos asociados con esta enfermedad permitiría evitar 18.775 accidentes de trabajo, con la consiguiente disminución de los costes económicos y sociales que de éstos se derivan.
Evaluación básica. Valoración del riesgo de SAHS en el medio laboral. Prevención de riesgos
La herramienta más importante en la evaluación es la anamnesis de los trabajadores mediante la utilización de un cuestionario de síntomas. Suele utilizarse una escala de somnolencia para valorar la severidad de los síntomas (Escala de Epworth). El examen de salud deberá completarse con la valoración de sintomatología neurológica central, las enfermedades concomitantes y un examen físico que contemple el índice de masa corporal (IMC), la presión arterial y una valoración de las estructuras nasales, faríngeas y faciales del trabajador (véase Exploración de la vía aérea superior y exploración del paciente con sospecha clínica de SAHS en otro capítulo de este Documento).
Se ha postulado el papel de la pulsioximetría como una buena medida para el cribado de estas alteraciones en el puesto de trabajo16. La polisomnografía es el patrón de referencia en la monitorización clínica de estas enfermedades, pero en el diagnóstico precoz en la población general y/o laboral no es un abordaje práctico como técnica de cribado. Es posible que la introducción en el mercado de los sistemas monocanal bajo el concepto de "sistemas expertos manejados por no expertos" pueda desempeñar un importante papel en el cribado de estos pacientes y, por tanto, en la potencial prevención de los accidentes laborales.
El riesgo de desarrollar un SAHS puede reducirse sustancialmente si se influye en la conducta de los trabajadores implicados, se favorece el tratamiento de las enfermedades y/o las situaciones que predisponen a presentar la enfermedad (prevención primaria), se efectúa un diagnóstico precoz y se motiva al trabajador afectado para que él mismo se implique (prevención secundaria).
Algunas de estas medidas preventivas pasarán indefectiblemente por la toma de decisiones políticas que mejoren algunos aspectos nutricionales de la dieta e incentiven la actividad física de la población, aunque en el ámbito laboral se puede intervenir mediante el consejo sobre la composición de las dietas en los comedores de las empresas, la promoción de aspectos de la salud, como el consejo nutricional o la práctica de ejercicio físico, y haciendo extensivas a la población laboral medidas educativas de formación e información sobre el diagnóstico y el comportamiento del síndrome.
Para la prevención primaria del desarrollo de SAHS hay que tener en cuenta los siguientes aspectos:17
Mantener un peso adecuado.
Asegurar la correcta función del tracto respiratorio y nasal.
Tratar de manera precoz las maloclusiones.
Abstenerse de fumar y disminuir el consumo alcohólico.
Reducir el consumo de depresores del sistema nervioso central.
En la prevención secundaria del desarrollo de SAHS cabe destacar los siguientes puntos17:
Disminuir y controlar el peso.
Eliminar los factores causantes de congestión nasal.
Regular el ritmo día/noche.
Realizar un diagnóstico precoz.
Tratamiento inicial. Motivación y autorresponsabilidad del paciente.
Finalmente, y aunque no hay datos sobre la prevalencia y la incidencia de accidentes domésticos en relación con el SAHS, los datos obtenidos de la siniestralidad sugieren que cualquier actividad, y la doméstica lo es, estará influida por la pérdida de atención como consecuencia de la ESD secundaria al SAHS y, por tanto, sometida igualmente a riesgo de siniestralidad.