Introducción
Las enfermedades pulmonares intersticiales difusas (EPID) constituyen un grupo heterogéneo de entidades clinicopatológicas que presentan manifestaciones clínicas similares y afectan de forma difusa al parénquima pulmonar. Se conocen más de 150 causas de EPID, aunque la etiología sólo se conoce en el 30% de ellas. Aparte de conocer su etiología, los problemas más relevantes que se plantean en la práctica clínica son el diagnóstico precoz, el tratamiento y la identificación de factores predictivos para valorar su evolución. En este artículo se revisan las investigaciones biológicas que se han realizado in vitro, in vivo y en animales de experimentación, y su repercusión clínica.
Mecanismos celulares y desregulación molecular
Las EPID comprenden un amplio grupo de entidades clinicopatológicas que tienen en común la afectación del intersticio pulmonar, pero que difieren en los mecanismos celulares y moleculares en su patogenia. Hay EPID en las que la alteración predominante es inflamatoria, como la sarcoidosis y la neumonitis por hipersensibilidad, mientras que en el otro extremo existen enfermedades en las que predomina la fibrogenia, cuyo principal ejemplo es la fibrosis pulmonar idiopática (FPI). El término inflamación abarca múltiples tipos de reacciones celulares y alteraciones moleculares, algunas específicas para cada tipo de enfermedad, otras comunes en muchas de ellas1. La fibrosis pulmonar se define como un proceso anómalo de la remodelación epitelio-mesenquimal que se caracteriza por una reparación epitelial anómala, aumento del depósito de matriz extracelular, proliferación fibroblástica excesiva y aparición de miofibroblastos2 (fig. 1). Dada su mayor prevalencia, la mayoría de estudios se han centrado en la FPI y la sarcoidosis. El objetivo principal en la investigación de los mecanismos fibrogénicos que intervienen en la FPI es identificar opciones terapéuticas que interfieran en el curso natural de la enfermedad. Al considerar las alteraciones celulares y moleculares implicadas en la fibrogenia se han identificado posibles vías antifibróticas que podrían ser abordadas: inhibir la apoptosis epitelial, favorecer la correcta reparación epitelio-mesenquimal y evitar tanto el fenómeno fibroblasto/miofibroblasto como el depósito excesivo de colágeno3. En estos mecanismos patogénicos intervienen factores de crecimiento celular, citocinas, estrés oxidativo, actividad procoagulante y angiogenia. Los estudios in vitro y en modelos animales de fibrosis pulmonar han aportado resultados esperanzadores al identificar moléculas que inhiben la síntesis de factores de crecimiento profibróticos, interleucinas T helper-2 (Th2) y el depósito de fibrina, o que incrementan la actividad de mediadores que favorecen la correcta reparación tisular, como la prostaglandina E24,5. Los hallazgos de estos estudios han dado origen a ensayos clínicos iniciados recientemente en pacientes con FPI6-9. En la sarcoidosis, los estudios han permitido utilizar en su tratamiento inhibidores de moléculas implicadas en la progresión de la enfermedad a fibrosis10.
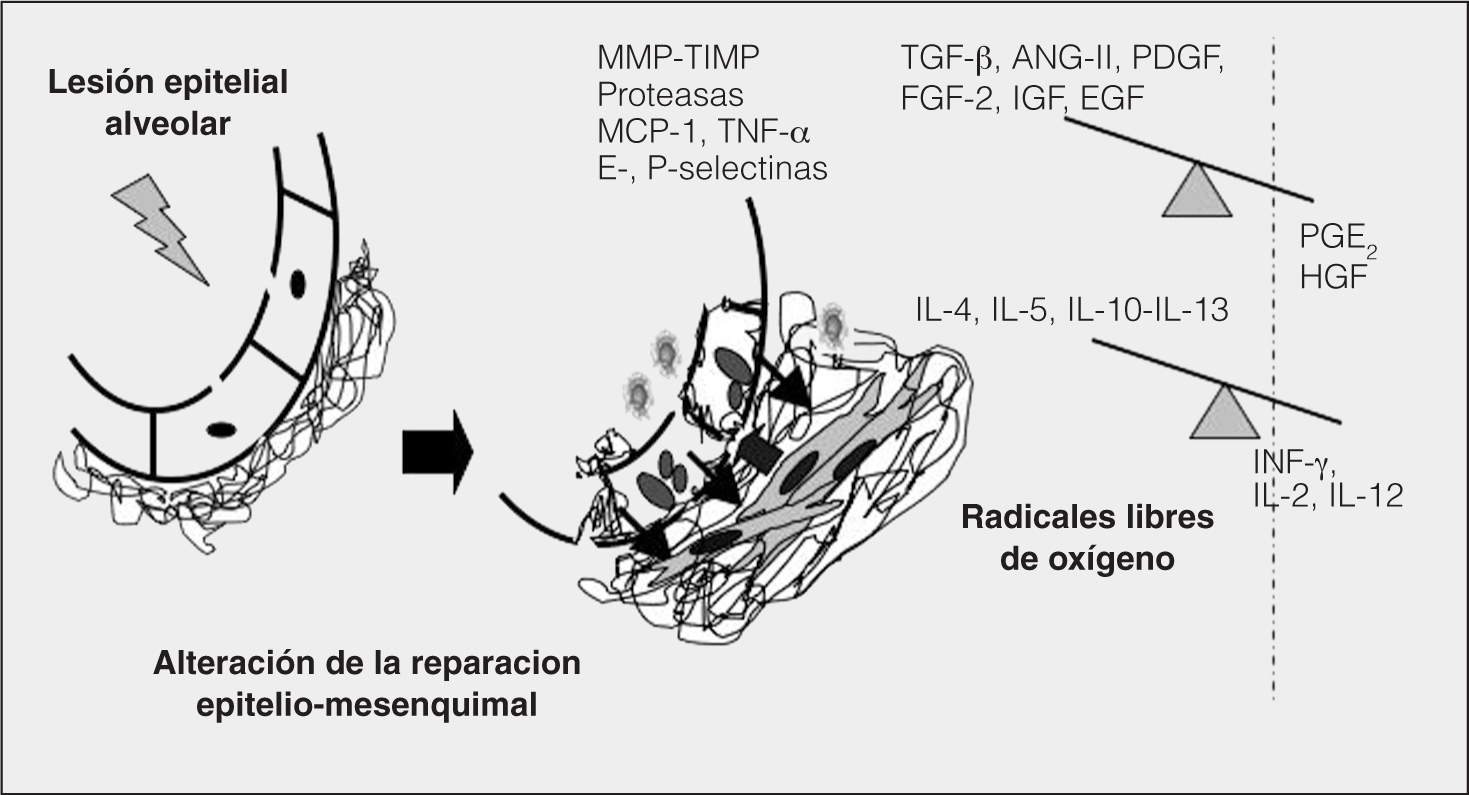
Fig. 1. Fisiopatología de la fibrosis pulmonar idiopática. Tras la lesión del epitelio alveolar se desencadena una alteración en el proceso reparativo, que incluye un aumento de la apoptosis epitelial, síntesis y secreción de mediadores que amplifican el daño epitelial, destruyen la membrana basal, activan la proliferación de fibroblastos, su diferencación en miofibroblastos y el depósito excesivo de colágeno. Los mediadores más relevantes son factores de crecimiento factor transformador del crecimiento-beta (TGF-β), angiotensina-II (ANG-II), factor de crecimiento derivado de las plaquetas (PDGF), factor de crecimiento fibroblástico-2 (FGF-2), factor de crecimiento similar a la insulina (IGF) y factor de crecimiento epitelial (EGF), Thelper 2(Th2), interleucinas (IL) IL-4, IL-5, IL-10 e IL-13, radicales libres de oxígeno y nitrógeno, y otras moléculas implicadas en la quimiotaxis y reclutamiento celular selectinas y diversas IL como la proteína quimiotáctica de los monocitos-1 (MCP-1). HFG: factor de crecimiento hepatocítico; IFN-γ: interferón gamma; MMP: metaloproteinasas de matriz; PGE: prostaglandina E2; TIMP: inhibidores tisulares de las metaloproteinasas; TNF: factor de necrosis tumoral.
Alteración epitelio-mesenquimal y reparación tisular
Fisiológicamente, tras la lesión del epitelio alveolar pulmonar las células tipo II se activan y se producen células epiteliales tipo I que revisten de nuevo el alvéolo. Durante este proceso intervienen diversas células y mediadores que mantienen la homeostasis del proceso reparativo: se fagocitan las células lesionadas y los productos de cicatrización como fibrina, y se recupera de nuevo el fenotipo inicial del alvéolo. En la FPI, aunque sigue sin conocerse la causa de la lesión inicial, se ha demostrado como factor determinante la reepitelización anómala del epitelio alveolar, con aumento de la apoptosis epitelial y de la síntesis de mediadores profibróticos, y rotura de la membrana basal. Asimismo, los fibroblastos proliferan, cambian su fenotipo a miofibroblasto y se depositan excesivas proteínas de la matriz extracelular2. Se ha postulado que la célula epitelial alterada tiene además capacidad para transformarse en miofibroblasto, lo que se denomina transición epitelio-mesenquimal11.
El papel relevante de las células epiteliales en la patogenia de la FPI ha promovido la investigación de la posible eficacia terapéutica de las células madre. Se sabe que las células pluripotenciales de la médula ósea emigran a los tejidos del organismo lesionados y se diferencian en células propias del tejido dañado para proceder a su reparación. En modelos de fibrosis pulmonar en ratas, se ha demostrado que las células pluripotenciales de la médula ósea de animales sanos trasplantadas a animales con fibrosis se implantaban en el parénquima pulmonar fibrótico y se diferenciaban en células epiteliales12. Sin embargo, en el mismo modelo también se ha observado que las células pluripotenciales pueden diferenciarse en fibrocitos que emigran al pulmón, donde se diferencian en fibroblastos, con el consiguiente aumento de las lesiones fibróticas13. Estos hallazgos indican que existan incógnitas sobre la eficacia de las células pluripotenciales en el tratamiento de la FPI.
Las metaloproteinasas tienen como función principal mantener una correcta homeostasis en la formación de la matriz extracelular, pero también intervienen en la activación de otros mediadores profibróticos y proinflamatorios. El desequilibrio entre las metaloproteinasas y sus inhibidores tiene implicaciones en la remodelación de la matriz extracelular y en diversos fenómenos asociados, como la apoptosis epitelial, la migración celular y angiogenia14. En la FPI se ha observado un incremento de la expresión de diversas metaloproteinasas, aunque no se conocen con certeza sus acciones biológicas y no hay evidencia de que su inhibición sea eficaz para el tratamiento de la enfermedad15.
Los factores de crecimiento más relevantes en la patogenia de la FPI son el factor transformador de crecimiento-beta (TGF-β), el factor de crecimiento para hepatocitos, la angiotensina-II, el factor de crecimiento derivado de las plaquetas, el factor de crecimiento epitelial y los factores de crecimiento similares a la insulina. Estas moléculas modulan la síntesis de proteínas de la matriz extracelular, la formación de miofibroblastos y la apoptosis de las células epiteliales5,16-19. En la actulidad se están desarrollando ensayos clínicos en fases I y II con moléculas que modulan la accion de estos mediadores20.
Otro aspecto de la fisiopatología de la FPI es el desequilibrio en la respuesta Th1/Th2, con un predominio de las interleucinas Th2, que favoren la fibrosis pulmonar. En camibio, las interleucinas Th1 reducen la respuesta fibrótica21. La posible eficacia del interferón gamma y la interleucina Th1 en el tratamiento de la FPI se basa en incrementar su concentración en el parénquima pulmonar6.
Respuesta celular
La respuesta celular pulmonar ante un estímulo es variable dependiendo del tipo de agente inductor, del tejido lesionado y de los mediadores implicados. En la sarcoidosis y la neumonitis por hipersensibilidad tanto los macrófagos como los linfocitos T tienen un papel principal en el inicio y la progresión de la enfermedad y en la formación de granulomas21. Estas enfermedades representan el prototipo de EPID inflamatorias, lo que conlleva la buena respuesta terapéutica a fármacos antiinflamatorios21. En la FPI la respuesta celular inflamatoria no es relevante en su patogenia2. Actualmente varios estudios tienen como objetivo determinar las funciones que desempeñan las células inflamatorias en la progresión de la enfermedad. No obstante, es poco probable que fármacos que inhiban la respuesta inflamatoria tengan cabida en futuras estrategias terapéuticas20.
El equilibrio en el sistema de oxidantes y antioxidantes es crucial en la respuesta celular, dado que los radicales de oxígeno y nitrógeno pueden inducir apoptosis epitelial y síntesis de factores de crecimiento y citocinas que amplifican la respuesta inflamatoria y fibrótica. El equilibrio entre factores oxidantes y antioxidantes se encuentra alterado en varias EPID22. La relevancia del estrés oxidativo en la FPI se ha demostrado en la posible eficacia terapéutica de la N-acetilcisteína. En un ensayo clínico se ha demostrado que el tratamiento con azatioprina, glucocorticoides y N-acetilcisteína a dosis altas puede estabilizar la progresión de la enfermedad7.
Modelos animales
Los modelos animales utilizados para investigar la enfermedad pulmonar intersticial han permitido evaluar la apoptosis epitelial y fibroblástica, la regulación de mediadores fibrogénicos/antifibrogénicos y el efecto de fármacos antifibróticos. Los animales de experimentación más utilizados son el ratón y la rata. Los métodos para inducir alteraciones pulmonares intersticiales histológicamente similares a las observadas en la FPI, silicosis, colagenopatías o neumonitis por hipersensibilidad comprenden la instilación directa de agentes fibrogénicos y la exposición a irradiación torácica23. Entre los agentes fibrogénicos, el más utilizado es la bleomicina; la cual provoca una lesión pulmonar de rápida instauración y duración determinada, por lo que los tiempos de estudio del tejido pulmonar difieren dependiendo del objetivo a evaluar. La inducción de fibrosis con amiodarona es otro modelo bien estandarizado24. La inhalación de partículas como asbesto o sílice induce una reacción inflamatoria granulomatosa junto con fibrosis progresiva, especialmente útil para el estudio de macrófagos y otros fagocitos23. Otros agentes pueden provocar fibrosis en animales, como la inhalación de cobalto y cloruro de cadmio, paraquat, isocianatos y nitrosoureas. La irradiación induce fibrosis, a dosis y duración variables, y el efecto puede persistir varios meses23. Sin embargo, hay que tener en cuenta que aún no se ha conseguido ningún modelo animal en el que persistan las lesiones fibrosas de forma crónica.
La mutagenia ha permitido generar cepas de ratones que carecen de moléculas determinadas que previenen o empeoran la fibrogenia pulmonar para investigar la determinación genética en su fisiopatología25. Se han cruzado ratones transgénicos para obtener patrones genéticos combinados, lo que permite un mayor ajuste a la realidad26. El estudio con animales transgénicos en modelos de inducción de fibrosis que consiguieran una alteración crónica imitaría con mayor exactitud el proceso patológico en humanos.
Genética
La mayor expectativa que ha generado la secuenciación del genoma humano es la posibilidad de investigar el papel que desempeñan los factores genéticos en las enfermedades, con el fin de establecer un mejor enfoque en su prevención y diagnóstico precoz. La identificación de las alteraciones genéticas implicadas en la patogenia de las EPID puede permitir la identificación de dianas moleculares para instaurar nuevas estrategias terapéuticas27.
La etiología de las EPID consiste en la acción de factores ambientales, conocidos o no, en sujetos genéticamente predispuestos. Estas enfermedades presentan diferencias en su curso clínico, características anatomopatológicas, pronóstico y respuesta al tratamiento. Por tanto, es probable que la expresión de las alteraciones genéticas difiera entre las distintas entidades clinicopatológicas. Las mutaciones genéticas se han investigado primordialmente en las enfermedades de etiología desconocida, sobre todo la sarcoidosis y la FPI28.
Los métodos que se utilizan son el estudio de los polimorfismos genéticos y el análisis mediante micromatrices de ADN complementario. El primero, consiste en estudios de casos y controles en los que se analiza la asociación de un gen determinado con la predisposición y evolución de la enfermedad, y el segundo, en la investigación de los perfiles de expresión de miles de genes simultáneamente.
Fibrosis pulmonar idiopática
La relevancia de los factores genéticos en la etiología de la FPI está fundamentada en la existencia de formas familiares de la enfermedad. Se ha estimado que entre el 2,2 y el 3,7% de las FPI son familiares29. En un estudio reciente sobre 111 familias con FPI familiar se ha observado que miembros de una misma familia tenían formas diferentes de neumonías intersticiales idiopáticas30. De los 309 pacientes afectados, el 80% tenía FPI, el 6% neumonía intersticial no específica y, con menos frecuencia, neumonía organizada y bronquiolitis respiratoria asociada a enfermedad intersticial. En 45 familias se asociaban 2 o más tipos de neumonía intersticial idiopática. Estos hallazgos indican que las mismas mutaciones genéticas podrían predisponer al desarrollo de diferentes enfermedades intersticiales. Se han identificado mutaciones del gen de la proteína del surfactante C en el tejido pulmonar de miembros de familias afectados de diferentes tipos de neumonía intersticial idiopática31. Las alteraciones del surfactante ocasionan lesiones en las células epiteliales alveolares, fenómeno que se considera crucial en la patogenia de la FPI.
El análisis de muestras de biopsias pulmonares mediante micromatrices ha demostrado que el perfil de genes distingue los pulmones normales de los fibróticos, y que la mayoría de los genes que están sobreexpresados en los pulmones fibróticos son los que codifican las proteínas de la matriz extracelular32. Yang et al33 han observado que la expresión genética en tejido pulmonar es diferente en las neumonías intersticiales idiopáticas esporádicas y familiares, y que existen pocas diferencias en la expresión génica entre la FPI y la neumonía intersticial no específica. Estos hallazgos concuerdan con el hecho de que la evolución y la respuesta al tratamiento de la forma fibrótica de la neumonía intersticial no específica y la FPI son similares.
Selman et al34 han identificado la expresión de genes que distinguen la FPI de la neumonitis por hipersensi-bilidad. En esta última, los genes expresados son los que codifican mediadores de la inflamación, mientras que los que se expresan en la FPI están relacionados con mediadores implicados en la respuesta fibrótica. En la neumonía intersticial no específica, los autores observaron que en algunos casos la expresión génica era similar a la FPI y en otros, similar a la neumonitis por hipersensibilidad. Los resultados de este estudio indican que el análisis de la expresión génica en el tejido pulmonar podría utilizarse para instaurar la estrategia terapéutica adecuada para cada enfermedad intersticial.
El análisis del perfil genético en las células parenquimatosas pulmonares, fundamentalmente células epiteliales alveolares y fibroblastos, ha permitido identificar la sobreexpresión de las metaloproteinasas-1 y 2 en los focos fibroblásticos, y de las metaloproteinasas-7 y 9 y osteoponina en el epitelio alveolar y los neumocitos tipo II hiperplásicos35. Esto indicaría que la estrategia terapéutica más adecuada en la FPI consistiría en revertir la inhibición de la degradación del colágeno, más que en prevenir su síntesis.
Diversos estudios han investigado el papel que podrían desempeñar en la predisposición y evolución de la FPI los polimorfismos genéticos de los mediadores implicados en su patogenia. Se han investigado los polimorfismos de varios genes, aunque la mayoría de estudios no se han reproducido en poblaciones diferentes (tabla I). Los polimorfismos genéticos de las proteínas A y B del surfactante, del factor de necrosis tumoral (TNF) y del receptor 1 del complemento se han asociado con la predisposición a presentar la enfermedad. Los polimorfismos del TGF-β, de la interleucina-6 y del receptor tipo II del TNF se han asociado con la progresión de la enfermedad28,36,37.
La complejidad de la patogenia de la FPI y el hecho de que se hayan identificado múltiples mutaciones y alteraciones polimórficas de los mediadores involucrados en su patogenia indican que es una enfermedad poligénica, lo que dificulta la identificación de los genes diana para futuros tratamientos génicos.
Neumonitis por hipersensibilidad
En la neumonitis por hipersensibilidad, enfermedad caracterizada por la alveolitis linfocítica, se ha demostrado la expresión aumentada de CCL18, mediador atrayente de los linfocitos T, lo que indicaría que su bloqueo terapéutico podría disminuir la infiltración de linfocitos que caracteriza a esta enfermedad38.
Enfermedad pulmonar intersticial asociada a la esclerosis sistémica
La enfermedad pulmonar intersticial es una de las principales manifestaciones de la esclerosis sistémica, habitualmente en forma de neumonía intersticial no específica. Se ha descrito que los polimorfismos genéticos del TNF y de proteínas de la matriz extracelular (fibrilina) podrían asociarse a la predisposición para la afección intersticial28.
Sarcoidosis
Existen grandes diferencias en la presentación clínica, progresión y gravedad de la sarcoidosis. Se han descrito formas familiares de sarcoidosis y hay evidencia de que el fenotipo de la enfermedad varía entre diferentes poblaciones y grupos étnicos. Las mutaciones más investigadas han sido las de los complejos principales de histocompatibilidad, ya que la patogenia de la enfermedad se inicia por la interacción entre un antígeno desconocido y las células dendríticas y los macró-fagos. Las alteraciones genéticas identificadas varían según la población y etnia estudiadas, y las formas clínicas de la enfermedad. No obstante, no están totalmente identificados los perfiles genéticos que expliquen las diversas manifestaciones de la sarcoidosis39.
Recientemente se ha descrito la asociación de polimorfismos del TGF-β con la evolución de la enfermedad a fibrosis, y de los polimorfismos de la ciclooxigenasa-2 con el desarrollo y la mala evolución de la enfermedad40,41.
Linfangioleiomiomatosis
La linfangioleiomiomatosis es una enfermedad que se caracteriza por la proliferación anómala de células musculares lisas en el pulmón y que puede asociarse a la esclerosis tuberosa. La enfermedad podría estar relacionada con mutaciones en el gen TSC2, que ha sido implicado en la patogenia de la esclerosis tuberosa42.
Marcadores séricos
La investigación de marcadores séricos en las EPID ha sido el objetivo de numerosos estudios con el fin de optimizar el diagnóstico y valorar tanto el pronóstico como la respuesta al tratamiento mediante métodos no invasivos. Los marcadores analizados son mediadores proinflamatorios y profibróticos con relevancia en su patogenia. Su concentración está elevada en el suero debido a las alteraciones en la integridad de la membrana alveolointersticial. La mayoría de marcadores no son específicos de una enfermedad intersticial determinada, y pueden estar elevados en enfermedades de otra etiología. No hay evidencia de que su determinación sea superior a las exploraciones funcionales respiratorias y la tomografía axial computarizada de alta resolución para valorar la progresión de la enfermedad y la respuesta al tratamiento. Además, es difícil que la determinación de un solo mediador sea útil para valorar la evolución de las enfermedades intersticiales, si se tiene en cuenta que son múltiples los mediadores implicados en su patogenia.
Neumonías intersticiales idiopáticas y neumopatías intersticiales asociadas a enfermedades del colágeno
Proteínas del surfactante
Las proteínas del surfactante, sintetizadas por los neumocitos tipo II, regulan la síntesis de citocinas y la expresión de colágeno en los fibroblastos. Las proteínas A y D están elevadas en el suero de pacientes con FPI, neumonía intersticial no específica y neumopatías intersticiales asociadas a la esclerosis sistémica. La concentración de la proteína A suele estar más elevada en la FPI que en la neumonía intersticial no específica, por lo que se ha planteado que podría ser un parámetro para distinguir ambas enfermedades. En la FPI la elevación de las proteínas A y D se ha relacionado con la extensión de la alveolitis en la tomografía axial computarizada y con la supervivencia, y la concentración de la proteína D con el deterioro de la función pulmonar43. No obstante, no se han realizado estudios en los que se determinen estas proteínas de forma seriada para valorar su variabilidad.
KL-6
La KL-6 es una glucoproteína, conocida también como mucina MUC1, y es un marcador de las alteraciones de las células alveolares epiteliales. Su concentración sérica está elevada en varios tipos de enfermedades intersticiales: FPI, sarcoidosis, neumonitis por fármacos, neumonitis por hipersensibilidad y neumopatías intersticiales asociadas a enfermedades del colágeno. En un estudio en el que se comparó la utilidad de la KL-6 y las proteínas del surfactante A y D como marcadores para detectar la presencia de enfermedad intersticial, la sensibilidad (93,9%) y la especificidad (96,3%) de la KL-6 fueron superiores respecto a las de los otros mediadores44. En la agudización grave de la FPI los títulos de KL-6 podrían constituir un factor pronóstico, ya que permanecen elevados en los pacientes que no responden al tratamiento45. En la fibrosis pulmonar asociada a esclerosis sistémica los valores de KL-6 se han relacionado con la actividad de la enfermedad.
Otros mediadores
La ST-2 es una proteína sintetizada por los linfocitos Th2 y podría ser un marcador de la inflamación pulmonar en la FPI. Mientras que no hay diferencias en su concentración sérica entre controles sanos y pacientes con FPI en fase estable, sus valores están elevados en la agudización grave. Por tanto, podría ser un parámetro para optimizar el diagnóstico y la evolución en los casos de agudización de la enfermedad. Las concentraciones de ST-2 no están aumentadas en las infecciones pulmonares en pacientes con FPI. Este hecho es de relevancia clínica, ya que el diagnóstico diferencial entre agudización de la enfermedad e infección pulmonar es difícil46.
Las citocinas interleucina-8, endotelina-1 y factor de crecimiento del endotelio vascular poseen propiedades angiogénicas y tienen un papel relevante en la patogenia de las neumonías intersticiales. Se ha descrito que su concentración sérica está elevada en diversos tipos de neumonías intersticiales idiopáticas y que se relaciona significativamente con la extensión de la fibrosis en la tomografía axial computarizada y con el deterioro funcional respiratorio.
Otros mediadores, como la lactatodeshidrogenasa, las proteínas quimiotácticas para los monocitos, el TGF-β, las moléculas de adhesión y la osteoponina, están elevados en pacientes con neumonías intersticiales idiopáticas, aunque no se ha demostrado su utilidad para optimizar la evolución de estas enfermedades47.
Sarcoidosis
Los mediadores más estudiados en la sarcoidosis son el receptor soluble de la interleucina-2 (sIL-2R), que refleja la activación de linfocitos T, y la enzima conversiva de la angiotensina (ECA), que es indicativa de la formación de granulomas. El sIL-2R está incrementado en el suero de los pacientes con sarcoidosis y podría ser predictivo de la gravedad de las alteraciones de las pruebas funcionales respiratorias y de la extensión extrapulmonar de la enfermedad, aunque no es útil para predecir la evolución y la respuesta al tratamiento.
La concentración sérica de la ECA suele estar aumentada en la sarcoidosis. Su determinación se ha utilizado para valorar la actividad de la enfermedad, con resultados discordantes. Esto, y el hecho de que la ECA puede estar elevada en otras enfermedades intersticiales, indica que su utilidad debe valorarse con cautela48.
Hipertensión pulmonar secundaria a las enfermedades intersticiales
La hipertensión pulmonar es una complicación frecuente y grave de las EPID. El péptido natriurético cerebral se sintetiza en los ventrículos cardíacos y se ha mostrado útil en la valoración de la gravedad de la insuficiencia cardíaca. Su determinación plasmática podría ser un marcador de la presencia de hipertensión pulmonar en pacientes con enfermedades intersticiales. Su sensibilidad para detectar la hipertensión pulmonar de intensidad moderada a grave es del 100%, y la especificidad, del 89%49.
Proteómica
La proteómica permite identificar la composición proteica en líquidos biológicos. Es un método de reciente aparición, y en las enfermedades intersticiales se ha utilizado para el análisis del lavado broncoalveolar y tejido pulmonar. No obstante, no se han determinado los perfiles proteicos que permitan optimizar su diagnóstico50.
Correspondencia: Dr. A. Xaubet.
Servicio de Neumología. Hospital Clínic.
Villarroel, 170. 08036 Barcelona. España.
Correo electrónico: axaubet@clinic.ub.es