Analizar los costes directos e indirectos derivados del diagnóstico y tratamiento de la tuberculosis (TB) y sus factores asociados.
Pacientes y métodosEstudio prospectivo de pacientes diagnosticados de TB entre septiembre de 2014 y septiembre de 2015. Se calcularon los costes directos (estancias hospitalarias, consultas, estudios diagnósticos y tratamiento), e indirectos (absentismo laboral y pérdida de productividad, estudio de contactos y medidas rehabilitadoras). Los costes se compararon atendiendo a las variables: edad, sexo, país de origen, ingreso hospitalario, pruebas diagnósticas, tratamiento, resistencia farmacológica, tratamiento directamente observado (TDO) y días de baja laboral. Se compararon proporciones mediante Chi cuadrado y las variables significativas se incluyeron en un modelo de regresión logística calculándose las odds ratio (OR) y sus correspondientes intervalos de confianza del 95% (IC).
ResultadosFueron incluidos 319 pacientes con una edad media de 56,72±20,79 años. El coste medio fue de 10.262,62±14.961,66€, y aumentaba significativamente en relación con el ingreso hospitalario, el uso de la PCR, la realización de baciloscopia y cultivo, antibiograma, tomografía axial computarizada de tórax, biopsia pleural, tratamiento de más de 9 meses, TDO y baja laboral. En el análisis multivariante mantenían asociación independiente: ingreso hospitalario (OR=96,8; IC: 29-472,3), antibiograma (OR=4,34; IC: 1,71-12,1), tomografía axial computarizada de tórax (OR=2,25; IC: 1,08-4,77), TDO (OR=20,76; IC: 4,11-148) y baja laboral (OR=26,9; IC: 8,51-122).
ConclusiónLa Tuberculosis acarrea un gasto sanitario significativo. Medidas dirigidas a mejorar el control de la enfermedad y disminuir los ingresos hospitalarios serían importantes para reducirlo.
To analyze the direct and indirect costs of diagnosis and management of tuberculosis (TB) and associated factors.
Patients and methodsProspective study of patients diagnosed with TB between September 2014 and September 2015. We calculated direct (hospital stays, visits, diagnostic tests, and treatment) and indirect (sick leave and loss of productivity, contact tracing, and rehabilitation) costs. The following cost-related variables were compared: age, gender, country of origin, hospital stays, diagnostic testing, sensitivity testing, treatment, resistance, directed observed therapy (DOT), and days of sick leave. Proportions were compared using the chi-squared test and significant variables were included in a logistic regression analysis to calculate odds ratio (OR) and corresponding 95% confidence intervals.
Results319 patients were included with a mean age of 56.72±20.79 years. The average cost was €10,262.62±14,961.66, which increased significantly when associated with hospital admission, polymerase chain reaction, sputum smears and cultures, sensitvity testing, chest computed tomography, pleural biopsy, drug treatment longer than nine months, DOT and sick leave. In the multivariate analysis, hospitalization (OR=96.8; CI 29-472), sensitivity testing (OR=4.34; CI 1.71-12.1), chest CT (OR= 2.25; CI 1.08-4.77), DOT (OR=20.76; CI 4.11-148) and sick leave (OR=26,9; CI 8,51-122) showed an independent association with cost.
ConclusionTuberculosis gives rise to significant health spending. In order to reduce these costs, more control of transmission, and fewer hospital admissions would be required.
La tuberculosis (TB) es aún la enfermedad infecciosa más frecuente en el mundo, causando 1,5 millones de fallecimientos en 2014, con aproximadamente 9,6 millones de casos cada año1. En España, según datos de la Red de Vigilancia Epidemiológica2, en función de declaraciones individualizadas obligatorias, se notificaron 5.018 casos de TB en 2014, 3.933 clasificados como tuberculosis respiratoria, lo que corresponde a una tasa de incidencia de 10,80 casos por 100.000 habitantes. Sin embargo, un estudio recientemente llevado a cabo por el Programa Integrado de Investigación en Tuberculosis (PII TB) de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)3 muestra que existe una importante subnotificación que varía de unos centros sanitarios a otros (entre el 0% y el 40%), con una media del 14,4%.
El número de pacientes con TB tanto a nivel mundial como nacional se asocia con problemas económicos y sociales, y además acarrea costes directos referidos a gastos sanitarios, así como gastos indirectos (fundamentalmente pérdidas de días de trabajo), e incluso pérdida de años de vida4. Por otro lado, la TB afecta a personas en edad productiva y con dificultades de todo tipo (inmigrantes, infectados por el VIH), lo que hace que el impacto socioeconómico sea incluso más importante. Con respecto a los costes de TB, en España existen escasos estudios5–8 que además tienen la limitación de estar referidos a costes de hospitalización exclusivamente.
Basándonos en todo ello, se planteó el presente estudio, con el objetivo de analizar los costes derivados del diagnóstico y seguimiento de la TB y los factores que los condicionan.
Pacientes y métodosDiseñoEstudio observacional multicéntrico prospectivo.
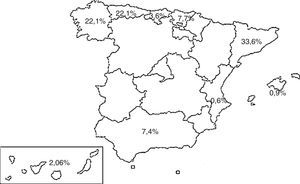
PoblaciónSe incluyeron todos los pacientes diagnosticados de TB y registrados en la base de datos del PII TB de SEPAR, en el periodo comprendido entre septiembre de 2014 y septiembre de 2015. Participaron 19 centros de 9 comunidades autónomas, distribuyéndose los casos según el porcentaje, como muestra la figura 1.
Se obtuvo consentimiento informado en todos los sujetos previamente a la inclusión y el estudio fue aprobado por el Comité Ético de Investigación Clínica Regional del Principado de Asturias.
Criterios de inclusiónEdad mayor o igual a 18 años y diagnóstico de TB de acuerdo con los siguientes criterios:
- 1)
Baciloscopia positiva o negativa con aislamiento de Mycobacterium tuberculosis en medio de cultivo.
- 2)
Demostración de granulomas caseificantes en TB extrapulmonares.
- 3)
Pacientes con sospecha clínica, radiológica, epidemiológica y/o de laboratorio en los que su médico consideró adecuado el tratamiento antituberculoso.
En todos los enfermos se realizaron al menos 3 visitas: en el momento de la inclusión y al segundo y sexto mes desde el inicio del tratamiento, en las cuales se constataron la realización y resultados de procedimientos analíticos, microbiológicos y radiológicos. En aquellos que precisaron prolongar, por diferentes motivos, la terapia más allá de los 6 meses, se programó una nueva visita al noveno mes, y a partir de esta las que se estimaron convenientes hasta finalizar el tratamiento. También hubo pacientes en que, por diferentes motivos (reacciones adversas, negativización bacteriológica tardía, sospecha de mala adherencia, etc.) se realizaron más de 3 visitas en los 6 primeros meses.
VariablesVariables independientesSe recogieron datos sociodemográficos, antropométricos, hábito tabáquico, enfermedades asociadas, métodos diagnósticos, tratamiento, estudio de sensibilidad a fármacos, adherencia al tratamiento, reacciones adversas farmacológicas, efectos secundarios, necesidad de ingreso hospitalario o baja laboral.
Variables dependientesSe estimaron los costes directos (hospitalización, consultas, estudios diagnósticos, tratamiento), y los costes indirectos derivados del absentismo laboral y de la pérdida de productividad, medidas rehabilitadoras y estudio de contactos.
Estudio de costes. MedicionesPara estimar los costes directos se consideraron los ocasionados por la atención sanitaria especializada y derivados de: hospitalización (por día), consultas ambulatorias (primera y sucesivas), estudios de imagen (radiografía simple, tomografía axial computerizada [TAC] de tórax), analítica (hemograma, pruebas de función renal y hepática), microbiología (baciloscopia, cultivo de micobacterias, reacción en cadena de polimerasa [Polymerase Chain Reaction —PCR—], estudio de resistencias, otros métodos diagnósticos (broncoscopia, biopsia pleural, bronquial, transparietal, transbronquial o de localizaciones extratorácicas). Para la tarifación de los mismos se emplearon los datos proporcionados por el Servicio de Salud del Principado de Asturias9 y el Servicio Canario de Salud10. El cálculo del coste del tratamiento farmacológico (estándar, prolongado) se realizó sobre la base de la dosis máxima de los fármacos administrados en pauta única diaria, e igualmente se codificó también la existencia o no de tratamiento directamente observado (TDO). Los costes directos se muestran en la tabla 1.
Costes directos
| Variable | Coste (euros) |
|---|---|
| Estancia hospitalaria/día | 403,60 |
| Estancia centro sociosanitario/día | 126,90 |
| Consulta | |
| Primera | 120,30 |
| Sucesiva | 72,20 |
| Analítica (hemograma, pruebas hepáticas) | 23,48 |
| Micobacterias (baciloscopia y cultivo) | 19,66 |
| Antibiograma | 9 |
| PCR | 93,65 |
| Radiografía simple de tórax | 9,51 |
| TAC tórax con contraste | 202,20 |
| Broncoscopia y broncoaspirado | 151,66 |
| Broncoscopia con biopsia | 215,46 |
| Biopsia pleural | 132 |
| Biopsia transparietal guiada por TC | 266 |
| Biopsia extratorácica | 63,80 |
| Tratamiento | |
| 6 meses | |
| 3 fármacos | 224,32 |
| 4 fármacos | 206,52 |
| 9 meses | 272 |
| Resistencia isoniacida | 517,82 |
| Resistencia rifampicina | 2079,81 |
| MDR | 7834,11 |
| TDO | 30/día |
MDR: resistencia a rifampicina e isoniazida; TAC: tomografía computerizada de tórax; TDO: tratamiento directamente observado; PCR: reacción en cadena de la polimerasa.
Todos los costes se compararon atendiendo a las siguientes variables: edad, sexo, origen (autóctono, inmigrante), estudios microbiológicos de imagen e histológicos, resistencia farmacológica, tratamiento, TDO y necesidad de ingreso hospitalario o en centro sociosanitario, con el objeto de conocer cuáles de ellas los modificaban de manera significativa.
Los costes indirectos derivados del absentismo laboral y la falta de productividad se estimaron de acuerdo con la siguiente fórmula: número de días de baja por enfermedad×coste por día de baja×la proporción de población activa con empleo11. Se asumió que el coste por día era de 95,82€11 y consideramos que la tasa de actividad en nuestro país, según la Encuesta de población activa12, se situaba en el 0,59.
Se incluyó el coste de las medidas rehabilitadoras (entendidas como aquellas terapias distintas al tratamiento antituberculoso que fueron precisas durante el curso del mismo y posterior a su finalización). Se consideró que estas repercutirían en el 2,5% de los enfermos con una duración media de 24 días y un coste de 123€, con un coste por paciente de 2.952€. Por tanto, el coste de las citadas medidas se obtuvo con la siguiente fórmula: 2.952×0,025=73,8€ por caso11.
Igualmente se analizaron también los costes ponderados ocasionados por el estudio de contactos del caso índice, que basados en estadísticas de estudios previos y desde la perspectiva del sistema de salud pública se estimaron en 921,80€ por paciente13.
La información obtenida de cada paciente se almacenó en un cuaderno de recogida de datos electrónico, disponible en una aplicación informática a la que se accede a través de una Web mediante una clave y un identificador personalizados para cada uno de los investigadores colaboradores en el estudio. El control de la cumplimentación de las encuestas y la base de datos se llevó a cabo mediante comunicación telefónica y correo electrónico.
Análisis estadísticoSe analizó la distribución de frecuencias de las variables de interés y a nivel bivariado se llevó a cabo la comparación de proporciones entre grupos mediante la distribución Chi cuadrado. En el estudio bivariado se analizó la relación entre cada una de las variables y la mediana del coste (categorizada como variable respuesta binaria). Aquellas que presentaban niveles de significación con p<0,05 se incluyeron en un modelo de regresión logística utilizando el método de selección stepwise. Se calcularon las odds ratio (OR) y sus correspondientes intervalos de confianza del 95% (IC). Para todos los análisis se consideró significativo una p<0,05 y para realizar los estudios se utilizó el software estadístico IBM SPSS Statistics 19.
ResultadosCaracterísticas generalesSe incluyeron 319 pacientes de los que se disponía información de costes: 206 varones y 113 mujeres, con una edad media de 56,72±20,79 años. Ciento tres (32,3%) eran inmigrantes y la localización fue pulmonar en el 74,4%. Se apreció resistencia microbiológica en 14 enfermos (4,4%): 10 a isoniacida, 2 a rifampicina y 2 a isoniacida y rifampicina (MDR). En el curso del procedimiento diagnóstico se realizó baciloscopia a 285 sujetos (89,3%) (resultó positiva en el 56%), determinación de PCR en 201 (63%), TAC a 141 enfermos (44,1%), broncoscopia a 84 (26,3%) y biopsia a 95 (30,5%): 19 pleural, 18 transbronquial, 17 bronquial, 10 transparietal y 31 de otras localizaciones. Con respecto al tratamiento se utilizaron regímenes de 6 meses con 4 fármacos en el 70,5% de los casos y con 3 fármacos en el 20,7%, y el resultado del mismo fue curación o tratamiento completado en el 89,1%. En 67 (21%) se realizó TDO. Se cursó ingreso hospitalario en 187 (58,6%), con una estancia media de 11,3±7,09 días y en centros sociosanitarios en 44 (13,8%), con una duración media de 31±90,65 días. La media de consultas ambulatorias realizadas fue de 6,81±3,62. Se encontraban en situación laboral activa 133 pacientes (41,7%) y 89 (27,9%) precisaron mantenerse de baja laboral algún período durante el transcurso del tratamiento con un tiempo medio de 21,74±55 días.
Estudio de costesEl coste total fue de 3.188.477,39€: 2.763.954,1€ costes directos y 424.523,29€ costes indirectos (106.926,89€ ocasionados por la pérdida de productividad, 294.054,2€ estudio de contactos y 23.542,20€ por medidas rehabilitadoras), con un coste medio por paciente de 10.262,62±14.961,66€. Los costes directos se distribuían de la siguiente manera: 61,4% derivados de estancia hospitalaria y en centros sociosanitarios, 17,6% del tratamiento (incluido TDO), 13,4% de los estudios diagnósticos (microbiológicos e histológicos), 5,2% de consultas ambulatorias y determinaciones analíticas y 1,8% de técnicas de imagen.
Como muestra la tabla 2, el coste se relacionaba en el estudio bivariado con: sexo masculino, ingreso hospitalario o en centro sociosanitario, determinación de PCR, antibiograma, TAC de tórax, biopsia pleural, tratamiento farmacológico prolongado más de 9 meses, TDO y baja laboral. En el estudio multivariado mantenían asociación independiente: ingreso hospitalario (OR=96,8: IC: 29-472,3), antibiograma (OR=4,34; IC: 1,71-12,1), TAC de tórax (OR=2,25; IC: 1,08-4,77), TDO (OR=20,76; IC: 4,11-148) y baja laboral (OR=26,9; IC: 8,51-122).
Análisis bivariado y multivariado
| Mediana coste | Análisis bivariado | Análisis multivariado | ||||
|---|---|---|---|---|---|---|
| <4.573€ | ≥4.573€ | OR | Valor p | OR | Valor p | |
| N (%) | N (%) | |||||
| Sexo | ||||||
| Mujer | 63 (60,6) | 41 (39,4) | Ref. | Ref. | Ref. | Ref. |
| Hombre | 85 (43,1) | 112 (56,9) | 2,02 (1,25-3,29) | 0,004 | 2,20 (0,99-5,02) | 0,05 |
| Edad | ||||||
| 18-30 | 39 (50,6) | 38 (49,4) | Ref. | Ref. | ||
| 31-50 | 68 (50) | 68 (50) | 1,03 (0,58-1,80) | 0,92 | ||
| >50 | 49 (48,5) | 52 (51,5) | 1,09 (0,60-1,98) | 0,78 | ||
| País de origen | ||||||
| Autóctono | 115 (53,2) | 101 (46,8) | Ref. | Ref. | ||
| Inmigrante | 44 (42,7) | 59 (57,3) | 1,52 (0,95-2,46) | 0,08 | ||
| Ingreso hospital | ||||||
| No | 111 (84,1) | 21 (15,9) | Ref. | Ref. | Ref. | Ref. |
| Sí | 48 (25,7) | 139 (74,3) | 15,1 (8,66-27,3) | <0,001 | 96,8 (29-472,3) | <0,001 |
| Centro sociosanitario | ||||||
| No | 158 (57,5) | 117 (42,5) | Ref. | Ref. | Ref. | Ref. |
| Sí | 1 (2,3) | 43 (97,7) | 50,6 (10,9-119,3) | <0,001 | 4,29 (0,67-8,45) | 0,19 |
| PCR | ||||||
| No | 77 (65,3) | 41 (34,7) | Ref. | Ref. | Ref. | Ref. |
| Sí | 82 (40,8) | 119 (50,2) | 2,71 (1,70-4,38) | <0,001 | 2,06 (1,09-11,93) | 0,06 |
| BK y cultivo | ||||||
| No | 25 (73,5) | 9 (26,5) | Ref. | Ref. | ||
| Sí | 134 (47) | 151 (53) | 3,09 (1,43-7,27) | 0,004 | ||
| Antibiograma | ||||||
| No | 59 (70,2) | 25 (29,8) | Ref. | Ref. | Ref. | Ref. |
| Sí | 100 (42,6) | 135 (57,4) | 3,16 (1,87-5,48) | <0,001 | 4,34 (1,71-12,1) | 0,003 |
| Resistencia | ||||||
| No | 153 (50,2) | 152 (49,8) | Ref. | Ref. | ||
| Sí | 6 (42,9) | 8 (57,1) | 1,13 (0,44-4,23) | 0,6 | ||
| TAC de tórax | ||||||
| No | 104 (58,4) | 74 (41,6) | Ref. | Ref. | Ref. | Ref. |
| Sí | 55 (39) | 86 (61) | 2,19 (1,40-3,46) | 0,001 | 2,25 (1,08-4,77) | 0,03 |
| Biopsia pleural | ||||||
| No | 155 (51,7) | 145 (48,3) | Ref. | Ref. | Ref. | Ref. |
| Sí | 4 (21,1) | 15 (78,9) | 3,89 (1,36-14,3) | 0,01 | 4,70 (0,95-28,77) | 0,06 |
| Broncoscopia | ||||||
| No | 46 (54,8) | 38 (45,2) | Ref. | Ref. | ||
| Sí | 113 (48,1) | 122 (51,9) | 1,31 (0,79-2,16) | 0,29 | ||
| Tratamiento | ||||||
| 6 meses | 121 (53,8) | 104 (46,2) | Ref. | Ref. | Ref. | Ref. |
| 9 meses | 31 (47) | 35 (53) | 1,31 (0,76-2,29) | 0,33 | ||
| Prolongado | 7 (25) | 21 (75) | 3,43 (1,45-9,11) | 0,004 | 2,26 (0,95-8,77) | 0,06 |
| TDO | ||||||
| No | 154 (61,1) | 98 (38,9) | Ref. | Ref. | Ref. | Ref. |
| Sí | 5 (7,5) | 62 (92,5) | 18,81 (7,79-56,1) | <0,001 | 20,7 (4,11-148) | <0,001 |
| Baja laboral | ||||||
| No | 128 (55,7) | 102 (44,3) | Ref. | Ref. | Ref. | Ref. |
| Sí | 31 (34,8) | 58 (65,2) | 2,34 (1,41-3,92) | 0,001 | 26,9 (8,51-122) | <0,001 |
BK y cultivo: baciloscopia y cultivo de micobacterias; OR: odds ratio; PCR: reacción en cadena de la polimerasa; Ref.: referencia; TAC: tomografía axial computarizada.
Durante los últimos años se han publicado varios artículos originales sobre los costes generados en diversos aspectos de la enfermedad tuberculosa, en los que la distribución de estos varía conforme a los recursos económicos del país en cuestión. Así, cuanto menores son los recursos mayores resultan los gastos derivados de los costes indirectos en la etapa posterior al diagnóstico, mientras que en aquellas zonas con un mayor nivel de desarrollo son los costes directos, fundamentalmente los producidos por la hospitalización, los que mayor repercusión muestran14.
Recientemente, en un estudio que recogía todas las series comunicadas en la Unión Europea, de las que solo una se realizó en España, el coste medio por paciente en tuberculosis sensible fue de 10.282€ y de 57.213€ para MDR, 77% derivado de costes directos15. En nuestro estudio, con un diseño similar, el porcentaje atribuido a los costes directos ascendió al 86% y el coste medio por paciente resultó menor, lo que puede estar motivado por el bajo porcentaje de casos con resistencia, incluido MDR, que es similar al publicado previamente en nuestro país, con una tasa global de 9,2%, y 1,9% de MDR16. Por otro lado, el menor impacto de los costes indirectos puede deberse a que para el cálculo de los originados como consecuencia de la pérdida de productividad hemos utilizado, acorde con los datos de la Encuesta de población activa, una tasa de actividad del 59%, en contraposición con el 71% empleado en la citada serie15. Si considerásemos esta tasa los costes indirectos aumentarían aproximadamente el 16%, lo que nos daría un resultado más congruente con el obtenido a nivel europeo. No obstante, en el citado estudio se apreciaba una variabilidad manifiesta entre los distintos países de nuestro entorno, con costes medios directos que oscilan entre 5.691€ y 8.242€ por paciente. Estas diferencias se ven apoyadas en un estudio realizado en Dinamarca, en el que, con una tasa baja de resistencias (como ocurre en nuestro entorno) los costes medios directos atribuidos a la TB son de 10.509€17, conforme con nuestros resultados.
En nuestra serie el coste estaba condicionado por los gastos de hospitalización (que suponían el 61% del total), antibiograma, TDO, baja laboral y TAC torácica. La influencia de los costes hospitalarios ya ha sido documentada, así Montes-Santiago et al.8 apreciaron que en nuestro país, en el año 2006, el gasto atribuible a las altas hospitalarias por tuberculosis fue de 30,8 millones de euros y el total, suponiendo que el 70% fue ocasionado por la hospitalización, de 40 millones de euros, lo que representaba el 0,7% del gasto público total, observando también que este, junto con los ingresos hospitalarios, descendió paulatinamente durante el período comprendido entre 1999-2006. En el mismo sentido, en otra serie de base estatal en Alemania12, los costes derivados de la estancia hospitalaria prácticamente multiplicaban por 9 a los ocasionados cuando todo el proceso se llevaba a cabo en ámbito exclusivamente ambulatorio. Lo mismo ocurría en Dinamarca, donde suponían el 81%17. De igual manera, Pooran et al.18, en el contexto de un Programa Nacional de tuberculosis en Sudáfrica, determinaron que los gastos generados por la hospitalización representaban una parte importante, en este caso el 56% del total. Teniendo en cuenta lo mencionado con anterioridad, deberían evitarse en la medida de lo posible los ingresos hospitalarios por TB y limitarlos a aquellos supuestos recomendados en las diferentes guías clínicas19 (casos graves o con complicaciones de la enfermedad y cuando no es posible el aislamiento domiciliario) con el objeto de reducir el riesgo de transmisión y también los costes ocasionados por la enfermedad. Pese a ello el porcentaje de ingresos hospitalarios por tuberculosis continúa siendo elevado, tanto en nuestro caso, que es del 59%, como en otras de la muestras nacionales e internacionales publicadas, en las que varía entre el 52% y el 79%7,8,11,20,21, sin que se refleje una causa clara que justifique esta elevada proporción. Por tanto, una estrategia basada en reducir las estancias hospitalarias conllevaría una disminución de los costes, hecho que ya se ha apreciado en algunas zonas en las que ha llegado a ser hasta del 34%7. Asumiendo este dato, y extrapolando nuestros resultados al número de casos de TB declarados en nuestro país durante el año 2014, podríamos estimar un ahorro de 14 millones de euros.
Con respecto a la TDO Steffen22 et al. objetivaron que incrementaba significativamente el coste con respecto al tratamiento autoadministrado, e igualmente, aumentaba, aunque de manera no significativa, el porcentaje de tratamiento completado. Además, un metaanálisis reciente, que incluye estudios realizados fundamentalmente en el sudeste asiático y países del ámbito anglosajón, pone de manifiesto que la TDO no muestra mejores resultados en curación microbiológica, prevención de recaídas o presencia de resistencia adquirida con respecto al tratamiento autoadministrado23, por lo que es razonable que en países de incidencia baja o mediana el empleo de TDO se limite a colectivos en situaciones especiales. En nuestro medio se reserva únicamente para casos complicados o con problemática social grave que imposibilitan el seguimiento del tratamiento, empleándose en la presente serie en menos de la cuarta parte de los pacientes.
Acorde con nuestros resultados otra medida dirigida a rebajar los costes sería acortar el tiempo de baja laboral, que ya en estudios previos se ha evidenciado que influye significativamente en los costes17. No obstante, debemos tener en cuenta que el objetivo fundamental es reducir la transmisión de la enfermedad y que, con tratamiento estándar, la contagiosidad disminuye significativamente a las 3 semanas19. A partir de entonces podría retirarse el aislamiento e incorporarse a la actividad laboral. Este tiempo coincide con la media de días de baja en nuestro estudio, por tanto, podemos intuir que, en nuestro caso, no parece que este aspecto sea el más determinante.
De todo lo expresado se deduce que el único atributo que podría modificarse para aminorar los costes sería evitar estancias hospitalarias innecesarias. No obstante, creemos preciso matizar que, dado que el gasto sanitario ocasionado por la TB es relevante (extrapolando los datos de nuestra serie a los casos comunicados en 2014 sería de 51.500.000€), para disminuirlo la medida fundamental sería reducir el número de casos, para lo que acciones como el estudio de contactos y tratamiento de la infección tuberculosa latente, que han demostrado su coste-efectividad, adquieren gran relevancia.
Nuestro estudio presenta una serie de limitaciones. Únicamente hemos incluido costes indirectos estimativos ocasionados por la falta de productividad, terapias rehabilitadoras y estudio de contactos, de acuerdo con estudios previamente citados12,13, y no hemos considerado otros costes indirectos (derivados del transporte, la alimentación, la luz, el mantenimiento y los recursos humanos del personal que atienden a los pacientes…), así como los originados por la atención primaria, lo que hace que probablemente se haya infravalorado el coste real. No obstante, muchos de los citados costes tendrían mayor repercusión en países con menores recursos y sin un sistema que asegure una cobertura sanitaria universal, o en series que incluyan una proporción significativa de enfermos pertenecientes a colectivos con necesidades especiales (que no parece el caso de la presente) y además el diagnóstico y seguimiento de los enfermos se realiza normalmente en la atención especializada. Tampoco incluimos los costes derivados de los efectos secundarios farmacológicos, debido a que la mayoría de ellos son reversibles con la retirada temporal del fármaco responsable, no requiriendo nuevas medidas, y en aquellos de origen gastrointestinal el coste de la medicación adyuvante es poco importante. Por tanto, pensamos que la tarifación de los costes previamente reseñados, aunque resultaría interesante, no modificaría de manera significativa los resultados finales del presente estudio y no restaría validez a nuestras conclusiones. Por último, al utilizar para el cálculo de los costes los datos proporcionados por 2 servicios de salud, somos conscientes, debido a la variabilidad existente entre las diferentes comunidades autónomas y a que están representadas solo 9 de ellas, de que nuestra serie no refleja el coste exacto de la tuberculosis, pero queremos reseñar que con nuestros datos que pretendemos obtener un estimación aproximada, lo que creemos que se consigue de manera razonable como para tenerlos en consideración.
ConclusionesLa tuberculosis acarrea un gasto sanitario significativo, que está condicionado por la hospitalización, estudios de imagen, tratamiento directamente observado y necesidad de baja laboral. El ingreso hospitalario parece ser el que mayor impacto muestra, por lo que acciones dirigidas a reducir las estancias hospitalarias serían fundamentales para disminuirlo.
FinanciaciónProyecto financiado por la Beca SEPAR 136/2013.
AutoríaJosé Antonio Gullón: concepción del estudio. Redacción, lectura crítica, revisión y aprobación final del manuscrito. Análisis de resultados.
José María García: concepción del estudio. Lectura crítica, revisión y aprobación final del manuscrito. Análisis de resultados.
Manuel Ángel Villanueva y Fernando Álvarez-Navascues: concepción del estudio. Análisis de resultados.
Teresa Rodrigo y Joan Caylá: lectura crítica, revisión y aprobación final del manuscrito. Análisis de resultados.
Martí Casals: análisis estadístico.
Marta García-Clemente, Luis Anibarro, María Ángeles Jiménez, Ana Bustamante, Antón Penas y José Antonio Caminero: lectura crítica, revisión y aprobación final del manuscrito.
Grupo de Trabajo del PII TB: recogida de datos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
N. Altet (Serveis Clinics, Barcelona); E. Bikuña (Hospital de Zumárraga, Zumárraga); E. Carrió (Centro Asistencial Dr. Emili Mira i López); X. Casas (Hospital de Sant Boi, Llobregat); F.J. Garros (Hospital Santa Marina, Bilbao); M. Jiménez (Hospital Universitario de Donostia, Donostia); I. López (Hospital Universitario de Cruces, Barakaldo); M. Marín (Hospital General de Castellón, Castellón); J.F. Medina (Hospital Universitario Virgen del Rocío, Sevilla); J.P. Millet (Serveis Clinics, Barcelona); I. Mir (Hospital Son Llatzer, Palma de Mallorca); Laura Rodríguez (Hospital Universitario Germans Trías i Pujol, Badalona); F. Sánchez (Hospital del Mar, Barcelona).