Aunque la presencia de foramen oval permanente es una patología relativamente frecuente, la presencia de embolia paradójica es un cuadro clínico poco frecuente y constituye menos del 2% de las isquemias arteriales. Presentamos el caso de un varón de 55años diagnosticado de tromboembolismo pulmonar masivo y embolia paradójica en el miembro superior derecho, secundario a foramen oval permeable. Además, pondremos de manifiesto algunas incertidumbres en cuanto al diagnóstico y tratamiento de los pacientes con embolia paradójica.
Although patent foramen ovale is a relatively common disease, the presence of paradoxical embolism is a rare clinical condition, representing less than 2% of arterial ischemias. We report the case of a 55-year-old male diagnosed with massive pulmonary embolism and paradoxical embolism in the right arm, secondary to patent foramen ovale. We also highlight some uncertainties in the diagnosis and treatment of patients with paradoxical embolism.
La presencia de foramen oval permeable (FOP) tiene una prevalencia estimada en la población general en torno al 25%. Habitualmente es un hallazgo casual y sin repercusiones clínicas, aunque se ha relacionado con diferentes cuadros clínicos, llegando incluso a ser mortal1.
La concomitancia de una embolia pulmonar (EP) y la presencia de FOP, cuya apertura se vería favorecida por el aumento de presión en la aurícula derecha, proporcionan una mayor gravedad al cuadro clínico por el aumento del riesgo de embolias paradójicas sistémicas1,2.
Observación clínicaVarón de 55años sin antecedentes personales de interés que ingresó por un cuadro de disnea brusca y síncope que se acompañaba a su vez de dolor en el miembro superior derecho. Durante la semana previa realizó viajes prolongados (media de 6h al día). En la exploración física lo único que destacó fue una SatO2 del 91% (FiO2 del 21%) y la presencia de frialdad, palidez y ausencia de pulso en el miembro superior derecho. El resto era normal.
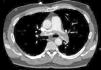
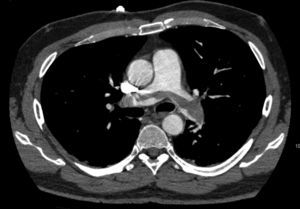
La analítica de sangre demostró un dímero-D de 33.410 (valor normal, <500). En el electrocardiograma se objetivó un ritmo sinusal a 80latidos/min, con un patrón de S1Q3T3. La gasometría arterial reveló una alcalosis respiratoria e insuficiencia respiratoria parcial. Ante la sospecha de la presencia de una EP se realizó angio-TAC de tórax (fig. 1) en la que se objetivaron signos directos de EP masivo que se manifestaron como un trombo acabalgado, parcialmente recanalizado, entre ambas ramas principales, así como trombosis bilateral de arterias segmentarias, junto con signos de sobrecarga derecha.
La ecografía compresiva en los miembros inferiores evidenció trombosis venosa profunda (TVP) a nivel poplíteo en el miembro inferior izquierdo.
Dado que los hallazgos en la exploración del miembro superior derecho sugerían la presencia de una isquemia arterial, se realizó una ecografía doppler en la que se objetivaron hallazgos compatibles con trombosis arterial significativa de la arteria subclavia-axilar derecha.
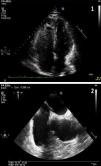
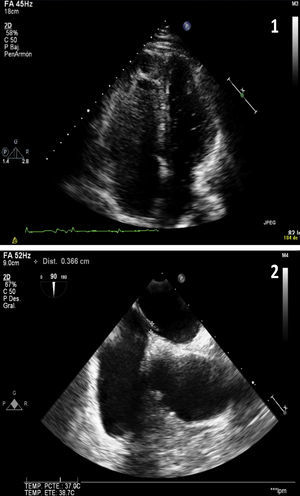
Ante la sospecha diagnóstica de embolia paradójica por FOP, se solicitó una ecocardiografía transtorácica y posteriormente una ecocardiografía transesofágica (fig. 2), que puso de manifiesto un aneurisma del tabique interauricular con FOP, junto con una hipertrofia ventricular izquierda ligera e insuficiencia mitral ligera. En ninguna de las ecocardiografías se observó insuficiencia tricuspídea, por lo que no se pudo calcular la presión pulmonar sistólica, aunque sí se evidenció una insuficiencia pulmonar ligera, un flujo pulmonar con un tiempo medio de aceleración de 140ms y una presión media de la arteria pulmonar normal (20mmHg). Se estableció por tanto el diagnóstico de TVP poplítea izquierda y EP masivo secundario a viaje prolongado, junto a embolia paradójica en el miembro superior derecho por FOP.
Imagen 1 (plano apical de las 4 cámaras obtenido en la ecocardiografía transtorácica): imagen en situación basal tras la inyección del contraste (suero salino agitado). Puede observarse una mayor ecogenicidad del ventrículo derecho y de la aurícula derecha (color más grisáceo por las microburbujas) y como, sin necesidad de que el paciente realice la maniobra de Valsalva, hay un paso pasivo de microburbujas al corazón izquierdo (pequeñas esferas hiperecogénicas). Imagen 2 (corte transversal de plano bicava en eco tranesofágica): despegamiento de la membrana de la fosa oval de hasta 3mm.
Se inició tratamiento con heparina sódica, y posteriormente se practicó una embolectomía trans-humeral seguida de tratamiento médico con enoxaparina 1mg/kg de peso cada 12h, sin complicaciones.
El paciente fue dado de alta y ha sido revisado en consultas, donde se le realizó estudio de trombofilia que evidenció una mutación heterocigota G20210A del gen de la protrombina.
DiscusiónCuando tras un episodio de TVP de miembros inferiores se desprende un émbolo que impacta en los vasos pulmonares, se produce una EP. En estos casos se genera un aumento de presión en el ventrículo derecho que, junto con la presencia de un FOP, puede generar un shunt arterial derecho-izquierda favoreciendo la aparición de embolia paradójica. En nuestro caso no se evidenció insuficiencia tricuspídea, aunque su ausencia no exime del paso del trombo a través del FOP, ya que distintas maniobras o situaciones que aumentan las presiones a nivel de las cavidades derechas pueden favorecer el paso a su través como con la maniobra de Valsalva, situación que ocurría en este paciente.
La embolia paradójica es un cuadro poco frecuente y es la causa de menos del 2% de las embolias arteriales. La presencia de FOP ha sido descrita en el 30% de los pacientes con embolia paradójica y varios estudios sugieren que constituye un factor de riesgo para la aparición de embolia paradójica3.
Es por esto que cuando se diagnostica, debemos descartar la presencia de FOP. La prueba diagnóstica gold standard es la ecocardiografía transesofágica, ya que presenta una mayor sensibilidad, aunque en algunas ocasiones es suficiente una ecocardiografía transtorácica utilizando el Doppler color o con la inyección periférica de contraste ecocardiográfico. Para su diagnóstico debe observarse un paso precoz de burbujas al lado izquierdo del corazón.
En cuanto al tratamiento, es un tema controvertido. Las opciones terapéuticas son: anticoagulación, trombólisis, trombectomía, filtro de vena cava inferior y cierre de FOP. Según las guías clínicas, el tratamiento de la EP en un paciente hemodinámicamente estable es la anticoagulación sistémica. Las heparinas de bajo peso molecular han demostrado ser igual de eficaces y seguras que las heparinas no fraccionadas. La trombólisis quedaría reservada para pacientes de alto riesgo en los que se ha observado una mayor morbimortalidad. El filtro de vena cava está indicado cuando existe una contraindicación absoluta para la anticoagulación sistémica, o cuando aparece un sangrado grave secundario a la anticoagulación4.
Con respecto al tratamiento del FOP, algunos autores aconsejan realizar un cierre del FOP. Sin embargo, recientemente se ha publicado un estudio multicéntrico en el que se incluyen 909pacientes diagnosticados de ictus isquémico criptogénico con presencia de FOP. El 50,8% recibieron tratamiento médico exclusivamente, mientras que al resto se les realizó un cierre percutáneo de FOP seguido de terapia antiagregante. No se encontraron diferencias significativas entre ambos grupos en los 2 primeros años de seguimiento5.