Analizar los resultados conseguidos en diagnóstico y estadificación del cáncer de pulmón (CP) por una unidad de diagnóstico rápido de cáncer de tórax (UDR-CT) que incorpora la ultrasonografía endobronquial con punción transbronquial aspirativa en tiempo real (USEB-PTBA-tr) a la evaluación clínica del paciente previa al tratamiento.
MétodoSe ha realizado un estudio observacional del conjunto de pacientes valorados por sospecha diagnóstica de CP en una UDR-CT durante cuatro años, registrando los tiempos y la técnica requeridos para el diagnóstico, el tiempo para el tratamiento, y el grado de identificación de enfermedad en estadio inicial.
ResultadosSeiscientos setenta y ocho pacientes fueron atendidos en la UDR-CT, en 352 casos el diagnóstico fue confirmado en una o más muestras anatomopatológicas. En 170 pacientes el diagnóstico se obtuvo con biopsias y/o citologías obtenidas por fibrobroncoscopia (48,2%), la USEB-TTBA-rt confirmó la sospecha clínica en 70 pacientes (19,9%). En 280 pacientes afectos de carcinoma de pulmón no célula pequeña (CPNCP) se practicaron 166 USEB-PRBA-tr de estadificación (59,3%) y en 105 de ellos la técnica mostró únicamente enfermedad local (37,5%). En 83 de estos pacientes se procedió a cirugía terapéutica, que fue radical en 73 casos (87,9%).
ConclusiónEn la mitad de pacientes remitidos a la UDR-CT por sospecha de CP el diagnóstico se confirma, por técnicas endoscópicas en tres cuartas partes de los casos. La USEB-TTBA-rt es la técnica diagnóstica en una quinta parte de los casos y de estadificación en más de la mitad de ellos, y permite reducir los tiempos de espera hasta el diagnóstico y el inicio de tratamiento.
To analyse the results obtained in the diagnosis and staging of lung cancer (LC) by a Lung Cancer Rapid Diagnosis Unit (LC-RDU) in which real‐time endobronchial ultrasound-guided transbronchial needle aspiration (RT-EBUS guided-TBNA) is performed as part of the clinical evaluation of the patient prior to treatment.
MethodA four year observational study was conducted on a group of patients evaluated due to suspicion of LC in an LC-RDU. The times and the techniques required for the diagnosis and identifying the level of the disease in the initial staging were recorded.
ResultsOut of a total of 678 patients seen in the LC-RDU, the diagnosis in 352 was confirmed in one or more histopathology samples. In 170 patients (48.2%) the diagnosis was made with biopsies and/ or cytology samples obtained by fibrobronchoscopy, and RT-EBUS guided-TBNA confirmed the clinical suspicion in 70 patients (19.9%). In the 280 patients with SCLC, 166 RT-EBUS guided-TBNA were performed for staging (59.3%), and in 105 of them the technique only showed local disease (37.5%). Therapeutic surgery was performed on 83 of these patients, and was radical in 73 cases (87.9%).
ConclusionIn half of the patients referred to the LC-RDU due to suspected LC, the diagnosis was confirmed in 75% of cases using endoscopic techniques. RT-EBUS guided-TBNA was the diagnostic technique in 20% of the cases, for staging in more than half of them, and led to reduced waiting times for the diagnosis and starting treatment.
En la Unión Europea el cáncer de pulmón (CP) es la principal causa de muerte por enfermedad neoplásica en los hombres y la tercera en las mujeres. La incidencia de la enfermedad depende de los patrones históricos de consumo de tabaco propios del territorio, y en Occidente oscila en hombres alrededor de los 50 casos nuevos por cada 100.000 habitantes, con una cifra algo inferior en mujeres. El CP tiene una elevada letalidad, siendo la supervivencia a los cinco años del diagnóstico inferior al 10% en la mayor parte del mundo, dependiendo el pronóstico de la estadificación de la enfermedad en el momento del diagnóstico1. La supervivencia de la enfermedad a los cinco años es superior al 80% cuando el diagnóstico se realiza dentro de un programa de cribaje, en ausencia de síntomas respiratorios, y de un 60% en los pacientes que consultan al sistema de salud por la aparición de síntomas compatibles con CP, cuando la enfermedad es identificada en estadio I1. Contrariamente, la existencia de diseminación mediastínica de la enfermedad, propia del CP en estadio iii, tiene un pronóstico sensiblemente peor, con una supervivencia inferior al 30% a los cinco años del diagnóstico1.
En los últimos años los hospitales del sistema de salud han introducido en sus prestaciones sanitarias unidades de diagnóstico rápido focalizadas en el diagnóstico de las enfermedades neoplásicas, como alternativa a la hospitalización2, con el objetivo de reducir el tiempo hasta el diagnóstico y la estadificación de la enfermedad, permitiendo así un inicio temprano del tratamiento. Ante la aparición de síntomas que motivan una consulta al sistema de salud y llevan a establecer una sospecha diagnóstica de CP, una derivación precoz a la consulta especializada de referencia para proceder al estudio diagnóstico y la estadificación de la enfermedad ha mostrado tener un efecto positivo sobre la supervivencia, cuando el estadio del CP es inicial3. Así, la creación de unidades de diagnóstico rápido del cáncer de pulmón (UDR-CP) puede mejorar el pronóstico de la enfermedad, al favorecer la identificación precoz de la misma, y, de manera simultánea, disminuir la ansiedad asociada a la ausencia de un diagnóstico preciso ante una enfermedad potencialmente grave4.
El objeto del presente estudio es analizar los resultados conseguidos en diagnóstico y estadificación del CP por una UDR-CP, y la aportación de la ultrasonografía endobronquial con punción transbronquial aspirativa en tiempo real (USEB-PA) a la misma, evaluando la demora en días hasta el diagnóstico, la técnica que permite su establecimiento, el procedimiento prequirúrgico utilizado para la estadificación de la enfermedad, y el porcentaje de identificación de CP en estadio inicial potencialmente curable.
Diseño y metodologíaPoblaciónSe ha realizado un estudio observacional del conjunto de pacientes valorados por sospecha diagnóstica de CP en la UDR-CP de un hospital del Barcelonés Nord durante los cuatro años del período octubre 2005-septiembre 2009. Los pacientes fueron remitidos a la UDR-CP por las diferentes unidades asistenciales locales para las que dicha unidad actúa como referencia, cuya población total asistida es de 210.000 personas. Se valoraron en la UDR-CP todos aquellos pacientes con sospecha clínico-radiológica de CP cuyo estado general permitía realizar el estudio diagnóstico en régimen ambulatorio, derivados desde consultas externas de atención primaria o especializada, o de unidades de Atención Urgente. La UDR-CP dispone de una consulta de enfermería y es atendida por tres especialistas en neumología que compatibilizan esta actividad asistencial con la realización de la endoscopia respiratoria del centro. El primer examen clínico en la UDR-CP fue seguido de la realización de exploraciones complementarias en régimen de programación preferente, que incluían hemograma, pruebas de coagulación, análisis de función hepática y renal, radiología y tomografía computerizada (TC) de tórax, fibrobroncoscopia diagnóstica, pruebas de función respiratoria y, en los pacientes con existencia de derrame pleural, toracocentesis exploradora. Cuando la broncofibroscopia no obtuvo el diagnóstico se realizaron punciones aspirativas transtorácicas dirigidas por TC, punciones extratorácicas (punción aspirativa de ganglios periféricos, de lesiones óseas o de otros órganos en los casos en los que las pruebas de imagen sugerían afectación a distancia), USEB o cirugía dirigidas a la obtención de muestras diagnósticas. En pacientes con diagnóstico de carcinoma de pulmón no célula pequeña (CPNCP) la estadificación TNM5 se estableció mediante criterios clinico-radiológicos (TC de tórax y/o tomografía por emisión de positrones) cuando la estadificación anatomopatológica sobre el mediastino se consideró no indicada bien por la evidencia de metástasis a distancia o bien por la existencia de contraindicaciones para la realización de exploraciones invasivas. En los otros casos se realizó estadificación ganglionar mediante USEB o mediastinoscopia (cuando se sospechó afectación ganglionar en estaciones no abordables por la USEB). Todos los pacientes aceptaron la realización del estudio diagnóstico y de estadificación del presente estudio por consentimiento informado, que fue aprobado por el comité ético del centro.
MedicionesLa información clínica recogida incluyó datos demográficos, hábito tabáquico, características radiológicas y endoscópicas de la enfermedad y diagnóstico final del paciente. Los pacientes fueron considerados como no fumadores cuando habían sido fumadores activos menos de un año y su consumo había sido inferior a un cigarrillo diario, y como exfumadores cuando el consumo regular de tabaco había sido abandonado hacía más de 12 meses. En todos los casos se realizó una TC de tórax y hemiabdomen superior, usando para ello un equipo multidetector (Marconi M8000, Phillips®, Best, Países Bajos, y considerando los ganglios visualizados como aumentados de tamaño cuando su diámetro menor era superior a 10mm.
En los pacientes con neoplasia confirmada anatomopatológicamente se registraron la técnica que fue diagnóstica y el tipo histológico de la enfermedad. En estos pacientes también se determinó el origen de la derivación y se calcularon el tiempo de espera desde que el médico de cabecera solicitaba una visita especializada hasta que esta era efectuada, los días transcurridos entre esta visita y la confirmación diagnóstica anatomopatológica definitiva, y el tiempo entre esta última y el tratamiento, fuera este cirugía, quimioterapia, radioterapia o cuidados paliativos. En los pacientes con diagnóstico de CPNCP se determinó la estadificación TNM prequirúrgica5, y, en los enfermos en estadio i/ii tratados con cirugía, la postquirúrgica6. En los pacientes en los que la comorbilidad o la edad desaconsejaban la realización de pruebas complementarias invasivas para conseguir un diagnóstico anatomopatológico este fue establecido en base a criterios clínico-radiológicos, descartándose su tabulación en análisis ulteriores.
Ultrasonografía endobronquial con punción transbronquial aspirativa en tiempo real (USEB-PA).
En los pacientes en los que la realización de USEB-PTBA-tr estaba indicada para la obtención del diagnóstico o para la estadificación del paciente esta fue realizada bajo anestesia local con lidocaína y sedación con midazolam, siguiendo recomendaciones publicadas para el procedimiento7, utilizando para ello un ecobroncoscopio sectorial equipado con un transductor distal capaz de obtener imágenes mediastínicas (BF-UC160-F, Olympus® Optical Co. Ltd., Tokio, Japón), y un canal que permite la realización de PTBA de masas y ganglios bajo visualización directa. Los ganglios mediastínicos (paratraqueales derechos e izquierdos, subcarinales) y lobares fueron explorados y su diámetro menor fue medido (EU-C60, Olympus® Optical Co Ltd.), y aquellos de diámetro menor igual o superior a 5mm fueron puncionados bajo visualización directa8, utilizando una aguja citológica específicamente diseñada para ello (NA2015X-4022, Olympus® Optical Co. Ltd.), y las muestras obtenidas fueron examinadas de forma peroperatoria por la unidad de citología, y etiquetadas como provenientes de un ganglio normal, cuando mostraban solo linfocitos, o de un ganglio metastático, cuando aparecían en ellas grupos de células neoplásicas. Los aspirados únicamente con células bronquiales o hematíes, o material insuficiente, fueron considerados no satisfactorios, y en esta situación el procedimiento fue repetido hasta un máximo de tres veces. La especificidad y el valor predictivo positivo del procedimiento se consideraron como del 100%, en base a estudios previamente publicados9.
Análisis estadísticoPara el análisis estadístico descriptivo de los datos se utilizó el programa estadístico SPSS versión 15 (Chicago, Illinois, EE.UU.), expresando las variables categóricas como frecuencia absoluta y relativa, y las variables continuas como media y desviación estándar, cuando presentaban una distribución normal, o como mediana y rango intercuartil (RIC) cuando esta no se ajustaba a la normalidad.
Primero se tabularon las características clínicas de los pacientes con diagnóstico final de neoplasia. Seguidamente se determinaron el origen de los mismos, el tiempo transcurrido desde la solicitud a la primera visita en la UDR-CP, y los tiempos requeridos para el diagnóstico. Se compararon los tiempos necesarios para el diagnóstico en función del procedimiento que alcanzó la confirmación anatomopatológica, utilizando como referencia los pacientes en los que la técnica diagnóstica había sido la fibrobroncoscopia (prueba de chi-cuadrado). Los tiempos hasta el diagnóstico fueron también comparados en función de la estadificación (prueba de chi-cuadrado), en los pacientes con diagnóstico final de CPNCP. Finalmente, en los pacientes con este diagnóstico, se tabuló la estadificación prequirúrgica y la técnica utilizada para su establecimiento. En aquellos pacientes que fueron sometidos a cirugía se efectuó disección ganglionar sistemática6 y se determinó la estadificación TNM posquirúrgica. Se consideró una diferencia como estadísticamente significativa cuando su nivel de significación era igual o inferior a 0,05.
ResultadosUn total de 678 pacientes fueron atendidos en la UDR-CP, y en 371 casos (54,7%) el diagnóstico final de neoplasia fue confirmado. En 19 casos en los que la realización de pruebas diagnósticas destinadas a la obtención de muestras se consideró contraindicada este fue establecido únicamente en base a criterios clínico-radiológicos (5,1%). En 352 pacientes el diagnóstico se basó en la obtención de una o más muestras anatomopatológicas confirmativas, en tres cuartas partes de los casos obtenidas por técnicas endoscópicas. En la mitad de de los pacientes con diagnóstico anatomopatológico el diagnóstico se obtuvo en la fibrobroncoscopia, a partir de las muestras de biopsia y/o citología. La USEB-PA se mostró también como una técnica endoscópica esencial para el diagnóstico, ya que su utilización confirmó la sospecha clínica de CP en cerca de una quinta parte de los pacientes diagnosticados, en los que la fibrobroncoscopia diagnóstica y cualquier otro procedimiento previo no habían obtenido resultados confirmativos, muy por delante del resto de procedimientos de muestreo utilizados (tabla 1).
Pacientes con diagnóstico de neoplasia de tórax (n=352)
| Datos sociodemográficos | |
| Edad, m (DE) | 63,3 (10,5) |
| Sexo (mujer), n (%) | 46 (13,1) |
| Tabaquismo | |
| No fumador, n (%) | 31 (8,8) |
| Fumador, n (%) | 321 (90,6) |
| Paquetes-año, mediana (RIC)* | 50 (40–75) |
| Exploraciones complementarias iniciales, n (%) | |
| Tomografía computarizada de torax | |
| Nódulo/masa pulmonar | 221 (62,7) |
| Hilio patológico | 32 (9,1) |
| Nódulos pulmonares multiples | 31 (8,8) |
| Ocupación mediastínica | 15 (4,3) |
| Campos pulmonares normales | 4 (1,1) |
| Otros | 49 (14) |
| Fibrobroncoscopia, n (%) | |
| Tumoración bronquial | 72 (20,4) |
| Mucosa irregular | 31 (8,8) |
| Otra anomalía bronquial | 110 (31,2) |
| Exploración diagnóstica, n (%)** | |
| Citología de esputo | 4 (1,1) |
| Fibrobroncoscopia | 170 (48,2) |
| Toracocentesis | 8 (2,2) |
| Punción transtorácica | 30 (8,5) |
| Punción extratorácica | 16 (4,5) |
| USEB-PA | 70 (19,9) |
| Cirugía | 54 (15,4) |
| Mediastinoscopia | 2 (0,6) |
| Toracotomía | 52 (14,8) |
| Diagnóstico anatomopatológico, n (%) | |
| Adenocarcinoma | 118 (33,5) |
| Carcinoma epidermoide | 88 (25,0) |
| Carcinoma célula grande | 9 (2,5) |
| Carcinoma indiferenciado no célula pequeña | 65 (18,5) |
| Carcinoma célula pequeña | 44 (12,5) |
| Mesotelioma | 3 (0,8) |
| Linfoma | 4 (1,1) |
| Otra neoplasia primaria de tórax | 2 (0,6) |
| Metástasis de neoplasia extratorácica | 19 (5,4) |
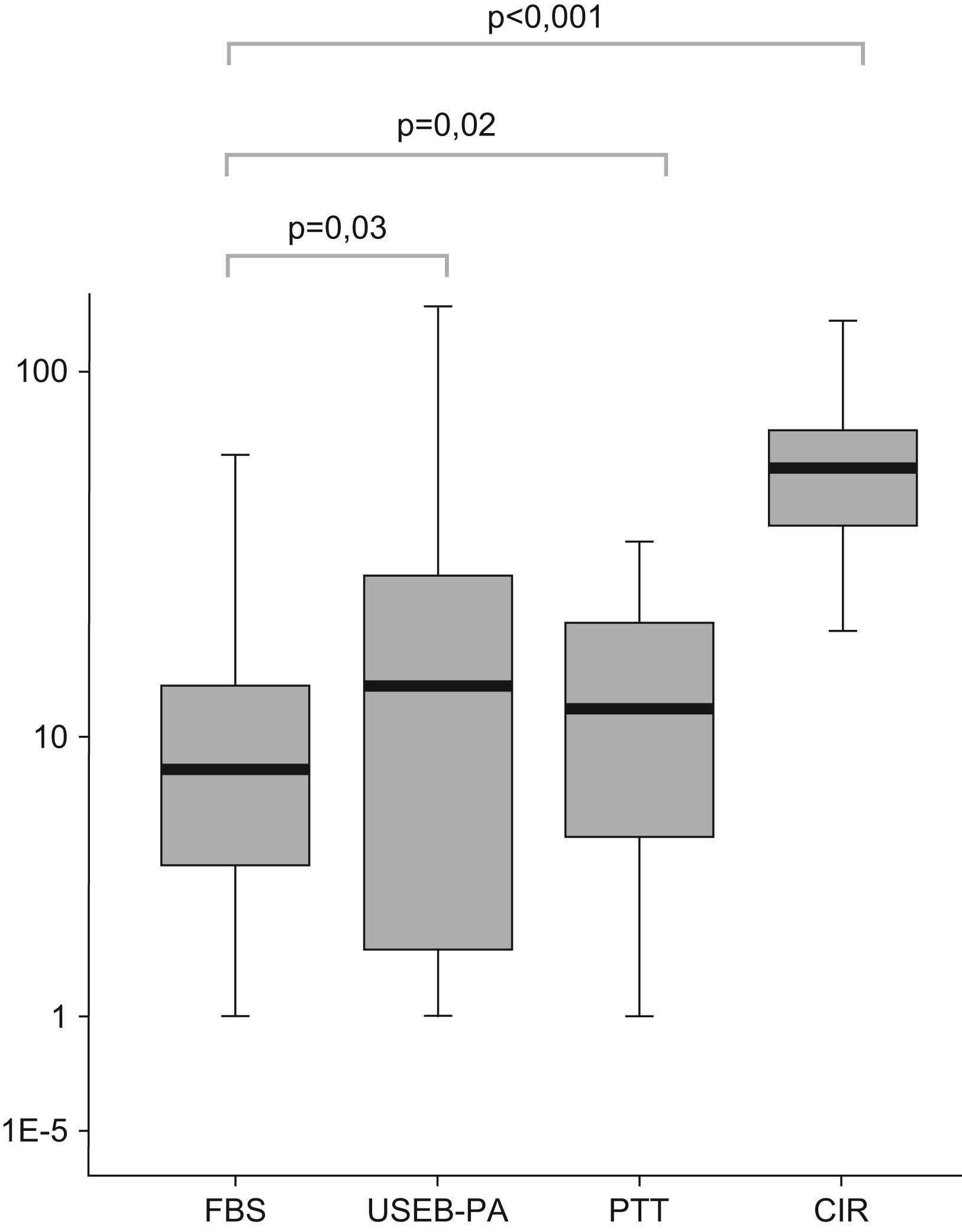
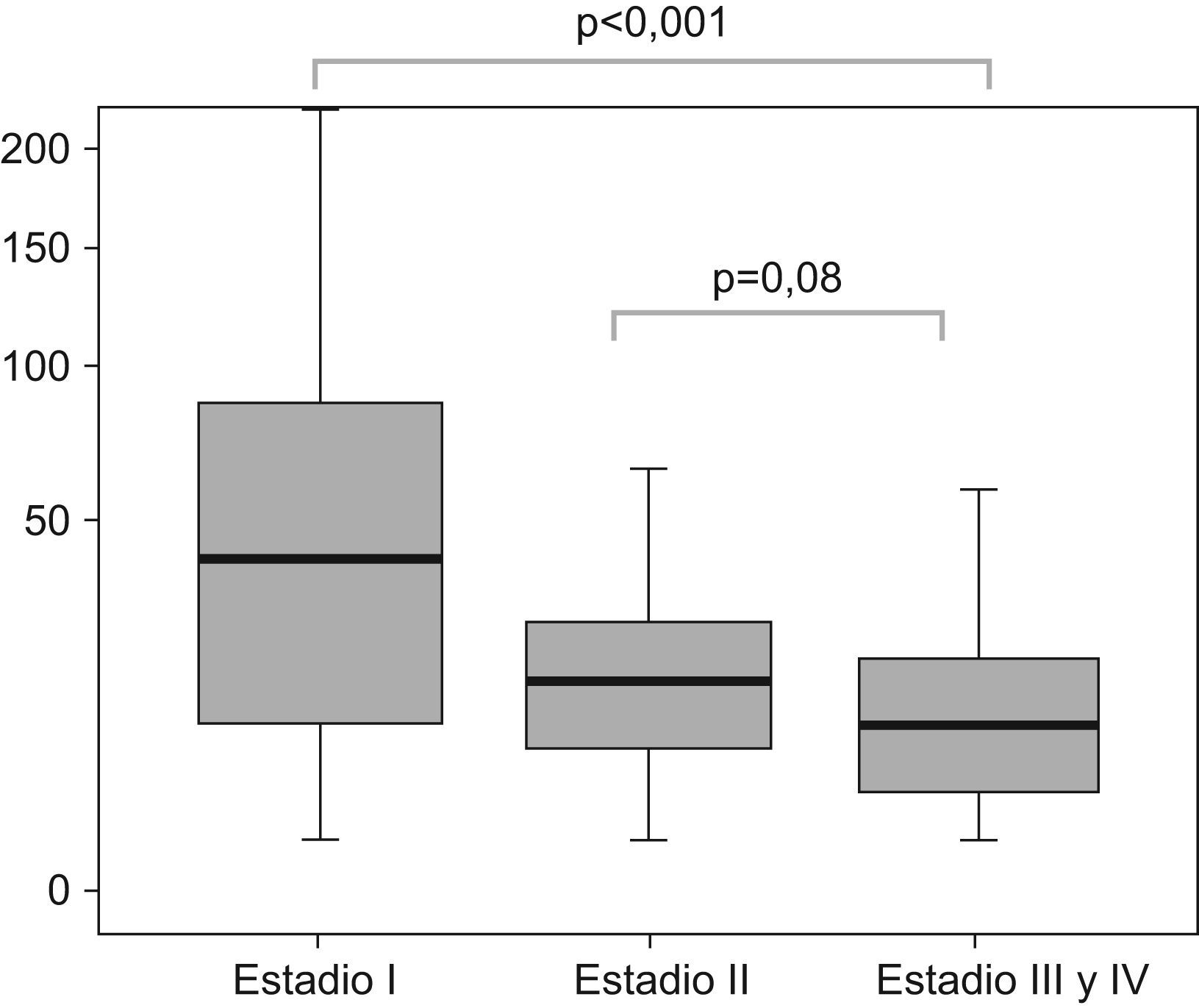
La proporción de pacientes con neoplasia de tórax remitidos por la Atención Primaria a la UDR-CP fue algo superior al 20% y similar a la de los pacientes procedentes de unidades de asistencia urgente. La mayoría de los enfermos habían sido valorados inicialmente en una consulta especializada, antes de examinados en la UDR-CP. La mediana de días transcurridos entre la primera visita en la UDR-CP y el diagnóstico fue inferior a las dos semanas (tabla 2), menor cuando la confirmación era realizada por un procedimiento endoscópico, tanto fuera este fibrobroncoscopia (mediana 8, RIC 4–14 días), como USEB-PA (mediana 14, RIC 2–30 días) (fig. 1). El tiempo hasta el diagnóstico, además, fue inversamente proporcional a la extensión de la enfermedad, en el subgrupo de pacientes con CPNCP (p<0,001, prueba de chi-cuadrado) (fig. 2).
Origen del paciente y tiempo de espera, mediana (rango intercuartil) (n=352)
| Origen del paciente, n (%) | |
| Asistencia primaria | 72 (20,4) |
| Asistencia especializada ambulatoria | 209 (59,4) |
| Unidad de atención urgente | 71 (20,2) |
| Tiempo de espera, mediana (rango intercuartil) | |
| Solicitud médico cabecera-primera visita neumologia | 5 (3–7) |
| Primera visita neumologia-diagnóstico | 11 (5–22) |
| Diagnóstico-inicio tratamiento | 28 (15–43) |
Tiempo desde primera visita UDR-CP hasta diagnóstico, según la exploración diagnóstica. A) Broncoscopia convencional (FBS). B) USEB-PA. C) Punción transtorácica (PTT) (toracocentesis o punción transtorácica dirigida por TC) o extratorácica. D) Cirugía (CIR) (mediastinoscopia o toracotomía (queda excluido el grupo de pacientes a los que les hizo seguimiento tomográfico y posteriormente cirugía terapéutica).
En los 280 pacientes afectos de CPNCP se practicaron un total de 166 USEB-PA con intención de estadificación ganglionar (59,3%), siendo esta técnica, por tanto, la más utilizada para la evaluación de la extensión de la enfermedad en la UDR-CP. En más de un 40% de pacientes la estadificación TNM se realizó en base a criterios clinico/radiológicos por presentarse la enfermedad en estadio avanzado o debido a que la edad o la existencia de comorbilidades contraindicaban la estadificación mediastínica mediante procesos invasivos. De los 105 pacientes que fueron sometidos a la USEB la estadificación prequirúrgica realizada mostró únicamente enfermedad local (37,5%) (tabla 3), y en 83 de estos pacientes con una función respiratoria adecuada fue posible proceder a cirugía terapéutica, que confirmó enfermedad localizada y fue radical en 73 casos (87,9%). Así, únicamente en 10 pacientes con estadificación prequirúrgica i/ii, la disección ganglionar sistemática realizada durante la cirugía evidenció metástasis en ganglios mediastínicos, y por tanto un estadio iii posquirúrgico (12,0%).
Estadificación carcinoma pulmonar no microcítico (n=280)
| Técnica de estadificación, n (%) | |
| Clínico-radiológica | 112 (40,0%) |
| USEB-PA | 166 (59,3) |
| Mediastinoscopia | 2 (0,7) |
| Estadificación prequirúrgica, n (%) | |
| Estadio I | 79 (28,2) |
| Estadio II | 26 (9,3) |
| Estadio III | 112 (40,0) |
| Estadio IV | 63 (22,5) |
| Estadificación postquirúrgica, n (%)* | |
| Estadio I/II | 73 (87,9) |
| Estadio III | 10 (12,0) |
En nuestro estudio más de la mitad de los pacientes remitidos a la UDR-CP fueron diagnosticados de CP, un porcentaje superior al previamente observado en otros estudios10. En tres cuartas partes de los pacientes con diagnóstico final de neoplasia este fue establecido mediante técnicas endoscópicas. Entre ellas, la USEB-PA se mostró como una técnica endoscópica esencial, ya que su utilización confirmó la sospecha clínica de CP en una quinta parte de los pacientes diagnosticados en los que la fibrobroncoscopia diagnóstica previa no había resultado confirmativa. La mediana de días transcurridos entre la primera visita en la UDR-CP y el diagnóstico fue inferior a las dos semanas, menor cuando la confirmación fue realizada por un procedimiento endoscópico. En más de la mitad de los 280 pacientes afectos de CPNCP se practicó USEB-PA con intención de estadificación, siendo esta técnica la más utilizada para la evaluación de la extensión de la enfermedad. En una cuarta parte de estos pacientes la estadificación prequirúrgica realizada mostró únicamente enfermedad local, que se confirmó en cerca del 90% de los pacientes en los que se procedió a cirugía terapéutica.
Aunque el 75% de los pacientes con CP consultan a su médico de familia por síntomas compatibles con esta enfermedad, como son la tos, la disnea, la hemoptisis o el dolor torácico11, el valor predictivo positivo de esta sintomatología es bajo, y requiere de la realización de pruebas complementarias para el diagnóstico. La mayor accesibilidad a la TC en las unidades básicas de salud ha implicado una mayor frecuencia en cuanto a la identificación de opacidades pulmonares. Consecuentemente, ha conllevado una ligera disminución de la proporción de pacientes con sospecha diagnóstica posteriormente no confirmada11 y, simultáneamente, un incremento de la derivación a las consultas de neumología por sospecha de CP. En la mayoría de hospitales este incremento ha significado la implantación de UDR-CP. El equipo de la UDR-CP que ha examinado los pacientes incluidos en el presente estudio consta de neumólogos y personal de enfermería que efectúan las exploraciones endoscópicas requeridas para el diagnóstico y participan en el comité de tumores de tórax multidisciplinar del centro.
En nuestro estudio tres cuartas partes de los pacientes con diagnóstico final de CP remitidos a la UDR-CP fueron visitados en una semana, diagnosticados dentro de las tres semanas inmediatas a la primera visita de neumología y tratados en los 45 subsiguientes al establecimiento del diagnóstico. Estos tiempos de espera muestran mejores resultados que otros estudios realizados en poblaciones de características similares12,13, y entran dentro del rango recomendado por la British Thoracic Society, que en los pacientes con CP requiere el inicio del tratamiento en los dos meses inmediatos a la primera visita14.
El requerimiento de reducir los tiempos de espera hasta el diagnóstico y el tratamiento en el CP viene fundamentado por la necesidad de disminuir la ansiedad ligada a la sospecha diagnóstica de una enfermedad neoplásica4, y en el mejor pronóstico del paciente cuando la enfermedad es diagnosticada en estadio inicial15. En este sentido, Kashiwabara et al analizaron la supervivencia de una muestra de pacientes con CP que no fueron tratados en el año inmediato a la identificación de la enfermedad, por rechazo del tratamiento por parte del paciente o por un diagnóstico erróneo inicial, objetivando el peor pronóstico asociado a esta situación, frente al propio del CP tratado en el momento de la primera identificación de la enfermedad, estando directamente relacionado el empeoramiento en la evolución con el aumento de tamaño del tumor16,17. Aunque, el tratamiento precoz del CP no ha mostrado asociarse a una mejora de la supervivencia en diversos estudios centrados en el análisis del tiempo transcurrido desde la primera visita hospitalaria hasta el diagnóstico y el tratamiento quirúrgico de la enfermedad3,18 esta falta de efecto se ha considerado en cierto grado influida por el hecho de que los pacientes con enfermedad avanzada acceden al tratamiento antes que aquellos con estadios precoces19, un fenómeno también observado en nuestro estudio. Contrariamente, diversos estudios han demostrado un mejor pronóstico en los pacientes remitidos prontamente al especialista de referencia por parte del médico de cabecera, sugiriendo que el efecto de la intervención precoz se manifiesta como positivo únicamente en las fases más iniciales de la enfermedad. Buccheri et al mostraron una peor supervivencia en los pacientes con un mayor tiempo transcurrido entre el primer síntoma y el envío al especialista de referencia20 y Bozcuk et al demostraron que, ante una sospecha diagnóstica, la existencia de circuitos de derivación directa al especialista mejora el pronóstico, al reducir el tiempo de espera hasta la primera evaluación especializada, en los pacientes con CP en estadio inicial en el momento del diagnóstico3. Sabido que el tiempo de duplicación del CP de tipo no célula pequeña, el de mayor prevalencia, está estimado en 4 meses, es razonable asumir que el tiempo transcurrido entre el primer síntoma y el tratamiento no debería ser superior a este tiempo, reduciendo el total de días transcurridos entre el inicio del período sintomático de la enfermedad y la primera valoración por el especialista20.
En los pacientes incluidos en la presente serie el diagnóstico se realizó en una mediana de 11 días, un tiempo inferior a descrito en otras series publicadas13. Es de destacar que, aunque las muestras obtenidas por fibrobroncoscopia permitieron precisar el diagnóstico en cerca de la mitad de los casos, la USEB-PA fue la técnica diagnóstica en un 20% de los pacientes, con tiempos desde la primera visita hasta el diagnóstico solo ligeramente superiores a los alcanzados con fibrobroncoscopia.
La USEB-PA permite el abordaje de tumoraciones pulmonares próximas a la traquea y los grandes bronquios y de los ganglios mediastínicos y lobares, a los que la enfermedad neoplásica puede haber diseminado, independientemente del tamaño de los mismos. La utilización de esta técnica posibilita alcanzar un diagnóstico en la mayoría de pacientes remitidos con este objetivo en los que otras técnicas diagnósticas no han obtenido resultado21,22. De acuerdo con esta valoración, en los pacientes de nuestra serie en los que el diagnóstico dependió de técnicas no endoscópicas este requirió más de tres semanas, de acuerdo con otras series23. Así, el uso combinado de dos técnicas endoscópicas, la fibrobroncoscopia y la USEB-PA, fue el principal determinante en nuestro estudio para conseguir el diagnóstico confirmativo de los pacientes dentro del tiempo recomendado en las guías clínicas.
En nuestro estudio la técnica de estadificación fue la USEB-PA en más de la mitad de los pacientes, lo que conllevó que la proporción de mediastinoscopias realizadas con este objetivo fuera baja. La tomografía por emisión de positrones es actualmente utilizada también la estadificación del CP y se ha incorporado al algoritmo diagnóstico de esta enfermedad24. En el momento del inicio del presente estudio, sin embargo, esta técnica no era realizada sistemáticamente a los pacientes remitidos a la UDR-CP, por lo que no ha sido considerada en la tabulación realizada. La USEB-PA es una técnica poco invasiva, que no requiere ingreso hospitalario y con un riesgo de complicaciones bajo9,25, que en nuestra experiencia consigue una sensibilidad y especificidad superiores al 90%26, equivalentes a la mediastinoscopia y claramente superiores a la tomografía por emisión de positrones, cuando el muestreo mediastínico durante la técnica es suficientemente amplio para obtener muestras representativas de los ganglios paratraqueales derechos, izquierdos, y subcarinales25. La proporción de pacientes a los que se practicó cirugía con intención radical en nuestro estudio en los que la estadificación posquirúrgica demostró enfermedad extendida al mediastino, de un 12%, es similar a la hallada en series en las que la mediastinoscopia fue la técnica utilizada para la estadificación27, y confirma lo adecuado de esta forma no quirúrgica de evaluar la extensión de la enfermedad, que, además, tiene la ventaja de simplificar el procedimiento evaluativo una vez establecido el diagnóstico.
Los pacientes remitidos a la UDR-CP mostraban un nódulo pulmonar único en un 20,4% de los casos en la presente serie, y la estadificación prequirúrgica de los mismos mostró enfermedad resecable en una tercera parte de los casos, confirmando que la existencia de una UDR-CP conlleva la identificación de una proporción importante de pacientes potencialmente curables. En una tercera parte de los pacientes con carcinoma pulmonar no microcítico incluídos en el presente estudio la cirugía terapéutica fue el primer tratamiento utilizado, una proporción superior a otras series12,28, y en cerca del 90% de los pacientes intervenidos la disección ganglionar sistemática realizada confirmó que la enfermedad no estaba extendida al mediastino.
Ante la aparición de síntomas que llevan a establecer una sospecha diagnóstica de CP la derivación directa a una UDR-CP reduce el tiempo necesario para la confirmación del diagnóstico29, aumenta la proporción de pacientes en estadio inicial y con indicación quirúrgica30 y tiene un efecto demostrado sobre la supervivencia cuando la enfermedad se encuentra en un estadio inicial3, con una reducción de los costes asistenciales2. Así, la atención al paciente con sospecha de CP en UDR-CP puede contribuir a mejorar el pronóstico de la enfermedad al favorecer la identificación precoz de la misma, en nuestra serie alcanzada en cerca de la tercera parte de los casos.
En conclusión, la existencia de una vía de derivación directa a una UDR-CP de los pacientes en los que se establece la sospecha de CP se ha asociado al diagnóstico en estadios iniciales de la enfermedad en una tercera parte de los casos. El uso de USEB-PA dentro de la sistemática de diagnóstico y estadificación ha permitido el diagnóstico en una quinta parte de los pacientes, y estadificar más de la mitad de los pacientes con un rendimiento equivalente a la mediastinoscopia en ausencia de necesidad de ingreso y de morbilidades.
FinanciaciónFinanciado por FIS PS09/01612 y por la Fundació Catalana de Pneumologia (FUCAP).
A las Sras. Adoración Ruiz y Adela Barrios por su colaboración en los procedimientos de endoscopia respiratoria. A la Sra. Núria Asensio.