Demostrar la exactitud diagnóstica de un abordaje integrado del diagnóstico de las adenopatías mediastínicas mediante aspiración por punción transbronquial (TBNA) ciega y tomografía computarizada de emisión fotónica única con 99mTc-2-metoxi-isobutil-isonitrilo (99mTc-MIBI-SPECT).
MétodosSe incluyó prospectivamente en el estudio a 61pacientes consecutivos con adenopatías mediastínicas a los que se practicó una TBNA y una 99mTc-MIBI-SPECT. En el caso de que la TBNA fuera negativa se realizaba una mediastinoscopia.
ResultadosSe obtuvieron muestras de 83adenopatías (73malignas y 10benignas). La sensibilidad, la especificidad, el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN) de la TBNA fueron del 74, del 100%, del 100 y del 34%, respectivamente, y las de la 99mTc-MIBI-SPECT fueron del 96, del 80, del 97 y del 73%, respectivamente. La combinación de TBNA y 99mTc-MIBI-SPECT alcanzó una sensibilidad, especificidad, VPP y VPN del 97, del 100, del 100 y del 83%, respectivamente. La TBNA sola evitó la mediastinoscopia en el 65% de los casos, mientras que un abordaje integrado podría haber obviado la mediastinoscopia en el 76% de los casos.
ConclusionesLa 99mTc-MIBI-SPECT mejoró la sensibilidad y el VPN de la TBNA, reduciendo la necesidad de realizar mediastinoscopias.
To demonstrate the diagnostic accuracy of an integrated approach of blind trans-bronchial needle aspiration (TBNA) and 99mTc-2-methoxy-isobutyl-isonitrile single photon emission computed tomography (99mTc-MIBI-SPECT) in diagnosing mediastinal lymph adenopathy.
MethodsSixty one consecutive patients with mediastinal lymph adenopathy undergoing both TBNA and 99mTc-MIBI-SPECT were prospectively enrolled. Mediastinoscopy was attended in case of negative TBNA.
ResultsEighty three adenopathies were sampled (73 malignant and 10 benign). Sensitivity, specificity, positive predictive value (PPV), negative predictive value (NPV) of TBNA was 74%, 100%, 100%, and 34%, respectively; and of 99mTc-MIBI-SPECT was 96%, 80%, 97%, and 73%, respectively. Combining TBNA and 99mTc-MIBI-SPECT results sensitivity, specificity, PPV, NPV of 97%, 100%, 100%, and 83%, respectively, was obtained. TBNA alone avoided medistianoscopy in 65% of cases, while an integrated approach could have potentially obviated mediastinoscopy in 76%.
Conclusions99mTc-MIBI-SPECT improved the sensitivity and the NPV of TBNA, reducing the need of mediastinoscopy.
El diagnóstico diferencial de las adenopatías mediastínicas incluye diversas enfermedades como infecciones, neoplasias e hiperplasias granulomatosas y reactivas. Antes de la era de la tomografía de emisión de positrones con F-18-2-fluoro-2-desoxiglucosa (18FDG-PET), la tomografía computarizada (TC) torácica era el método convencional empleado para evaluar las adenopatías mediastínicas. En la actualidad, la PET se emplea de manera ordinaria como método no invasivo estándar para la estadificación mediastínica del cáncer de pulmón, y la sensibilidad descrita para este método es del 61 al 88%, con una especificidad del 77 al 96%1. A pesar de ello, continúa siendo necesario un diagnóstico anatomopatológico para verificar los ganglios linfáticos (GL) positivos en la PET. La mediastinoscopia se considera generalmente el patrón de referencia para la obtención de muestras de GL mediastínicos superiores, a pesar de que recientemente ha surgido como alternativa útil la biopsia mediante aspiración por punción transbronquial (TBNA) con ecografía endobronquial (EBUS)1. Sin embargo, la PET y la EBUS continúan siendo métodos caros y laboriosos que solo están disponibles en un número limitado de centros, en especial en los países pobres. El 99mTc-2-metoxi-isobutil-isonitrilo (99mTc-MIBI), un trazador empleado en las técnicas de imagen de perfusión miocárdica, se ha utilizado de manera eficiente en el diagnóstico de las lesiones pulmonares indeterminadas2 y de las masas mediastínicas anteriores3 con el empleo de una adquisición mediante tomografía computarizada de emisión fotónica única (SPECT). La TBNA convencional es un método seguro, eficiente y económico para el diagnóstico de las adenopatías mediastínicas, pero está infrautilizada debido al temor, sin fundamento lógico, de posibles complicaciones, la incapacidad de reproducir el alto rendimiento descrito en la literatura, el miedo a dañar el broncoscopio y la curva de aprendizaje prolongada. Probablemente, el único inconveniente importante de la TBNA es que se realiza «a ciegas»4. El objetivo del presente estudio fue establecer: a)la exactitud diagnóstica de la TBNA tradicional y la 99mTc-MIBI-SPECT en el diagnóstico de los GL mediastínicos, y 2)si un enfoque integrado, con el empleo de TBNA y 99mTc-MIBI-SPECT, mejoraba la exactitud de la TBNA sola y reducía con ello el número de mediastinoscopias.
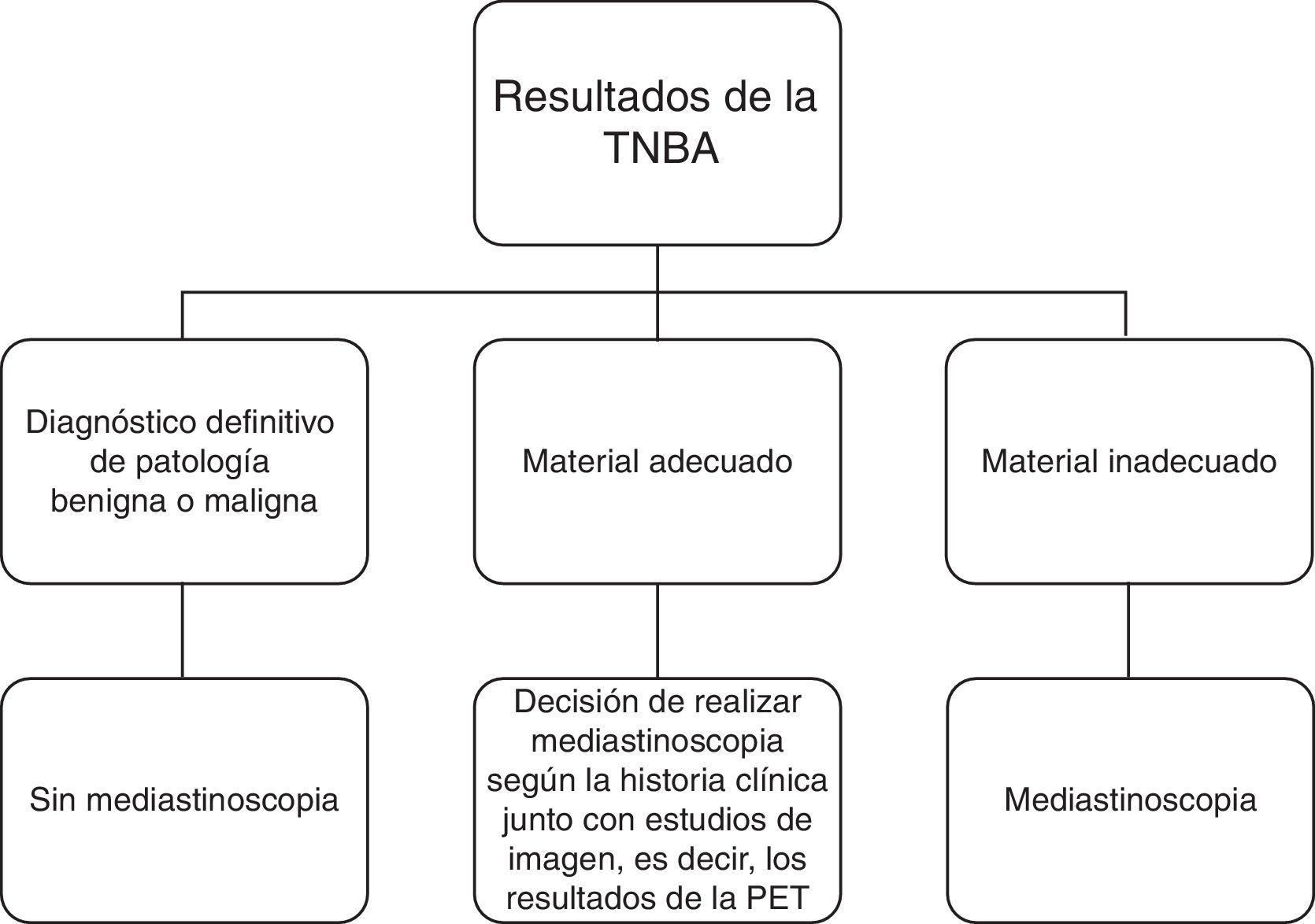
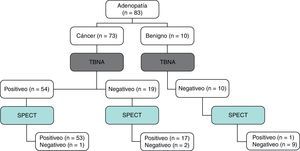
Material y métodosDiseño del estudioSe llevó a cabo un estudio unicéntrico, prospectivo y no aleatorizado, en la Unidad de Cirugía Torácica de la Segunda Universidad de Nápoles. Los criterios de selección y la toma de decisiones en función de los resultados de la TBNA se presentan en la tabla 1 y la figura 1, respectivamente. Los resultados de la SPECT no modificaron el estudio diagnóstico estándar. El citólogo y los especialistas de medicina nuclear no conocieron los resultados de las otras técnicas. Los resultados de la TBNA y la SPECT se correlacionaron con el diagnóstico final de las adenopatías para establecer su rendimiento diagnóstico. El protocolo de este estudio fue aprobado por el comité de ética de nuestro hospital.
Criterios de inclusión y exclusión
| Inclusión | Exclusión |
| • Pacientes con GL con un diámetro del eje corto >1cm en la TC• GL accesible mediante TBNA (paratraqueal y/o subcarinal)• Pacientes a los que se aplican ambas técnicas (TBNA y MIBI-SPECT) | • Ningún paciente con PET previa con objeto de evitar que los resultados de la PET pudieran influir en la interpretación de los resultados de la SPECT• Falta de consentimiento del paciente |
GL: ganglios linfáticos; MIBI-SPECT: tomografía computarizada de emisión fotónica única con metoxi-isobutil-isonitrilo; PET: tomografía de emisión de positrones; TBNA: aspiración por punción transbronquial; TC: tomografía de tórax.
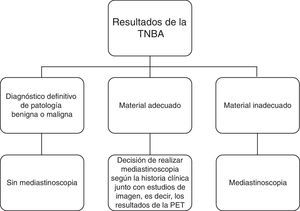
El diagrama muestra el estudio diagnóstico. Una muestra «adecuada» se definió por la presencia de numerosas células linfoides benignas, indicativas de que la muestra procedía de un ganglio linfático. Una muestra se consideró «inadecuada» cuando no había tejido/células; solamente contenía sangre o células de mucosa bronquial; o la sospecha de células malignas era insuficiente para establecer un diagnóstico definitivo de cáncer. PET: tomografía de emisión de positrones; TBNA: aspiración por punción transbronquial.
Entre enero de 2006 y diciembre de 2011, de 273pacientes consecutivos remitidos a nuestra unidad para el diagnóstico y/o tratamiento de la afectación mediastínica, 63cumplieron los criterios de inclusión y participaron en el estudio. En todos los pacientes se realizó una TC de tórax con contraste, y se consideró que estaban agrandados los GL con un diámetro del eje corto >1cm. La 99mTc-MIBI SPECT se llevó a cabo antes de las exploraciones diagnósticas invasivas en todos los pacientes. Los GL se subclasificaron de la siguiente forma: aparatraqueales (estaciones 2D, 4D, 2I, 4I), y b)subcarinales (estación7) según la clasificación de Mountain-Dresler5, y como N2 o N3 en relación con el lado de la lesión primaria. La 18FDG-PET se realizó solamente en casos seleccionados, para completar el estudio diagnóstico si era necesario.
99mTc-2-metoxi-isobutil-isonitrilo-tomografía computarizada de emisión fotónica únicaSe utilizó un preparado comercial de 99mTc-MIBI (Cardiolite; Squib International). Las técnicas de marcaje y control de calidad se aplicaron según las instrucciones del fabricante. Los datos de SPECT se adquirieron 5min después de la inyección del trazador con el empleo de un campo de visión amplio, una gammacámara rectangular de doble cabezal (ECAM; Siemens, Erlangen-Alemania) equipada con colimadores de orificios paralelos y alta resolución; una ventana simétrica del 20% a 140keV; una matriz de 128×128, con zoom de 1,45; una órbita elíptica con adquisición de paso-disparo a intervalos de 3° en los 360° (180° por cabezal), y un tiempo de permanencia de 20s por detención. Después de una prefiltración con un filtro Metz optimizado para recuento, se reconstruyeron las imágenes con un filtro de rampa para producir cortes transaxiales de un grosor de 4píxeles. Se obtuvieron también proyecciones coronales y sagitales.
Interpretación de las imágenesLos resultados fueron evaluados de manera independiente por 2especialistas en medicina nuclear; las discrepancias se resolvieron mediante consenso, utilizando como árbitro un tercer observador.
Las exploraciones de 99mTc-MIBI SPECT se reconstruyeron en 3planos ortogonales (transaxial, sagital y coronal). El análisis de la captación de 99mTc-MIBI se basó en el número de lesiones en los cortes de SPECT. Se compararon visualmente las imágenes con las de la TC de tórax simultáneas con objeto de facilitar la localización de las lesiones focales que no tenían avidez por los trazadores. Se definió manualmente la región de interés (ROI) circular en el ganglio linfático (L) en varios cortes transaxiales y se seleccionó el ganglio con la mayor actividad. Se evaluó la misma ROI en el tejido mediastínico normal (N) como actividad de base. A continuación se comparó la captación del ganglio linfático (L) con la del tejido normal (N) y se calculó el cociente L/N para definir la actividad metabólica de las lesiones.
BroncoscopiaLa TBNA fue realizada por el mismo operador (AF) con el empleo de agujas de citología desechables de calibre21 y un broncoscopio flexible estándar (modelos BF-T160; Olympus; Tokio, Japón). En el mismo contexto de la broncoscopia diagnóstica se realizó inicialmente la TBNA para evitar la contaminación de la aguja. A continuación se llevaron a cabo los demás procedimientos según lo indicado. Los hallazgos de la TC ayudaron a visualizar la localización anatómica de los GL durante la técnica. Se aplicaron 4pases por cada estación ganglionar. Tras retirar la aguja, se realizó una extensión del aspirado en portaobjetos de microscopia. No se llevó a cabo un examen citopatológico en el lugar de obtención.
Exámenes histológicosLa citología se analizó con tinciones morfológicas ordinarias y se utilizaron métodos de tinción inmunohistoquímicos en cada estudio, si estaba indicado. En función de los resultados citológicos, la muestra de TBNA se definió como «adecuada» o «inadecuada», tal como se indica en la figura 1. La biopsia quirúrgica fue realizada por otro operador (MS) en la semana siguiente a la TBNA si el estudio citológico daba un diagnóstico no concluyente. El anatomopatólogo no conocía el resultado de la SPECT.
Análisis estadísticoLos datos se presentan en forma de media±desviación estándar (DE). Se calcularon la sensibilidad, la especificidad, el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN) de la TBNA de la forma estándar. Las comparaciones se realizaron con la prueba de χ2 (datos cualitativos) y con la prueba de la U de Mann-Whitney (datos cuantitativos). Para evaluar la correlación entre el tamaño de los GL y la captación de MIBI utilizamos la prueba de correlación de rango de Spearman. La exactitud de la MIBI (variable) para diferenciar las lesiones malignas de las benignas (variable de clasificación) se calculó con las características operativas del receptor (curva ROC). El valor de corte óptimo según el análisis ROC se estableció eligiendo el valor que aportaba una cifra más alta de la suma de sensibilidad y especificidad. Para el valor de corte óptimo proporcionado por el análisis ROC, se calcularon la sensibilidad, la especificidad, el VPP y el VPN. Para evaluar la exactitud diagnóstica del abordaje combinado de TBNA y SPECT en la predicción de las metástasis en ganglios linfáticos, consideramos que el resultado era «positivo» para enfermedad maligna si uno de los 2métodos resultaba positivo, y «negativo» para enfermedad maligna si tanto la SPECT como la TBNA daban resultados negativos. A continuación se calcularon la sensibilidad, la especificidad, el VPP y el VPN de la combinación de TBNA y SPECT con el empleo de las definiciones estándares. Se consideró estadísticamente significativo un valor de p<0,05. Se utilizó el programa estadístico MedCalc® para los análisis.
ResultadosDe los 63pacientes seleccionados, 2 fueron excluidos (uno rechazó la broncoscopia, y en el otro paciente la cantidad de trazador MIBI fue insuficiente para completar la exploración). Así pues, nuestra población en estudio fue de 61pacientes. Había 50varones y 10mujeres, con una media de edad de 62±6,5años (rango, 43-75años). El número total de GL de los que se obtuvieron muestras fue de 83, teniendo en cuenta que en el mismo paciente se biopsiaba más de una estación de GL si estaba indicado. El tamaño medio de la lesión en los GL en los que realizaron punciones fue de 2,2±0,3cm. En todos los pacientes la intervención se aplicó bajo anestesia local, excepto en 2, que requirieron una sedación intravenosa. No hubo ninguna complicación ni ninguna muerte. Los pacientes con una enfermedad N2 (n=29) fueron remitidos a quimioterapia neoadyuvante. Los pacientes con una enfermedad N3 (n=2) o un estadioiv (n=20) fueron tratados con quimioterapia y/o radioterapia según estuviera indicado.
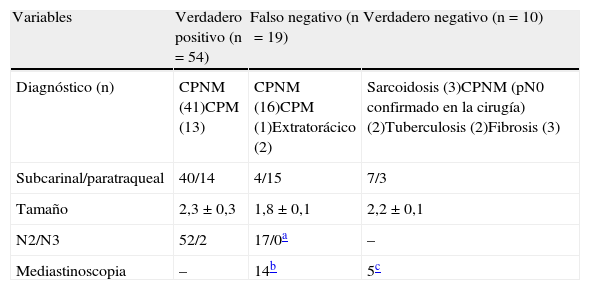
Resultados de la biopsia mediante aspiración por punción transbronquialLos resultados de la TBNA se presentan en la tabla 2. La sensibilidad, la especificidad, el VPP y el VPN fueron del 74% (54/73; IC del 95%: 62,8-82,6); del 100% (10/10; IC del 95%: 72,2-100); del 100% (54/54), y del 34% (10/29), respectivamente. En las lesiones malignas el aspirado positivo fue significativamente mayor en la estación subcarinal que en la paratraqueal (91% frente al 48%, respectivamente; p=0,0004) y en los GL de un mayor diámetro (2,3±0,3 frente a 1,8±0,1, respectivamente; p=0,0001).
Diagnóstico de las adenopatías (n=83) según los resultados de la TBNA
| Variables | Verdadero positivo (n=54) | Falso negativo (n=19) | Verdadero negativo (n=10) |
| Diagnóstico (n) | CPNM (41)CPM (13) | CPNM (16)CPM (1)Extratorácico (2) | Sarcoidosis (3)CPNM (pN0 confirmado en la cirugía) (2)Tuberculosis (2)Fibrosis (3) |
| Subcarinal/paratraqueal | 40/14 | 4/15 | 7/3 |
| Tamaño | 2,3±0,3 | 1,8±0,1 | 2,2±0,1 |
| N2/N3 | 52/2 | 17/0a | – |
| Mediastinoscopia | – | 14b | 5c |
CPM: cáncer de pulmón; CPNM: cáncer de pulmón no microcítico.
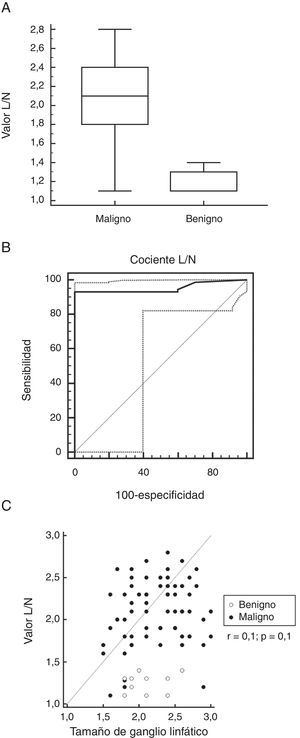
El valor de L/N fue significativamente superior en los GL malignos en comparación con los benignos (2,1±0,3 frente a 1,4±0,4, respectivamente; p=0,0001; fig. 2A). La sensibilidad, la especificidad, el VPP y el VPN fueron del 96% (95/73; 88,5-99,1); del 80% (IC del 95%: 44,4-97,5); del 97% (IC del 95%: 90,3-99,7), y del 73% (IC del 95%: 39-94) para un valor de corte de >1,4 (AUC: 0,860; IC del 95%: 0,766-0,926; fig. 2B). Tres lesiones malignas presentaron un valor de L/N<1,4, mientras que tan solo una adenopatía benigna tuvo un valor >1,4. No se observó una correlación entre el tamaño y la captación de MIBI (r=0,1; IC del 95%: 0,04-0,3; p=0,1, fig. 2C); los GL subcarinales en comparación con los paratraqueales presentaron una captación de MIBI similar (2±0,4 frente a 1,9±0,4, respectivamente; p=0,4).
A)El valor del cociente L/N fue significativamente superior en las adenopatías malignas en comparación con las benignas (p=0,0001. B)El análisis ROC mostró que la MIBI-SPECT tenía una sensibilidad, una especificidad, un VPP y un VPN en la detección de las adenopatías malignas del 96, del 80, del 97 y del 73% para un valor de corte >1,4 (AUC: 0,860; IC del 95%: 0,766-0,926. C)No se observó una correlación significativa entre el tamaño y la captación de MIBI (r=0,1; IC del 95%: 0,04-0,3; p=0,1). L/N: cociente ganglio linfático/tejido normal; MIBI-SPECT: tomografía computarizada de emisión fotónica única con metoxi-isobutil-isonitrilo.
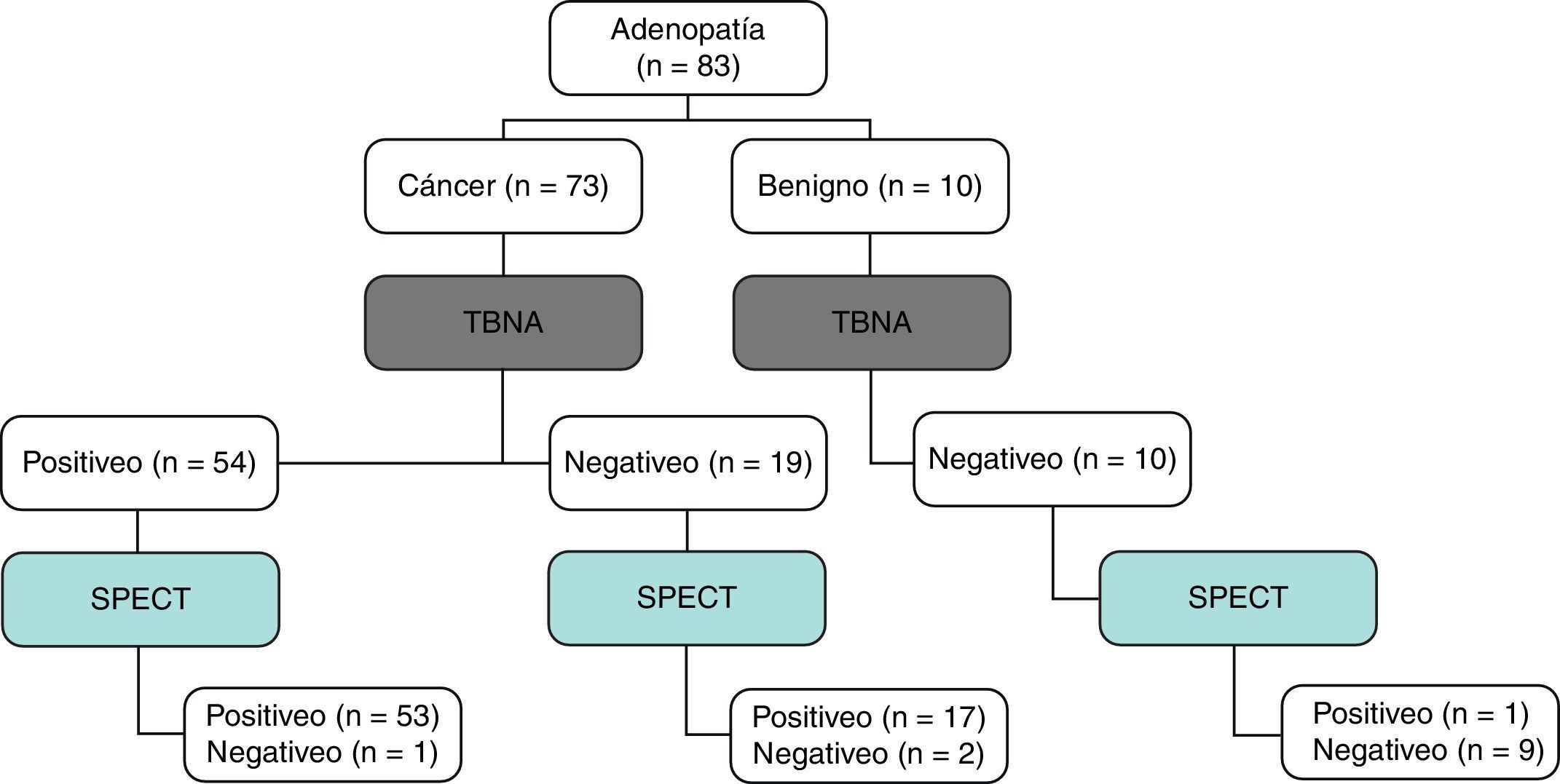
En la figura 3 se presenta un diagrama. La sensibilidad, la especificidad, el VPP y el VPN de la combinación de TBNA y SPECT fue del 97% (71/73; IC del 95%: 90,5-99,2); del 100% (10/10; IC del 95%: 72,2-100); del 100% (n=71/71), y del 83% (n=10/12). En las figuras 4 y 5 se presentan ejemplos clínicos.
Resumen de 83 ganglios linfáticos evaluados mediante TBNA y MIBI-SPECT. De 73 lesiones malignas, 54 presentaron una TBNA positiva para enfermedad maligna, y 70 una SPECT positiva (L/N>1,4). De 3 lesiones con una SPECT negativa, solamente una tuvo una TBNA positiva, mientras que las otras 2 lesiones malignas presentaron resultados negativos tanto en la TBNA como en la SPECT. De 10 lesiones benignas, 9/10 casos presentaron una TBNA negativa y una SPECT negativa (valor de L/N<1,4). Solamente una lesión con diagnóstico de benignidad en la TBNA mostró una SPECT. L/N: cociente ganglio linfático/tejido normal positiva: MIBI-SPECT: tomografía computarizada de emisión fotónica única con metoxi-isobutil-isonitrilo; TBNA: aspiración por punción transbronquial.
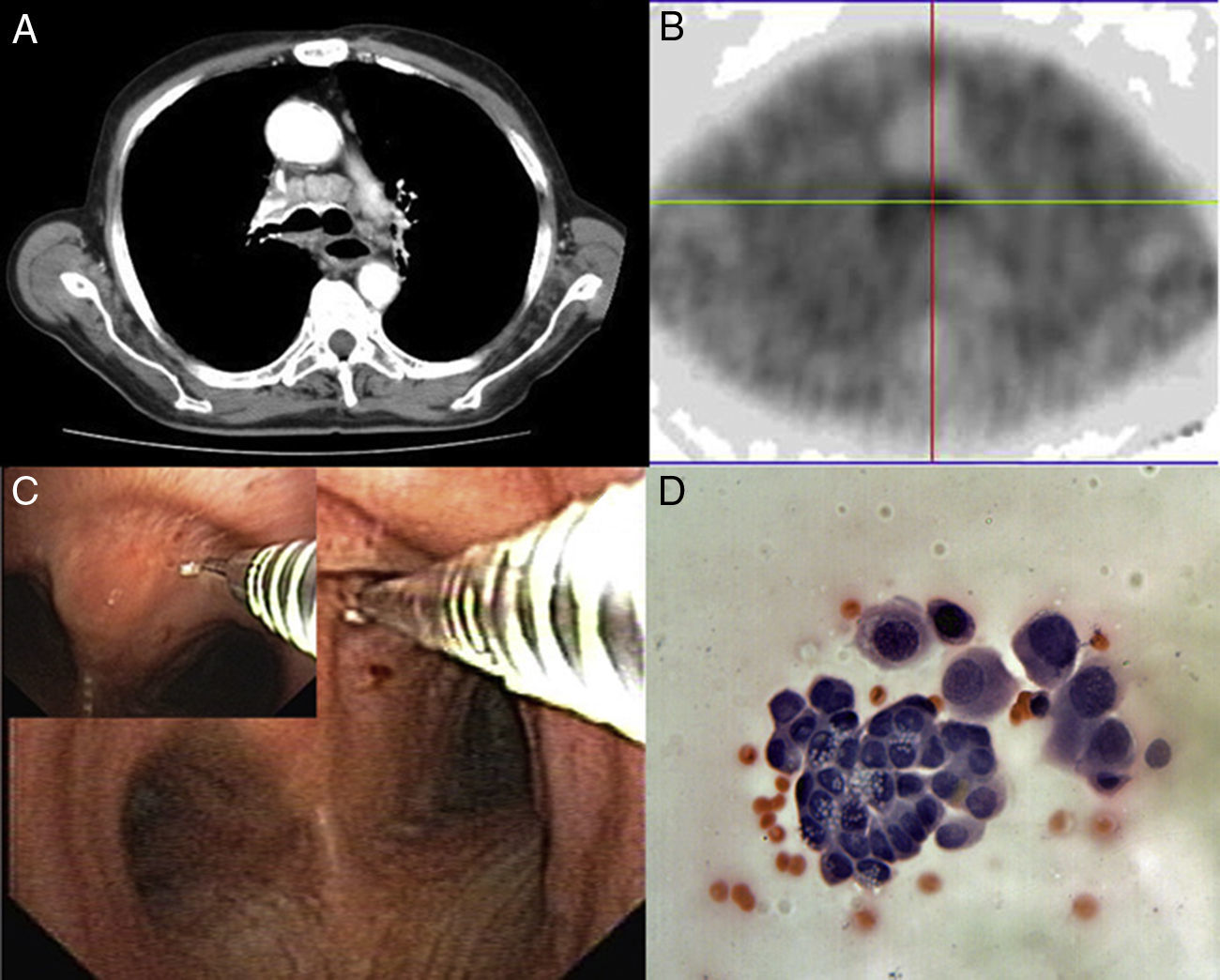
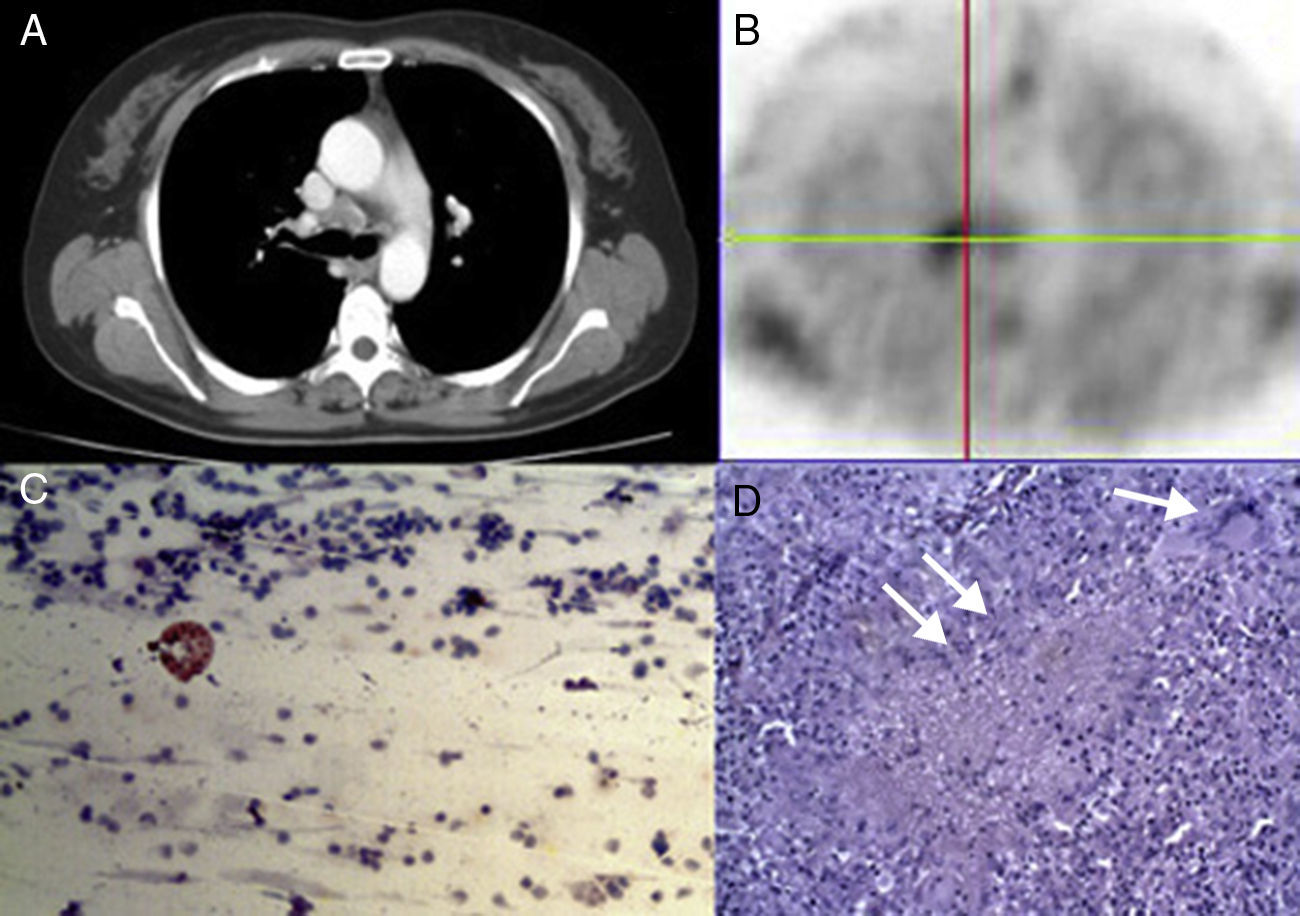
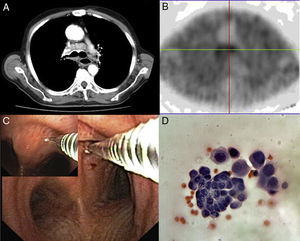
A)Varón de 67años con una masa en el lóbulo inferior izquierdo y afectación mediastínica en la TC. B)La MIBI-SPECT mostró un aumento de la captación de MIBI en el ganglio linfático de la parte anterior de la carina. C)Realizamos una TBNA que mostró la presencia de un adenocarcinoma (D) (hematoxilina y eosina, 200×). MIBI-SPECT: tomografía computarizada de emisión fotónica única con metoxi-isobutil-isonitrilo.; TBNA: aspiración por punción transbronquial.
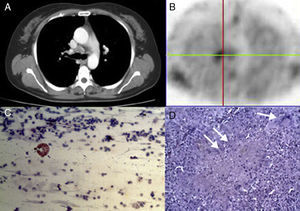
A)Mujer de 57 años con afectación mediastínica en la parte anterior de la carina en la TC. B)La adenopatía mostraba avidez por el MIBI. C)Los resultados de la TBNA mostraron un tejido linfoide normal que sugería una enfermedad benigna (hematoxilina y eosina; 200×). D)Muestra obtenida por mediastinoscopia con un diagnóstico de tuberculosis. Era claramente evidente la presencia de células gigantes de Langerhans (flecha blanca superior) y de tejido de granulación inflamatorio (doble flecha blanca) (hematoxilina y eosina; 50×). MIBI-SPECT: metoxi-isobutil-isonitrilo; TBNA: aspiración por punción transbronquial; TC: tomografía de tórax.
Con la aplicación del enfoque combinado de TBNA y SPECT pudo evitarse la mediastinoscopia en 63/83 (76%) casos; de ellos, 54 tenían una TBNA positiva para enfermedad maligna (y todos hubieran requerido una mediastinoscopia en ausencia de la TBNA) y 9 presentaron resultados negativos en la TBNA y la SPECT.
DiscusiónLa TBNA convencional es una técnica segura y con una relación coste-efectividad favorable para la obtención de muestras de GL mediastínicos adyacentes a la pared traqueobronquial. Puede llevarse a cabo durante una broncoscopia diagnóstica ordinaria, y permite evitar la realización de técnicas más invasivas en caso de resultado positivo. A pesar de todo, la TBNA es infrautilizada por los neumólogos y en la cirugía torácica. En teoría, su principal limitación es la imposibilidad de visualizar en tiempo real el GL del que se obtiene la muestra. Un resultado negativo de la TBNA no descarta de manera definitiva la enfermedad maligna y deben aplicarse otras técnicas invasivas.
El MIBI es un producto radiofarmacéutico que se desarrolló inicialmente para los estudios de perfusión miocárdica como alternativa al 201Tl. El mecanismo de la captación del MIBI en los tumores malignos no se conoce por completo. Puede verse favorecida por: a)potenciales de membrana plasmática y mitocondrial negativos más intensos, o b)un aumento del flujo sanguíneo y la permeabilidad capilar de las células tumorales a causa de su aumento de metabolismo. En varios estudios se ha descrito el papel del 99mTc-MIBI en el diagnóstico del cáncer de pulmón, pero tan solo 3estudios han investigado su utilidad en la estadificación mediastínico. Chiti et al.6 y Komori et al.7 describieron una exactitud del 86 y del 95,2%, respectivamente, de la SPECT en la detección de la afectación mediastínica; Nosotti et al.8 señalaron que la SPECT tenía una sensibilidad, una especificidad, un VPP y un VPN del 54,5, del 100, del 100 y del 86,6% en el diagnóstico de las adenopatías metastásicas. Que nosotros sepamos, ningún estudio ha investigado si la 99mTc-MIBI-SPECT puede mejorar la sensibilidad y el VPN de la TBNA sola, y si un abordaje integrado con el empleo de ambos métodos puede reducir el número de mediastinoscopias.
En primer lugar, el valor de sensibilidad (74%) observado en el presente estudio fue similar al descrito en varios otros estudios9-11, a diferencia de otros artículos12,13 que han descrito un nivel de sensibilidad inferior. Es bien sabido que la sensibilidad de la TBNA mejora sustancialmente en los pacientes en los que se sospecha una enfermedad maligna14, y por tanto la alta sensibilidad observada en nuestra población puede deberse a la mayor incidencia de lesiones malignas (88%) que de lesiones benignas. En cambio, obtuvimos un VPN bajo (34%). Así pues, en caso de TBNA negativa debe realizarse una mediastinoscopia (especialmente si los GL son positivos en la PET), ya que tan solo en el 34% de los casos puede haber un resultado negativo verdadero. Hubo 19resultados falsos negativos en la TBNA, a pesar de que en 4/19 (21%) casos el material obtenido en la muestra fue suficiente (presencia de linfocitos que indicaban que la muestra procedía de un GL) pero negativo para enfermedad maligna. Probablemente los GL de los que se obtuvieron las muestras tenían un bajo número de células malignas y ello hizo que el diagnóstico citológico de malignidad fuera difícil. En las lesiones benignas, en 8/10 casos la TBNA identificó correctamente la lesión como benigna (material suficiente con presencia de linfocitos benignos y células inflamatorias) pero no permitió establecer un diagnóstico específico. En teoría, el diagnóstico de sarcoidosis (n=2) y de tuberculosis (n=3) era difícil, ya que utilizamos una aguja de calibre21, mientras que se han descrito mejores resultados con el empleo de agujas de mayor calibre15. Dado que los resultados positivos de la TBNA no se confirmaron con otros métodos invasivos, el valor de la especificidad y el del VPP de la TBNA en el presente estudio fueron del 100%.
El rendimiento diagnóstico de la TBNA estaba en relación con el tamaño y con la estación del GL. En las lesiones malignas, un mayor diámetro del eje corto del ganglio aumentaba el riesgo de un resultado positivo, ya que las adenopatías pequeñas son más difíciles de biopsiar con el empleo de una técnica ciega como la TBNA convencional sin EBUS. Sin embargo, la incidencia de aspirados positivos fue significativamente superior en la estación subcarinal que en la paratraqueal, lo cual concuerda con los datos de Medford et al.9. La proximidad de vasos sanguíneos importantes al área paratraqueal izquierda y el ángulo más agudo de la aguja de TBNA pueden haber contribuido también a producir el menor rendimiento de la TBNA paratraqueal, aunque esto no está respaldado por otros estudios.
En segundo lugar, la captación de MIBI mostró una correlación significativa con la naturaleza de la lesión (benigna frente a maligna), mientras que el tamaño y las estaciones de los GL no afectaron a los resultados de la SPECT. Tres GL malignos tuvieron una SPECT negativa. De ellos, 2 correspondieron a lesiones necróticas; así pues, la mala vascularización y el bajo contenido de mitocondrias pueden explicar la baja captación de MIBI teniendo en cuenta que el 99mTc-MIBI se emplea como indicador sensible de la viabilidad de las células miocárdicas, ya que no se acumula en el tejido miocárdico isquémico. En el otro caso, un factor tumoral biológico, como la alteración de la expresión de PGP, puede explicar los resultados negativos de la SPECT, ya que el PGP interviene en la captación del MIBI en las células neoplásicas4. En cambio, tan solo una adenopatía benigna, en un caso de tuberculosis activa, presentó una SPECT positiva (fig. 5). Es bien sabido que la tuberculosis activa causa un resultado falso positivo en la captación de 99mTc-MIBI, tal como describieron Onsel et al.16.
En tercer lugar, la combinación de ambas técnicas mejoró la sensibilidad y el VPN de la TBNA sola (97% frente al 74%, respectivamente, y 83% frente al 34%, respectivamente), y su aplicación en la práctica clínica podría reducir el número de mediastinoscopias. En nuestra serie, la TBNA sola permitió establecer un diagnóstico de enfermedad maligna en 54/83 (65%) pacientes que fueron excluidos de la mediastinoscopia. En cambio, la mediastinoscopia podría haberse obviado en dos terceras partes (63/83) de los casos utilizando un enfoque combinado; de ellos, 54 tenían una TBNA positiva para enfermedad maligna, y en 9 la TBNA fue negativa (tejido linfoide normal en la muestra), y también lo fue la SPECT. Estos resultados son similares a los presentados por Nosotti et al.17 con el empleo de la EBUS-TBNA, que requiere un equipamiento más sofisticado y costoso y una formación específica, en comparación con la TBNA convencional. Las ventajas de la TBNA en comparación con la mediastinoscopia son el bajo coste, la baja invasividad y la mejor utilización de los recursos clínicos, lo cual es de capital importancia, sobre todo en esta época de recesión económica y limitaciones de financiación. Además, los pacientes con una enfermedad IIIAN2 en los que el estadio mediastínico se redujo tras la quimioterapia neoadyuvante pueden necesitar una nueva mediastinoscopia que puede evitarse si se utiliza la TBNA como primera opción para la estadificación mediastínica.
Así pues, un paciente con un cáncer de pulmón no microcítico y una adenopatía mediastínica que es negativa en la TBNA (tejido linfoide normal en la muestra de tejido) y en la SPECT (captación de MIBI baja) podría ser remitido directamente a cirugía. Un paciente con un cáncer de pulmón y una afectación N2 que presenta un ganglio agrandado en la estación N3 que es negativo tanto en la TBNA como en la SPECT podría ser remitido directamente a quimioterapia neoadyuvante seguida luego de cirugía en caso de reducción del estadio a N2. Un paciente con antecedentes previos de cáncer y que presente una adenopatía mediastínica que es negativa tanto en la TBNA como en la SPECT debe ser objeto de un seguimiento clínico cuidadoso y frecuente. La decisión de realizar una biopsia quirúrgica puede venir dada por: a)un aumento del tamaño del GL en las exploraciones de TC, o b)un resultado positivo en la SPECT. En cambio, en todo paciente con una SPECT positiva y una TBNA negativa es necesaria una confirmación tisular mediante mediastinoscopia u otras estrategias invasivas.
Este estudio tiene ciertas limitaciones, como las siguientes:
- 1)
Nuestra población en estudio presentó una incidencia de lesiones malignas superior a la de las benignas (88% frente al 12%, respectivamente). Todos los pacientes de nuestro grupo de estudio fueron remitidos por unidades de cirugía torácica con una prevalencia de cáncer probablemente superior a la esperada si hubieran procedido de una clínica de medicina respiratoria. Además, el tamaño medio de las adenopatías evaluadas fue de 2,2cm, con un riesgo elevado de malignidad. Por consiguiente, la selección de nuestra población en estudio puede afectar a los resultados, y el rendimiento diagnóstico de ambas técnicas deberá evaluarse en el examen de adenopatías de menos de 1cm.
- 2)
La asunción de que todas las TBNA positivas corresponden a resultados positivos verdaderos nos llevó a aceptar algunas aproximaciones en el cálculo de variables estadísticas, como la sensibilidad y la especificidad.
- 3)
El principal inconveniente de la SPECT es la mala calidad de la resolución anatómica. En casos seleccionados es difícil identificar la estación exacta de los GL si los resultados de la SPECT no están correlacionados visualmente con los resultados de la TC. En este ensayo no se dispuso de una unidad integrada de SPECT-TC. Ciertamente, es posible que un método de este tipo pueda mejorar la identificación de GL individuales.
- 4)
La ausencia de participación de un anatomopatólogo durante la broncoscopia y el uso de una aguja de calibre21 pueden reducir la exactitud diagnóstica de la TBNA, especialmente en lesiones benignas.
- 5)
El pequeño tamaño muestral no permite extraer conclusiones definitivas. Incluimos en el estudio en los últimos 6años a tan solo 61pacientes (10 por año), y hay varias razones que pueden explicar este pequeño tamaño muestral. En nuestro hospital, el equipamiento de SPECT se utilizó de manera ordinaria para las exploraciones de gammagrafía miocárdica y su empleo para la evaluación de adenopatías mediastínicas se limitó a pocos días por semana. Antes del ingreso, en la mayor parte de los pacientes se realizó una PET, y ello llevó a su exclusión. Por último, otros pacientes presentaban también adenopatías en múltiples estaciones no accesibles mediante la TBNA (estación5 y 6) y se obtuvieron muestras de ellas mediante videotoracoscopia.
En conclusión, nuestro estudio confirma que la TBNA tradicional es un paso inicial razonable en el diagnóstico de las adenopatías mediastínicas. Los resultados positivos de la TBNA evitan el empleo de métodos más agresivos, como la mediastinoscopia. El abordaje combinado mediante TBNA y SPECT mejora el VPN de la TBNA sola y reduce significativamente la necesidad de mediastinoscopia en los pacientes con resultados negativos tanto en la TBNA como en la SPECT. Por el contrario, la confirmación mediante examen tisular es obligada en los casos de TBNA negativa pero SPECT positiva. Si nuestros resultados son corroborados por estudios más amplios, la TBNA y la SPECT podrán utilizarse de manera ordinaria en el diagnóstico de las adenopatías mediastínicas, en especial en países pobres en los que los métodos más costosos y sofisticados, como PET y EBUS, solamente son accesibles en centros seleccionados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores dan las gracias al Prof. Giuseppe Signoriello por la revisión estadística del manuscrito.