El patrón histológico de la neumonía organizada fibrinosa aguda (NOFA) es un patrón raro de neumonía intersticial, descrito por Beasley en 20021. Suele ser de origen idiopático, pero se han notificado infecciones, enfermedades autoinmunes, fármacos, exposiciones ambientales y laborales, cánceres y trasplantes de órganos como posibles causas de la NOFA2. Presentamos un caso de NOFA en una mujer sana y sin antecedentes relevantes.
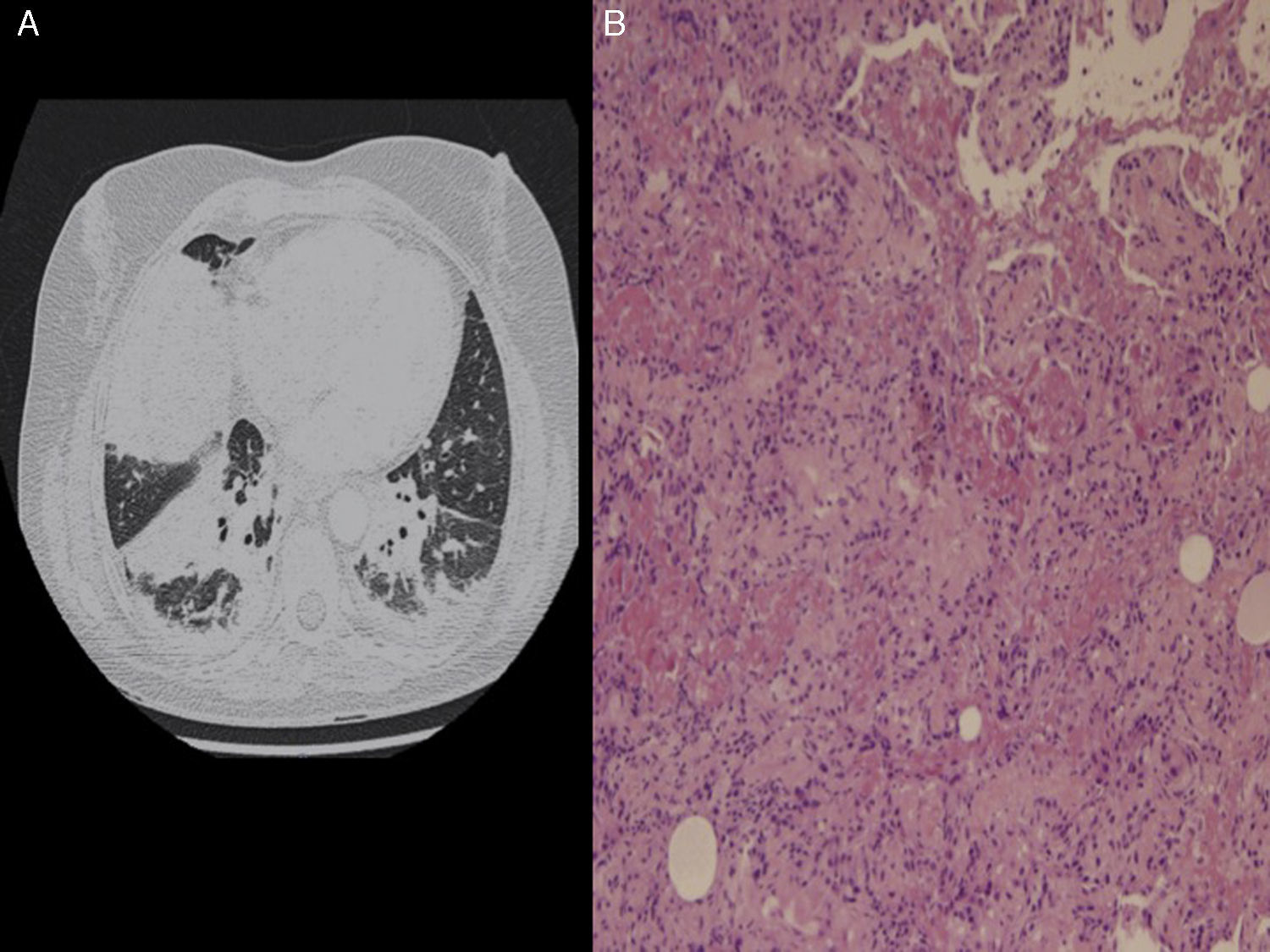
Una mujer de 43 años acudió al servicio de urgencias por presentar disnea progresiva de 3 días de evolución, y fiebre intermitente desde hacía una semana. La paciente era maestra de escuela y no refería antecedentes personales de interés, a excepción de ser fumadora. Negó haber realizado viajes recientes o haber estado expuesta a agentes tóxicos ambientales, y no tenía mascotas. La exploración física reveló un deterioro del estado general, con fiebre, taquipnea, hipotensión (95/69mmHg) y desaturación de oxígeno (saturación de oxígeno del 89% del aire ambiental). Además, se detectaron crepitantes inspiratorios en la base del pulmón derecho. La radiología torácica mostró una opacificación alveolar en la base del pulmón derecho, y en la analítica destacó un recuento leucocitario de 25.490 leucocitos/mm3 y un valor de proteína C reactiva de 40mg/dl. Durante la estancia en urgencias, se observó un rápido empeoramiento clínico de la paciente, con insuficiencia respiratoria intensa e hipotensión refractaria a la administración de fluidos, lo que hizo sospechar la presencia de un choque séptico respiratorio grave. Se trasladó a la paciente a la unidad de cuidados intensivos (UCI) para tratarla con ventilación mecánica y antibióticos de amplio espectro (meropenem 1g/8h y linezolid 600mg/12h). Aun así, el escáner torácico con contraste mostró progresión de la enfermedad, con nuevas consolidaciones densas en ambas bases pulmonares (fig. 1A). Los hemocultivos, la serología para bacterias atípicas y los cultivos bacterianos y PCR para virus respiratorios y micobacterias del lavado broncoalveolar (LBA) fueron negativos. El ecocardiograma transtorácico descartó disfunción cardíaca y los resultados de las pruebas de anticuerpos antineutrofílicos citoplásmicos fueron negativos. Se efectuó una biopsia pulmonar abierta en la que se observaron múltiples «bolas» de fibrina intraalveolares, engrosamiento inflamatorio de los septos alveolares y áreas de neumonía organizada distribuidas en parches, todo ello compatible con el diagnóstico de NOFA (fig. 1B). Se inició tratamiento con bolos de metilprednisolona (250mg/6h) durante 5 días y se observó una mejoría progresiva de la función respiratoria, lo que permitió extubar a la paciente y administrar el tratamiento con corticoides por vía oral (60mg/6h/2 semanas, con reducción de la dosis de manera gradual). Ocho semanas después del alta de la UCI, los síntomas respiratorios y los infiltrados pulmonares se habían resuelto completamente y la paciente recibió el alta hospitalaria, con total autonomía para realizar sus actividades cotidianas. Seis meses más tarde, la paciente continua asintomática y recibe 7,5mg/6h de prednisona, tratamiento que se está retirando de forma progresiva.
A) Escáner torácico con contraste: consolidaciones alveolares en ambas bases pulmonares, más prominentes en el pulmón derecho. B) Biopsia pulmonar: múltiples «bolas» de fibrina intraalveolares, engrosamiento inflamatorio de los septos alveolares y áreas de neumonía organizada distribuida en parches.
En la literatura médica se han publicado unos 120 casos de NOFA, la mayoría de ellos de origen idiopático (como en nuestro caso). Esta enfermedad es más frecuente en varones, en la quinta o sexta década de la vida, y su síntoma más habitual es la disnea, que en ocasiones se acompaña de tos, hemoptisis o fiebre2. Se distinguen 2 formas clínicas de la enfermedad: una variedad subaguda con inicio gradual de los síntomas e insuficiencia respiratoria leve o ausente, y una variedad aguda y de progresión rápida asociada con insuficiencia respiratoria fulminante y de mal pronóstico3. El diagnóstico de NOFA no es fácil. El patrón radiológico inespecífico más frecuente muestra infiltrados difusos en parches en ambos pulmones, y el LBA no suele ser conclusivo2. Por consiguiente, para hacer un diagnóstico definitivo es necesaria una biopsia pulmonar que demuestre las típicas «bolas» de fibrina intraalveolares y la presencia de una neumonía organizada distribuida en parches1. En el diagnóstico diferencial siempre debe incluir el daño alveolar difuso y la neumonía eosinofílica, que se caracterizan por la presencia de membranas hialinas y eosinófilos, respectivamente4. El tratamiento recomendado para la NOFA incluye dosis altas de metilprednisolona intravenosa durante los 3-5 primeros días, seguidas de 0,5 a 1mg/kg/día de prednisona, con reducción de la dosis de manera progresiva, según la evolución clínica2. Se pueden añadir inmunosupresores (principalmente, micofenolato mofetilo, azatioprina y ciclofosfamida) desde el inicio, pero su utilidad parece ser mayor en los casos de NOFA que presentan recaídas frecuentes y se asocian con enfermedades autoinmunes2.
Dada la rareza de la NOFA y la necesidad de practicar una biopsia pulmonar para su diagnóstico, nuestro caso ilustra que esta entidad podría estar infradiagnosticada, por lo que aconsejamos tomarla en consideración en todos los casos de neumonía con respuesta inadecuada al tratamiento anti-infeccioso.