Todas las opciones terapéuticas, quirúrgicas, médicas o físicas deben ser complementarias y no excluyentes. Hemos de procurar ofrecer a cada paciente el abanico más amplio de posibilidades y la utilización racional de todas ellas, ya sean aisladas o en combinación y adaptadas a cada caso, después de un estudio profundo. Nunca la indicación de cirugía excluye definitivamente otros tratamientos.
Las técnicas quirúrgicas que se aplican en la actualidad pueden resumirse en tres grupos: establecimiento de un cortocircuito de dicho tramo (derivativa), reducción de su contenido (reductora) o ensanchamiento del continente (dilatadora).
El primer caso sería la traqueotomía, descrita para este fin en 1969 por Kuhlo y Lugaresi en 1970, que resuelve por definición el 100% de los casos1. Con la aparición del n-CPAP (presión positiva continua en la vía respiratoria superior) sus indicaciones se restringen a casos muy excepcionales. Estas indicaciones se limitan a casos de obesidad mórbida, hipoxemia severa o importantes deformidades del esqueleto facial en los que no pueda aplicarse n-CPAP por cualquier motivo. También es útil como protección temporal en determinadas intervenciones quirúrgicas agresivas de síndrome de apneas-hipopneas del sueño (SAHS).
La reducción del contenido incluiría la adenoamigdalectomía, la cirugía nasal (septo o pólipos nasales), la resección de base de lengua y la cirugía de paladar en todas sus versiones y métodos utilizados.
Y, finalmente, la cirugía de ensanchamiento se centraría sobre todo en la cirugía maxilomandibular, que se aplica al tratamiento del SAHS con más difusión desde los trabajos de Riley y Powell en Stanford.
Cirugía reductora de contenido
Cirugía nasal
La cirugía nasal en estos pacientes parece ser útil para mejorar datos subjetivos (como la sensación obstructiva nasal, el ronquido, la sensación de dormir mejor y estar más activo durante el día), pero no ha podido demostrarse de forma unánime su efectividad con métodos objetivos.
Las técnicas quirúrgicas nasales con utilidad en los roncadores y en los pacientes con apneas obstructivas del sueño derivan de las alteraciones anatómicas que podamos encontrar. Podemos corregir una desviación septal con la septoplastia, una obstrucción por hipertrofia turbinal con una turbinectomía o una resección submucosa del cornete y la poliposis nasosinusal obstructiva mediante las técnicas de cirugía endoscópica funcional nasosinusal2.
Últimamente se ha mostrado muy útil el tratamiento con radiofrecuencia en la reducción del volumen turbinal en pacientes con alteraciones respiratorias del sueño y obstrucción nasal3. Esta técnica puede hacerse de forma ambulatoria, es segura y no causa alteraciones en la mucosa nasal4,5.
Friedman et al6 practicaron cirugía septal en 50 casos con SAHS y obstrucción nasal. La sensación respiratoria nasal mejoró en el 98% de los casos pero el ronquido únicamente en el 34%, y en un 78% mejoró la sensación de fatiga diurna. En los casos de SAHS más grave consigue reducir la presión de la CPAP que precisaban y en los casos moderados mejora la saturación de oxígeno nocturna.
Otro estudio interesante es el de Verse et al7, que realiza cirugía nasal en 26 pacientes con obstrucción (19 SAHS y 7 roncadores simples). La mejoría objetiva del SAHS únicamente se consigue en el 16%, pero se aprecia una evidente mejora de la somnolencia diurna y de los arousals nocturnos7.
Los resultados en relación con la roncopatía exclusiva son claramente superiores al SAHS y diversos autores publican cifras entre el 50 y el 90% de resolución de la clínica de roncopatía después de cirugía septal en los casos que aquejaban esta molestia8-10.
Sin embargo, en lo que muchos investigadores están de acuerdo es que la cirugía nasal aislada no es suficiente para reducir de forma significativa, en la gran mayoría de casos, parámetros objetivos de alteración respiratoria del sueño, en concreto apneas nocturnas, sobre todo si hablamos de SAHS moderados o graves2,7,11.
Por otro lado, también hay una opinión bastante generalizada de que esta cirurgía debe incluirse en arsenal terapéutico de los pacientes con roncopatía y SAHS6,12 aunque, como señalan Dreher et al13 con buen criterio, dado el estado de las cosas, una postura razonable es individualizar la decisión de realizar cirugía en estos casos.
Otro aspecto interesante y del que puede deducirse el valor coadyuvante del tratamiento quirúrgico de la enfermedad nasal en la resolución de los trastornos respiratorios del sueño es la asociación de esta cirugía a la de reducción de paladar blando. Varios autores han publicado trabajos en los que demuestran un mejor resultado en la resolución del ronquido si se asocian ambas en comparación con los casos en los que únicamente se realiza la de paladar14,15.
Por tanto, antes de realizar tratamientos más o menos agresivos de SAHS o de hacer la indicación de CPAP se deben explorar y valorar las posibilidades terapéuticas de la nariz. La cirugía nasal es una cirugía con escasa morbilidad y que puede conseguir una reducción de la presión de CPAP necesaria o que deban llevarse a cabo cirugías menos agresivas si antes hemos corregido la obstrucción nasal12.
Además, hay otro motivo para realizar esta evaluación previa del estado nasal, y es la mejor tolerancia y cumplimiento de tratamiento con CPAP si las fosas nasales son permeables totalmente. Nowak et al16 realizan un estudio en 10 casos tratados con CPAP y con obstrucción nasal y dificultad en el cumplimiento. Tras la cirugía septal y/o turbinal no hubo cambios en la severidad del SAHS, pero sí redujo la presión de CPAP necesaria y mejoró su cumplimiento16.
Se ha realizado un trabajo reciente sobre las mismas directrices. El principal inconveniente del tratamiento del SAHS con CPAP es el incumplimiento, muchas veces debido a los efectos adversos. Mediante un análisis prospectivo de los pacientes tratados con CPAP se demostró la relación de las alteraciones nasales con los efectos adversos de la utilización de CPAP.
Se han recogido 182 casos tratados con CPAP y el 60% manifestó uno o más efectos adversos. De éstos, el 69% tenía dismorfia septal y 31% no (p = 0,001). En los casos con efectos adversos de cariz nasal se observó un 80% de aumento de la tolerancia a la CPAP en los tratados médicamente y un 89% en los que recibieron septoplastia.
Este trabajo pone de manifiesto que los efectos adversos del tratamiento con CPAP se relacionan de forma significativa con las alteraciones nasales y que el tratamiento de éstas colabora en el incremento de la tolerancia a la CPAP17.
Conclusión respecto a cirugía nasal. Parece evidente que esta cirugía no soluciona de forma aislada el SAHS y su resultado respecto al ronquido es impredecible. Debe tenerse en cuenta en el arsenal terapéutico de cara sobre todo a los casos de intolerancia a la CPAP.
La cirugía nasal debe estar indicada por otros síntomas además del ronquido y/o las apneas nocturnas, pero si se asocia con alguno de estos síntomas creemos que debería valorarse la necesidad de repetir el registro polisomnográfico después de esta cirugía.
Cirugía palatofaríngea
Esta técnica quirúrgica nace en 1952-1964 con Ikematsu (él la denominaba palatofaringoplastia con uvulectomía parcial), pero no toma cuerpo hasta que aparecen las descripciones de Quesada y Perelló en 1977 (resección parcial de paladar) y sobre todo Fujita en 1981 con la uvulopalatofaringoplastia1.
Hay infinidad de variantes de la técnica y, además, a finales de la década de los ochenta aparece el láser aplicado a esta cirugía y en la de los noventa la radiofrecuencia. En todo caso todas, se basan en el supuesto de que en la mayoría de los pacientes con roncopatía o SAHS las partes blandas de la orofaringe son el principal origen del colapso y que el tejido redundante e hipertrófico del paladar blando supone la causa de obstrucción para la apnea y la vibración sonora del ronquido.
Deben añadirse a este grupo las técnicas que utilizan el láser CO2. Entre ellas destacan, por ejemplo, la de Kamami, que localizamos en la bibliografía anglosajona como LAUP (Laser Assisted Uvulopalatoplasty). Busca el ensanchamiento progresivo de la orofaringe para eliminar o reducir la obstrucción local mediante vaporizaciones sucesivas del velo del paladar y los pilares posteriores. En su trabajo inicial de 1990 con 31 roncadores, aporta un porcentaje de éxito subjetivo del 87%18.
La palatofaringoplastia con láser también se efectúa con anestesia local y procede a la resección del tejido redundante de paladar blando asociada a vaporización del tejido amigdalar.
La evaluación de los resultados de estas técnicas es difícil. Hay diferentes criterios para señalar qué es un buen resultado y un alto índice de subjetividad a la hora de valorarlos. Al haber tantas variaciones técnicas no se pueden uniformar los resultados y, además, en algunas de ellas hay casos con asociaciones quirúrgicas.
La indicación de cirugía es, en unos casos, exclusivamente para la roncopatía y, en otros, ésta y la apnea obstructiva del sueño indistintamente. Muchas veces no se realiza una correcta o uniforme evaluación del resto de la anatomía de la vía respiratoria alta y los plazos en los cuales se analizan los resultados también difieren de unos autores a otros.
En general, se señala que estas técnicas son útiles para el ronquido en un 80-90% de los casos, aunque si se valoran a 1 año, estos resultados pueden descender hasta un 50%. Por lo que respecta a la resolución de las apneas, la tasa de éxitos se sitúa en un 40-50%. Pero en estos casos también depende de la intensidad previa del SAHS: según Chabolle (con seguimiento a 9 meses), si el índice apnea/hipoapnea (IAH) preoperatorio era < 20 se obtiene un 80% de buenos resultados (que quiere decir IAH < 10), pero si preoperatoriamente era > 40 la tasa de éxitos baja al 25%19.
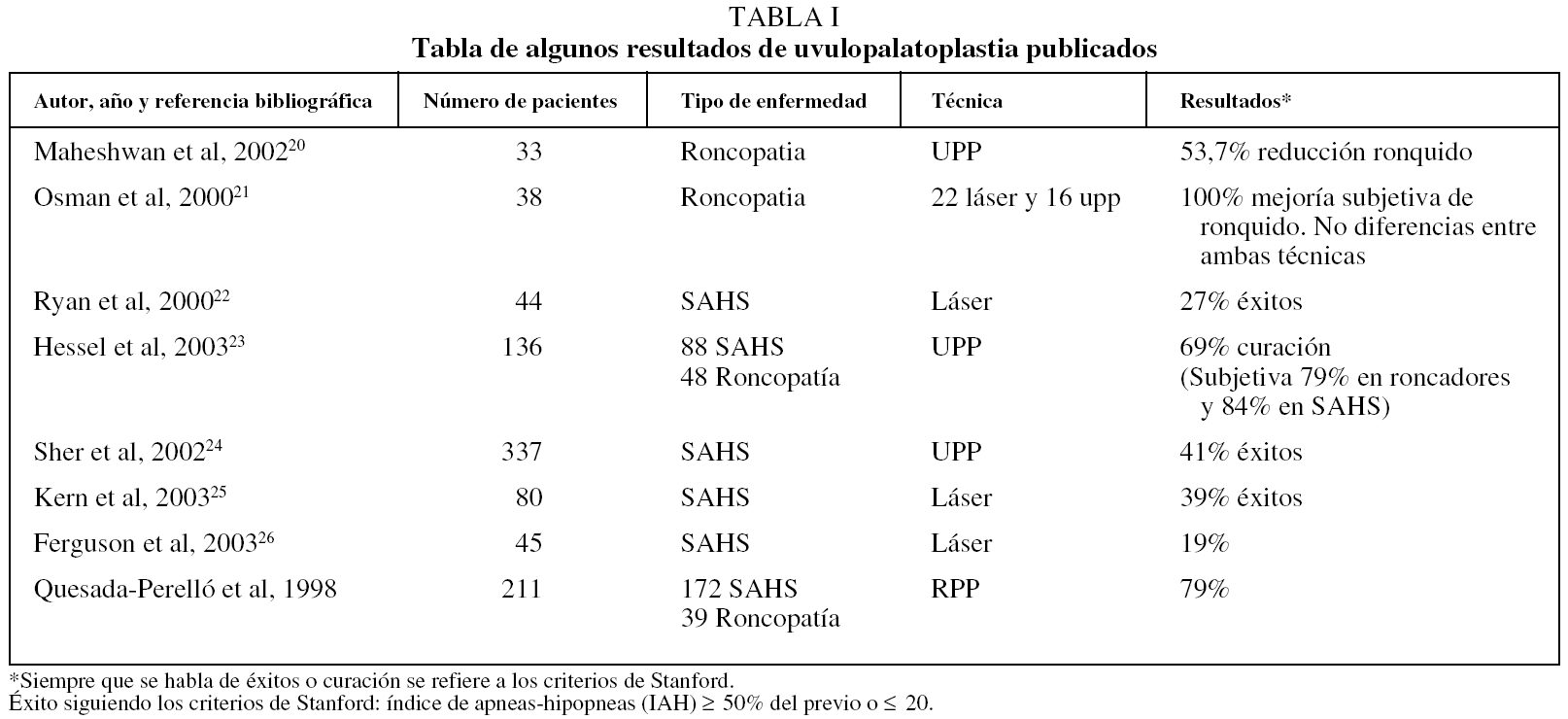
En la tabla I aparecen algunos resultados de uvulopalatoplastia publicados20-26.
Conclusiones respecto a cirugía palatofaríngea. La técnica utilizada (convencional, láser o radiofrecuencia) dependerá de la experiencia y los resultados de cada cirujano.
Como en el resto de las técnicas quirúrgicas de la roncopatía crónica y SAHS, su indicación dependerá de la exploración anatómica, la gravedad polisomnográfica, la edad y el estado general del paciente, y los deseos de éste después de ser informado.
Cirugía lingual
No es una técnica que haya extendido su utilización. Se basa en la resección de una cuña de base de la lengua para aumentar el espacio retrolingual, mediante láser de CO2 o bisturí armónico. Fujita et al27 fueron los diseñadores de la glosectomía de linea media con láser en 1991, obteniendo tasas de éxitos del 42%27,28.
Más tarde, a finales de la década de los noventa aparece la utilización de la radiofrecuencia, técnica segura y simple y que en muchos casos ha mostrado su efectividad en reducir el IAH, especialmente en casos de SAHS leve o moderado. No requiere anestesia general y tiene una baja morbilidad29,30. Por ello y por su simplicidad añadida, se puede utilizar para reducir tejido redundante en el paladar blando, los cornetes y las amígdalas (incluso en niños), además de en la base de lengua31-33. Chabolle et al34 proponen en 1999 una resección parcial de la base de la lengua por vía suprahioidea y traqueotomía de seguridad de 2 días.
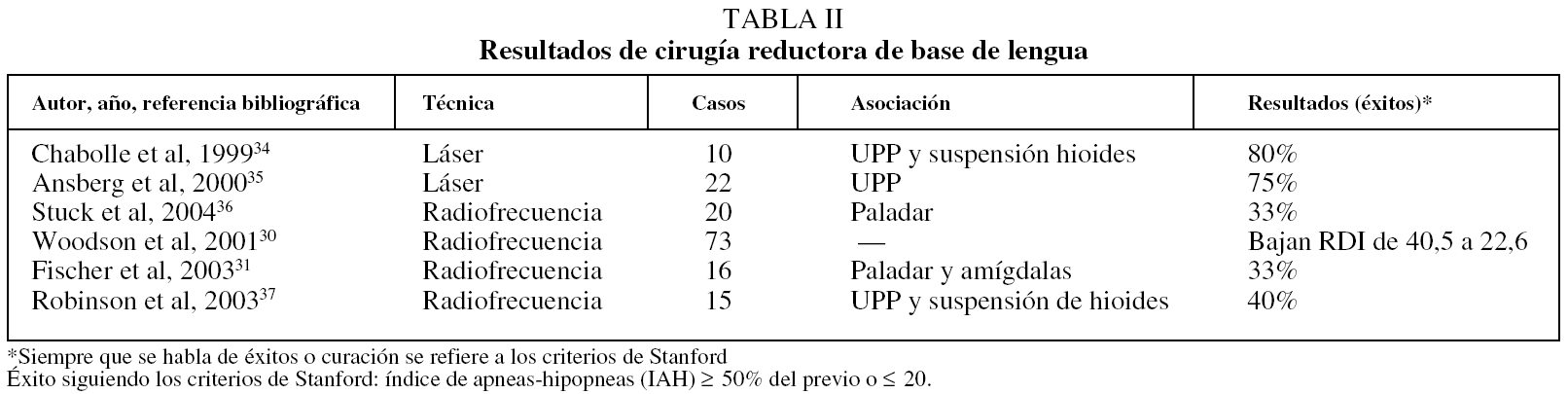
En la tabla II aparecen los resultados de cirugía reductora de base de lengua30,31,34-37.
TABLA II Resultados de cirugía reductora de base de lengua
Conclusiones respecto a cirugía reductora de base de lengua. La técnica utilizada (láser o radiofrecuencia) dependerá de la experiencia y los resultados de cada cirujano. No debe obviarse que se trata de una cirugía con cierto grado de agresividad y que el postoperatorio puede ser complicado e incómodo para el paciente.
Como en el resto de técnicas quirúrgicas de la roncopatía crónica y el SAHS, su indicación o no dependerá de la exploración anatómica, la gravedad polisomnográfica, la edad, el estado general del paciente y los deseos de éste después de ser informado.
Cirugías de ensanchamiento del continente
Cirugía maxilofacial
El papel de las alteraciones maxilofaciales y, por tanto, el valor de esta cirugía fue estimado por autores como Rojewski, Rivlen o Crumley a partir de 1984 a la vista de los resultados poco satisfactorios, en muchos casos, de la cirugía orofaríngea.
Las alteraciones en la morfología del esqueleto facial pueden ser causa de anormalidades en las vías respiratorias, ya que la musculatura faríngea guarda una estrecha relación con las estructuras óseas vecinas. El músculo geniogloso es el más grande y uno de los más estudiados en relación con este síndrome. Su actividad durante la respiración tiene considerable importancia fisiológica en la preservación de la permeabilidad de la vía respiratoria, al avanzar la base de la lengua.
Se inserta al hioides y la mandíbula, de tal forma que las situaciones en las que hay retracción mandibular dan lugar al desplazamiento posterior de la lengua y a la estrechez de la vía respiratoria.
Se ha observado un elevado índice de apnea en relación con un gran volumen lingual, maxilar inferior retrognático y discrepancia anteroposterior entre ambos maxilares, entre otras alteraciones maxilofaciales.
Recientemente se ha destacado la importancia de una actividad aberrante del músculo geniogloso como posible factor casual en el SAHS según registros electromiográficos de su actividad durante el sueño. Lowe aporta la hipótesis de que, en pacientes con SAHS, durante la apnea, la contracción de este músculo se efectúa después de la inspiración, al contrario de lo que sucede en sanos.
Podemos observar apnea del sueño en síndromes como el de Pierre-Robin, Apert o Crouzon, donde se pierden los anclajes mandibulares necesarios para el mantenimiento de la permeabilidad, en retrognatia y micrognatia, que alteran la estática y provocan desplazamientos posteriores de la lengua, o en casos con aumento real del volumen lingual, como el síndrome de Down o la acromegalia.
El avance mandibular fue el procedimiento de cirugía ortognática que se utilizó en primer lugar en el tratamiento del SAHS. Anteriormente, los pacientes con hipoplasia mandibular y apnea grave eran tratados con traqueotomía. Ello, evidentemente, resolvía por completo el problema, pero comportaba problemas médicos, sociales y estéticos evidentes.
Los primeros casos se publicaron a finales de la década de los setenta y la técnica más utilizada hoy en día es la descrita por Obwegeser y modificada por DalPont, que consiste en un abordaje intraoral y osteotomía sagital de las ramas ascendentes. La fijación de los fragmentos movilizados se realiza mediante miniplacas. La mejoría clínica que puede comportar se produce por el desplazamiento anterior sobre la musculatura del geniogloso y del genihioideo.
Una técnica relativamente reciente y menos agresiva para conseguir una estabilización anterior de la lengua es la descrita por Rowe en el año 2000, que realiza mediante un tornillo que fija en las apófisis geniana y que Naya et al han utilizado en España con tasas de éxito similares, que superan el 50% según sus publicaciones38,39.
Se trata de una técnica quirúrgica sencilla y poco agresiva, aunque sus resultados como técnica aislada son difíciles de valorar, ya que muchos trabajos o casi todos asocian otras cirugías, como UPP o la reducción turbinal.
En la tabla III aparecen los resultados de avance lingual mediante tornillo o técnica no invasiva38-42.
Conclusiones respecto al avanzamiento lingual no invasivo mediante tornillo. Se trata de una técnica poco agresiva pero de la que se dispone aún de poca información. Como siempre, su indicación dependerá de cada caso (anatomía, gravedad polisomnográfica, disposición del paciente, etc.).
Otro procedimiento utilizado es el avance del tubérculo geniano. Se realiza una osteotomía rectangular localizada en la sínfisis mandibular que incorpora el tubérculo geniano y sus inserciones musculares. La cortical externa y la esponjosa se eliminan y la cortical interna se fija mediante tornillos a la mandíbula. La estética del mentón no se modifica prácticamente y se consigue un avanzamiento de la musculatura que se inserta en esta apófisis.
La fuerza de estas técnicas tuvo un tirón importante a mediados de la década de los ochenta con los trabajos publicados por Riley y Powell en la Universidad de Stanford. Realizaron un estudio cefalométrico y polisomnográfico serio y plantearon un protocolo prospectivo para evaluar sus resultados.
El protocolo y la estrategia quirúrgica se plantean en etapas. La primera consiste en el avance geniano con miotomía y suspensión hioidea (asociada o no a UPP) y, los casos en los que no es suficiente, pasan a la segunda fase o avance bimaxilar. A diferencia de la escuela de Stanford, otras realizan directamente la segunda fase de avance bimaxilar43.
La primera fase u osteotomía mandibular inferior con miotomía y suspensión de hioides consiste en asociar al avance del tubérculo geniano descrito, la miotomía y suspensión de hioides mediante una incisión submental, abordando el hioides y despegando su cuerpo y asta mayor. Los músculos infrahioideos son seccionados, lo que permite al hioides ser empujado anterior y superiormente. La suspensión del hioides se realiza mediante tiras de fascia lata pasadas alrededor del cuerpo del hioides y fijadas al reborde sinfisario.
La fase 1 de Stanford intenta evitar esta cirugía más agresiva en casos leves, con SRVAS o roncopatía simple. Sin embargo, los resultados obtenidos con esta fase exclusivamente son variables según los centros, desde tasas de éxito superiores al 60%44,45 hasta tasas inferiores al 20%43. La fase 1, pues, es inconsistente según los centros43. La tasa de éxitos es superior en los casos leves y moderados, como señala Vilaseca, y muy inferior (menos del 10%) en los grados severos de SAHS46. La cirugía en dos fases globalmente valoradas, según los autores de Stanford, consigue cifras de éxito superiores al 90%45.
Los casos que fracasan pueden ser sometidos a la segunda fase o avance bimaxilar. Algunos opinan que no se obtienen tan buenos resultados con la fase 2 si no han realizado antes una fase 143, y otros opinan que en determinados casos puede pasarse directamente a fase 2 (pacientes jóvenes, con alteración mandibular evidente y no excesivo sobrepeso)43, aunque el porcentaje de casos ideales es muy bajo.
Este tratamiento incorpora una osteotomía de avance maxilar superior en combinación con una osteotomía sagital de ramas ascendentes para el avance mandibular.
Estas técnicas consiguen incrementar sus éxitos cuando asocian cirugías de paladar u orofaringe a pesar de que, evidentemente, también se incrementan el riesgo y las complicaciones postoperatorias.
La efectividad de la cirugía es más probablemente debida a la combinación del cambio en la tensión de músculos suprahioideos y velofaríngeos y la estabilidad de las paredes laterales que al propio mecanismo de ensanchamiento del PAS47,48. En resumen, la cirugía de avance mandibular causa un significativo incremento del espacio lingual y ligero retropalatal y cambia la forma del paladar blando. Este último efecto es probablemente debido a cambio postural del paladar blando para mantener la relación normal con el dorso de la lengua, ya que esta estructura se mueve hacia delante con la mandíbula49.
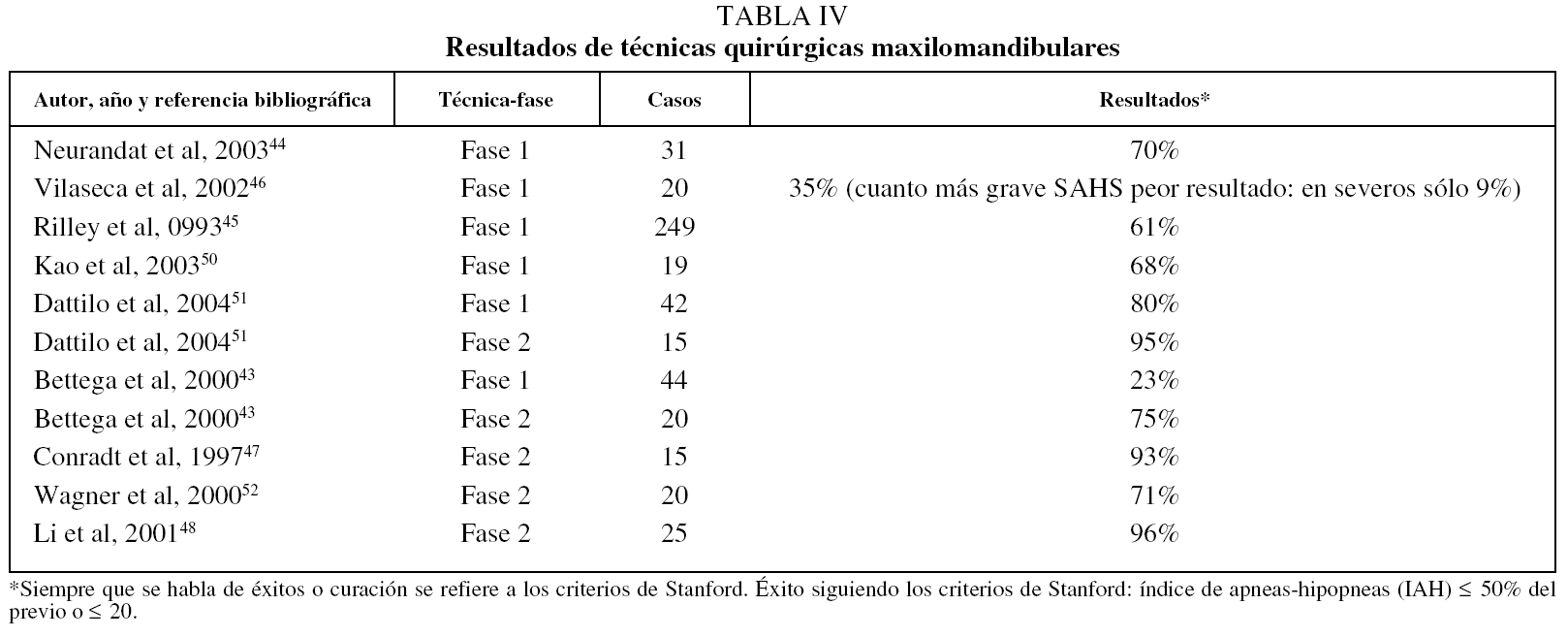
En la tabla IV aparecen los resultados de técnicas quirúrgicas maxilomandibulares43-48,50-52.
Conclusiones respecto a la cirugía multinivel o en fases de Stanford (maxilomandibular). Se trata de técnicas quirúrgicas en general agresivas y en muchos casos reservadas a fracasos de la CPAP o bien a pacientes que lo rechazan de entrada.
Requiere una exploración anatómica previa muy precisa y que sea practicada por cirujanos con experiencia. El enfermo debe ser informado exhaustivamente de las posibilidades de éxito y de que puede precisar más de una intervención. Los resultados, especialmente con la fase 2, son muy buenos, pero los casos ideales son escasos. Deben tenerse en cuenta los aspectos estéticos de la cirugía. Un paciente que no desee la modificación de su aspecto facial debe ser bien informado de su apariencia final y, por otro lado, puede ser que la decisión última de decantarse por esta cirugía esté condicionada por el hecho de que el paciente desee esas modificaciones faciales que supone.