La tos crónica (TC), o tos que perdura más de 8semanas, ha merecido un interés creciente en los últimos años debido a los avances producidos que han motivado un cambio de visión respecto a la clásica tríada diagnóstica y terapéutica en vigor desde la década de los setenta. Unos resultados no óptimos en el tratamiento que alcanza los dos tercios de casos, junto a una nueva concepción de la TC como síndrome de hipersensibilidad con 2 polos, periférico y central, similares al dolor crónico, ocasionan que se contemple este problema tan frecuente en la práctica clínica de una nueva manera. Los receptores periféricos de la TC siguen teniendo vigencia bajo la tríada diagnóstica; sin embargo, tanto la convergencia de estímulos como la hipersensibilidad adquirida a nivel del sistema nervioso central son hechos que tienen una repercusión clave en el éxito del tratamiento.
Chronic cough (CC), or cough lasting more than 8 weeks, has attracted increased attention in recent years following advances that have changed opinions on the prevailing diagnostic and therapeutic triad in place since the 1970s. Suboptimal treatment results in two thirds of all cases, together with a new notion of CC as a peripheral and central hypersensitivity syndrome similar to chronic pain, have changed the approach to this common complaint in routine clinical practice. The peripheral receptors involved in CC are still a part of the diagnostic triad. However, both convergence of stimuli and central nervous system hypersensitivity are key factors in treatment success.
La tos crónica (TC), o tos que perdura más allá de 8 semanas, es el síntoma más frecuente en la práctica médica ambulatoria. La investigación de los mecanismos de producción del dolor crónico y de la TC ha detectado vías neuronales similares en ambos síntomas, por lo que el avance investigador sobre el primero ha sido aprovechado para entender mejor la valoración de la TC. Esta Normativa expone los problemas médicos que tienen a la TC como síntoma predominante o aislado teniendo presente el nivel de evidencia y el grado de recomendación en las propuestas (sistema GRADE)1. Al respecto, es necesario señalar que en la TC la evidencia disponible se basa sobre todo en estudios observacionales2.
Esta Normativa se desarrollará en 3 partes: a)Descripción y manejo del síntoma TC; b)Manejo de la TC en las distintas escalas de la asistencia médica, y c)Problemas y perspectivas planteados en la TC.
Cada parte puede tener diversos subapartados.
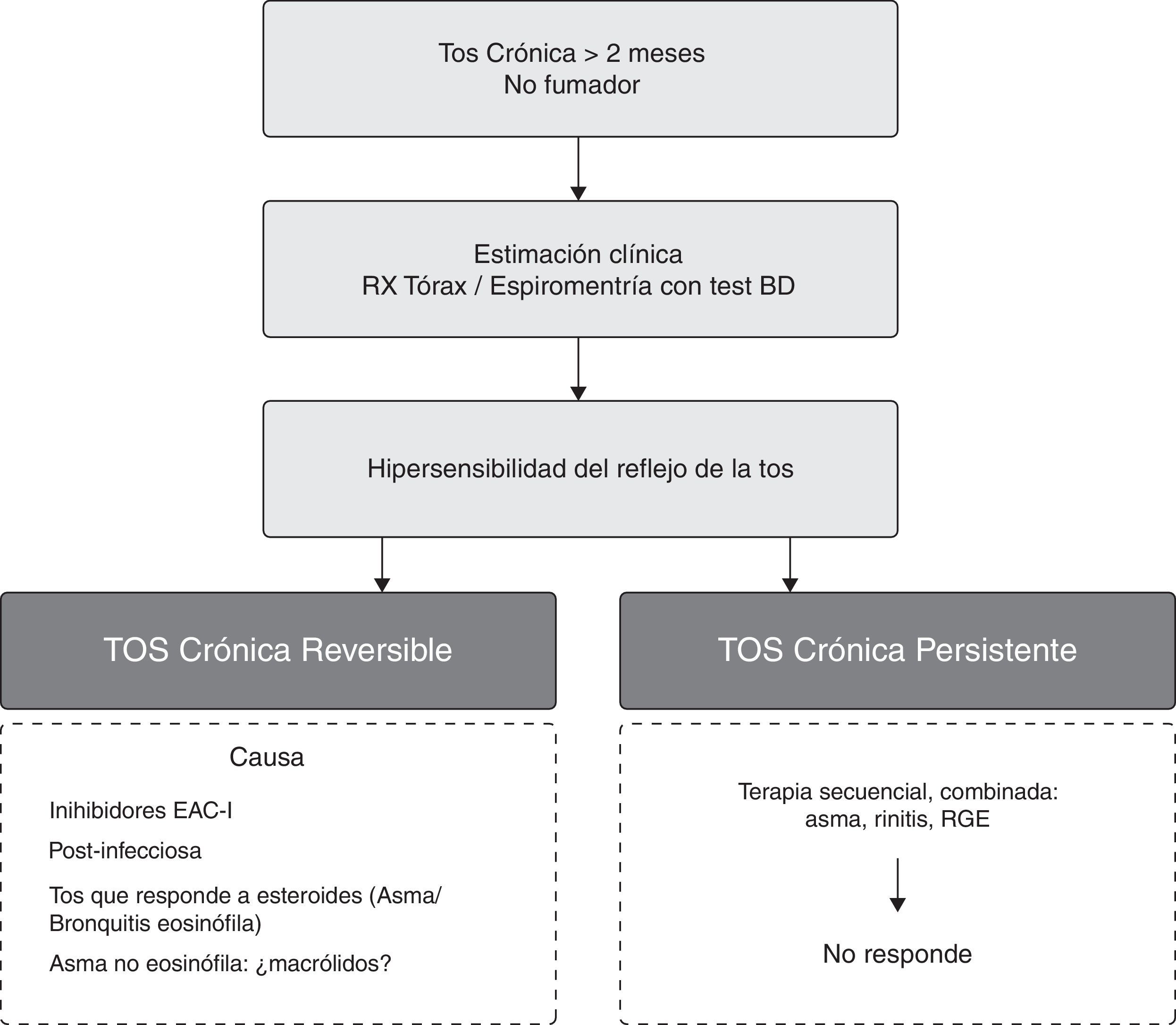
Descripción y manejo del síntoma tos crónicaDefiniciónLa tos es un síntoma inherente a la protección del aparato respiratorio. La duración de la tos a lo largo del tiempo se ha establecido en aguda (o tos que no sobrepasa las 4 semanas), subaguda (hasta 8 semanas) y crónica (tos de más de 8 semanas)3. En este documento se va a desarrollar la TC, a la que dividiremos en específica e inespecífica según esté asociada o no a una causa conocida. Por último, fijaremos el conocimiento actual y las normas sobre la TC refractaria (TCR), o TC que persiste a pesar de las terapias dirigidas a las asociaciones conocidas.
EpidemiologíaLa TC es un síntoma muy frecuente en la práctica clínica, con una prevalencia variable en la población general de entre el 12 y el 3,3%4,5. El hábito de fumar está muy vinculado a la TC, pues existe una prevalencia de TC 3 veces más alta que los que nunca han fumado o los exfumadores6. Una mayor prevalencia de TC también ha sido relacionada a la contaminación ambiental7.
En el primer contacto del médico con un paciente con TC se deben apreciar las causas generales de TC así como los síntomas de alarma asociados (tabla 1). En todas las guías de la TC al uso, si el tosedor crónico tiene una radiografía de tórax normal, no fuma y no toma inhibidores de la enzima convertidora de angiotensina (IECA), se plantean las causas asociadas de la TC con repercusión directa en el tratamiento inicial.
Causas de tos crónica y síntomas de alarma
| Causas de tos crónica | • Infecciones agudas traqueobronquiales incluyendo tos ferina• Infecciones crónicas: bronquiectasias, tuberculosis, fibrosis quística• Afecciones de vía aérea: bronquitis crónica, traqueopatía osteocondroplásica, asma, goteo posnasal• Enfermedades del parénquima pulmonar: fibrosis intersticial difusa, enfisema, sarcoidosis• Tumores: carcinoma broncogénico, carcinoma bronqioloalvelolar, tumores de la vía aérea benignos, tumores mediastínicos• Cuerpos extraños en la vía aérea• Irritación del meato auditivo externo• Enfermedades cardiovasculares: fallo ventricular izquierdo, infarto pulmonar, aneurisma aórtico• Otras enfermedades: reflujo gastroesofágico o reflujo esofágico-bronquial, divertículo de Zenker, acalasia, aspiración recurrente, suturas endobronquiales• Fármacos: inhibidores de la enzima angiotensina, covertina |
| Síntomas de alarma | Hemoptisis, ronquera, producción importante de esputo, síntomas sistémicos, enfermedad por reflujo gastroesofágico complicada con: pérdida de peso, anemia, hematemesis, disfagia o nula respuesta al tratamiento específico, atragantamiento o vómitos, neumonías recurrentes o radiografía de tórax anómala |
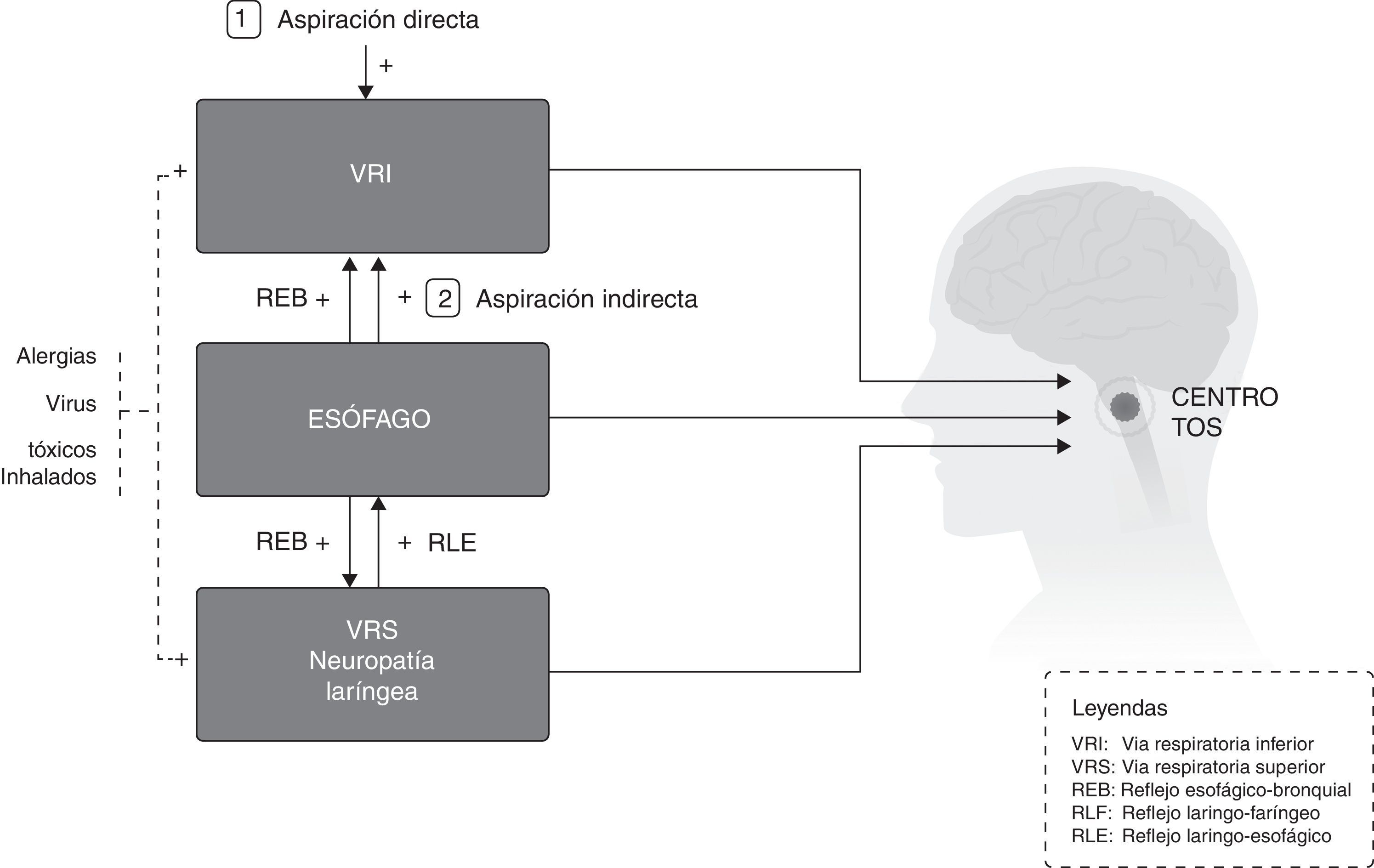
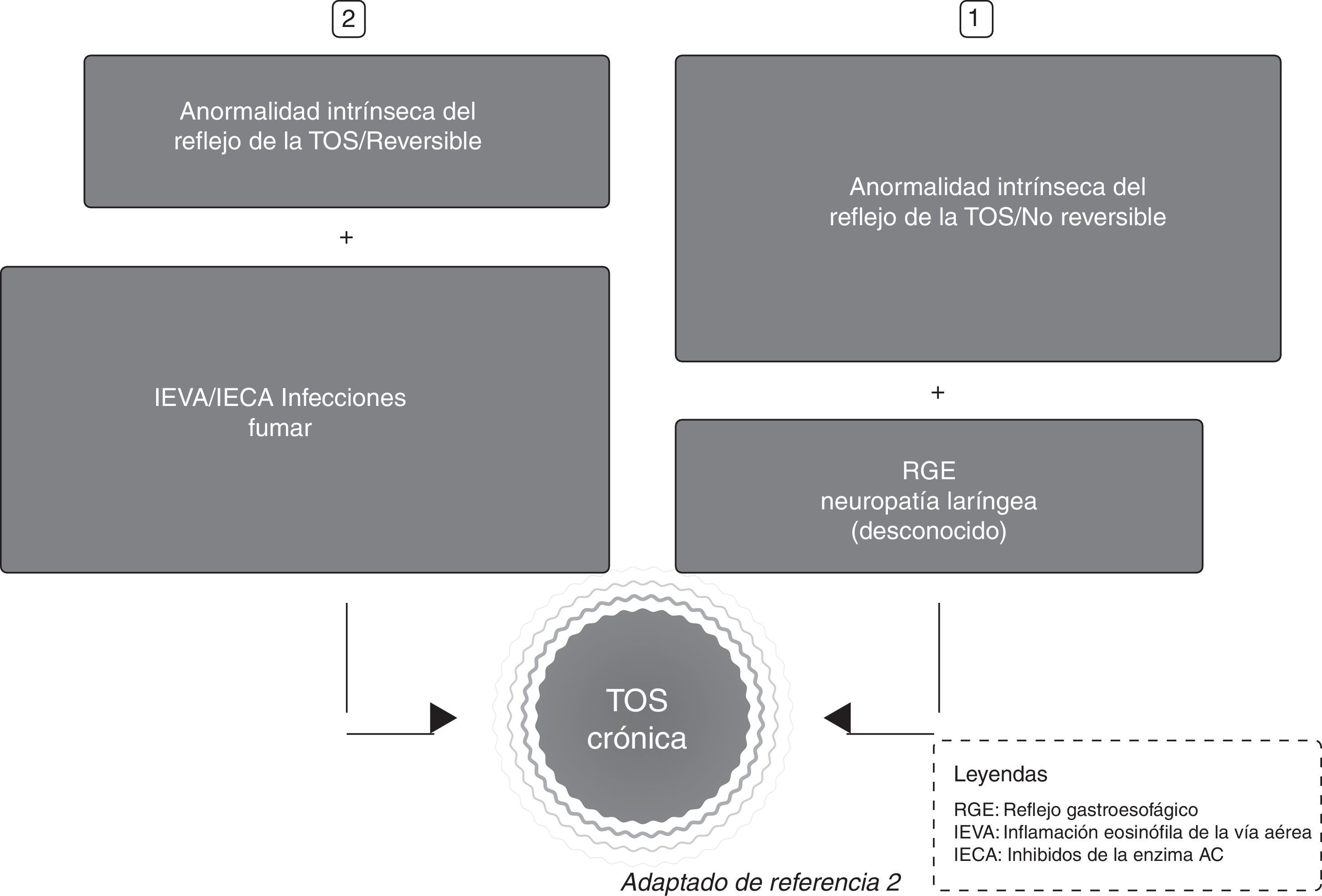
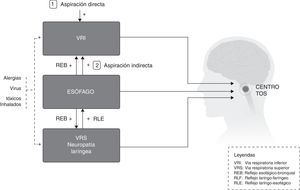
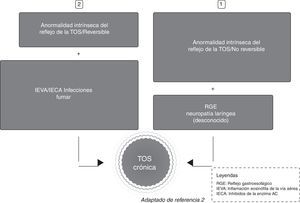
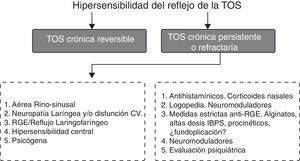
El lugar que ocupa la TC en la sintomatología que explica el paciente aparece bien como aislada o bien como un síntoma más junto a otros. Los mecanismos neurobiológicos en el dolor crónico y en la TC son similares8, y así, para una magnitud concreta de estímulo doloroso o tusígeno, el paciente con dolor crónico o TC responde más intensamente que si fuera sano; es lo que ha sido denominado hipertusia (similar a la hiperalgesia), y si el paciente recibe un estímulo en absoluto doloroso o tusígeno y responde excesivamente, entonces el estado se denomina alotusia (o alodinia)9. Hipertusia o alotusia son estados clínicos que se agrupan ahora bajo el concepto de «síndrome de la hipersensibilidad de la tos crónica» (SHTC). La complejidad del circuito de la tos es incuestionable, porque desde el inicio diferentes estímulos pueden interactuar entre ellas8 (fig. 1). Resumiendo, por la repercusión que la fisiología de la TC pueda tener, en el tratamiento de la misma debemos actualmente considerar: a)que el circuito neurológico de la tos puede estar afectado en sí mismo, o b)la intervención de un factor agravante que altere el reflejo de la tos (fig. 2).
El mecanismo neurológico de la tos humana tiene su origen en una estimulación de las terminaciones en las neuronas que convergen en el centro de la tos y que son de 2 tipos: fibrasC no mielinizadas y fibrasAδ mielinizadas10,11. La mayoría de las fibrasC responden a un rango de estímulos irritantes de origen inflamatorio en contraste con las fibrasAδ, que responden a estímulos mecánicos y ácidos12.
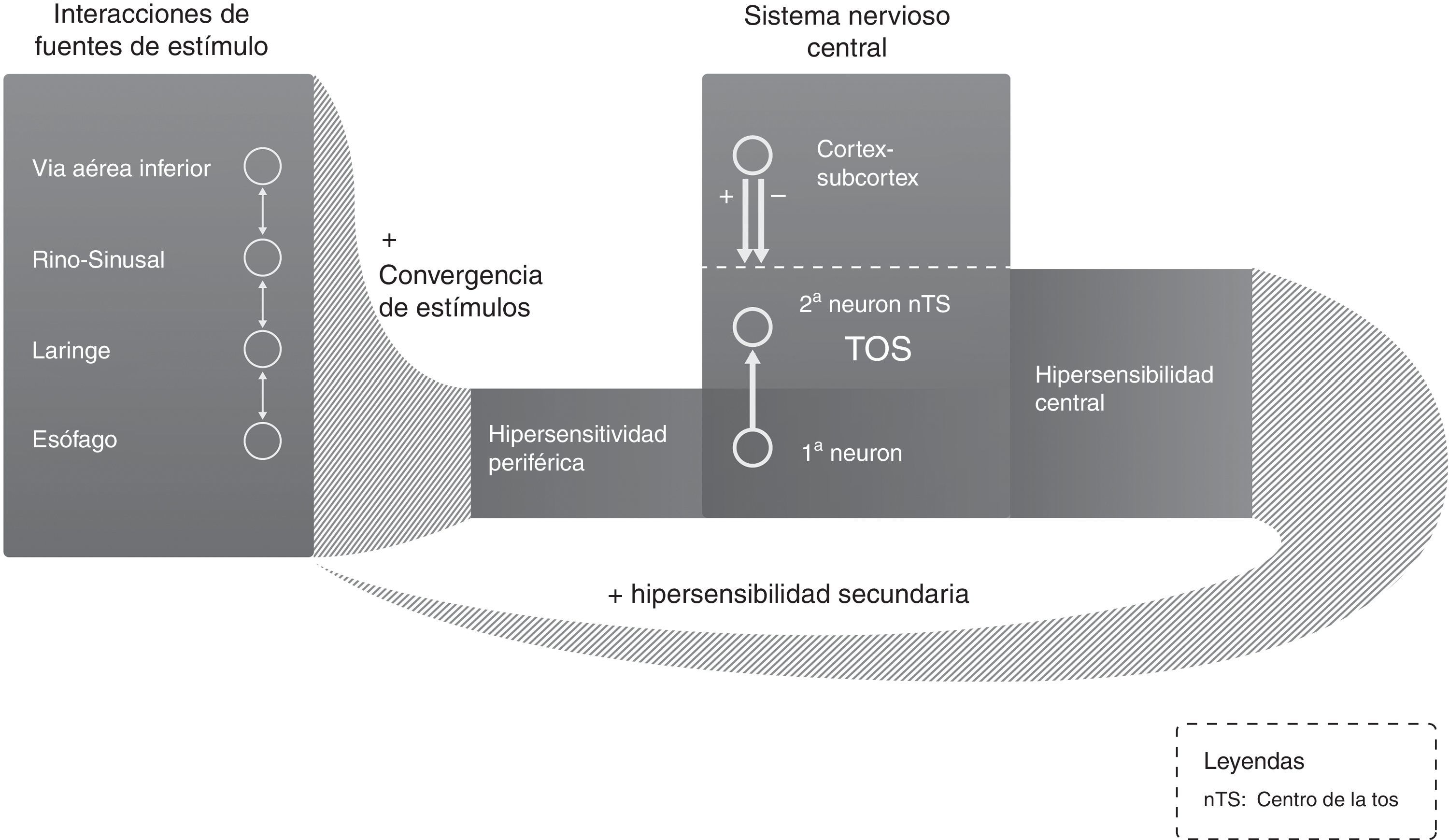
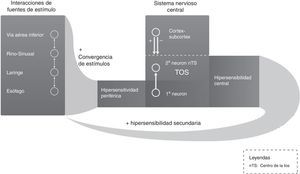
Tres son los mecanismos del aumento de la excitabilidad en el centro de la tos en el SNC13: hipersensibilidades periférica, central y secundaria (fig. 3). En el caso de la sensibilización central, se aprecian habitualmente parestesias en el área laríngea así como hipertusia o alotusia que indican una respuesta neuropática14. En el segundo mecanismo las conexiones con el centro de la tos que pasan a través del cerebro emocional condicionarían una participación de la conciencia y el estado emocional en el control de la tos.
Circuito de retroalimentación neurológica de la tos crónica.
Adaptada de Pacheco13.
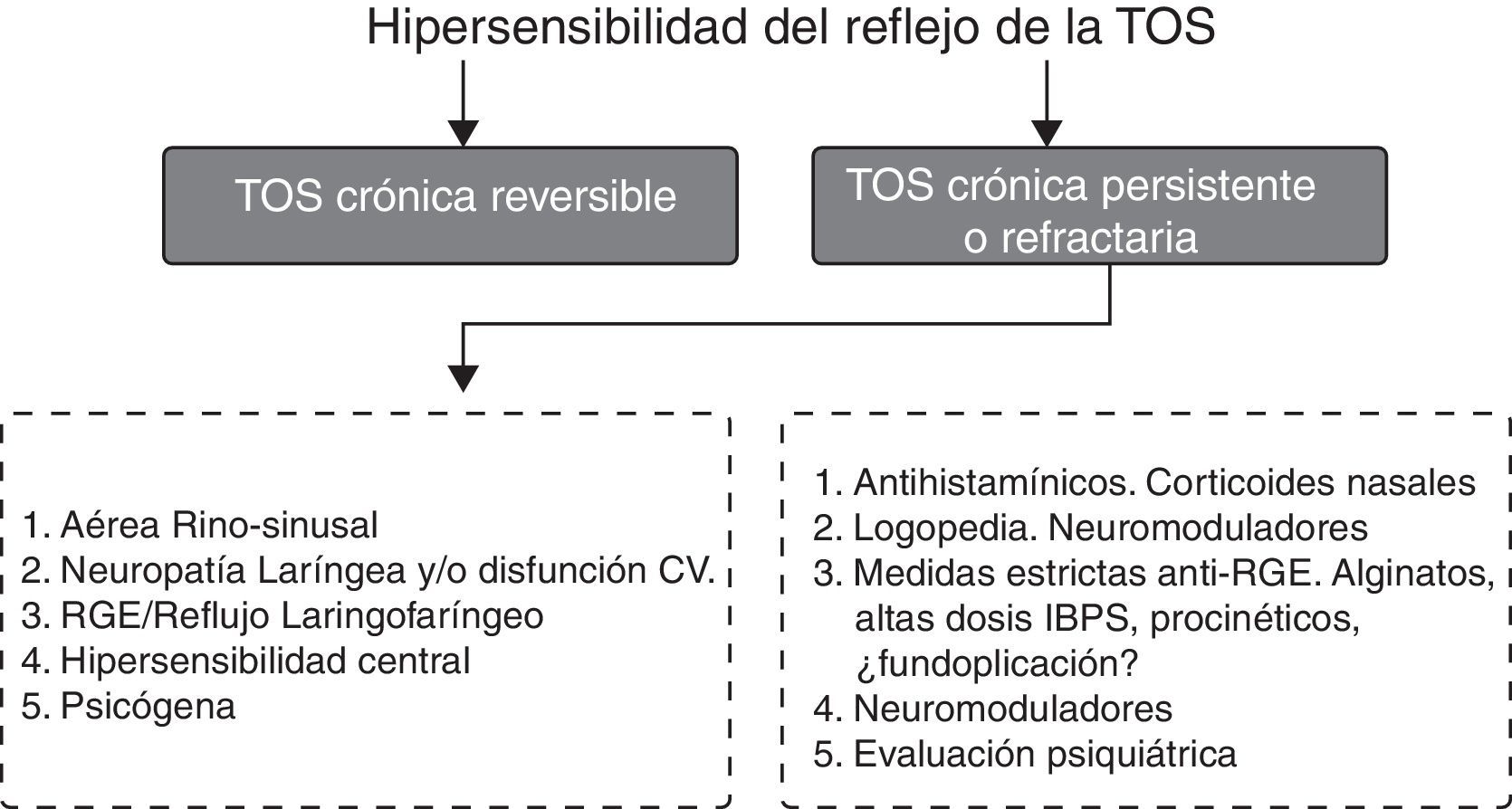
Por otro lado, es importante conocer que el fenómeno de la convergencia de estímulos periféricos diversos tiene aplicación práctica, como sustenta la Guía Australiana de la Tos Crónica de 2010, que recomienda en la TCR la triple terapia simultánea con corticosteroides inhalados, inhibidores de la bomba de protones (IBP) y logopedia15(Recomendación consistente/evidencia muy baja); una vez se adquiere la hipersensibilidad central se establece un mecanismo de mayor sensibilidad ante estímulos periféricos de escasa intensidad que puede ser el origen de la llamada hipersensibilidad visceral. Este fenómeno ha sido denominado hipersensibilidad secundaria (fig. 3). El problema es que la hipersensibilidad central puede decrecer clínicamente sin modificarse la magnitud del test de la capsaicina para la TC por hipersensibilidad periférica16.
Estudio de la tos: caracterización clínica y medidas de laboratorioLa percepción de la tos puede expresarse de forma diferente según la patología causante. En general, la tos que acompaña a las enfermedades de las vía aéreas superiores o al reflujo laringofaríngeo (RLF) se muestra como una irritación en la garganta. La sensación previa a toser o «urge to cough» ha sido objeto de estudios recientes que han permitido localizar su origen en el cerebro17,18. Con respecto a las características de la tos, en los últimos años se han desarrollado algunos cuestionarios estandarizados cuya validación aún precisa estudios adicionales19. Su utilidad práctica aún es escasa (Recomendación débil/evidencia baja). La intensidad y la frecuencia de la tos tienen poco valor diagnóstico. Su utilidad mayor está en el estudio del efecto terapéutico de fármacos antitusivos. De forma simplificada, la intensidad de la tos se recoge mediante cuestionarios de síntomas o con escalas cuantificadas, en su mayoría de tipo analógico-visual (Recomendación débil/evidencia baja). El impacto de la tos en la calidad de vida relacionada con la salud es un parámetro de utilidad que se puede medir de forma objetiva. Hasta el momento, el más aceptado el Cuestionario de tos Leicester (LCQ)20. La importancia de medir el impacto de la tos en la calidad de vida es alta (Recomendación consistente/evidencia moderada).
El segundo aspecto a considerar es el estudio del reflejo tusígeno y su sensibilidad mediante técnicas objetivas de provocación con sustancias inhaladas. La descripción de las mismas ha sido publicada en una normativa reciente de la Sociedad Europea de Respiratorio21. La capsaicina tiene su mecanismo de acción directo a través de receptores específicos (TRPV1). Recientemente se han propuesto otros métodos de expresión de resultados mediante el análisis completo de la curva dosis-respuesta midiendo la ED50 y el Emax22. La sensibilidad y la especificidad del test de capsaicina en el diagnóstico diferencial de las causas de TC y en los individuos sanos son bajas23,24. Se recomienda en el momento actual en estudios epidemiológicos o para conocer el efecto de los fármacos (Recomendación consistente/evidencia moderada). La inhalación de polvo seco de manitol tiene una buena correlación con el test de la capsaicina, pero al igual que este, la sensibilidad y la especificidad son bajas (Recomendación consistente/evidencia baja). La cuantificación de la fracción de óxido nítrico en aire exhalado (FeNO) alta (por encima de 30 o 38ppb [partes por mil millones], según autores) predice una respuesta favorable a terapia con corticosteroides en la TC25; igualmente, la cuantificación de eosinófilos en esputo y sangre periférica permite caracterizar un grupo de pacientes con TC con inflamación eosinófila de vía aérea con potencial respuesta a corticoterapia26(Recomendación consistente, calidad de evidencia baja).
Causas específicas asociadas a tos crónicaEl enfoque fisiopatológico de la TC ha evolucionado recentemente, de manera que actualmente se explica como una respuesta neurológica unitaria a estímulos procedentes de diversos orígenes anatómicos27,28 pero con interacciones entre ellos (Recomendación consistente/evidencia moderada) (fig. 1). En la actualidad se considera que: a)la TC es parcial o totalmente resistente al tratamiento específico hasta en dos tercios de los pacientes29, y b)la mayoría de los individuos portadores de las entidades de la tríada anatómica-diagnóstica no tienen TC.
Nuevas perspectivas en el mecanismo del reflejo de la tos apuntan a que es en la laringe donde se manifiesta mayoritariamente la sintomatología de estos pacientes30, de ahí que se haya introducido el concepto de «síndrome de hipersensibilidad laríngea» (SHL) como la base clínica fundamental en la TC, sobre todo la refractaria31.
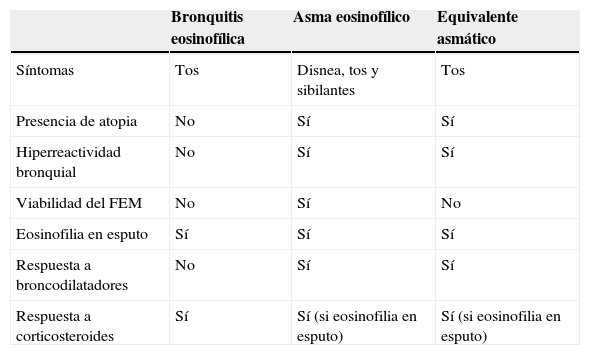
Tos crónica y afecciones de la vía aérea inferiorEn la bronquitis bacteriana prolongada o persistente, un tratamiento largo de más de 2 semanas, con antibióticos dirigidos hacia el germen causante, conduce a la completa resolución de la TC32(Recomendación consistente/evidencia moderada). En el asma se aceptan hoy 2 fenotipos: la llamada asma eosinofílica y la neutrofílica. Recientemente se ha descrito que el 75% de los pacientes con asma neutrofílica presentan TC moderada o grave33(Recomendación débil/evidencia baja). El estudio de la inflamación eosinófila de la vía aérea a través de la medida del FeNO y la eosinofilia en esputo tienen elevada especificidad y sensibilidad y prevén buena respuesta a los corticosteroides34(Recomendación consistente/evidencia moderada). El diagnóstico de asma se establece con una obstrucción bronquial reversible, variabilidad del flujo espiratorio máximo o hiperreactividad bronquial (HRB) mediante la realización de una espirometría con prueba broncodilatadora, monitorización del flujo espiratorio máximo o prueba de broncoprovocación (PBP) (Recomendación consistente/evidencia alta). Una PBP negativa permite descartar el diagnóstico de asma y, si es positiva, el valor predictivo positivo oscila entre el 60-80%35(Recomendación consistente/evidencia alta). La presencia de HRB sin demostración de obstrucción variable al flujo en TC conduce al diagnóstico de «tos equivalente asmático» o tos variante asma36; en este caso, los antileucotrienos parecen ser más efectivos que en el asma clásico37(Recomendación consistente/evidencia baja). Recientemente se describió un cuadro de TC con eosinofilia en esputo inducido, ausencia de HRB y buena respuesta a los corticosteroides al que llamaron bronquitis eosinofílica (BE) con una prevalencia entre el 7-33%38. Las similitudes y diferencias entre estas entidades están resumidas en la tabla 2. En cuanto a la recientemente descrita asma neutrófila asociada a TC y reflujo gastroesofágico (RGE), se ha propuesto el tratamiento con macrólidos sin concretar específicamente el resultado en la TC39(Recomendación débil/evidencia baja). Igualmente, en el tratamiento del asma con predominio eosinófilo ha tenido éxito el anticuerpo monoclonal mepolizumab; sin embargo, no se resolvía la TC acompañante40, lo que sugirió que la inflamación podría estar mediada por mastocitos.
Diagnóstico diferencial entre diferentes enfermedades con inflamación eosinófilas de las vías aéreas asociadas a tos crónica
| Bronquitis eosinofílica | Asma eosinofílico | Equivalente asmático | |
|---|---|---|---|
| Síntomas | Tos | Disnea, tos y sibilantes | Tos |
| Presencia de atopia | No | Sí | Sí |
| Hiperreactividad bronquial | No | Sí | Sí |
| Viabilidad del FEM | No | Sí | No |
| Eosinofilia en esputo | Sí | Sí | Sí |
| Respuesta a broncodilatadores | No | Sí | Sí |
| Respuesta a corticosteroides | Sí | Sí (si eosinofilia en esputo) | Sí (si eosinofilia en esputo) |
Modificado de Desai y Brightling (Cough: Asthma, eosinophilic diseases. Otorlaryngol Clin North Am. 2010;43:123) y Morice (Epidemiology of cough. Pulm Pharmacol Ther. 2002;15:253-259). Adaptado de Desai y Brightling86.
Las afecciones en laringe se han considerado de forma habitual en la tríada diagnóstica como el síndrome de la TC asociado a vía aérea superior (STCAVAS), previamente llamado síndrome de goteo posnasal; sin embargo, recientemente, y dada la alta frecuencia de síntomas laríngeos en la TC, se ha incluido el SHL vinculado a la neuropatía laríngea.
Cinco son las afecciones de la vía aérea superior que pueden cursar con TC: rinitis alérgica, rinosinusitis crónica del adulto, apnea obstructiva del sueño, disfunción de cuerdas vocales (DCV) y la manifestación extraesofágica del RGE o RLF.
Rinitis alérgica: se diagnostica por signos y síntomas de inflamación nasal y se identifican alérgenos específicos en los test cutáneos o el RAST. El manejo de esta afección debe seguirse según pautas de la reciente guía41. Rinosinusitis crónica: el tratamiento comprende irrigación de fosas nasales con suero salino, corticosteroides orales por un mínimo de un mes y antibióticos orales hasta 3 meses en caso de sinusitis purulenta (Recomendación consistente/evidencia moderada).
Apnea obstructiva del sueño (ver el apartado «Tos crónica y síndrome de apnea-hipopnea del sueño»).
Disfunción de cuerdas vocales: la DCV se diagnostica por el estrechamiento episódico de las cuerdas vocales durante la inspiración que ocasiona disnea inspiratoria y TC42. La TC está presente en más del 50% de adultos que la padecen. La DCV se diagnostica por la observación del estrechamiento de glotis en la laringoscopia o por la caída de más del 25% del flujo inspiratorio durante la maniobra de provocación con suero salino43. El manejo consiste en el tratamiento de las comorbilidades asociadas como asma, rinosinusitis, RGE o uso de IECA (Recomendación débil/evidencia baja), así como en la aplicación de técnicas de logopedia43(Recomendación consistente/evidencia moderada).
Reflujo laringofaríngeo (RLF) (ver en el siguiente apartado).
Tos crónica y reflujo gastroesofágico. Reflujo laringofaríngeoLa enfermedad por reflujo gastroesofágico (ERGE) se ha asociado a una gran variedad de manifestaciones extraesofágicas, siendo la TC una de ellas44.
Relación entre tos crónica y reflujo gastroesofágicoEn una serie de pacientes con TC, al estudiar la asociación temporal entre los episodios de tos, registrados mediante un análisis acústico, y los episodios de RGE, registrados mediante la pH-impedanciometría esofágica ambulatoria, Smith et al.45 observaron que la tos podía aparecer antes o después (50% de las ocasiones) de los episodios de RGE. Wu et al.46 mostraron que la perfusión de ácido en el esófago distal incrementa la sensibilidad al reflejo de la tos en pacientes asmáticos pero no en individuos normales. Por último, recientemente se ha sugerido que la TC podría originarse como consecuencia del contacto lesivo del RGE sobre la laringe, provocando una neuropatía laríngea47,48, siendo entonces la TC considerada como un trastorno neuropático secundario al RGE.
Diagnóstico de la tos crónica asociada a reflujoPara verificar la asociación RGE-tos la prueba más útil es el registro ambulatorio conjunto y durante 24h de la pH-metría e impedancia esofágicas, capaz de detectar episodios de RGE ácido (pH<4), débilmente ácido (pH entre 4 y 7) y alcalino (pH>7) y de características líquidas y también aerosolizadas45.
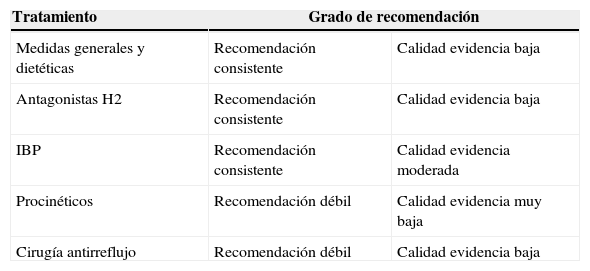
Tratamiento de la tos crónica asociada al reflujo gastroesofágicoEl tratamiento antirreflujo para la TC se detalla en la tabla 3. Se han publicado 2 revisiones sistemáticas al respecto49,50. En adultos, existe insuficiente evidencia para concluir definitivamente que los IBP sean beneficiosos para la tos asociada a RGE; no obstante, la presencia de RGE anormal o la asociación temporal de RGE con tos determinan que la respuesta al tratamiento es mejor50. En aquellos pacientes que no presenten ninguno de estos indicadores de RGE podría justificarse el tratamiento al menos 2 meses si cumplen las siguientes circunstancias: no fumador, no consumo de IECA, radiografía de tórax normal y ausencia de asma, de goteo nasal posterior y de bronquitis eosinofílica no asmática51.
Grados de recomendación/evidencia del tratamiento antirreflujo en pacientes con tos crónica
| Tratamiento | Grado de recomendación | |
|---|---|---|
| Medidas generales y dietéticas | Recomendación consistente | Calidad evidencia baja |
| Antagonistas H2 | Recomendación consistente | Calidad evidencia baja |
| IBP | Recomendación consistente | Calidad evidencia moderada |
| Procinéticos | Recomendación débil | Calidad evidencia muy baja |
| Cirugía antirreflujo | Recomendación débil | Calidad evidencia baja |
Reflujo laringofaríngeo: el RLF se considera como el RGE que alcanza la zona de laringe-faringe y su diagnóstico se confirma por: a)síntomas de reflujo extraesofágico, o b)fibroscopia laríngea. Para lo primero se ha validado el «índice de síntomas de reflujo», y para lo segundo, el «índice de hallazgos endoscópicos de reflujo»52, ambos con una calificación de Recomendación débil/evidencia moderada (tablas 4 y 5).
Índice de síntomas de reflujo en laringe
| En el último mes, ¿cómo le han afectado estos síntomas? | Nada | Severo | ||||
|---|---|---|---|---|---|---|
| 0 | 1 | 2 | 3 | 4 | 5 | |
| Ronquera, disfonía u otro problema de voz | ||||||
| Aclarar la garganta, tragar saliva constantemente | ||||||
| Exceso de moco en la garganta, moco posnasal | ||||||
| Tos tras acostarse | ||||||
| Dificultad para respirar | ||||||
| Tos seca paroxística (crisis) | ||||||
| Sensación de cuerpo extraño en la garganta | ||||||
| Dolor torácico, acidez retroesternal, dispepsia | ||||||
Más de 13 puntos sugieren reflujo laringofaríngeo.
Índice de signos endoscópicos de reflujo laringofaríngeo
| Edema subglótico | 2: si presente | |||
| Obliteración ventricular | 2: parcial | 4: completo | ||
| Eritema-hiperemia | 2: solo interaritenoideo | 4: completo | ||
| Edema cuerda vocal | 1: moderado | 2: moderado | 3: severo | 4: polipoideo |
| Edema laríngeo difuso | 1: moderado | 2: moderado | 3: severo | 4: obstructivo |
| Hipertrofia comisura posterior | 1: moderado | 2: moderado | 3: severo | 4: obstructivo |
| Granuloma. Granulación | 2: si presente | |||
| Moco endolaríngeo denso | 2: si presente |
Más de 6 puntos sugieren reflujo laringofaríngeo.
El tratamiento del RGE con RLF adicional es similar al descrito en el RGE asociado a TC, esto es, con altas dosis de IBP (20 o 40mg cada 12h), que debe prolongarse al menos 2 meses; si al cabo de ese tiempo no hay respuesta, los IBP deben suspenderse (Recomendación consistente/evidencia moderada), pero si el paciente muestra mejoría de su TC se deberían reducir los IBP a una vez al día y a continuación seguir con la dosis mínima requerida para mantener una adecuada supresión ácida. Si por el contrario el paciente no mejora y persiste la sospecha de TC por RGE, se recomienda realizar una pH-metría/impedanciometría con manometría adicional (Recomendación débil/evidencia alta). Si existe sospecha confirmada de RLF pero falla la terapia con IBP, algunos autores han comunicado mejoría con agonistas GABA como baclofeno con dosis crecientes hasta 30mg al día53, o la adición de alginatos (Gaviscon)54. La fundoplicación como tratamiento del RLF con TC requeriría la presencia de una complicación mayor del RGE o el riesgo de aspiración masiva (Recomendación débil/evidencia baja) (tabla 3). La hipersensibilidad tusígena a resultas de una neuropatía laríngea sensorial y RLF asociado ha mostrado resultados eficaces con fármacos neuromoduladores55.
Ante la sospecha clínica de la existencia de interacción entre RLF y neuropatía laríngea las medidas complementarias son 2: cambios higiénico-dietéticos y tratamiento logopédico. La elevación de la cabecera de la cama y el decúbito lateral izquierdo, así como la pérdida de peso, mejoran el tiempo total del pH esofágico menor de 4 (Recomendación consistente/evidencia baja)56; recientemente, en un estudio sobre el RGE, un tiempo menor de 3h entre cenar y acostarse se relacionaba significativamente con las recidivas del RGE57. En cuanto al tratamiento logopédico, reduce la respuesta del reflejo de tos inducido por capsaicina43.
Tos crónica y síndrome de apnea-hipopnea del sueñoEn general, tanto en individuos sanos como en pacientes con TC, la frecuencia de la tos es mayor durante el día. En algunas enfermedades relacionadas con el sueño, como es el síndrome de apnea-hipopnea del sueño (SAHS), la relación es distinta58. La prevalencia de TC en esta población es muy alta, llegando a ser del 33-39%59. En nuestra experiencia60, el 42% de pacientes con SAHS refieren TC, de los cuales un 31% puntuaban alto en los síntomas de RGE. Con respecto a los efectos de la CPAP sobre la tos, se ha demostrado una mejoría significativa al desaparecer la tos en el 67% de ellos. De forma similar, cuando se analizó retrospectivamente la prevalencia de SAHS en pacientes con TC61, se observó que un 44% tenían criterios de SAHS. En resumen, la asociación entre SAHS y TC es frecuente y debe investigarse siempre, especialmente en pacientes con RGE asociado (Recomendación consistente/evidencia moderada). El tratamiento con CPAP puede estar indicado para la mejoría de la TC (Recomendación débil/evidencia moderada), si bien se requieren más estudios al respecto.
Miscelánea; tos crónica postinfecciosa, tos crónica psicógena. Otras entidades con tos crónica.Tos crónica postinfecciosaNumerosas publicaciones sugieren que la mayoría de las toses que se relacionan con infecciones de las vías respiratorias superiores se resuelven en un período no mayor de 3 semanas; sin embargo, la tos puede tardar más en una pequeña proporción de pacientes adultos. Bordetella pertussis, el agente de la tos ferina, es cada vez más reconocida como causa de TC. El diagnóstico se establece con el cultivo y la reacción en cadena de la polimerasa (PCR en inglés) en muestras de vía aérea superior (Recomendación débil/evidencia baja). El tratamiento antibiótico con azitromicina debería ser considerado en casos sospechosos, pero no produce la mejora de los síntomas sino la disminución de la transmisión (Recomendación consistente/evidencia alta)62.
Tos crónica psicógenaEn una reciente revisión sobre tos psicógena, de un total de 18 estudios no controlados63 se identificaron 223 pacientes; el 96% eran niños y adolescentes, y el 95% de los pacientes no tenían tos durante el sueño. La hipnosis es eficaz en la resolución de la tos en el 78% de los pacientes. La gran mayoría de las mejorías observadas se produjo en el grupo de edad pediátrica. En conclusión, existe una evidencia de baja calidad para apoyar una estrategia particular que defina y trate la tos psicógena, tos como hábito y tos como tic. En general, el diagnóstico de tos psicógena debe hacerse después de descartar causas más comunes de TC y cuando la TC mejora con modificaciones conductuales y/o terapia psiquiátrica64.
Otros tipos de tos crónicaLa TC en exposición ocupacional se ha descrito en trabajadores del vidrio y en ambientes con alto contenido de polvos y materiales orgánicos65. Un síndrome de neuropatía sensorial con disfunción del sistema nervioso autónomo, tos y RGE66 señala una disfunción genética en la red neurológica del tracto digestivo. La TC por irritación de la rama auricular de nervio vago (nervio de Arnold) puede ocurrir raramente, al igual que la TC que acompaña a la traqueobroncopatía osteocondroplásica. Otras causas raras de TC deben ser sistematizadas según la tabla 1.
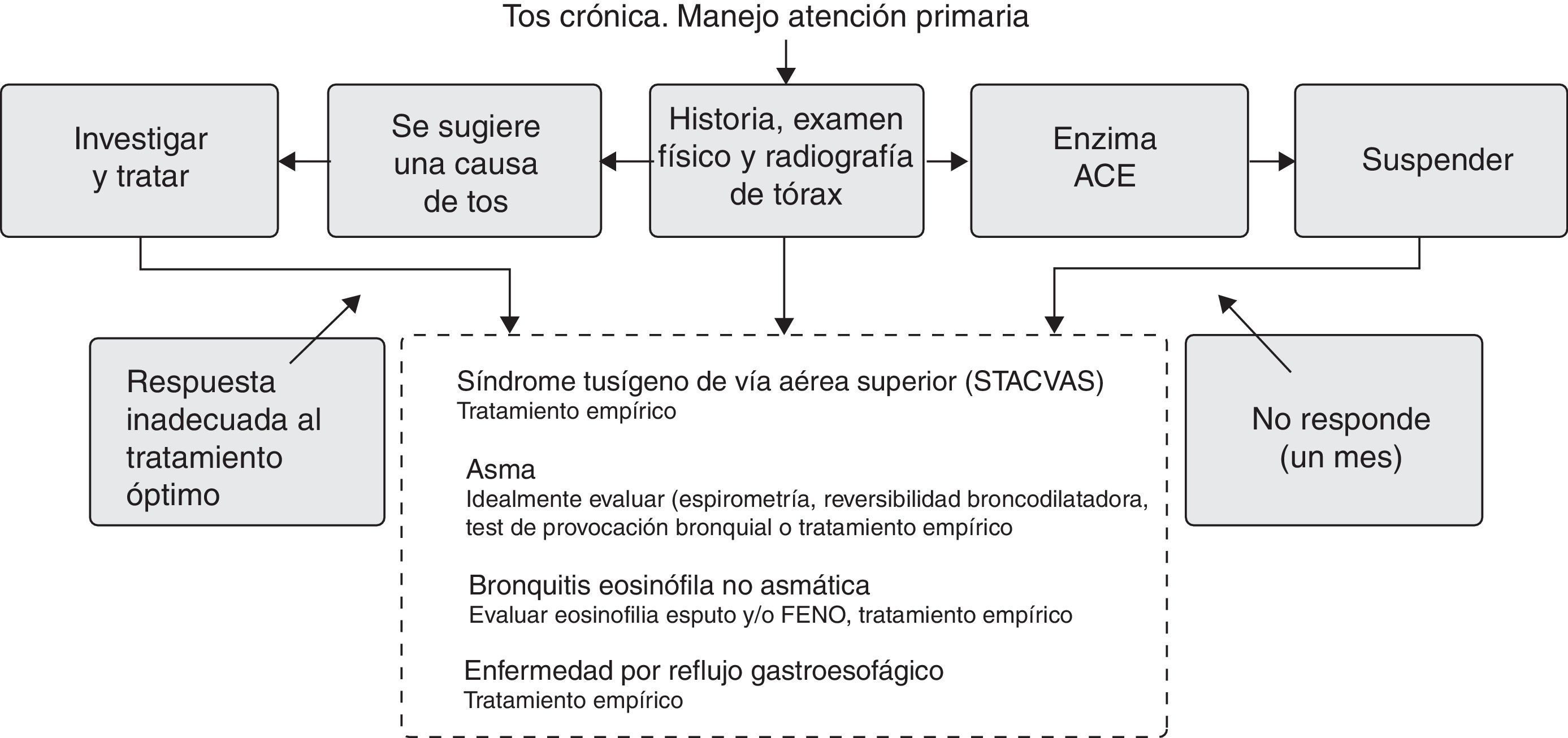
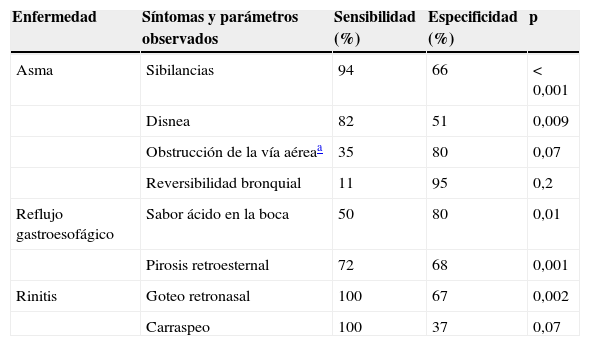
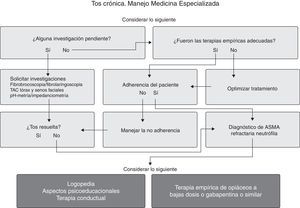
Manejo de la tos crónica en las distintas escalas de asistencia médicaTos crónica en atención primariaEn la mayoría de los pacientes con TC que se presentan en atención primaria (AP) se puede dirigir su diagnóstico según se detalla en la figura 4(Recomendación consistente/evidencia moderada). En un estudio se encontró que solo un 31% de los pacientes tenían alguna alteración radiográfica o que orientara el diagnóstico67. El tratamiento empírico y secuencial basado en un protocolo ha demostrado ser rentable68,69. En un estudio reciente de 112 pacientes con TC69 se muestran la sensibilidad y la especificidad de los síntomas para 3 de las patologías más frecuentes asociadas a TC, y que se detallan en la tabla 6.
Sensibilidad y especificidad de los síntomas y signos de la tos crónica
| Enfermedad | Síntomas y parámetros observados | Sensibilidad (%) | Especificidad (%) | p |
|---|---|---|---|---|
| Asma | Sibilancias | 94 | 66 | < 0,001 |
| Disnea | 82 | 51 | 0,009 | |
| Obstrucción de la vía aéreaa | 35 | 80 | 0,07 | |
| Reversibilidad bronquial | 11 | 95 | 0,2 | |
| Reflujo gastroesofágico | Sabor ácido en la boca | 50 | 80 | 0,01 |
| Pirosis retroesternal | 72 | 68 | 0,001 | |
| Rinitis | Goteo retronasal | 100 | 67 | 0,002 |
| Carraspeo | 100 | 37 | 0,07 |
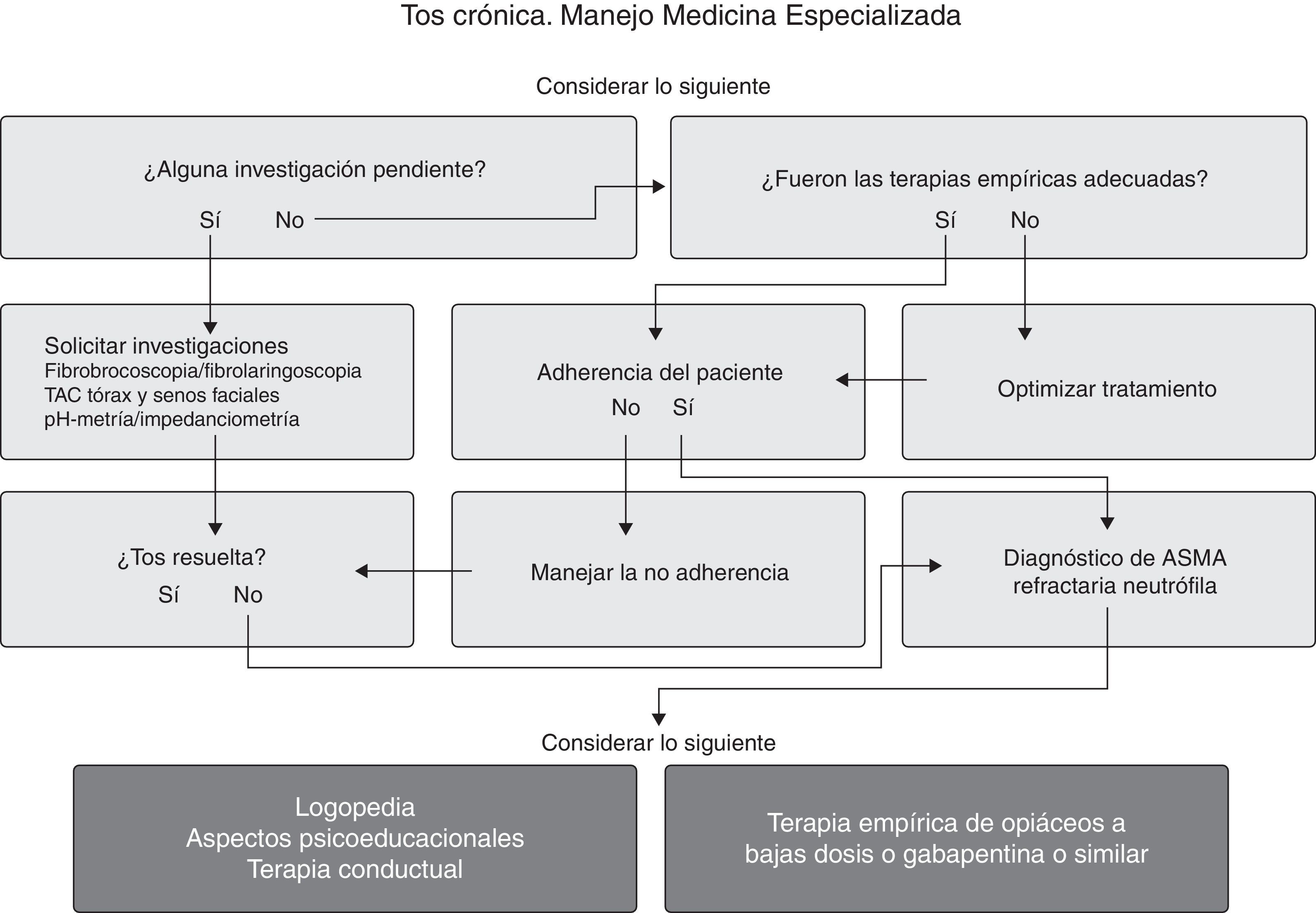
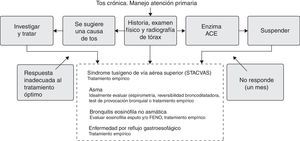
En las figuras 5 y 6 se muestra el algoritmo de manejo en los pacientes con TC que son enviados desde la AP a un escalón superior de asistencia. Tras descartar que el paciente con TC no tiene asma de tipo neutrófilo, las alternativas de tratamiento son los neuromoduladores, básicamente gabapentina (300 a 1.800mg al día) y amitriptilina (10 a 20mg al día) y las técnicas de logopedia, ambas opciones con Recomendación consistente/pero con escasa evidencia todavía (fig. 7).
Tos crónica en pediatríaSe considera TC la que dura más de 4 semanas, de acuerdo con las guías americana y australiano-neozelandesa70, o más de 8 semanas de acuerdo con la guía británica71. Las causas de TC en el niño varían en función de la edad según diversos estudios epidemiológicos (Recomendación consistente/evidencia alta). En niños escolares las causas más frecuentes son: asma (27%), equivalente asmático (15,5%) y RGE (10%). A partir de la adolescencia, las causas de TC se consideran similares a las del adulto.
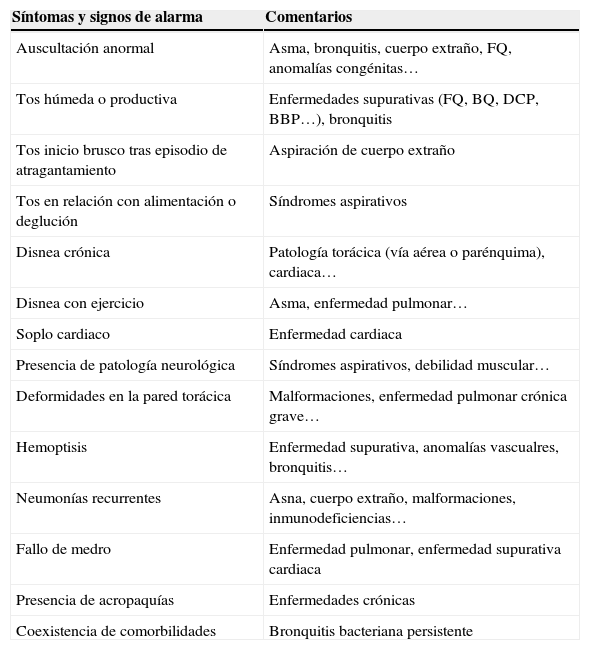
Evaluación diagnóstica de la tos crónica en el niñoLa historia clínica, los síntomas y signos de alarma (tabla 7) y la exploración física y pruebas diagnósticas iniciales son similares a las propuestas para el adulto.
Síntomas y signos de alarma en el niño con tos crónica
| Síntomas y signos de alarma | Comentarios |
|---|---|
| Auscultación anormal | Asma, bronquitis, cuerpo extraño, FQ, anomalías congénitas… |
| Tos húmeda o productiva | Enfermedades supurativas (FQ, BQ, DCP, BBP…), bronquitis |
| Tos inicio brusco tras episodio de atragantamiento | Aspiración de cuerpo extraño |
| Tos en relación con alimentación o deglución | Síndromes aspirativos |
| Disnea crónica | Patología torácica (vía aérea o parénquima), cardiaca… |
| Disnea con ejercicio | Asma, enfermedad pulmonar… |
| Soplo cardiaco | Enfermedad cardiaca |
| Presencia de patología neurológica | Síndromes aspirativos, debilidad muscular… |
| Deformidades en la pared torácica | Malformaciones, enfermedad pulmonar crónica grave… |
| Hemoptisis | Enfermedad supurativa, anomalías vascualres, bronquitis… |
| Neumonías recurrentes | Asna, cuerpo extraño, malformaciones, inmunodeficiencias… |
| Fallo de medro | Enfermedad pulmonar, enfermedad supurativa cardiaca |
| Presencia de acropaquías | Enfermedades crónicas |
| Coexistencia de comorbilidades | Bronquitis bacteriana persistente |
BBP: bronquitis bacteriana persistente; BQ: bronquiectasias; DCP; discinesia ciliar primaria; FQ: fibrosis quística.
El tratamiento de la TC debe realizarse teniendo como objetivo eliminar el agente causal70,71. Si la TC inespecífica es predominantemente seca, se recomienda un ensayo terapéutico con corticosteroides inhalados a dosis medias durante 2-12 semanas, y si no responde al tratamiento, se debe retirar el mismo72. En los casos de TC inespecífica productiva se puede valorar iniciar un ciclo de antibióticos durante 2-3 semanas73(Recomendación consistente/evidencia alta). No está indicado el empleo de antitusivos de acción central (Recomendación consistente/evidencia alta).
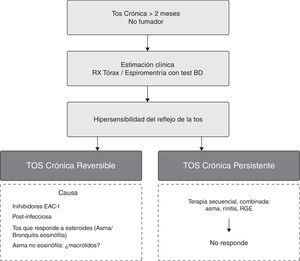
Problemas y perspectivas planteadas en la tos crónicaTos crónica refractaria y nuevos tratamientosHoy se asume que alcanzar el control parcial de la tos puede ser ya suficiente, puesto que es difícil lograr la total erradicación de la misma, excepto en algunos casos (fig. 5). El tratamiento no satisfactorio en la TC puede ser debido a varias causas74 (tabla 8). En la TCR debemos en primer lugar optimizar las posibilidades del tratamiento (fig. 6), y a continuación hay 2 conceptos que merecen especial atención: a)el SHL, y b)la hipersensibilidad central75(Recomendación consistente/evidencia moderada). Los fármacos antitusivos deberían dirigirse contra el «urge to cough» pero diseñados para dejar sin modificar la tos protectora-refleja. La lidocaína nebulizada según la evidencia disponible aparece como una opción de terapia de segunda línea76.
Causas de tos inexplicable del adulto
| • El médico no sigue los tratamientos recomendados en las guías prácticas acreditadas |
| • El paciente no sigue las recomendaciones del tratamiento |
| • El desarrollo de serias comorbilidades que obliga a los pacientes a abandonar las exploraciones o no seguir los planes de tratamiento |
| • El diagnóstico es correcto, pero la tos es refractaria al tratamiento prescrito |
| • Una combinación de las 3 anteriores |
| • No hay una explicación al paciente sobre su participación activa en el control de la tos |
| • La tos es verdaderamente refractaria |
Modificado de Irwin74.
Sobre el segundo concepto, la hipersensibilidad central y su tratamiento en TC, ha merecido un interés creciente el uso de la gabapentina en la TCR, con una respuesta positiva en alrededor del 60% de pacientes (Recomendación consistente/evidencia moderada)77. La terapia neuromoduladora se perfila como la vía futura en el tratamiento de la hipersensibilidad central78. Otros agentes similares sobre los que disponemos de pequeños estudios observacionales son pregabalina, amitriptilina y baclofeno. La amitriptilina o la morfina a dosis bajas han demostrado mejoría subjetiva en el LCQ (Recomendación débil/evidencia moderada)79.
La eficacia de los supresores de la tos de adquisición farmacéutica libre no ha sido demostrada en TC80. En una revisión reciente con el dextrometorfano se ha observado un modesto descenso en la severidad y frecuencia de la tos frente a placebo81. La codeína no ha logrado mejorar el reflejo de la tos inducido por la capsaicina82. En la actualidad se recomienda su uso en la TC sin respuesta a antitusivos no opiáceos (Recomendación débil/evidencia baja).
Recientemente se han evaluado fármacos para disminuir la hipersensibilidad periférica centrándose en la terapia bloqueadora de receptores TRP83. El tiotropio inhalado ha demostrado recientemente en animales de laboratorio que inhibe los receptores TRPV184. Otro agente prometedor en el tratamiento de la TC es otro antagonista, pero del receptor purinérgico P2X3, el AF-219, que actúa también sobre las fibrasC periféricas85 y con efecto reductor de la frecuencia de la TC.