Introducción
El tema motivo de esta revisión es complejo por las siguientes causas: no hay acuerdo en la denominación global de este grupo de micobacterias; se describen continuamente nuevas especies con diverso grado de patogenicidad; aun en el caso de que se conozca la capacidad patógena potencial de una determinada especie, hay que distinguir en cada paciente concreto si son causa de enfermedad, y por último, existen dificultades diagnósticas e incertidumbre en los tratamientos, tanto en los medicamentos a utilizar como en su duración. Intentaremos actualizar todas estas cuestiones teniendo en cuenta que hay revisiones generales excelentes y recientes tanto en la bibliografía nacional como extranjera, con toma de posiciones de diversas sociedades científicas1-4.
Este grupo de micobacterias produce enfermedad pulmonar, ganglionar o diseminada, aunque se pueden afectar otros órganos, como tejidos blandos, huesos y aparato genitourinario1. El objeto de esta revisión serán las infecciones respiratorias.
Definición y denominación
Al conjunto de especies del género Mycobacterium diferentes del grupo de M. tuberculosis y M. leprae se les ha denominado de diferentes formas5: micobacterias atípicas (para diferenciarlas de las típicas, es decir, M. tuberculosis, aunque no las diferencia como debería del grupo M. leprae), micobacterias no tuberculosas1 (a pesar de que producen lesiones con tubérculos), micobacterias diferentes de las tuberculosas (mycobacteria other than tuberculosis, MOTT, término largo y de difícil traducción a nuestro idioma), micobacterias oportunistas2 (término inadecuado, pues incluiría microorganismos que ni siquiera han demostrado potencial patógeno en humanos), micobacterias ambientales (se encuentran ampliamente diseminadas por el ambiente, si bien alguna descubierta en fechas recientes se ha encontrado en especímenes humanos y no en el ambiente6; no es un término habitual en la bibliografía en lengua inglesa). No hay acuerdo en la denominación, que depende de la opinión de cada autor o sociedad científica. El grupo TIR (Tuberculosis e Infecciones Respiratorias) de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) aboga por: a) denominación binomial de forma sistemática y preferente (género y especie), y b) "micobacterias ambientales" (MA) para la denominación global del grupo3.
Epidemiología y patogenia
Las MA se encuentran en el ambiente: agua (incluida agua del grifo), suelo, polvo, leche, alimentos, pájaros y otros animales1. Pueden habitar en superficies corporales y secreciones sin causar enfermedad, por lo que hasta la segunda mitad del siglo pasado su hallazgo se consideraba contaminación o colonización. Su importancia ha ido en aumento en relación con la mejora de los medios diagnósticos y la descripción de los cuadros clínicos que producen, así como por la predisposición a su desarrollo evidenciada en los pacientes inmunodeprimidos, fundamentalmente por el virus de la inmunodeficiencia humana (VIH)7.
No se sabe exactamente el mecanismo de desarrollo de enfermedad; se forman lesiones granulomatosas indistinguibles de las producidas por M. tuberculosis, por lo que se presume que la patogenia es similar. La infección pulmonar por MA se adquiere probablemente por inhalación de aerosoles procedentes del agua natural o de los sistemas de agua domésticos o de instituciones; otra vía de entrada es la digestiva, a través de la cual se puede desarrollar infección diseminada, incluida la pulmonar. No se conoce con qué frecuencia la enfermedad se produce por reactivación o por reinfección exógena. A pesar de que existe una alta prevalencia de reactividad cutánea a M. avium, la enfermedad es rara, por lo que se piensa que el sistema inmunitario es efectivo para contener y eliminar los microorganismos infectantes. La afectación pulmonar en las MA puede ocurrir en pacientes con otras enfermedades pulmonares previas o en inmunodeprimidos, aunque también se presenta en personas sin patología previa. Este grupo de micobacterias tiene poca contagiosidad entre personas, incluso si hay baciloscopia positiva, tal como se ha demostrado con estudios de ADN, serología y tests cutáneos. Esto tiene implicaciones prácticas, pues en el caso de que se haya diagnosticado a un paciente de tuberculosis, si posteriormente se demuestra una MA, se deben suspender tanto el estudio de contactos como el tratamiento de infección tuberculosa latente si se ha iniciado8.
La clasificación de las micobacterias de Runyon (tabla I), basada en sus características fenotípicas (crecimiento y pigmentación), si bien es antigua (1959) y, por lo tanto, no agrupa las micobacterias descubiertas más recientemente, sí es útil para clasificar las especies más importantes desde el punto de vista clínico. Además, se ha observado que en la mayoría de las nuevas micobacterias hay una gran correlación entre sus características genotípicas y las fenotípicas, formando árboles filogenéticos que agrupan a las diferentes micobacterias6.
El número de especies es muy grande y crece a medida que los medios de identificación mejoran6-9, pero existe un número limitado de especies que producen enfermedad, con mayor o menor incidencia según las diversas áreas geográficas. Los principales patógenos que causan enfermedad pulmonar son M. kansasii, M. malmoense, M. xenopi, M. avium complex, M. fortuitum, M. abscessus, M. celatum, M. asiaticum y M. szulgai. En cuanto a M. gordonae, es una MA que se detecta como contaminante muy frecuentemente y que muy rara vez es un verdadero patógeno10. Las MA descritas recientemente tienen diversa capacidad patógena, son en general poco frecuentes y su descripción detallada sobrepasa el objeto de esta revisión6-9. Autores españoles han aislado y descrito 4 especies entre las nuevas MA: M. gadium11, M. alvei12, M. brumae13 y M. mageritense14.
Con respecto a los datos de España, se han recopilado los aislamientos (una especie por paciente) de MA existentes en los laboratorios de microbiología clínica del país, y desde 1976 a 1996 el número de MA aisladas fue aumentando paulatinamente, con un fuerte incremento en 1991. Cabe destacar que el 56,96% de todos los aislamientos de MA de 26 laboratorios correspondieron a los últimos 4 años del estudio, entre 1993 y 1996. Las 6 especies más frecuentes fueron M. gordonae (20,5%), M. xenopi (19,4%), M. avium complex (19,1%), M. fortuitum (10,5%), M. kansasii (6%) y M. chelonae (5,5%)15. En otro estudio español con 88 pacientes diagnosticados de enfermedades por MA entre 1989 y 1997, M. kansasii fue la MA con mayor prevalencia (54%), seguido de M. avium complex (40%); sin embargo, en los pacientes con infección por el VIH predominó M. avium complex (61%) y en los VIH negativos M. kansasii (76%)16. Por otro lado, al igual que ocurre en Gran Bretaña17, existen variaciones geográficas en la distribución de las MA en las diferentes regiones de España15.
Diagnóstico microbiológico
La contribución del laboratorio de microbiología al diagnóstico de las infecciones respiratorias por MA implica la detección y el aislamiento de las micobacterias, su identificación y la determinación de la sensibilidad a fármacos con actividad antimicobacteriana. Los especímenes respiratorios se tratan de la manera habitual: descontaminación-digestión, concentración mediante centrifugación, examen microscópico de las muestras concentradas teñidas por el método que mejor se adapte a cada laboratorio --los más habituales son: tinción fluorescente auramina-rodamina, Ziehl-Neelsen, Kinyoun (al microscopio las MA son indistinguibles del resto de micobacterias) e inoculación de los medios de cultivo. Las muestras deben inocularse simultáneamente en un medio sólido (tipo Löwenstein-Jensen, Coletsos o Middlebrook 7H10 o 7H11, etc.) y en un medio líquido, preferiblemente con sistema de lectura automatizado (BACTEC 460, BacTAlert 3D, MGIT, MB9000, ESP, etc.). Los medios de cultivo líquidos de lectura automatizada permiten mejorar el rendimiento diagnóstico hasta en un 25%18, detectan más tempranamente el crecimiento de las micobacterias, se evitan manipulaciones innecesarias y, asociados con técnicas de biología molecular, permiten una identificación más rápida de las micobacterias.
La identificación de las diferentes especies de micobacterias puede realizarse por:
1. Métodos fenotípicos convencionales6,19: patrón de pigmentación, características de crecimiento y pruebas bioquímicas. Resultan complejos y extremadamente lentos (4 a 8 semanas) y el poder discriminatorio es muy limitado, ya que el patrón fenotípico puede ser común a más de una especie. Hasta hace poco más de una década era el método de referencia. Otros métodos se basan en el análisis de los perfiles de lípidos y/o ácidos micólicos por diferentes técnicas cromatográficas; aunque son más precisos, resultan complejos y caros, por lo que han quedado relegados a unos pocos laboratorios de referencia.
2. Métodos genotípicos6,19. Esta denominación engloba diversas técnicas de biología molecular que utilizan como diana secuencias de ácidos nucleicos estables y bien conservadas en el género Mycobacterium. Las más estudiadas son el gen hsp65 kd y el gen 16S ARN ribosómico. Son técnicas más precisas, mucho más rápidas y puede trabajarse directamente a partir de cultivos primarios, sean líquidos o sólidos. Entre ellas destacan: las sondas de ácidos nucleicos, que permiten identificar M. tuberculosis complex, M. kansasii, M. avium-intracellulare complex y M. gordonae en menos de 1 h; la hibridación reversa20, que permite identificar en un solo paso y en unas 5 h hasta 16 especies micobacterianas y que puede evidenciar cultivos mixtos; el denominado PRA21 --reacción en cadena de la polimerasa con análisis de patrones de restricción enzimática (restriction enzyme pattern analysis)--, que amplía hasta 34 el número de especies que pueden identificarse en un solo paso y en pocas horas, y por último, la secuenciación del gen 16S ARN ribosómico22,23, que actualmente se considera el método más adecuado para identificar micobacterias. No es necesaria la secuenciación completa del gen; la información contenida en su extremo 5' es suficiente para la identificación específica de la mayoría de las especies de micobacterias en un intervalo de 12 a 36 h. En el caso de que haya dificultades para identificar una MA, existen recursos de ayuda en Internet24,25.
Clínica y radiología
M. kansasii
A diferencia de otras MA, no se encuentra en el suelo o agua de espacios naturales, sino en el agua del grifo, por lo que la enfermedad ocurre en zonas donde hay agua potable, más frecuentemente en medio urbano26,27. La presentación clínica y radiológica de la afectación pulmonar, que es la más frecuente de esta MA26, suele ser similar a la de la tuberculosis, ya que es la enfermedad por MA que más se le parece26,28, con cavitaciones en un alto porcentaje (76%)27. No obstante, existen diferencias radiológicas entre ambas, principalmente en la existencia de derrame pleural, que hace muy improbable la enfermedad por M. kansasii29. Es más frecuente en varones27,30 y los factores predisponentes más comunes son la enfermedad pulmonar obstructiva crónica, la tuberculosis pulmonar previa, el tabaquismo y alcoholismo, la neumoconiosis y la infección por el VIH26; la probabilidad de presentar la enfermedad aumenta cuando se asocian estos 2 últimos factores31,32. También se ha descrito mayor incidencia en personas con mala situación socioeconómica17,30. En un 40% de los casos se diagnostica la enfermedad en personas inmunocompetentes y sin ningún factor de riesgo17,30.
M. avium complex
M. avium complex (MAC) incluye 2 especies, M. avium y M. intracellulare, que producen una enfermedad pulmonar con síntomas variables e inespecíficos, cuyas 3 manifestaciones clínicas fundamentales son: a) enfermedad fibrocavitaria, preferentemente en varones fumadores de edad media o avanzada con enfermedad pulmonar obstructiva crónica, que clínica y radiológicamente se parece a la tuberculosis33. Esta forma de presentación también se puede producir en personas sin factores predisponentes; b) desarrollo de enfermedad en áreas de bronquiectasias, lo cual puede ocurrir en pacientes con tuberculosis previa que presentan nuevos infiltrados radiológicos o en pacientes con fibrosis quística33, y c) presencia de nódulos y bronquiectasias, cuadro que aparece en mujeres mayores de 50 años, no fumadoras, sin enfermedad pulmonar previa e inmunocompetentes, con tos y nódulos pequeños en la radiografía de tórax que aumentan progresivamente34 o bronquiectasias y nódulos35. Esta forma de manifestarse la enfermedad puede ser difícil de diagnosticar y tiene un curso evolutivo progresivo, por lo que es necesario iniciar tratamiento34,36. Es muy útil en este sentido realizar una tomografía axial computarizada (TAC) con el fin de poder demostrar la presencia de nódulos pulmonares, de bronquiectasias preferentemente en el lóbulo medio o língula, así como de hiperinsuflación pulmonar37,38. Asimismo, se han descrito otras formas de presentación. En una serie se ha observado una incidencia elevada de escoliosis y pectus excavatum en la infección por MAC en comparación con pacientes con tuberculosis y con la población general39. Otra forma clínica es el síndrome de Lady Windermere, que ocurre en mujeres de edad avanzada con alteraciones (bronquiectasias o nódulos) en la língula o lóbulo medio40. Para finalizar, la enfermedad por MAC se puede presentar como una neumonitis por hipersensibilidad o alveolitis alérgica extrínseca en el llamado hot tub lung, que se relaciona con el agua de las bañeras; produce una enfermedad que en algunos casos mejoró con esteroides y en otros con antibióticos, por lo que no está claro si la patogenia es infecciosa, inmunológica o ambas41,42.
Micobacterias de crecimiento rápido
Son saprofitos ambientales ampliamente distribuidos en la naturaleza y capaces de resistir ambientes de extrema dureza en cuanto a condiciones de temperatura y nutrición. Se han aislado en el suelo, polvo, agua, animales terrestres y acuáticos, ambiente hospitalario y reactivos contaminados7. Destacamos 3 especies no productoras de pigmento: M. fortuitum, M. abscessus y M. chelonae. Las 2 primeras son las que con mayor frecuencia causan enfermedad pulmonar (M. abscessus: 82%; M. fortuitum: 13%). Hay un predominio de mujeres (65%) con edad media de 58 años y de no fumadores (66%), con períodos prolongados desde el inicio de los síntomas (tos) hasta el diagnóstico; radiológicamente se presentan como infiltrados intersticiales o intersticioalveolares o reticulonodulares en lóbulos superiores (88%), con afectación bilateral en un 77% y cavitación en un 16%. Como factores predisponentes destacan la existencia de enfermedad previa por micobacterias (tuberculosis principalmente), la coexistencia de infección por M. avium, la fibrosis quística y las enfermedades gastrointestinales que causan vómitos; en un 32% no se encuentra factor predisponente43. En la TAC pueden presentar bronquiectasias y nódulos similares a los descritos en M. avium44, tal como se refiere en la afectación pulmonar por M. chelonae45. Al igual que en otras enfermedades por MA, pueden existir manifestaciones atípicas, tales como la presencia de un nódulo pulmonar solitario, similar a un caso descrito en nuestro país46.
M. terrae
Esta micobacteria, descubierta en el año 1950, forma parte del complejo M. terrae complex, en el que también se incluyen M. triviale y M. nonchromogenicum (grupo III de Runyon). Aunque en un principio se consideró que no era patógena, se ha visto que puede causar enfermedad principalmente en las articulaciones (tenosinovitis). Hay afectación pulmonar en un 26% de los casos (14 pacientes de un total de 54 casos descritos en una revisión reciente47, con un caso adicional descrito en España48). La infección pulmonar puede causar un proceso cavitario con demostración de granulomas caseificantes en las muestras tisulares. En un 44% de los pacientes con enfermedad por M. terrae complex no se encuentran factores predisponentes.
M. xenopi
Descubierto en 1959, se encuentra en el agua caliente y es un contaminante frecuente de los laboratorios. También se ha aislado en broncoscopios. Se han descrito casos de enfermedad pulmonar y puede causar infecciones nosocomiales. La enfermedad afecta especialmente a pacientes varones con enfermedad pulmonar obstructiva crónica (75%) y produce alteraciones radiológicas entre las que predominan nódulos o masas, así como lesiones cavitadas en lóbulos superiores que pueden ser indistinguibles de las de la tuberculosis9,49,50. En los últimos años se han incrementado los aislamientos de esta micobacteria debido a la mejora en los medios de cultivo51; dado que además de ser contaminante puede ser patógeno, su aislamiento deberá interpretarse en el contexto clínico adecuado, ya que puede ser causa de enfermedad, la cual especialmente en los pacientes con Sida, puede ser grave y progresiva52-54.
M. malmoense
Descrito en Suecia en 1977, causa enfermedad pulmonar. La mayor parte de los casos publicados corresponden al Reino Unido y Escandinavia55-57, y es menos frecuente en Estados Unidos.58,59. En una serie reciente, un 56% de los pacientes tenían factores predisponentes pulmonares (enfisema, asma, tuberculosis antigua) y en la radiografía un 74% presentaban cavitación, con afectación unilateral en un 52%55. Las alteraciones radiológicas observadas en esta enfermedad no se diferencian de las de la tuberculosis60.
Micobacterias ambientales y sida
La enfermedad por MAC fue una de las primeras infecciones oportunistas que se describieron en los comienzos del sida. Era una infección fundamentalmente diseminada (con afectación pulmonar en un 5-15%) que se correlacionaba con el número de linfocitos CD4 que tenían los pacientes (una cifra en general menor de 50 células/μl se asociaba con la aparición de enfermedad diseminada). Asimismo, la enfermedad se relacionaba con la existencia de una concentración plasmática superior a 100.000 copias/ml de ARN del VIH61,62. Con el resto de las MA ocurría un hecho similar: la frecuencia de enfermedad diseminada era superior cuanto mayor era la inmunodepresión (aproximadamente un 20% de enfermedad diseminada por M. kansasii)62; en este sentido, hay que tener en cuenta que, a mayor intensidad de la inmumodepresión, aumenta la probabilidad de que el hallazgo de una MA tenga significación clínica y precise tratamiento52.
Una vez que se inician los tratamientos antirretrovirales, tanto la incidencia de enfermedad por MA como la proporción de enfermedad diseminada decrecen de forma importante, lo que se relaciona con el aumento de las cifras de CD4 tras el tratamiento63.
Otro aspecto a destacar es la aparición del llamado "síndrome de reconstitución inmunitaria", que consiste en que, tras el inicio del tratamiento antirretroviral y una vez recuperada la respuesta inmunitaria, aparece una infección por MA (también se ha descrito con M. tuberculosis, citomegalovirus, virus de la hepatitis B y C). Este hecho se interpreta como una reacción inmunitaria a un patógeno específico en respuesta a una infección presente previamente, pero que no se detectaba clínicamente. La clínica suele ser leve (fiebre y linfadenopatía que aparece en cualquier lugar en el que la infección estuviese latente) y en la mayor parte de los casos se resuelve al continuar el tratamiento antirretroviral. En ocasiones puede ser necesario administrar corticoides. La enfermedad aparece a las pocas semanas de iniciarse el tratamiento, aunque puede presentarse hasta un año después62.
Micobacterias y fibrosis quística
La fibrosis quística se describe como un factor de riesgo para el desarrollo de enfermedad por MA, aunque la prevalencia de MA en el esputo de estos pacientes varía según las series (del 4 al 19%)64. En un estudio prospectivo reciente se describe que el 13% de los pacientes con fibrosis quística mayores de 10 años tenían MA en esputo, la mayoría de las veces MAC (72%) y M. abscessus (16%). Mediante estudios moleculares los autores demuestran que no hay transmisión entre los pacientes ni adquisición nosocomial que pueda explicar la alta tasa de prevalencia de MA. Un 20% de los enfermos con algún cultivo positivo (el 3% de todos los casos estudiados) cumplía criterios de enfermedad de la American Thoracic Society (ATS). Por otro lado, de los pacientes en los que se aisló alguna MA, más del 25% tenía baciloscopia positiva y un 13% tenía los 3 cultivos de esputo positivos. Los autores del estudio no aportan conclusiones acerca del significado clínico de estos hallazgos y barajan la hipótesis de que la enfermedad que presentan es leve y que progresaría con el tiempo, ya que los pacientes con MA en el esputo tenían más edad65. Por todo lo comentado, el diagnóstico de enfermedad en estos enfermos es difícil, por lo que se recomienda que, si un paciente con cultivos positivos, a pesar de un tratamiento convencional adecuado de su enfermedad de base, continúa deteriorándose clínicamente (síntomas, función pulmonar, radiología), se ha de valorar iniciar tratamiento de enfermedad por MA; por el contrario, si no hay síntomas de enfermedad y el paciente se mantiene estable, se puede optar por realizar un seguimiento clínico64.
Diagnóstico
Las enfermedades pulmonares por MA están causadas por diferentes especies de micobacterias, que a su vez difieren tanto en el espectro de virulencia como en las formas de presentación clínica. A todo ello se unen grados de susceptibilidad diferentes por parte del huésped66. Además, cuando existe una enfermedad pulmonar de base no es fácil distinguir si los síntomas derivan de ésta o están provocados por la MA. Por todo ello, es difícil tener unas normas diagnósticas que resuelvan todos los casos, aunque la ATS ha publicado una normativa ampliamente aceptada1 (tabla II). Por otro lado, estas normas se basan en la experiencia adquirida con las MA más frecuentes (MAC, M. kansasii, M. abscessus) y, aunque no está probado, se da por sentado que sirven para el resto de las MA66. En el caso de que se haya aislado una MA en un solo esputo, resulta problemático aplicar la normativa diagnóstica de la ATS (puesto que no existe una pauta para interpretar un aislamiento único en esputo). Este problema se plantea en un estudio reciente sobre enfermedad pulmonar por M. kansasii en mineros de Sudáfrica con y sin infección por el VIH, en el que solamente el 27% de los pacientes cumplían los criterios de la ATS, puesto que el resto tenía cultivos en un solo esputo; en los pacientes con un aislamiento único de M. kansasii, si además existían datos clínicos y radiológicos, iniciaban tratamiento31. Ello no quiere decir que en un paciente con un aislamiento único sin clínica o radiología compatibles se haya de iniciar el tratamiento; los casos problemáticos se han de resolver con el buen juicio clínico del médico con experiencia en estas enfermedades, con la consulta a expertos o con el seguimiento periódico66.
Otro aspecto difícil es el referente al término "colonización", que se ha usado cuando se aíslan MA de secreciones humanas sin poder demostrar enfermedad pulmonar67. Se ha de evitar su uso sobre todo en los pacientes con M. avium, pues en ellos se han demostrado formas no habituales de presentación, tal como se ha comentado en el apartado de manifestaciones clínicas (de hecho, se han demostrado lesiones granulomatosas en las bronquiectasias de pacientes con M. avium)68. Por todo ello, en pacientes con M. avium en los cultivos se debe buscar alteraciones pulmonares, principalmente bronquiectasias en la TAC, y en los enfermos con bronquiectasias de causa no conocida se deben realizar cultivos para descartar enfermedad por M. avium69. En definitiva, el hallazgo de MA en los cultivos nos obliga a descartar la posibilidad de que exista realmente una enfermedad de base, y en los casos en que se haya demostrado la presencia de cultivos de MA sin enfermedad aparente, se puede optar por realizar un seguimiento periódico.
Podríamos concluir que la relevancia del aislamiento en secreciones o tejidos humanos depende del tipo de espécimen en el que se aísla, del número de aislamientos, del grado de crecimiento y de la identidad de la micobacteria. Todo ello se ve influido por el tipo de presentación clínica, pues en pacientes inmunodeprimidos, o en el caso de las infecciones pulmonares, la presencia de alteraciones preexistentes favorece el desarrollo de enfermedad.
Tratamiento
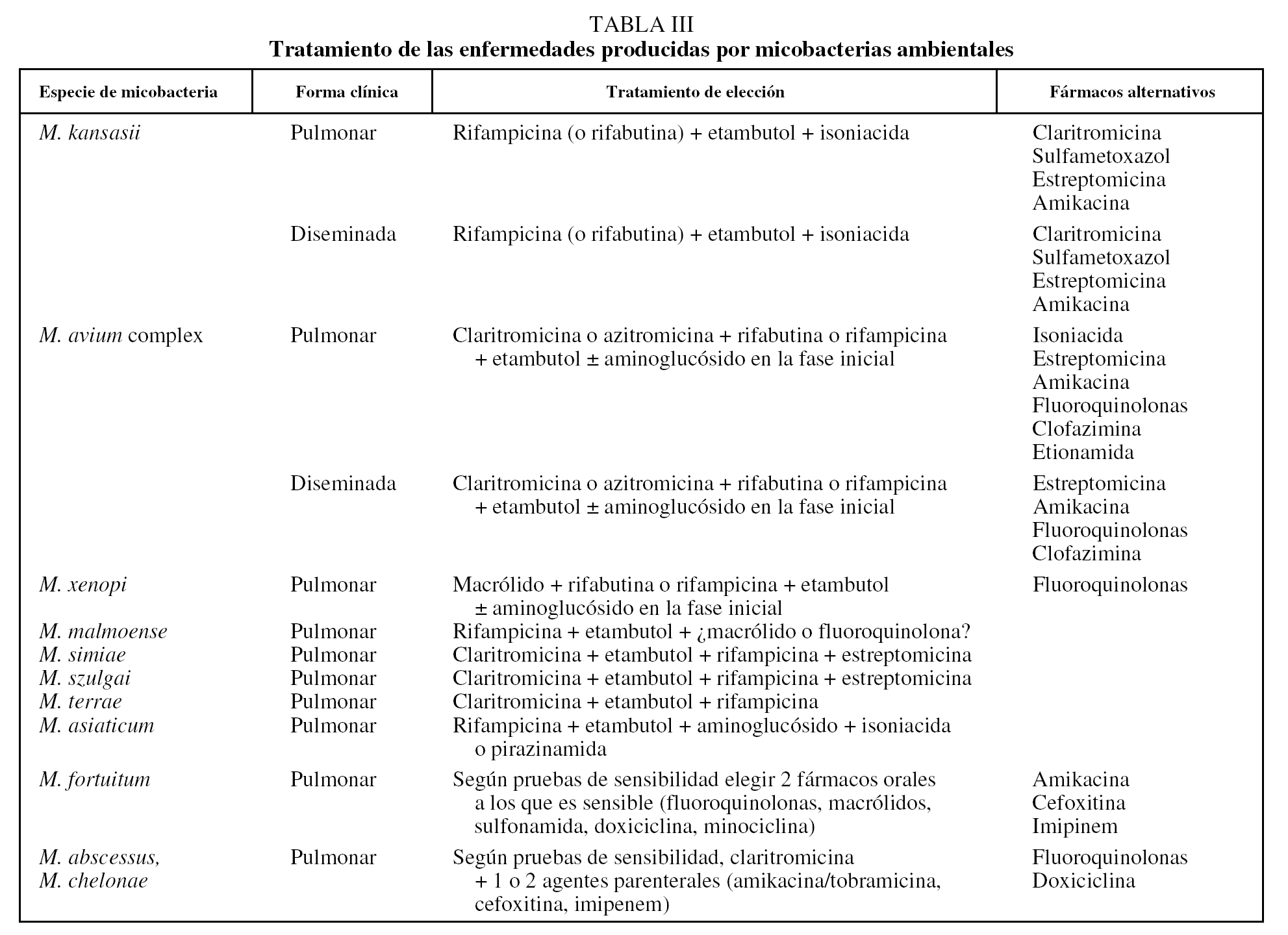
Una vez realizado el diagnóstico de enfermedad pulmonar por MA, según los criterios expuestos previamente, el tratamiento va a depender fundamentalmente de la especie de micobacteria aislada, así como de la extensión de la enfermedad y del estado inmunitario del paciente. Aunque algunas sociedades médicas han publicado guías, como la ATS1, la British Thoracic Society (BTS)2 y la SEPAR70, no existe consenso respecto al tratamiento óptimo de las MA, tanto por el escaso número de estudios controlados y aleatorizados, como por las limitaciones y discordancia que hay entre las pruebas de sensibilidad in vitro a los fármacos antituberculosos, que con frecuencia presentan resistencias y con los que, en cambio, se obtiene una buena respuesta clínica71-74. La utilización de un tratamiento apropiado, definido según las guías de la ATS y BTS, se asoció con un número superior de éxitos (74%) respecto a la situación previa a la existencia de estas recomendaciones (24%)17. El resumen de los tratamientos más aceptados para la enfermedad por MA se expone en la tabla III.
Respecto a las pruebas de sensibilidad antimicrobiana, con las limitaciones que presentan y la dificultad de interpretarlas, existen recomendaciones sobre su realización1,4, las cuales pueden diferir entre los diferentes grupos o especies de MA. No se recomienda la realización sistemática de pruebas en todas las MA, pero puede haber circunstancias que aconsejen pruebas de sensibilidad, tales como disponer de datos basales que serían útiles si el paciente no responde al tratamiento o cuando hay recaída. Respecto a MAC, es un tema controvertido cuándo y cómo realizar las pruebas de sensibilidad71. Dado que la mayoría de las cepas de MAC son resistentes a las concentraciones bajas de isoniacida, rifampicina, etambutol y estreptomicina que se emplean en las pruebas para M. tuberculosis, no se recomienda su utilización. Se han analizado otros fármacos: macrólidos, quinolonas, rifabutina, amikacina y clofazimina, pero, debido a la dificultad de interpretar los resultados, no se aconseja su empleo en tratamientos iniciales; la única indicación sería realizar pruebas de sensibilidad a macrólidos en muestras de pacientes que recibieron profilaxis o tratamiento previo con ellos75. M. kansasii es inicialmente sensible a rifampicina, pero puede desarrollar resistencia adquirida, por lo que se recomienda realizar pruebas de sensibilidad a rifampicina al inicio del tratamiento y si se produce un fracaso o recaída; cuando existan cultivos con cepas resistentes a rifampicina, se recomiendan pruebas de sensibilidad a los nuevos macrólidos, quinolonas, aminoglucósidos fonamidas76,77. En el caso de otras micobacterias de crecimiento lento, las pruebas de sensibilidad pueden ser útiles y tener valor orientativo, y deben incluir macrólidos, quinolonas, rifampicina, aminoglucósidos, isoniacida y sulfonamidas1,4. Para micobacterias de crecimiento rápido se recomienda realizar pruebas de sensibilidad en todos los aislamientos clínicamente significativos, así como en casos de fracaso o recaída. No se realizarán frente a antituberculosos de primera línea; se utilizarán otros agentes antibacterianos que incluyan: amikacina, fluoroquinolonas, macrólidos, doxiciclina, cefoxitina, imipenem y sulfonamidas.
Tratamiento de la infección por M. kansasi
La rifampicina es el fármaco fundamental frente a la infección por M. kansasii, ya que con su introducción se logró aumentar de forma significativa la eficacia de los tratamientos, acortar su duración, incrementar la tasa de negativización de los esputos, cercana al 100% a los 4 meses, y reducir los fracasos y recaídas a un 1%78,79. Las cepas no tratadas, "salvajes", de M. kansasii suelen ser sensibles in vitro a rifampicina, rifabutina, isoniacida, etambutol, etionamida, amikacina, estreptomicina, claritromicina, fluoroquinolonas y sulfametoxazol a concentraciones que se alcanzan fácilmente en suero a dosis terapéuticas27,76-78,80; en general, son resistentes a pirazinamida, capreomicina y ácido paraaminosalicílico. Actualmente existe discrepancia en las recomendaciones oficiales de las sociedades médicas en cuanto al tratamiento: la ATS indica un tratamiento con rifampicina (600 mg/día), isoniacida (300 mg/día) y etambutol (25 mg/kg/día los 2 primeros meses, y luego 15 mg/kg/día) durante 18 meses con al menos 12 meses de cultivos de esputo negativos1; la BTS aconseja tratamiento de 9 meses con rifampicina (600 mg/día, o bien 450 mg/día si menos de 50 kg) y etambutol (15 mg/kg/día) en pacientes inmunocompetentes y prolongarlo durante 15-24 meses o hasta que los esputos sean negativos durante 12 meses en paci con inmunodepresión2; por su parte, la SEPAR recomienda 12 meses de tratamiento con rifampicina, isoniacida y etambutol70. Hay estudios de tratamientos cortos, entre 9 y 12 meses, que obtienen unos resultados similares en cuanto a negativización de los cultivos de esputo, pero con un porcentaje de recaídas, que varía entre el 2,5 y el 15,3%27,79,81-83, superior a los observados con tratamientos más prolongados. Muchos expertos consideran importante para el éxito del tratamiento el hecho de que se obtengan cultivos negativos durante al menos 12 meses26. En caso de intolerancia a alguno de estos fármacos, se recomienda la claritromicina como alternativa por su buena actividad in vitro frente a M. kansasii y la excelente actividad que tiene in vivo frente a otras MA4,22,84. Pacientes que desarrollan resistencia a la rifampicina se han tratado con buen resultado (un 90% de conversión de esputos y un 8% de recaídas) utilizando un régimen con dosis altas de isoniacida (900 mg/día con 50 mg de piridoxina), etambutol (25 mg/kg/día), sulfametoxazol (1 g, 3 veces al día) y estreptomicina o amikacina (los 2 o 3 primeros meses) hasta conseguir 12-15 meses de cultivos negativos76,77. La inclusión de claritromicina en el régimen mencionado podría obviar la fase inicial de aminoglucósido; el papel de las nuevas quinolonas está por definir1,26,84.
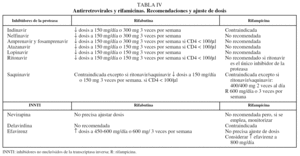
En pacientes con serología positiva para el VIH tratados con agentes antirretrovirales que presentan enfermedad por M. kansasii, el tratamiento se complica por las interacciones que tienen las rifamicinas (la rifampicina más que la rifabutina) con los inhibidores de la proteasa y los inhibidores no nucleósidos de la transcriptasa inversa. En este sentido existen recomendaciones de empleo de fármacos similares a los que se utilizan para los pacientes con infección por el VIH y tuberculosis, algunas con actualización periódica y acceso a través de internet, dependiendo el cambio o ajuste de la dosis de fármacos de los antirretrovirales utilizados85-87 (tabla IV).
En la actualidad la cirugía no está indicada en pacientes con enfermedad por M. kansasii. Únicamente en aquellos con fracaso a la hora de negativizar los cultivos de esputo por intolerancia o resistencia a los fármacos y con enfermedad localizada y resecable podría plantearse el tratamiento quirúrgico.
Tratamiento de M. avium complex
El mayor avance en el tratamiento de la infección por MAC se produce con la introducción, a principio de la década de los noventa, de los nuevos macrólidos-azólidos (claritromicina y azitromicina), que presentan una excelente actividad in vitro, alcanzan altas concentraciones intracelulares, lo que puede suponer una ventaja al estar gran parte de las micobacterias en el interior de los fagolisosomas de macrófagos, y demuestran su eficacia en ensayos clínicos, ya sea en monoterapia o en tratamientos combinados88-90. Aunque tanto la claritromicina como la azitromicina son altamente efectivos, la primera se ha mostrado algo superior a la segunda91,92. Por otro lado, a pesar de su buena actividad frente a MAC, la necesidad de tratamientos prolongados entraña el riesgo de que se desarrollen resistencias, por lo cual se recomienda no utilizar estos fármacos en monoterapia90-94. Diversos estudios han demostrado la eficacia de los regímenes que incluyen macrólidos, los cuales alcanzan tasas de negativización de los cultivos cercanas al 90%94-99, claramente superiores a las de los tratamientos que incluían fármacos antituberculosos (rifampicina, isoniacida, etambutol y estreptomicina) utilizados antes de la introducción de estos agentes, y con tasas de conversión de los cultivos del 50-70% y recaídas próximas al 20%1,74,100. En estudios que comparan diferentes dosis de claritromicina (de 500 a 2.000 mg/día) se obtuvieron mejores resultados en cuanto a negativizar los cultivos con dosis altas, pero con aumento en los efectos secundarios y la necesidad de retirar la medicación90,101,102, por lo que se acepta como mejor la dosis de 1.000 mg/día. La rifabutina es otro fármaco que ha mostrado una buena actividad in vitro frente a MAC, superior a la rifampicina103,104; ésta, además, induce en mayor grado el metabolismo hepático de la claritromicina, con descenso más acentuado de su concentración sérica105. Por otra parte, la claritromicina inhibe la eliminación hepática de rifabutina, con aumento del riesgo de toxicidad por ésta106,107.
Aún no se ha establecido cuál es la combinación de fármacos más potente y mejor tolerada, aunque, a partir de los datos antes mencionados, el tratamiento debe consistir en la asociación de al menos 3 fármacos1,4,108: claritromicina (500 mg 2 veces al día) o azitromicina (250 mg/día o 500 mg 3 veces por semana), rifampicina (600 mg/día) o rifabutina (300 mg/día) y etambutol (25 mg/kg/día los 2 primeros meses y luego 15 mg/kg/día). En pacientes con enfermedad extensa se recomienda asociar un aminoglucósido (estreptomicina o amikacina) en pauta intermitente semanal los 2 o 3 primeros meses con dosis ajustada según peso y edad (si la función renal es normal). La kanamicina también se ha mostrado eficaz en la fase inicial96. En pacientes con peso bajo o edad avanzada (mayores de 70 años) se tolera mejor la claritromicina a dosis de 250 mg 2 veces al día o la azitromicina a dosis de 250 mg 3 veces por semana102. Se desconoce cuál es la duración óptima del tratamiento, pero se considera aceptable mantenerlo hasta 12 meses después de que se negativicen los cultivos1,4,94,95. La mejoría clínica se produce al cabo de 3-6 meses y la negativización de los cultivos en 6-12 meses. Si no hay respuesta en este tiempo se debe investigar un posible incumplimiento o resistencia a los fármacos. En estudios realizados en los últimos años en que se han administrado los fármacos 3 veces por semana se ha demostrado una eficacia muy similar a la de las pautas diarias, si bien fue algo mejor cuando se empleó claritromicina97,98,109.
En pacientes en los que fracasa el tratamiento con un régimen que contiene un macrólido, por resistencia o intolerancia, se puede probar la pauta recomendada por la ATS en 1990110 con asociación de 4 fármacos: isoniacida (300 mg/día), rifampicina (600 mg/día), etambutol (25 mg/kg/día durante los 2 primeros meses y 15 mg/kg/día después) más estreptomicina los 3 a 6 primeros meses, con una duración de 18-24 meses y con al menos 12 meses de cultivos negativos; la rifabutina puede ser una alternativa a la rifampicina1. Otros agentes que podrían utilizarse son: clofazimina, etionamida, amikacina, kanamicina, cicloserina y las fluoroquinolonas (ofloxacino, ciprofloxacino, levofloxacino y moxifloxacino), que se han mostrado activas frente a MAC111. El moxifloxacino se ha revelado como el más activo in vitro111-113, pero queda por determinar su papel en el tratamiento de MAC. En los pacientes que no toleran fármacos antituberculosos de primera línea puede ser efectivo un régimen alternativo con ciprofloxacino (750 mg 2 veces al día) u ofloxacino (400 mg 2 veces al día), clofazimina (100 mg/día), etionamida (250 mg 2 o 3 veces al día) y estreptomicina o amikacina1,4.
Actualmente en la infección por MAC el tratamiento farmacológico se considera de elección, aunque la cirugía ha conseguido unos resultados aceptables en el tratamiento de estos pacientes, especialmente antes de la introducción de los macrólidos. Sin embargo, presenta unas tasas elevadas de morbimortalidad, por lo que únicamente es una opción a considerar en los pacientes con enfermedad pulmonar localizada en los que ha fracasado el tratamiento por resistencia o intolerancia a los fármacos114,115.
En pacientes con sida la infección por MAC produce un aumento de la mortalidad116,117 y están indicados su tratamiento y profilaxis. Debido al deterioro inmunitario que presentan, la forma de presentación más frecuente es la diseminada, aunque con el uso de tratamientos antirretrovirales más efectivos y la realización de profilaxis frente a MAC se ha conseguido un importante descenso en la incidencia de nuevos casos118. Las pautas de tratamiento son las mencionadas anteriormente para pacientes inmunocompetentes, pero se ha de tener en cuenta el aumento de efectos secundarios de los medicamentos y las interacciones que pueden tener con los agentes antirretrovirales (inhibidores de la protesa e inhibidores no nucleósidos de la transcriptasa inversa), por lo que se han de realizar las modificaciones oportunas en los fármacos o en sus dosis según el antirretroviral o asociación de éstos que esté tomando el paciente. En este sentido existen unas recomendaciones que se pueden consultar, y alguna de ella con permanente actualización y acceso a través de internet86-88 (tabla IV). La asociación de claritromicina o azitromicina, etambutol y rifabutina (tiene menos interacciones que la rifampicina) es el régimen preferido1,4; se puede considerar añadir un aminoglucósido (estreptomicina o amikacina) en la fase inicial de los pacientes con síntomas graves1. Esta pauta se mostró superior a la combinación de rifampicina, etambutol, clofazimina y ciprofloxacino100. No se recomienda añadir clofazimina a la asociación de claritromicina y etambutol al haberse observado que aumenta la mortalidad (un 61 frente al 38%)119. El papel que pueden tener otros agentes como las quinolonas, etionamida, cicloserina, telitromicina está por establecer. La duración del tratamiento no se conoce y los pacientes que mantienen alteración de la inmunidad pueden necesitar tratamiento durante largo tiempo; con la introducción de tratamientos antirretrovirales más eficaces, muchos pacientes consiguen una recuperación del estado inmunitario, y en estudios recientes se ha demostrado una potencial curación de la enfermedad por MAC y la posibilidad de suspender el tratamiento con seguridad120-122. No obstante, se recomienda seguimiento para constatar la supresión de la carga viral y que se mantiene el recuento de linfocitos CD4. No se ha determinado la duración del restablecimiento del estado inmunitario antes de suspender el tratamiento; en todo caso, se considera adecuado un mínimo de 12 meses de tratamiento y 6 meses de restauración inmunitaria123,124.
Profilaxis de la infección por M. avium complex en pacientes con infección por el VIH
Los pacientes con infección por el VIH presentan un riego alto de infección diseminada por MAC si tienen un recuento de linfocitos CD4 inferior a 50 células/μl y deben recibir quimioprofilaxis1,123,124. En estudios controlados y aleatorizados se ha demostrado la eficacia de rifabutina a dosis de 300 mg/día125, 500 mg de claritromicina 2 veces al día126,127 y 1.200 mg de azitromicina una vez por semana128,129 en la profilaxis de enfermedad diseminada por MAC. Dos estudios recientes ponen de manifiesto que la claritromicina y la azitromicina son más eficaces que la rifabutina127,128 y tienen menos interacciones, por lo que son los fármacos preferidos para la profilaxis primaria de MAC62,124. Un inconveniente es la posibilidad de aparición de resistencias (algo que no suele ocurrir con la rifabutina), que son cruzadas entre ellos93. La combinación de claritromicina y rifabutina no es más efectiva que la claritromicina sola en quimioprofilaxis y se asocia con más efectos secundarios; por lo tanto, no debe usarse127. La asociación de azitromicina con rifabutina se ha mostrado más efectiva que la azitromicina sola, pero el aumento de los efectos secundarios, las posibles interacciones y el aumento de coste no aconsejan su utilización128. Si la claritromicina o la azitromicina no se toleran, la rifabutina es el fármaco alternativo recomendado, y en este caso se debe descartar tuberculosis para evitar monoterapia124,129. En pacientes que responden al tratamiento antirretroviral y mantienen un recuento de linfocitos CD4 mayor de 100 células/μl durante 3 meses se recomienda suspender la profilaxis primaria para MAC124,129, pues se ha demostrado que existe un riesgo mínimo de desarrollar infección por MAC130-133. Se recomienda reintroducir la profilaxis si el recuento de linfocitos CD4 desciende a cifras inferiores a 50-100 células/μl124.
Tratamiento de otras micobacterias ambientales de crecimiento lento
Se han descrito muchas especies que pueden producir enfermedad pulmonar. En la mayoría de los casos se trata de series con pocos pacientes y, dada la ausencia de suficientes ensayos terapéuticos, no se pueden establecer recomendaciones terapéuticas con rigor. Cuando se consigue una respuesta clínica y bacteriológica satisfactoria, se recomienda mantener el tratamiento de 18 a 24 meses1.
En relación con M. xenopi, en un estudio reciente de la BTS50,74, aunque las pruebas de sensibilidad in vitro indicaban tasas altas de resistencia, esto no se relacionaba con los fracasos del tratamiento o las recaídas, que eran similares en pacientes con cepas resistentes o sensibles, lo cual ya se había señalado previamente134. En el estudio mencionado, se comparó rifampicina y etambutol frente a rifampicina, etambutol más isoniacida, ambas combinaciones durante 2 años, y la tasa de respuestas/recaídas fue ligeramente favorable a la segunda, pero sin significación estadística. La BTS tiene en marcha un estudio en que se compara la combinación de rifampicina, etambutol y ciprofloxacino frente a rifampicina, etambutol y claritromicina, el cual puede aclarar el papel de las quinolonas y los macrólidos en el tratamiento. La ATS recomienda tratamiento con un macrólido, rifampicina o rifabutina y etambutol, con o sin estreptomicina en la fase inicial, durante 18-24 meses, con al menos 12 meses de cultivos negativos1. En casos de fracaso del tratamiento o de recaída, se puede considerar la cirugía134,135.
M. malmoense. Al igual que en el caso de M. xenopi, la respuesta al tratamiento no se relaciona con la presencia de resistencias en las pruebas in vitro55,56,74,136. En el estudio de la BTS55 en 106 pacientes no se encontraron diferencias entre rifampicina, etambutol más isoniacida y rifampicina más etambutol, ambas asociaciones durante 2 años; este último es el régimen recomendado por dicha sociedad, (hasta tener los resultados de los estudios de añadir un macrólido o quinolona) al ser mejor tolerado y presentar tasas de respuesta similares a regímenes con 4 o 5 fármacos recomendados previamente57,136.
M. simiae. La mayoría de los aislamientos son resistentes a los antituberculosos de primera línea. Se recomienda tratar inicialmente con un régimen de 4 fármacos (claritromicina, etambutol, rifabutina y estreptomicina) y modificarlo según las pruebas de sensibilidad1,4.
M. szulgai. Se considera patógeno cuando se aísla en humanos, puede producir enfermedad pulmonar, en otras localizaciones y diseminada137, es sensible a rifampicina y a concentraciones altas de isoniacida, estreptomicina y etambutol. Se recomienda tratamiento con estos 4 fármacos1.
M. terrae. En pruebas in vitro es sensible a los macrólidos (claritromicina o azitromicina) y, en menos casos, a etambutol y rifampicina. Se recomienda tratamiento con claritromicina, etambutol y rifampicina47,48.
M. asiaticum. No hay pauta de tratamiento establecida. Se han obtenido buenos resultados con regímenes que asocian rifampicina y etambutol más un aminoglucósido e isoniacida o pirazinamida138,139.
M. genavense. Se recomienda la misma pauta de tratamiento que para MAC140,141.
Tratamiento de micobacterias ambientales de crecimiento rápido
Estas micobacterias se caracterizan por su resistencia a los fármacos antituberculosos de primera línea y su sensibilidad a varios antibióticos habituales. Dada la varia-bilidad entre las especies y grupos, se recomienda realizar siempre pruebas de sensibilidad que incluyan antimicrobianos tradicionales para poder elegir el tratamiento más eficaz. M. fortuitum es sensible a una serie de antibióticos orales como las fluoroquinolonas, macrólidos nuevos, sulfonamidas y, en menor medida, a doxiciclina y minociclina. También es sensible a agentes parenterales como amikacina, imipenem y cefoxitina. M. abscessus es sensible a claritromicina, amikacina, cefoxitina y, con menor frecuencia, a imipenem. M. chelonae es sensible a claritomicina, amikacina, tobramicina (más que a amikacina), con menor frecuencia a imipenem y en algunos casos a quinolonas y doxiciclina142,143. La afectación pulmonar por estas micobacterias requiere períodos largos de tratamiento, entre 6 y 12 meses. M. fortuitum es el que mejor respuesta tiene al ser sensible a fármacos orales; se recomienda la utilización de 2 agentes orales a los que es sensible. Para M. abscessus y M. chelonae el tratamiento es más dificultoso y con peores resultados, al tener que emplear agentes parenterales, que son peor tolerados; se aconseja asociar claritromicina con uno o 2 fármacos parenterales (amikacina, cefoxitina o imipenem). No obstante, en muchos casos, para obtener la curación es preciso la resección quirúrgica si la afectación pulmonar es localizada1,43,44,144. Existen nuevos agentes como los ketólidos (telitromicina), oxazolidinonas (linezolid) y glicilciclinas (tegaciclina/GAR-936), que presentan buena actividad in vitro frente a las MA de crecimiento rápido y podrían tener un lugar en el tratamiento144-148.
En resumen, en los últimos años se ha asistido al aumento de la presencia de infecciones causadas por MA, cuyo tratamiento supone un reto para el médico por la complejidad del manejo de muchos de estos pacientes. Por otra parte, la aparición de fármacos con mayor actividad frente a estas micobacterias y los tratamientos antirretrovirales más potentes frente al VIH han mejorado notablemente el pronóstico de estas enfermedades.
Los pacientes deben tener un seguimiento estrecho, con controles periódicos, para valorar su evolución clínica, la aparición de efectos secundarios y las posibles interacciones de los medicamentos. Asimismo, se realizarán estudios microbiológicos periódicos y los controles analíticos y radiológicos oportunos. Por todo ello, es aconsejable que el tratamiento de estos pacientes lo realice personal experto en centros especializados.
Conclusiones
El aislamiento de MA es un hecho cada vez más frecuente dadas las mejoras de los medios de cultivo e identificación, lo que también implica la aparición de nuevas especies. Su importancia clínica como causa de enfermedad también ha aumentado, sobre todo con la aparición de la epidemia del sida, si bien los tratamientos antirretrovirales, dada su eficacia, han hecho disminuir los casos de enfermedad por MA y, sobre todo, la frecuencia de las formas diseminadas. La enfermedad por MA suele ocurrir en pacientes con enfermedad pulmonar previa o en inmunodeprimidos, pero en una proporción importante de casos se da en pacientes previamente sanos. La presentación clínica de la enfermedad pulmonar causada por estas micobacterias es variable, si bien lo más habitual es que produzcan un cuadro similar a la tuberculosis. No obstante, hay formas más difíciles de diagnosticar, preferentemente con bronquiectasias y nódulos, para las que utilizaremos los medios diagnósticos adecuados (de gran valor la TAC como técnica de imagen). Para llegar a un diagnóstico de certeza de enfermedad y, por lo tanto, iniciar un tratamiento se han de tener en cuenta los datos clínicos (síntomas, factores predisponentes o presencia de inmunodepresión), radiológicos y microbiológicos (número, intensidad, tipo de muestra) correspondientes al caso. En algunos pacientes, si hay dudas acerca de la existencia de enfermedad, se puede optar por realizar un seguimiento clínico. En el resto se iniciará el tratamiento siguiendo las recomendaciones publicadas. No obstante, siempre ha de individualizarse la decisión de iniciar el tratamiento e incluso de su duración dependiendo del germen causal, de las características clínicas del paciente y de su respuesta al tratamiento.