En los últimos años estamos asistiendo a la aparición de diferentes métodos de consumo de tabaco y otras sustancias, cuyo uso está en auge fundamentalmente entre jóvenes y adolescentes. Pese a la información que se pretende transmitir a la población, estos sistemas no han demostrado ni la inocuidad de los vapores y humos generados, ni su utilidad en el proceso de abandono del tabaco1.
A propósito de esto presentamos el caso de un varón de 33 años, consumidor previo de tabaco desde los 19 años, de 10 cigarros/día, hasta que comenzó a vapear sin nicotina (3ml en 3 dosis diarias) hacía 2 meses. Realizaba tratamiento con sertralina por un síndrome ansioso depresivo, hacía deporte regularmente y no tenía exposición laboral de riesgo.
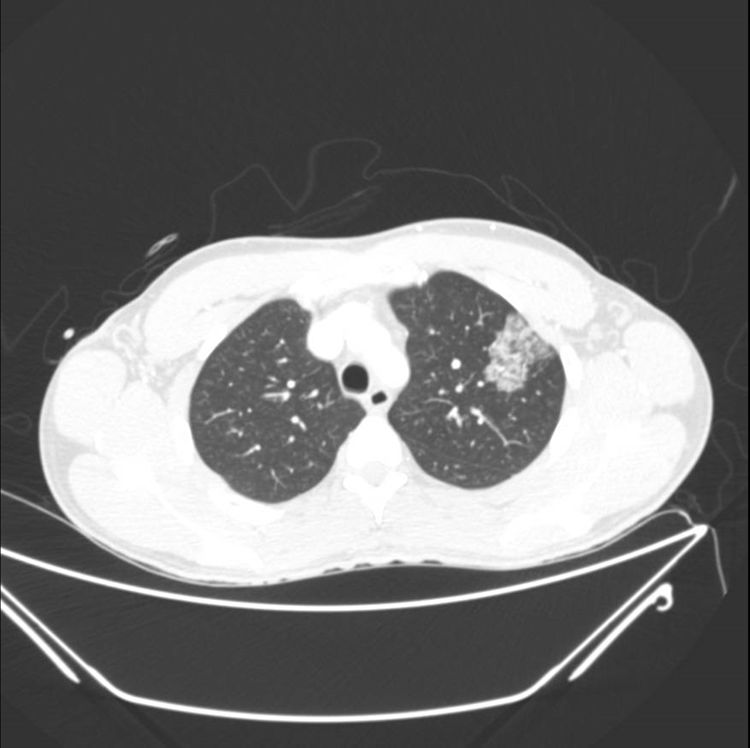
Acudió a urgencias por presentar expectoración hemoptoica de forma súbita, tras un consumo excesivo (casi 30ml), superior al habitual con un nuevo aromatizante. A su llegada el paciente se encontraba estable hemodinámicamente y eupneico con una saturación basal de oxígeno del 95%. Se realizó una analítica, en la que destacaba leucocitosis de 12.230, siendo el resto normal (plaquetas, coagulación, PCR, perfil hepático y renal, incluyendo autoinmunidad posteriormente) y tinción de Ziehl en esputo negativa. La radiografía de tórax tampoco presentaba hallazgos patológicos. Posteriormente se realizó una TAC, en la que se observaba un infiltrado en vidrio deslustrado, en el lóbulo superior izquierdo (fig. 1). En observación se cuantificaron 40ml de expectoración hemoptoica en 12horas, pero al ingreso en planta el paciente presenta un sangrado de 50ml en una hora. Se realiza una arteriografía, observándose la arteria bronquial derecha tortuosa, que se emboliza, reduciéndose el sangrado. Pese a dicha técnica el paciente continúa con hemoptisis en menor cuantía, por lo que se realiza una broncoscopia, apreciando un sangrado activo bilateral difuso «en sábana», sin observarse un punto claro de sangrado, que no se cohíbe con suero frío ni adrenalina. Posteriormente, ingresa en la UCI para vigilancia, tratándose con oxigenoterapia a bajo flujo en gafas nasales, antibiótico (levofloxacino) y corticoides (metilprednisolona). Afortunadamente la evolución es favorable, no precisa intubación y se traslada a planta en 48horas. Se realiza una nueva broncoscopia en situación estable, que descarta lesión endobronquial, presentando en el LBA abundantes siderófagos, sin observarse macrófagos espumosos ni aislarse ningún germen. El paciente reingresó al mes en hospitalización a domicilio, por sobreinfección, recibiendo un nuevo ciclo antibiótico intravenoso, y posteriormente se mantiene asintomático hasta que abandonó el seguimiento meses después.
Se trata de un caso de interés especial, ya que recientemente se ha descrito el daño pulmonar asociado al vapeo, como e-cigarette or vaping product use associated lung injury, a colación de los últimos casos descritos. Casi 3.000 casos se han reportado a los Centers for Disease Control en Estados Unidos, siendo la mayor cohorte de casos publicada de 60 pacientes2. Es por ello que en septiembre de 2019 la Centers for Disease Control publica una guía con la evidencia científica disponible.
El diagnóstico de un caso «confirmado» se basa en 4 criterios: 1) uso de cigarrillo electrónico los 90 días previos; 2) opacidades pulmonares; 3) exclusión de infección pulmonar (virus respiratorios, PCR de Influenza, antigenurias para Legionella y Streptococcus pneumoniae: negativos, hemocultivos/cultivo de esputo/lavado broncoalveolar, detección de gérmenes oportunistas, si se realizan, negativos); y 4) ausencia de un diagnóstico alternativo. Estaríamos ante un caso «probable» cuando no se han realizado pruebas microbiológicas que descarten infección, o si alguna de estas pruebas resulta positiva, pero no se considera clínicamente la única causa de la enfermedad3.
Es por tanto nuestro paciente un caso «probable» de enfermedad pulmonar asociado a vapeo, ya que es muy evidente la relación causa-efecto (consumo-hemoptisis) y disponíamos solo de un cultivo de esputo. Con las pruebas solicitadas se descartan otras causas de hemoptisis: síndromes renopulmonares, coagulopatía y enfermedades autoinmunes (analítica normal), lesiones parenquimatosas (infiltrado, neoplasia, cavidad, bronquiectasias, etc., mediante TAC), TEP, malformaciones arteriovenosas y lesiones endobronquiales (p. ej. tumor o cuerpo extraño, mediante broncoscopia).
Cabe reseñar que no hay casos registrados en España, y que en este paciente la sustancia inhalada era un aromatizante, no contenía nicotina, tetrahidrocannabiol ni cannabidiol, como en todos los pacientes publicados previamente2,4–6.
Es también destacable la forma de presentación de la hemoptisis, muy aguda, tras el excesivo consumo de la sustancia inhalada, cuando la duración media de los síntomas en otras series era de 6 días (en la cohorte de 53 pacientes). Dentro de los síntomas presentados la hemoptisis es el menos frecuente (supone un 11% de las series2,4). Se han descrito distintas formas de presentación: neumonía organizada, neumonía lipoidea, neumonitis por hipersensibilidad, bronquiolitis respiratoria, neumonía de células gigantes7, hemorragia alveolar difusa8 y daño alveolar difuso, entre otras9–11.
En cuanto al tratamiento en la mayoría de los pacientes se han prescrito antibióticos de forma empírica, cubriendo los gérmenes habituales de la neumonía adquirida en la comunidad. Los corticoides no se recomiendan de rutina, sino en casos de riesgo vital, pacientes que sufran deterioro clínico e hipoxemia y si se constata neumonía eosinófila o criptogénica organizada, de acuerdo al tratamiento habitual. La pauta recomendada es metilprednisolona 0,5-1mg/kg/día durante 5-10 días, según la respuesta y evolución del paciente4.
Respecto a la evolución de los casos, pese a que en las series publicadas (n=534 y n=602) más la mitad de los pacientes ingresan en UCI, menos de un tercio precisan intubación orotraqueal y se registraron 3 fallecimientos2,4.
En definitiva, esto nos obliga como profesionales a estar alerta ante los nuevos patrones de consumo de drogas inhaladas, por el desconocimiento absoluto de sus efectos a corto y largo plazo. Comenzamos a conocer, con casos como este, algunas consecuencias del consumo a corto plazo, pero se desconoce aún el mecanismo fisiopatológico por el que se produce la lesión pulmonar, las sustancias responsables de este, así como su correcto tratamiento.
La situación exige en el momento actual un registro de pacientes, tal y como SEPAR ha propuesto, que nos permita realizar un análisis exhaustivo de los casos, con el objetivo de conocer mejor esta reciente entidad. Se requiere establecer unos criterios diagnósticos más precisos, identificar las sustancias responsables del daño pulmonar y disponer de una evidencia científica sólida para lograr un correcto manejo de estos pacientes y trasladar un mensaje claro a la población general y a las autoridades sanitarias sobre estos dispositivos.