Los hospitales de día de enfermedades respiratorias (HDER) constituyen una forma de hospitalización alternativa útil1. Sin embargo, no hay estudios que hayan demostrado que en ellos se puedan manejar las exacerbaciones de pacientes respiratorios graves. A continuación presentamos nuestra experiencia al respecto.
Entre diciembre de 2013 y noviembre de 2014 llevamos a cabo un estudio observacional, longitudinal y cuasi experimental (los pacientes eran controles de sí mismos) de todos los pacientes que acudieron al HDER (2 o más ingresos/asistencias a Urgencias por descompensación de una enfermedad de base respiratoria en el año previo). A todos se les siguió durante un año y los datos del año anterior se obtuvieron a través de la historia clínica. El Comité de Ética aprobó el estudio (registro 2016/424). Para establecer el diagnóstico de EPOC, asma y bronquiectasias y determinar los niveles de actividad física, grado de disnea, deterioro del estado de salud, índice BODE, test de la marcha de 6 minutos, clasificación de los pacientes con EPOC y definición de sepsis, se siguieron criterios ampliamente aceptados2-12.
Se realizó un análisis descriptivo de las características de los pacientes, comparación de las asistencias a Urgencias/hospitalizaciones entre el año anterior y el posterior a la inclusión del paciente en el HDER (test no paramétrico de Wilcoxon para datos pareados) y se investigó qué variables se asociaron al ingreso. Se estimó que la media anual de eventos (asistencias a Urgencias e ingresos) en estos pacientes sería de 9-10, y que con la implantación del HDER podría disminuirse en un 25%. Fijando una potencia del 85% sería necesario estudiar 125 pacientes para encontrar diferencias significativas (p<0,05) entre el número de eventos antes y después de implantar el HDER.
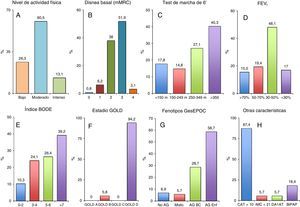
Durante el periodo de estudio se recogieron 1.053 asistencias al HDER por agudizaciones de 129 pacientes (EPOC [87], bronquiectasias [12], asma [7] y otras [23]). En la figura 1 se muestra el nivel de actividad física (bajo/moderado en 112/129) (fig. 1A), el grado de disnea (3-4 de la mMRC en 71/129) (fig. 1B), el test de marcha de 6 minutos (42/129 caminaban <250m) (fig. 1C), y el FEV1 (84/129 <50%) de toda la población estudiada (fig. 1D). En los pacientes con EPOC, 57/87 tenían un índice BODE >4 (fig. 1E), 82/87 eran un estadio GOLD D (fig. 1F), 76/87 presentaban un fenotipo agudizador de la GesEPOC (fig. 1G), 76/87 tenían un CAT ≥10, 5/87 un índice de masa corporal <21, 5/87 presentaban un déficit de alfa-1-antitripsina y 16/87 hacían tratamiento domiciliario con BiPAP (fig. 1H). El 8,6% de las asistencias (91/1.053) necesitaron ingreso hospitalario fundamentalmente por necesidad de antibioterapia parenteral (25; 27,5%), insuficiencia respiratoria aguda (21; 23,1%) y fallo del tratamiento ambulatorio previo (12; 13,2%). Cuando comparamos el año previo y posterior a la primera asistencia de los pacientes al HDER, se observa una disminución tanto en el número de asistencias al servicio de Urgencias (110 vs. 57; p=0,001), como en el número de ingresos hospitalarios (236 vs. 183; p=0,006). Si se excluyen los datos de los pacientes fallecidos durante el año de seguimiento (19; 14,7%), los resultados fueron similares (90 vs. 43; p=0,002, asistencias a Urgencias y 190 vs. 141; p=0,003, ingresos hospitalarios). Además, el 81,8% (45/55) de los pacientes con oxígeno continuo domiciliario presentaban una EPOC.
A) Nivel de actividad física, B) grado de disnea, C) test de marcha de 6 minutos, y D) FEV1 de toda la población estudiada. E) Índice BODE, F) estadio GOLD, G) fenotipo de la GesEPOC, H) CAT, índice de masa corporal, déficit de alfa-1-antitripsina y tratamiento domiciliario con BiPAP en los pacientes con EPOC.
AG: agudizador; BC: bronquitis crónica; BiPAP: Bilevel Positive Airway Pressure; CAT: Chronic Obstructive Pulmonary Disease Assessment Test; DA1AT: déficit alfa-1-antitripsina; Enf: enfisema; IMC: índice de masa corporal; mMRC: modified Medical Research Council.
Tras el análisis multivariado en los pacientes con EPOC, los factores que se asociaron a un mayor riesgo de ingreso fueron acidosis respiratoria (OR 9,67; IC 95%: 1,48-62,9), diabetes mellitus (OR 2,01; IC 95%: 1,08-3,77), cifras bajas de presión arterial (OR 0,99; IC 95%: 0,97-1,00), taquicardia (OR 1,02; IC 95%: 1,00-1,04), fracaso diurético (OR 19,7; IC 95%: 4,32-89,8), aislamiento de un germen multirresistente en esputo (OR 4,41; IC 95%: 2,06-9,42), sepsis (OR 4,01; IC 95%: 1,16-13,8) y uso de la musculatura accesoria (OR 4,94; IC 95%: 2,60-9,40).
Este estudio confirma que el HDER logra reducir, ya desde el primer año de funcionamiento, tanto la presión sobre el servicio de Urgencias, como el número de ingresos, a pesar de que los pacientes que se manejaron tenían una enfermedad respiratoria avanzada y presentaban un gran número de comorbilidades. Además, se demuestra que determinados factores se asocian a un mayor riesgo de ingreso en los pacientes con EPOC. Los resultados obtenidos coinciden con los de estudios previos1,13,14, si bien la diferencia más relevante con respecto a ellos es que la mayoría de nuestros pacientes eran muy graves y más exacerbadores.
La disminución significativa, tanto en el número de asistencias a Urgencias (110 vs. 57; p=0,001), como en el de ingresos hospitalarios (236 vs. 183; p=0,006) con respecto al año previo, parece demostrar la eficacia del HDER. Estos resultados podrían estar directamente relacionados con la atención más especializada que se presta en los HDER por parte de médicos y enfermeras en el manejo del enfermo respiratorio.
Debido a que los HDER tienen un horario limitado y, por tanto, hay que decidir el destino de estos pacientes en pocas horas, hemos estudiado, en los pacientes con EPOC, qué factores pueden predecir el ingreso hospitalario para intentar conocer con antelación cuál va a ser su destino final. Algunos de los factores encontrados sugieren agudizaciones muy graves de la EPOC11: pacientes con posible indicación de ventilación (acidosis) o con inestabilidad hemodinámica (taquicardia e hipotensión).
Las limitaciones del estudio son: 1) ausencia de un protocolo de reevaluación estricto para cada exacerbación (aunque todos los pacientes se revisaron a las 72h de una agudización11, algunos necesitaron acudir en más ocasiones); 2) utilización de la escala mMRC para valorar la disnea en todos los pacientes cuando solamente está validada para la EPOC. Se decidió utilizarla al ser de fácil aplicación y porque es la que habitualmente se recoge en el servicio de Urgencias, y 3) ausencia de un estudio de coste-efectividad.
En resumen, el HDER puede constituir una alternativa a la hospitalización convencional que permite manejar de forma ambulatoria un gran número de las exacerbaciones respiratorias, incluso en pacientes graves. En los pacientes con EPOC, existen una serie de factores que predicen un mayor riesgo de ingreso hospitalario.