Introducción
Los problemas respiratorios constituyen la primera causa de muerte en algunas enfermedades neuromusculares (ENM) de evolución crónica1,2. Generalmente el fracaso respiratorio fatal es el resultado de un empeoramiento progresivo de la función respiratoria --paralelo a la pérdida de fuerza muscular--, al que se suma el efecto catastrófico de una infección pulmonar que en sus inicios puede parecer banal2. En otras ocasiones, el episodio agudo que acaba con la vida de los enfermos está directamente relacionado con un atragantamiento al que unos músculos respiratorios demasiado débiles no pueden hacer frente mediante golpes de tos resolutivos3.
Las ayudas a los músculos respiratorios4 han mostrado su utilidad cuando éstos ya son incapaces de realizar su función de forma satisfactoria. Presentamos el caso de un enfermo con buena función deglutoria pero importante deterioro de los músculos torácicos (tos espontánea inefectiva y prácticamente incapaz de permanecer sin ventilación mecánica), en el que en un primer momento las ayudas manuales para la tos (AMT) y la ventilación no invasiva (VNI) evitaron un problema potencialmente grave relacionado con la aspiración de contenido alimentario gástrico y, en un segundo momento, la VNI y la sedación permitieron realizar una fibrobroncoscopia con los mínimos riesgos y sin generar sufrimiento.
Observación clínica
Varón de 29 años de edad afectado de distrofia muscular de Duchenne, portador de VNI continua mediante ventilador volumétrico (PV 501, Breas Medical, Mölndal, Suecia) por fracaso ventilatorio (menos de 4 h/día libre de VNI), que utilizaba pieza bucal durante la vigilia y mascarilla nasal durante el sueño (Mirage NIV, Resmed, San Diego, California, Estados Unidos) y que presentaba, además, importante disminución de la capacidad tusígena (precisaba asistencia manual para conseguir una tos efectiva)5. La última exploración previa al episodio (2 meses antes) mostró alteración de los valores funcionales en concordancia con su situación clínica: capacidad vital forzada (FVC) de 0,51 l (9%); volumen espiratorio forzado en el primer segundo (FEV1) de 0,48 l (11%); FEV1/FVC de 0,95; pico de flujo de tos (PCF) de 2,35 l/s; máxima capacidad de insuflación (MIC) de 1,63 l, y PCF asistida tras MIC (PCFMIC) de 4,33 l/s.
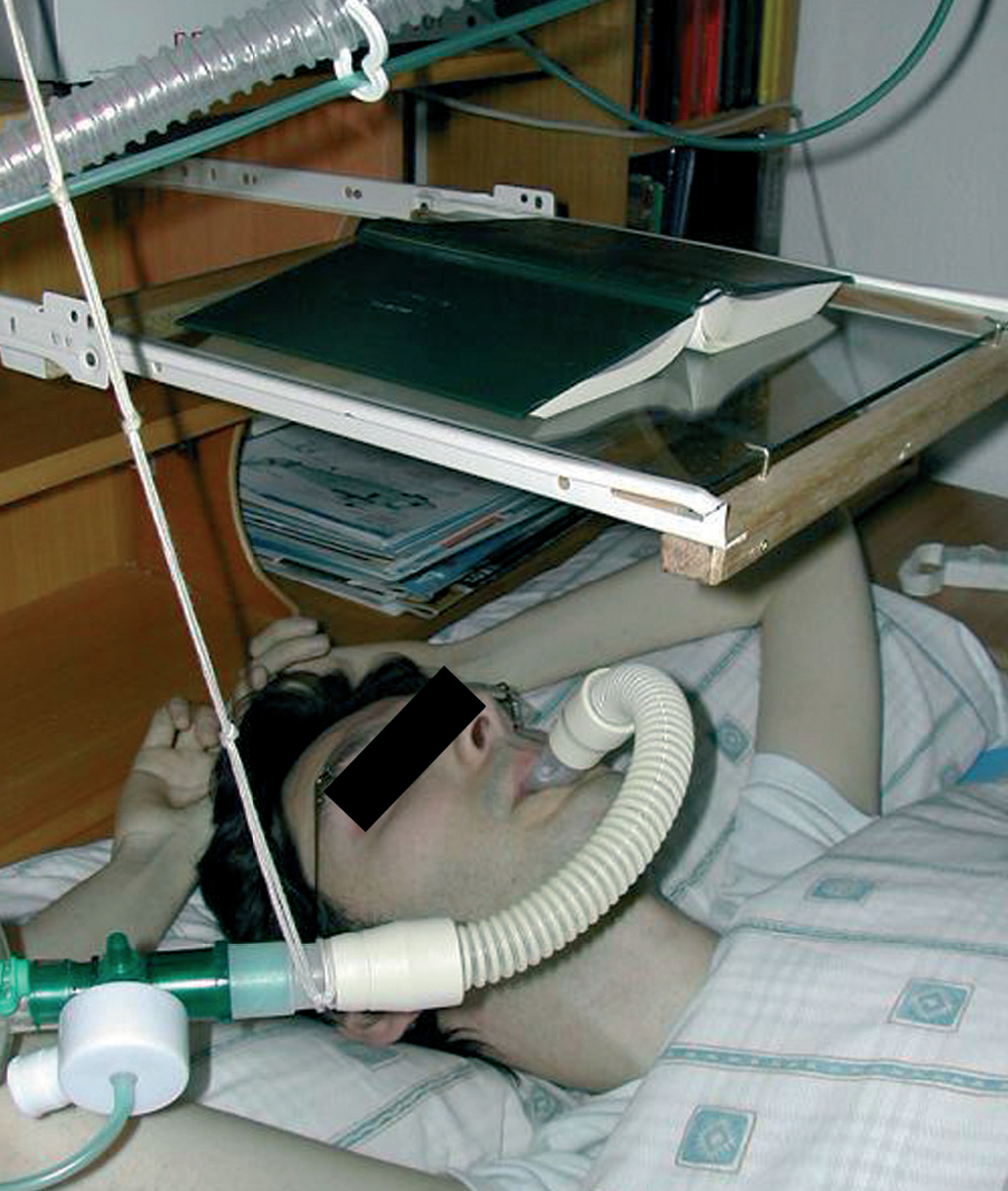
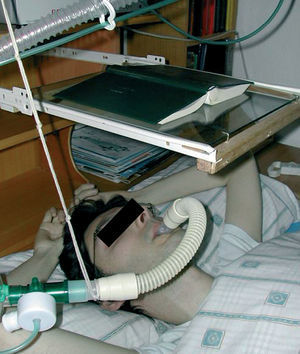
Mientras permanecía acostado en la cama leyendo --en una postura habitual en él (fig. 1)--, 30 min después de la cena, presentó dolor epigástrico seguido de náuseas y vómito con aspiración evidente de contenido gástrico, sin ninguna alteración de la conciencia. Avisada, la madre inició inmediatamente las AMT coordinando las insuflaciones con un ambú (que le introducía en los pulmones --para poder alcanzar la MIC-- el volumen de aire que él era incapaz de inhalar espontáneamente) con las maniobras de presión (thrust) sobre el tórax, que sustituían a los músculos espiratorios para poder generar el equivalente a una fase expulsiva de tos. Alternando estos procedimientos con períodos de VNI, el enfermo consiguió expulsar primero material líquido, después restos alimentarios (lentejas masticadas) y, a los 25 min aproximadamente de haber iniciado las AMT, sólo saliva.
Fig.1. Ventilación mecánica en vigilia mediante dispositivo bucal simple.
Tras estas AMT quedó tranquilo, sin disnea, náuseas ni sensación de cuerpos extraños en las vías respiratorias, con una saturación de oxígeno del 98% --fracción inspiratoria de oxígeno (FiO2) de 0,21-- y unos picos de máxima presión de inspiración de 15 cmH2O en los ciclos de su ventilador. Cansado y con sueño, pidió la mascarilla nasal y quedó dormido. Durante la noche despertó con escalofríos y pico febril de 39 ºC, pero no accedió a acudir al hospital hasta la mañana siguiente.
A su llegada al hospital se encontraba consciente y orientado, conectado al ventilador (modalidad asistida-controlada) mediante pieza bucal, con 16 ciclos/min (sin disparos del trigger), frecuencia cardíaca de 110 lat/min, presión arterial de 110/70 mmHg y temperatura de 37 ºC. En la auscultación cardiopulmonar se apreciaban tonos rítmicos y buen murmullo vesicular (con VNI), sin ruidos anormales añadidos. En las exploraciones realizadas, en la gasometría (conectado al ventilador con FiO2 de 0,21) destacaron pH de 7,40, presión arterial de oxígeno de 93 mmHg y presión arterial de anhídrido carbónico de 42 mmHg, y en el hemograma una cifra de 16.700 leucocitos (el 92% neutrofilos). En la radiografía de tórax no se observaban imágenes de ocupación alveolar o atelectasias.
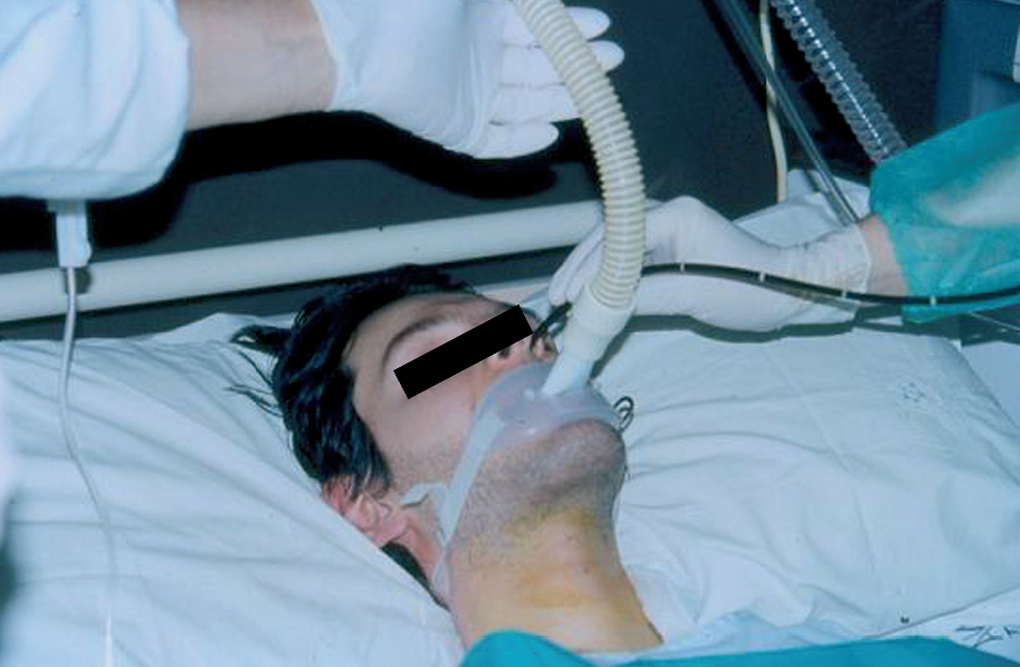
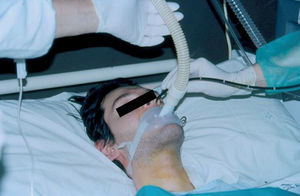
La misma mañana del ingreso, para comprobar la ausencia de cuerpos extraños en las vías respiratorias, se realizó fibrobroncoscopia con sedación (fentanilo) y VNI mediante su ventilador volumétrico, a través de una boquilla sellada ("lipseal") (fig. 2), que resultó normal. Durante la técnica, la saturación de oxígeno se mantuvo continuamente por encima del 96% (FiO2: 0,21).
Fig. 2. Fibrobroncoscopia con inserción nasal, bajo sedación y con conexión al ventilador volumétrico mediante boquilla sellada ("lipseal").
Tratado con amoxicilina-ácido clavulánico, ante la ausencia de complicaciones se dio de alta hospitalaria a las 24 h del ingreso.
Discusión
Este caso muestra cómo la asociación coordinada de 2 procedimientos de soporte no invasivo (las AMT y la VNI) fue capital para la resolución de un episodio de riesgo en un paciente con distrofia muscular de Duchenne.
En la actualidad existen 2 formas de afrontar la situación que se plantea cuando los músculos torácicos son incapaces de cumplir con su función en algunas ENM: a) la convencional6, que utiliza el acceso invasivo a la vía aérea para extraer las secreciones y para procurar una ventilación alveolar adecuada a los enfermos incapaces de toser y/o respirar de forma autónoma, y b) la no invasiva, que se sirve de los procedimientos no invasivos7 para conseguir el mismo objetivo, a condición de que estos pacientes dispongan de una buena función bulbar8. Con un PCF de sólo 2,35 l/s, sin las AMT el enfermo hubiera sido incapaz de expulsar el material aspirado. Y sin el soporte simultáneo de la VNI, no hubiera podido realizar el esfuerzo necesario para conseguir que estas AMT fueran efectivas. La obtención de la MIC y de un PCFMIC efectivo para eliminar secreciones precisa una buena función bulbar y una actuación activa y coordinada del enfermo y el cuidador. En los casos de atragantamientos graves, el Cough-Assist® (J.H. Emerson Co., Cambridge, MA, EE.UU.) debe de ser más efectivo que las AMT para resolver la situación de peligro para la vida: tiene más capacidad extractora y no precisa cooperación activa8. Sin embargo, fuera de EE.UU. son pocos los enfermos que tienen acceso a este dispositivo mecánico de ayuda para la tos. Por ello, las AMT son, en la mayor parte de los casos, la única opción disponible.
En un segundo momento, la fibrobroncoscopia era necesaria tanto para comprobar la situación de la vía aérea9 como para extraer los restos que hubieran podido quedar. La VNI mediante boquilla sellada permitió realizarla bajo sedación efectiva.
Hay datos en la bibliografía que muestran la utilidad de la VNI en las ENM con déficit importante de la función de los músculos respiratorios durante la realización de procedimientos que requieren sedación10,11. En contraste con la opinión de expertos en neurología12 que, debido al riesgo de problemas respiratorios asociados, recomiendan practicar la gastrostomía endoscópica percutánea antes de que la FVC sea inferior al 50% del valor esperado, estudios recientes muestran que con la VNI la gastrostomía endoscópica percutánea es una técnica segura incluso cuando la FVC está claramente por debajo del 50%. Puesto que la FVC ofrece información de la situación funcional "sin ayudas", su posible valor predictivo sólo debería tenerse en cuenta cuando se carece de la posibilidad de manejar a los enfermos de forma adecuada. Sin embargo, con un entorno adecuado la FVC pierde su utilidad pronóstica13 y cede su lugar a otras medidas funcionales (la MIC y los PCFMIC) cuyo valor cuantitativo está directamente relacionado con la efectividad clínica de las AMT. Como ejemplo, en nuestro enfermo la FVC de 0,51 l (9%) aumentaba un 300% y se convertía en una MIC activa de 1,63 l que permitía transformar un PCF inefectivo (2,35 l/s) en un PCFMIC de 4,33 l/s, capaz de conseguir una tos efectiva.
También la fibrobroncoscopia puede realizarse con seguridad en pacientes con hipoxemia con la ayuda de presión de soporte o de presión positiva continua de la vía aérea y diferentes mascarillas (Helmet® perforada, oronasal perforada, nasal)14,15. La novedad de nuestra experiencia estriba en la enfermedad del enfermo (distrofia muscular de Duchenne con soporte ventilatorio continuo), el tipo de mascarilla (boquilla sellada) y el ventilador volumétrico. La boquilla bucal sellada facilita el procedimiento técnico de la fibrobroncoscopia al dejar libre la vía nasal (que es la habitual). Al mismo tiempo, su "sellado" evita las posibles fugas del aire administrado por el ventilador. A la vista de los valores de saturación de oxígeno durante la fibroscopia (sin oxigenoterapia añadida), la ventilación alveolar en nuestro enfermo permaneció en valores adecuados con el conjunto de mascarilla y ventilador elegidos.
En conclusión, en un paciente con ENM, buena función bulbar, colaborador y bien coordinado con su cuidadora, la combinación de AMT y VNI permitió expulsar el material aspirado a la vía aérea. Después, la VNI con ventilador volumétrico y boquilla sellada mantuvo una ventilación alveolar adecuada durante una fibrobroncoscopia bajo sedación. Este caso es un ejemplo del beneficio potencial del manejo cualificado de los problemas respiratorios en los ENM.