Evaluar el coste-eficacia de la graduación automática de la presión positiva continua de la vía aérea (CPAP) en el domicilio, en una y 2 noches consecutivas, en pacientes con síndrome de apneas-hiponeas durante el sueño.
Pacientes y métodosSe practicó un estudio de graduación domiciliaria con un equipo de CPAP automática (APAP) durante 2 noches consecutivas a 100 pacientes con síndrome de apneas-hipopneas durante el sueño e indicación de tratamiento con CPAP. Se evaluaron el número de estudios satisfactorios y el coste resultante de la primera noche y de las 2 noches. Se compararon las necesidades de presión durante cada noche y la concordancia entre la presión seleccionada visualmente por 2 observadores.
ResultadosLa graduación de CPAP fue satisfactoria en el 85 y el 80% de los pacientes en la primera y la segunda noches, respectivamente, y en el 88% después de las 2 noches. No hubo diferencias significativas entre las 2 noches en la presión percentil 95% (media±desviación estándar: 10,2±1,8 y 10,2±1,6 cmH2O), la presión media (7,8±1,7 y 7,7±1,7 cmH2O) y la presión visual (9,4 ± 1,5 y 9,4±1,4 cmH2O). Se obtuvo un buen grado de concordancia entre 2 observadores en la selección de presión (kappa = 0,956 para la noche 1; kappa = 0,91 para la noche 2). El coste de los estudios fue 232,63 € para la primera noche y 227,93 € para las 2 noches consecutivas.
ConclusionesCon un coste similar, la adopción de un protocolo de graduación automática de la CPAP una noche en el domicilio permite incrementar sustancialmente el número de pacientes estudiados, respecto a 2 noches consecutivas.
To assess the cost-effectiveness of automatic continuous positive airway pressure (CPAP) titration at home on 1 night or 2 consecutive nights in patients with the sleep apnea-hypopnea syndrome (SAHS).
Patients and methodsA home titration study was performed using automatic CPAP for 2 consecutive nights on 100 patients with SAHS and an indication for CPAP. The number of successful studies and the costs of the first night and both nights were analyzed. The pressure requirements on each night and the agreement between the pressures selected visually by 2 different observers were compared.
ResultsCPAP titration was successful in 85% and 80% of patients on the first night and second night, respectively, and in 88% of patients after both nights. No significant differences between the 2 nights were found for the following parameters: 95th percentile pressure (mean [SD], 10.2 [1.8] cm H2O and 10.2 [1.6] cm H2O on the first and second nights, respectively), mean pressure (7.8 [1.7] cm H2O and 7.7 [1.7] cm H2O), or the pressure selected visually (9.4 [1.5] cm H2O and 9.4 [1.4] cm H2O). Interobserver agreement on the pressure selected was good: the κ statistics were 0.956 for the first night and 0.91 for the second night. The 1-night study cost €232.63 and the 2-night study cost €227.93.
ConclusionsAutomatic CPAP titration at home for 1 night enables a substantially greater number of patients to be studied at a similar cost than is possible when titration is accomplished in 2 consecutive nights.
El síndrome de apneas-hipopneas durante el sueño (SAHS) es una enfermedad de elevada prevalencia, que afecta al 2-4% de la población1,2. El tratamiento de elección es la presión positiva continua de la vía aérea (CPAP) en los pacientes sintomáticos3,4. La graduación manual de la CPAP con polisomnografía convencional en el laboratorio del sueño es el procedimiento estándar, pero es costoso, requiere la vigilancia de un técnico y no es asequible para muchos centros. Dado que hay largas listas de espera para la realización de estudios diagnósticos y de graduación de CPAP, la graduación convencional como sistema único retrasa el inicio del tratamiento en muchos pacientes. Para resolver este problema se han desarrollado diversas estrategias alternativas, tales como fórmulas de predicción5,6, estudios de noche partida7, estudios diurnos8 y graduación por parte de la pareja9. El uso de equipos de CPAP automática (APAP) a fin de seleccionar una presión fija para su uso a largo plazo está aumentando, y se ha demostrado que ofrece una eficacia similar a la obtenida con la graduación de CPAP con polisomnografía convencional10-19. La graduación con APAP se puede realizar en el laboratorio del sueño o en una cama hospitalaria de forma vigilada o no vigilada. Varios estudios han evaluado la eficacia de la graduación de CPAP en el domicilio, pero la mayoría de ellos utilizan la APAP en el domicilio durante períodos relativamente largos, desde 3 días hasta varias semanas20-25. En un estudio reciente se ha observado que una sola noche de APAP en el domicilio puede ser tan eficaz como la graduación con polisomnografía convencional en la mayoría de los pacientes6.
En un sistema público de salud es importante objetivar los costes de los protocolos sanitarios, y en nuestro país no hay estudios que hayan evaluado el coste de un protocolo de graduación automática de CPAP en el domicilio del paciente. Así pues, el objetivo de este estudio ha sido analizar el coste-eficacia de un protocolo de 2 noches de graduación automática domiciliaria de CPAP, comparando los resultados de la primera noche y de las 2 noches consecutivas, en una amplia serie de pacientes con SAHS no tratados previamente. Como variables secundarias se han analizado la variabilidad de las presiones determinadas automática y visualmente entre las 2 noches y la concordancia en la presión seleccionada visualmente por 2 observadores.
Pacientes y métodosSelección de los pacientesSe incluyó en el estudio a 100 pacientes consecutivos con SAHS e indicación de tratamiento con CPAP, de edad comprendida entre los 18 y los 75 años. El tratamiento con CPAP se indicó un mes después del estudio diagnóstico mediante poligrafía respiratoria, según los criterios de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)26 y del Documento de Consenso Nacional sobre el SAHS27. Se excluyó a los que requerían oxigenoterapia crónica domiciliaria, a los que habían sido tratados previamente con uvulopalatofaringoplastia28 y a los que vivían fuera de la ciudad de Barcelona. El estudio fue aprobado por el comité ético del hospital y todos los pacientes dieron su consentimiento informado.
Diseño del estudioLos pacientes llegaban por la mañana al laboratorio del sueño. Un técnico les instruía en el uso del equipo de APAP en una sesión de 20min, durante la cual se recalcaba la importancia del adecuado ajuste de la mascarilla nasal. Los pacientes se llevaban el equipo de APAP a su domicilio y lo devolvían al hospital después de usarlo durante 2 noches consecutivas. Se les pedía que rellenaran un cuestionario simple acerca de la calidad subjetiva del sueño en cada una de las 2 noches (“¿Cómo ha dormido esta noche?” Bien, regular o mal). Se utilizó el equipo AutoSet Spirit (ResMed, Sidney, Australia). Se establecieron unos límites de presión entre 4 y 16 cmH2O, con un tiempo de rampa de 15min a 4 cmH2O. Se usó el mismo modelo de mascarilla nasal (UltraMirage, ResMed, Sídney, Australia) en todos los pacientes. Cuando se devolvía el equipo, un técnico volcaba los datos grabados en un ordenador y se imprimían el gráfico y el análisis automático de presiones de las 2 noches. Dos observadores analizaban por separado los resultados de los 2 estudios.
Variables estudiadasEstudios aceptables. Los estudios se consideraron aceptables si reunían los siguientes requisitos: a) registro de APAP durante al menos 4h cada noche, y b) fugas significativas ( > 0,4l/min) durante menos del 25% del tiempo de registro.
Resultados de la graduación con AutoSet. Se analizaron 2 presiones derivadas del análisis automático del AutoSet Spirit, la presión media y la presión percentil 95%. La información de las fugas significativas se obtuvo gráfica y numéricamente. Dos médicos expertos analizaron visualmente los registros de forma independiente y seleccionaron la presión considerada satisfactoria (aboliendo ronquido, apneas, hipopneas y limitación del flujo aéreo) durante el 90% del tiempo, tras excluir los períodos en que las fugas excedían 0,4l/s.
La variabilidad de los resultados de las 2 noches se evaluó comparando las presiones del análisis automático del equipo AutoSet (presión percentil 95% y presión media), la presión visual seleccionada por cada observador, las horas de uso del dispositivo y la calidad subjetiva del sueño en la encuesta realizada tras el estudio.
A nálisis económico. Los costes de la polisomnografía y las retribuciones del personal son los vigentes en nuestro hospital. El coste de una noche de graduación con AutoSet en el domicilio se obtuvo sumando los costes de personal, la amortización en 3 años de un equipo AutoSet Spirit y el importe de material de un solo uso. El coste del tiempo del técnico (20min para la instrucción inicial y 15min para volcar e imprimir los datos grabados), a 15 € por hora (8,75 € ), se estimó igual para una y 2 noches consecutivas. El tiempo que necesitaba el médico para revisar los trazados y emitir un informe se estimóen 15min, tanto para una como para 2 noches, a 21,5 € por hora (5,38 € ). La amortización de un equipo de AutoSet Spirit (4.000 €) se calculó sobre la base de 240 estudios por año a 3 años (5,55 € por noche), y el importe del material de un solo uso (mascarilla nasal, tubuladura y válvula) fue 161,74 € por estudio. El coste del número de graduaciones de CPAP que deberían efectuarse con polisomnografía convencional (341,6 € por estudio) en caso de fracaso de la graduación con APAP se añadió al coste global.
Análisis estadísticoLos datos cuantitativos se muestran como media ± desviación estándar. Se utilizaron frecuencias relativas y porcentajes para las variables cualitativas. Para el análisis inferencial se usaron el test de la t de Student para datos pareados y la prueba de la χ2 para variables cuantitativas y cualitativas, respectivamente. Con el test de rangos de Wilcoxon para datos pareados se comparó la evaluación subjetiva de la calidad del sueño de los pacientes durante las 2 noches. Por otra parte, la concordancia entre los 2 observadores en la selección visual de la presión óptima tras las 2 noches se evaluó mediante el estadístico kappa. La comparación de las presiones media, percentil 95% y seleccionada visualmente por cada observador entre las 2 noches se realizó con el método de Bland y Altman29. Para todos los tests se estableció como estadísticamente significativo un valor de p de 0,05. El análisis estadístico se realizó con el programa SPSS 13.0 para Windows (SPSS Inc., Chicago, Illinois, EE.UU.).
ResultadosLa media ± desviación estándar de edad fue 54,7 ± 12 años, el índice de masa corporal de 35,5 ± 9,3kg/m2, el índice de apneas-hipopneas (IAH) de 43 ± 24,6/h y la puntuación de la escala de somnolencia de Epworth de 8,7 ± 4,5.
Variables analizadasEstudios satisfactorios. Se consiguió una graduación válida de CPAP en 85 pacientes (85%) la primera noche y en 80 (80%) la segunda. En conjunto, la graduación fue exitosa en 88 pacientes (88%) teniendo en cuenta el resultado válido de la primera o la segunda noches. En 3 casos no se consiguió una graduación válida en la primera noche, pero sí en la segunda. Las causas de fracaso en la graduación fueron las mismas en ambas noches en 10 pacientes (intolerancia a la mascarilla en 3, fugas excesivas en 5, insuficiente tiempo de uso en 2). En los demás casos, la causa del fracaso fue diferente en las 2 noches.
Resultados de la graduación con AutoSet. Refirieron haber dormido bien en la primera y la segunda noches 29 (34,1%) y 34 pacientes (42,5%), respectivamente (p < 0,01). Los pacientes usaron la APAP significativamente durante más tiempo en la primera noche que en la segunda (6,9 ± 2,0 y 6,1 ± 1,9h; p < 0,0001). En la primera noche, el uso medio de la CPAP fue igual en pacientes que refirieron haber dormido bien o mal (6,9 ± 1,6 y 6,9 ± 2,2h, respectivamente), pero en la segunda noche los pacientes que durmieron bien o regular utilizaron la CPAP más horas que los que durmieron mal (6,8 ± 1,5 y 5,5 ± 2h, respectivamente; p < 0,001).
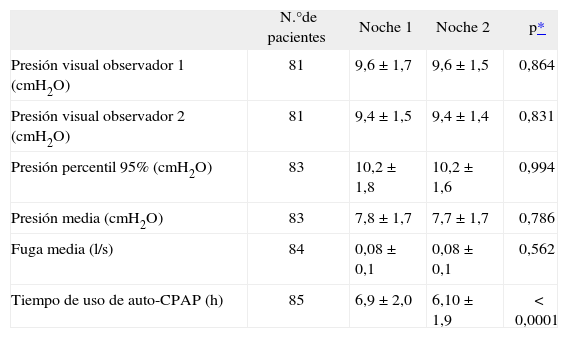
En la tabla I se muestran los resultados de las presiones derivadas del algoritmo del AutoSet y de la inspección visual de los 2 observadores en cada noche. Las presiones percentil 95% y media no fueron significativamente diferentes entre las 2 noches. La presión percentil 95% fue significativamente mayor que la presión seleccionada de forma visual por ambos observadores cada noche.
Resultados de 2 noches consecutivas con graduación automática de la presión positiva continua de la vía aérea (CPAP)
| N.°de pacientes | Noche 1 | Noche 2 | p* | |
| Presión visual observador 1 (cmH2O) | 81 | 9,6 ± 1,7 | 9,6 ± 1,5 | 0,864 |
| Presión visual observador 2 (cmH2O) | 81 | 9,4 ± 1,5 | 9,4 ± 1,4 | 0,831 |
| Presión percentil 95% (cmH2O) | 83 | 10,2 ± 1,8 | 10,2 ± 1,6 | 0,994 |
| Presión media (cmH2O) | 83 | 7,8 ± 1,7 | 7,7 ± 1,7 | 0,786 |
| Fuga media (l/s) | 84 | 0,08 ± 0,1 | 0,08 ± 0,1 | 0,562 |
| Tiempo de uso de auto-CPAP (h) | 85 | 6,9 ± 2,0 | 6,10 ± 1,9 | < 0,0001 |
Valores expresados como media ± desviación estándar.
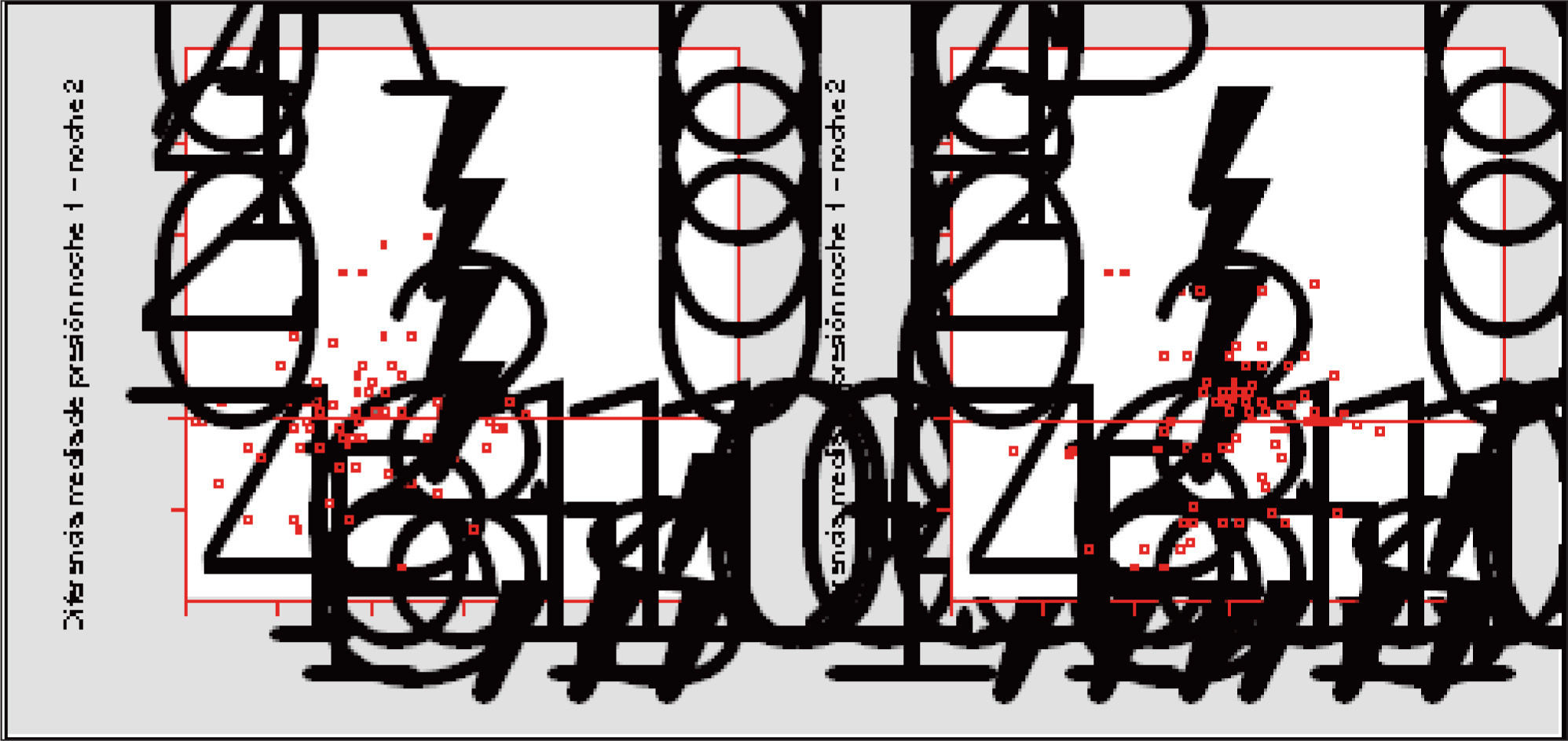
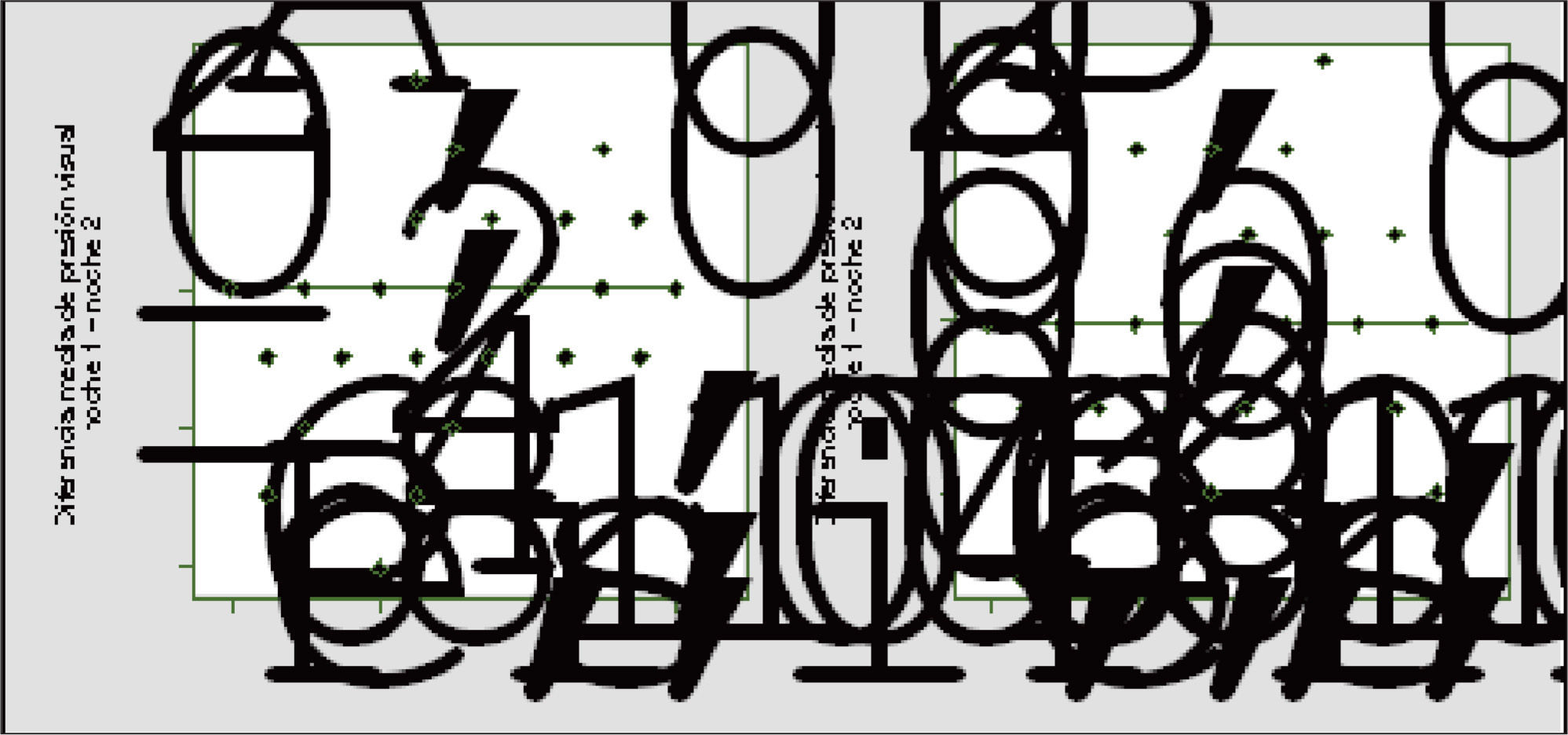
El coeficiente de concordancia kappa interobservadores fue 0,956 para la primera noche, 0,91 para la segunda y 0,957 para la presión final considerando los resultados de ambas noches. La diferencia entre las 2 noches de la presión percentil 95% y de la presión media no difirió significativamente de cero, con un valor de -0,006 ± 1,56 cmH2O (límites de concordancia ± 3,05) y 0,04 ± 1,38 cmH2O (límites de concordancia ± 2,70), respectivamente (fig. 1). La diferencia media de la presión visual seleccionada en las 2 noches fue –0,025 ± 1,30 cmH2O (límites de concordancia ± 2,60) para el observador 1 y –0,025 ± 1,04 cmH2O (límites de concordancia ± 2,08) para el observador 2 (fig. 2).
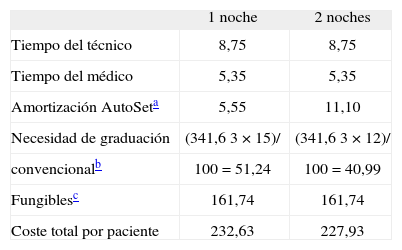
En la tabla II se describe el coste comparativo estimado de una y 2 noches consecutivas de graduación de CPAP domiciliaria. Se hubiera indicado una graduación convencional de CPAP debido al fracaso de la graduación con APAP en 15 pacientes tras la primera noche con APAP. Con el protocolo de 2 noches, la necesidad de graduación convencional se redujo a 12 pacientes. El coste global de una sola noche y de 2 noches consecutivas fue de 232,63 y 227,93 € por paciente, respectivamente, y ambas opciones fueron más económicas que la graduación con polisomnografía convencional (341,6 €).
Coste de una y 2 noches consecutivas de graduación automática de la presión positiva continua de la vía aérea (€)
| 1 noche | 2 noches | |
| Tiempo del técnico | 8,75 | 8,75 |
| Tiempo del médico | 5,35 | 5,35 |
| Amortización AutoSeta | 5,55 | 11,10 |
| Necesidad de graduación | (341,6 3 × 15)/ | (341,6 3 × 12)/ |
| convencionalb | 100 = 51,24 | 100 = 40,99 |
| Fungiblesc | 161,74 | 161,74 |
| Coste total por paciente | 232,63 | 227,93 |
En este estudio hallamos que la graduación automática domiciliaria de CPAP durante la primera noche fue efectiva en el 85% de los pacientes. La segunda noche permitió una graduación eficaz en el 3% de los pacientes en que fracasó en la primera noche. El coste de una noche y de 2 noches consecutivas de graduación con APAP fue equivalente. La variabilidad de las presiones obtenidas durante ambas noches no fue significativa, y la concordancia entre 2 observadores en la selección visual de la presión óptima en cada noche fue buena.
En su primera versión (AutoSet Clinical), el algoritmo del AutoSet ya demostró ser útil en el laboratorio del sueño para graduar una presión eficaz en el 96% de una serie de pacientes con SAHS30. La presión recomendada por el AutoSet presentaba escasa variabilidad en el tiempo y el cumplimiento del tratamiento era bueno a los 8 meses de seguimiento31. Siete ensayos aleatorizados6,11,24,25,31-33 y varias series clínicas11-19,25,34,35 han encontrado que los sistemas de APAP pueden utilizarse para seleccionar una presión fija de CPAP que reduce el IAH a menos de 10 por hora. Este procedimiento fue efectivo en el 80-95% de los pacientes estudiados en el laboratorio del sueño, ya fuera de forma vigilada o no. La graduación con sistemas de APAP también ha probado ser útil en el ámbito domiciliario. Sin embargo, la mayoría de los estudios se han realizado usando el equipo de APAP durante varios días. Fletcher et al22 hallaron que la graduación con APAP era eficaz en el 78% de los pacientes, pero se requería una media de 2,4 estudios por paciente para conseguir una presión de tratamiento satisfactoria. Series23, que evaluó la graduación con APAP en un ensayo de una a 2 semanas, mostró que la prueba durante una semana era tan efectiva como durante 2 semanas para determinar una presión efectiva. West et al24, por su parte, compararon la graduación convencional de CPAP en el laboratorio con la presión seleccionada tras usar un equipo de APAP durante una semana en el domicilio y una presión fija determinada por un algoritmo, sin encontrar diferencias significativas en las variables de seguimiento entre los 3 métodos. Como en el estudio de Planes et al25, concluyeron que, comparada con la graduación convencional, la graduación domiciliaria con APAP reduce el coste y el tiempo desde el diagnóstico al tratamiento. En un estudio reciente que comparó la graduación de CPAP con AutoSet Spirit en el laboratorio del sueño y durante 3 noches consecutivas en casa, se encontró que ambos métodos eran igualmente efectivos. La graduación fue eficaz en el 100% de los pacientes y no hubo diferencias en la presión de CPAP entre las 3 noches20. Sólo un estudio6 ha mostrado que una noche con un equipo de APAP en el domicilio es exitosa en el 82% de los pacientes y que la presión efectiva usando este procedimiento no difiere de la determinada con polisomnografía convencional; nuestro estudio corrobora esta tasa de éxito.
El coste de 2 noches consecutivas fue 4,7 € menor que el coste de una sola noche según nuestra estimación. Sin embargo, la eficacia del estudio mediante 2 noches consecutivas fue superior al de la primera noche en sólo 3 pacientes (3%). Habida cuenta de las largas listas de espera en la mayoría de laboratorios de sueño, la graduación durante una sola noche permite utilizar el equipo cada noche, con lo que se dobla el número de estudios que podrían realizarse si se utilizase un protocolo de 2 noches y, por tanto, se acelera el acceso al tratamiento de los pacientes. En consecuencia, consideramos que la graduación con APAP es más coste-eficaz en una noche que en 2 noches consecutivas. Aunque el coste de la prueba se ha estimado considerando material de un solo uso (mascarilla nasal, tubuladura y válvula), este coste podría verse disminuido de forma significativa reutilizando el material previa esterilización, en cuyo caso también habría que tener en cuenta este coste. Tal procedimiento no modificaría las diferencias entre una y 2 noches, pero sí disminuiría el cálculo global del coste de la prueba.
En nuestros pacientes, el valor medio de la escala de Epworth fue 8,7, aunque el IAH medio fue de 43. Los pacientes no estaban seleccionados, sino que se incluyeron en el estudio de forma consecutiva y son representativos de nuestra población con SAHS. Pensamos que el bajo valor de la escala de Epworth puede explicarse por las limitaciones inherentes a la interpretación de la escala (pacientes que no leen, que no conducen), pero también puede indicar un cambio en las características de los pacientes referidos a los laboratorios de sueño. Muchos pacientes refieren hipersomnia significativa, pero en otros no es significativa y son estudiados por apneas observadas, sueño no reparador, mal descanso nocturno, excesiva somnolencia en situaciones relajadas o fatiga diurna. La eficacia de la CPAP sobre los síntomas de SAHS se ha demostrado en estudios controlados incluso en casos leves-moderados36. En otras ocasiones se remite al laboratorio de sueño por sospecha de apneas a pacientes con enfermedad cardiovascular, debido a la evidencia creciente del efecto nocivo del SAHS en esta afección37,38. En estos pacientes indicamos el tratamiento con CPAP si el IAH es superior a 30, para revaluar meses después la indicación definitiva.
Un mayor número de pacientes refirió haber dormido bien en la segunda noche con el equipo de APAP respecto a la primera, lo que indica un efecto positivo de adaptación al tratamiento. Sin embargo, el tiempo medio de uso de la APAP fue inferior durante la segunda noche, debido a que los pacientes que durmieron mal durante la primera noche usaron el dispositivo menos tiempo durante la segunda.
No encontramos variaciones significativas de las presiones obtenidas por el análisis automático del AutoSet (percentil 95% y media) entre las 2 noches consecutivas, aunque el gráfico de Bland y Altman muestra que, en algunos casos, puede haber una variabilidad considerable. Estos resultados son coincidentes con los de Stradling et al21, quienes describieron una considerable imprecisión de la presión percentil 95% (entre 1,65 y 2,45 cmH2O) obtenida con APAP en 4 noches diferentes, pero con escaso error respecto a un valor de referencia obtenido como media de la presión percentil 95% durante 28 noches. Esta variabilidad se ha atribuido a variaciones en la calidad del sueño39 más que a una auténtica diferencia en el requerimiento de presión, y es muy similar a la reproducibilidad descrita para la presión de CPAP obtenida mediante graduación con polisomnografía convencional en 2 noches consecutivas, en que la presión eficaz fue 0,5 ± 1,3 cmH2O (límites: –2 a 3 cmH2O) más alta en la segunda noche que en la primera40.
En la práctica clínica determinamos visualmente la presión percentil 90% como presión eficaz, con el fin de evitar presiones excesivas durante más del 10% del tiempo. Debido al carácter subjetivo de este método de valoración, nos interesaba valorar el grado de concordancia entre 2 observadores, que resultó ser bueno en nuestra serie, corroborando así los resultados descritos en una población de 20 pacientes6.
Nuestro estudio tiene varias limitaciones. En primer lugar, aunque su objetivo principal era comparar la eficacia y el coste de una o 2 noches consecutivas de graduación domiciliaria con APAP, no practicamos una polisomnografía de control para evaluar la efectividad del tratamiento con la presión de CPAP determinada con la graduación mediante APAP. De hecho, nuestro estudio se basa en la asunción de que la efectividad de la presión seleccionada mediante graduación con APAP está demostrada6,10-19,32,33. Por otra parte, frente a un diseño alternativo aleatorizado a una o 2 noches en 2 grupos de pacientes, optamos por un diseño en que los resultados del mismo paciente en una o 2 noches se comparaban entre sí. Finalmente, nuestro estudio no permite analizar si el grado de cumplimiento del tratamiento con CPAP a largo plazo en función de un protocolo de graduación de una o 2 noches sería diferente, aunque la ausencia de diferencias de presión entre ambas noches en principio no lo indica.
Así pues, concluimos que la graduación domiciliaria con AutoSet Spirit puede conseguirse en una sola noche en la mayoría de los pacientes con SAHS y que este procedimiento tiene un perfil de coste-eficacia superior a un protocolo de 2 noches consecutivas. La variabilidad de presiones en 2 noches consecutivas, aunque evidente en algunos casos, no es significativa en el conjunto de pacientes. La concordancia entre 2 observadores en la selección visual de la presión efectiva es buena.
AgradecimientosLos autores agradecen la ayuda técnica del personal del Laboratorio del Sueño del Hospital Universitari Vall d'Hebron, en particular, Anahita Saheb Shashani y Joana Tadeo, y la ayuda de Rosa Llória en la edición del manuscrito.
Estudio financiado en parte por CIBER 06/036 de Enfermedades Respiratorias, Instituto de Salud Carlos III, Madrid.