Los macrólidos son antibióticos que además de su acción antibacteriana pueden presentar un cierto efecto antiinflamatorio por disminución de la actividad de las células inmunitarias y alteración de las células bacterianas.
Ya en los años 80 se observó un aumento de la supervivencia en pacientes afectados de panbronquiolitis difusa después de tratarse con eritromicina. En la actualidad, el uso de macrólidos en diferentes enfermedades de carácter inflamatorio crónico ha aumentado significativamente. En la fibrosis quística, el asma, las bronquiectasias, entre otras, se han observado mejoras clínicas asociadas a la administración de macrólidos.
Sin embargo, y a pesar del aparente beneficio clínico que parecen aportar, los resultados publicados hasta la fecha son controvertidos y no permiten obtener resultados concluyentes. Esto hace necesario realizar futuros ensayos clínicos para confirmar o rebatir el uso a largo plazo de estos fármacos, que no están exentos de efectos adversos, principalmente la aparición de especies bacterianas resistentes.
The macrolides are antibiotics that, besides their anti-bacterial action, have an anti-inflammatory effect, by decreasing the activity of the immune cells and bacteria cell changes.
An increase the survival of patients suffering from diffuse panbronchiolitis was already seen in the 1980s, after being treated with erythromycin. Currently, the use of macrolides in various chronic inflammatory diseases has increased significantly. Clinical improvements associated to the administration of macrolides have been observed in diseases such as, cystic fibrosis, asthma, and bronchiectasis.
However, despite the apparent clinical benefit they seem to provide, the published results up until now are controversial and conclusive results are unable to be obtained. This means that further clinical trials are necessary to confirm or refute the long-term use of these drugs, which are not free of adverse effects, mainly the appearance of resistant bacteria.
Los macrólidos son antibióticos que se caracterizan por tener un anillo lactónico macrocíclico: i) de 14 átomos: eritromicina, claritromicina, oleandomicina o roxitromicina; ii) de 15 átomos: azitromicina, o iii) de 16 átomos: espiramicina y josamicina. Todos ellos actúan inhibiendo la síntesis de proteínas por unión a la subunidad 50S del ribosoma bacteriano y bloquean el proceso de traslocación. Son antibióticos principalmente bacteriostáticos, aunque de acuerdo con la especie bacteriana, el tamaño del inóculo, la fase de crecimiento bacteriano y las concentraciones del antibiótico en biofase, pueden tener también efectos bactericidas. El primer macrólido (eritromicina) posee actividad antibacteriana sobre la mayor parte de cocos grampositivos y algunos anaerobios y bacilos grampositivos. Los bacilos gramnegativos son intrínsecamente resistentes a eritromicina1.
La aparición de nuevos macrólidos, como claritromicina y azitromicina, ha permitido disponer de nuevas opciones terapéuticas en las infecciones bacterianas, en general, poco sensibles a otros antibióticos2. Las características farmacocinéticas de los macrólidos, como volumen de distribución elevado y acumulación intracelular, permiten alcanzar concentraciones tisulares elevadas, que en las vías respiratorias son del orden de 50 a 100 veces superiores a las concentraciones plasmáticas3,4. La claritromicina presenta también actividad frente a Chlamydia sp., Legionella sp., Mycoplasma sp., Mycobacterium avium complex y Helicobacter pylori. A diferencia de la eritromicina, la azitromicina presenta actividad frente a la mayoría de los gérmenes gramnegativos, incluyendo aerobios, como Haemophillus sp., Moraxella sp. o Neisseria sp.
Además, los macrólidos presentan una actividad antiinflamatoria e inmunomoduladora, mostrada in vivo e in vitro, en modelos animales y humanos y en diferentes situaciones clínicas5,6. Estas otras propiedades les confieren a los macrólidos un papel diferente a las clásicas utilidades como antibióticos y nuevas posibilidades terapéuticas.
Mecanismos de acciónAún no están del todo definidos los mecanismos de acción exactos por los que los macrólidos presentan esta actividad antiinflamatoria, si bien se conoce que actúan en diversos mecanismos moleculares, celulares y bacterianos (tabla 1).
Mecanismos de acción implicados en la actividad antiinflamatoria de los macrólidos
| Efectos y características | |
| Mecanismos de acción de macrólidos en las células huésped | |
| Producción mucoide y propiedades reológicas | Menor secreción, mayor elasticidad y movimiento ciliar |
| Funcionalidad de las células del sistema inmunitario | Disminución en neutrófilos y macrófagos de la quimiotaxis, la migración y de la activación celular. Aumento de apoptosis |
| Disminución de la expresión de moléculas de adherencia celular: Mac-1, ICAM-1, beta-2-integrinas (CD11b/CD18), E-selectina, LFA-3 y VCAM-1 | |
| Producción de citocinas | Disminución de IL-1β, IL-6, IL-8, IL-4, IL-5, TNF-α, IFN-γ, PGF1α, PGE2 y GM-CSF. Sin alteración de IL-2 y LTB4 |
| Producción de especies oxidantes | Disminución de anión superóxido, NADPH oxidasa y nitroso-sintasa |
| Factores de transcripción nuclear y vías de regulación génica | Alteración de la unión a ADN de NF-κ-B y AP-1, promotores de genes de citocinas proinflamatorias |
| Inhibición en la expresión de genes de proteínas mucoides vía ERK | |
| Vías metabólicas de señalización intracelulares | Alteración de la vía de proteincinasas (MAPK): JNK |
| Transportadores de la membrana | Incremento de la expresión de MPR1 y MDR1 |
| Uniones celulares | Incremento en la expresión de moléculas tight junctions: claudins, occludins y JAM |
| Anticuerpos plasmáticos | Sin efecto en BPI-ANCA |
| Mecanismos de acción de macrólidos en poblaciones bacterianas | |
| Efectos en Pseudomonas aeruginosa | Alteración de factores de virulencia: disminución de producción de biofilm (biocapa) y menor movilidad |
| Alteración del sistema quorum sensing (sistema de percepción por quorum): reducción de la transcripción de genes implicados (lasI y rhlR). Menor expresión de proteínas de estrés (Gro-ELK) | |
ADN: ácido desoxirribonucleico; AP-1: activator protein-1 ‘activador de proteína 1’; BPI-ANCA: antineutrophil cytoplasmic autoantibodies against bactericidal permeability-increasing protein; CD: cluster of differentiation; ERK: extracellular signal regulated kinase ‘cinasa regulada por señal extracelular’; GM-CSF: granulocyte-macrophage colony stimulating factor ‘factor estimulante de colonias de granulocitos y macrófagos’; ICAM-1: intercellular adhesion molecule 1 ‘molécula de adhesión intercelular 1’; IFN: interferón; IL: interleucina; JAM: junctional adhesion molecules ‘moléculas de adhesión para la unión’; JNK: c-jun N-terminal kinase; LFA-3: lymphocyte function-associated antigen 3 ‘antígeno asociado a la función linfocitaria 3’; LTB4: leucotrieno B-4; Mac-1: macrophage adhesion molecule 1; MAPK: mitogen active protein kinase ‘mitógeno activador de proteincinasa’; MDR1: multidrug resistance protein 1 ‘proteína de resistencia a múltiples fármacos 1’; MPR1: multidrug resistance associated protein 1; NADPH: nicotinamide adenine dinucleotide phosphate reduced ‘dinucleotido de nicotinamida y adenina, fosfato reducido’; NF-κ-B: nuclear factor-kappa B ‘factor nuclear kappa B’; PGE2: prostaglandina E-2; PGF1a: prostaglandina F-1a; TNF-a: factor de necrosis tumoral alfa; VCAM-1: vascular cell adhesion molecule 1 ‘molécula de adhesión a célula vascular’.
Los efectos de los macrólidos en las células huésped incluyen alteraciones en las propiedades reológicas y en la producción mucoide. En un ensayo clínico aleatorizado, doble ciego y placebo controlado, en el que se administró claritromicina a dosis de 100mg 2 veces al día durante 8 semanas a una poblacion de 31 pacientes con hipersecreción mucosa asociada a bronquitis crónica, a bronquiectasias o a panbronquiolits difusa, se observó en casi el 50% de los pacientes no sólo una disminución de la producción y la secreción mucosa, sino también un incremento del aclaramiento ciliar junto con una mayor facilidad en la expectoración7. Otros estudios mostraron datos similares al utilizar claritromicina a dosis de 400mg/día durante un período de 7 días, con un aumento en la producción de esputo en el 38% de los pacientes8. Estos mismos efectos se habían descrito previamente para eritromicina9.
Asimismo, los macrólidos interfieren en la función de los neutrófilos y los macrófagos del tracto respiratorio, lo que altera los procesos de quimiotaxis, la migración y la activación celular10,11. Estas alteraciones afectan a la supervivencia celular, ya que la azitromicina, la claritromicina y la roxitromicina inducen apoptosis de linfocitos y neutrófilos12–16. Las moléculas implicadas en los procesos de adherencia también ven alterada su función, ya que la eritromicina, la roxitromicina y la claritromicina son capaces de disminuir su expresión17–20.
La producción de citocinas proinflamatorias está disminuida tras la administración de macrólidos. Diversas interleucinas (IL) con un reconocido papel en la inflamación, como la IL-1, la IL-6 o la IL-8, entre otras, tienen claramente inhibida su expresión21–26. Otros mediadores inflamatorios de fase aguda que también tienen reducida su expresión son el TNF-α y el IFN-γ27–29. Por el contrario, el efecto de los macrólidos en la expresión de leucotrienos o factores de crecimiento celular no parece ser de relevancia30,31. Además, diversas especies con potencial oxidante que forman parte de la inmunidad innata de los neutrófilos, como el anión superóxido o el óxido nítrico, también se encuentran disminuidas por acción de la eritromicina, la claritromicina y la roxitromicina32–35.
Estos efectos en la disminución de los mediadores tendrían su origen en la alteración que los macrólidos causan en la unión de diversos factores de transcripción nuclear, como nuclear factor-kappa B (NF-κ-B, ‘factor nuclear kappa B’) y activator protein-1 (AP-1, ‘activador de proteína 1’), en la unión al ADN de los promotores de los genes implicados, y se especula que la deficiencia de glutatión podría activar estos mecanismos36–40. La alteración de varias vías de señalización intracelular, como las proteínas cinasas (mitogen active protein kinases), también podría inhibir la expresión de los genes41–44.
Los macrólidos inducen la expresión de transportadores celulares, como azitromicina administrada (500mg/día) durante un mes, que induce la expresión de la multidrug resistance-associated protein-1. Este transportador pertenece a la clase adenosine triphosphate binding cassette (ATP binding cassette, ‘adenosintrifosfato binding cassette’), la misma clase a la que pertenecen los transportadores de iones cloruro cystic fibrosis transmembrane conductance regulator (CFTR, ‘proteína reguladora de la conductabilidad’), que se encuentran alterados en la fibrosis quística (FQ). Al tratarse de transportadores que actúan con mecanismos de acción similares, la expresión de la multidrug resistance-associated protein-1 supondría un mecanismo compensador en el transporte de iones cloruro, y así suplir los transportadores CFTR dañados, lo que tiene un resultado final de un beneficio clínico evidente45–58.
La azitromicina también altera la unión entre las células. Las uniones herméticas o tight junctions están localizadas en la membrana de las células epiteliales y forman parte de la barrera que regula el movimiento de iones y solutos a través de ellas. La azitromicina induce la formación de las proteínas que forman las tight junctions, efecto que la eritromicina no parece presentar49.
También se ha estudiado el efecto de la azitromicina sobre los antineutrophil cytoplasmic autoantibodies against bactericidal permeability-increasing protein (BPI-ANCA). La BPI es una proteína asociada a la membrana de los neutrófilos que le confiere propiedades bactericidas y antiendotoxinas. Los anticuerpos anti-BPI se encuentran elevados en los pacientes con FQ, y anulan estos efectos defensivos, lo que se correlaciona con un deterioro de la función pulmonar y una mayor colonización por Pseudomonas aeruginosa. La hipótesis de que los macrólidos pueden disminuir los BPI-ANCA se ha estudiado en un ensayo clínico aleatorizado, doble ciego y controlado con placebo de 3 meses de duración, en el que se administró azitromicina (250mg 2 veces por semana) a 18 pacientes con FQ, y no se pudo demostrar efecto significativo en la disminución de los BPI-ANCA50.
Los efectos que ejercen los macrólidos sobre las poblaciones bacterianas y que permiten explicar su acción antiinflamatoria son la alteración de los factores de virulencia y los mecanismos de comunicación51,52. En el caso de P. aeruginosa, uno de los mecanismos que confiere resistencia a las defensas naturales del huésped y menor sensibilidad a la acción de antibióticos es la formación de una capa externa protectora compuesta de alginatos, también llamada “biofilm”. La claritromicina y la azitromicina inhiben el acoplamiento y retardan la formación del biofilm53,54. La formación del biofilm y los factores de virulencia en P. aeruginosa están controlados por un sistema de comunicación entre bacterias conocido como quorum sensing55,56. Los macrólidos inhiben varios de los genes implicados en la expresión de proteínas de este sistema, por ejemplo, la azitromicina reduce la transcripción de lasI y de rhlR y también ciertas proteínas de estrés, como Gro-ELK, lo que conlleva una menor movilidad bacteriana, un incremento de la susceptibilidad a la fagocitosis y una mayor mortalidad bacteriana57–59. Otros mecanismos propios de los macrólidos y que están implicados en la alteración de la formación del biofilm incluyen la inhibición del ciclo de la guanosino-difosfo-D-manosa-deshidrogenasa y la alteración de las fimbrias60–62.
Efecto antiinflamatorio de los macrólidos y su utilidad en las enfermedades respiratoriasDesde que los macrólidos se empezaron a utilizar en la década de 1970 en el tratamiento del asma y tras los espectaculares resultados obtenidos en los pacientes afectados de panbronquiolitis difusa (PBD), su uso como tratamiento antiinflamatorio se extendió a otras enfermedades respiratorias, como la FQ, la enfermedad pulmonar obstructiva crónica (EPOC), las bronquiectasias y el síndrome de bronquiolitis obliterante (BOS, bronchiolitis obliterans syndrome), entre otras63,64.
Panbronquiolitis difusaLa PBD es una enfermedad respiratoria crónica de etiología desconocida, descrita casi exclusivamente en varones adultos de Japón, que presenta numerosas similitudes con la FQ65. Se caracteriza por una inflamación crónica de las vías respiratorias junto con una destrucción progresiva del parénquima pulmonar. Los microorganismos que colonizan inicialmente las vías respiratorias de estos pacientes son Haemophilus influenzae, Streptococcus pneumoniae y Staphylococcus aureus. Posteriormente, se aísla hasta en el 70% de los pacientes P. aeruginosa con fenotipo mucoide, lo que conlleva una supervivencia a los 5 años de sólo un 8%. Al introducir eritromicina oral al tratamiento convencional, la mortalidad disminuye sustancialmente y la supervivencia aumenta hasta el 92%64–67. La claritromicina también ha demostrado su utilidad en esta enfermedad con unos resultados similares a los descritos por eritromicina68.
Fibrosis quísticaLa FQ se caracteriza por una alteración o una ausencia de la CFTR que regula el paso del ión cloruro a través de la superficie de las células epiteliales. Esto hace que las secreciones gastrointestinales y respiratorias sean más viscosas y espesas, por lo que obliteran estas vías, y favorecen las infecciones y la aparición de lesiones por mediación de productos inflamatorios y tóxicos bacterianos. Los patógenos que dominan en las etapas iniciales de la enfermedad son S. aureus y H. influenzae. En fases más avanzadas, la colonización es por P. aeruginosa, predominante de tipo mucoide (productores de biofilms). El sistema inmunitario concentra la presencia de una gran cantidad de neutrófilos en las vías aéreas que desencadenan una gran respuesta inflamatoria con la producción de citocinas y productos oxidantes que dañan el parénquima pulmonar.
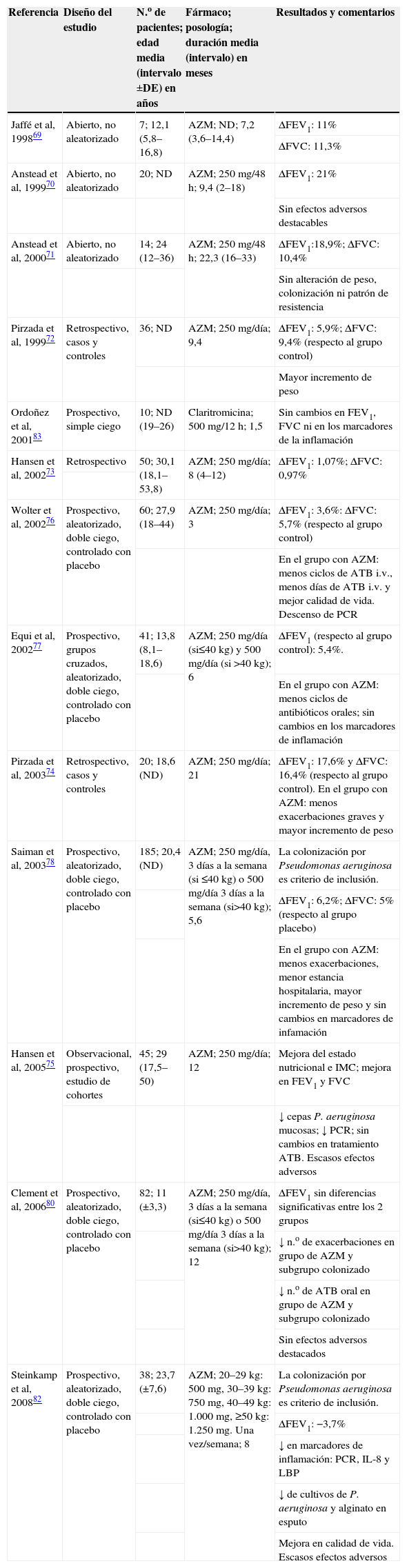
La utilización de macrólidos en la FQ se basa en los resultados obtenidos en pacientes con PBD y las numerosas similitudes que ambas enfermedades comparten65. La tabla 2 recoge los principales estudios clínicos realizados con macrólidos en FQ.
Estudios realizados con macrólidos en pacientes con fibrosis quística
| Referencia | Diseño del estudio | N.o de pacientes; edad media (intervalo ±DE) en años | Fármaco; posología; duración media (intervalo) en meses | Resultados y comentarios |
| Jaffé et al, 199869 | Abierto, no aleatorizado | 7; 12,1 (5,8–16,8) | AZM; ND; 7,2 (3,6–14,4) | ΔFEV1: 11% |
| ΔFVC: 11,3% | ||||
| Anstead et al, 199970 | Abierto, no aleatorizado | 20; ND | AZM; 250mg/48h; 9,4 (2–18) | ΔFEV1: 21% |
| Sin efectos adversos destacables | ||||
| Anstead et al, 200071 | Abierto, no aleatorizado | 14; 24 (12–36) | AZM; 250mg/48h; 22,3 (16–33) | ΔFEV1:18,9%; ΔFVC: 10,4% |
| Sin alteración de peso, colonización ni patrón de resistencia | ||||
| Pirzada et al, 199972 | Retrospectivo, casos y controles | 36; ND | AZM; 250mg/día; 9,4 | ΔFEV1: 5,9%; ΔFVC: 9,4% (respecto al grupo control) |
| Mayor incremento de peso | ||||
| Ordoñez et al, 200183 | Prospectivo, simple ciego | 10; ND (19–26) | Claritromicina; 500mg/12h; 1,5 | Sin cambios en FEV1, FVC ni en los marcadores de la inflamación |
| Hansen et al, 200273 | Retrospectivo | 50; 30,1 (18,1–53,8) | AZM; 250mg/día; 8 (4–12) | ΔFEV1: 1,07%; ΔFVC: 0,97% |
| Wolter et al, 200276 | Prospectivo, aleatorizado, doble ciego, controlado con placebo | 60; 27,9 (18–44) | AZM; 250mg/día; 3 | ΔFEV1: 3,6%: ΔFVC: 5,7% (respecto al grupo control) |
| En el grupo con AZM: menos ciclos de ATB i.v., menos días de ATB i.v. y mejor calidad de vida. Descenso de PCR | ||||
| Equi et al, 200277 | Prospectivo, grupos cruzados, aleatorizado, doble ciego, controlado con placebo | 41; 13,8 (8,1–18,6) | AZM; 250mg/día (si≤40kg) y 500mg/día (si >40kg); 6 | ΔFEV1 (respecto al grupo control): 5,4%. |
| En el grupo con AZM: menos ciclos de antibióticos orales; sin cambios en los marcadores de inflamación | ||||
| Pirzada et al, 200374 | Retrospectivo, casos y controles | 20; 18,6 (ND) | AZM; 250mg/día; 21 | ΔFEV1: 17,6% y ΔFVC: 16,4% (respecto al grupo control). En el grupo con AZM: menos exacerbaciones graves y mayor incremento de peso |
| Saiman et al, 200378 | Prospectivo, aleatorizado, doble ciego, controlado con placebo | 185; 20,4 (ND) | AZM; 250mg/día, 3 días a la semana (si ≤40 kg) o 500mg/día 3 días a la semana (si>40kg); 5,6 | La colonización por Pseudomonas aeruginosa es criterio de inclusión. |
| ΔFEV1: 6,2%; ΔFVC: 5% (respecto al grupo placebo) | ||||
| En el grupo con AZM: menos exacerbaciones, menor estancia hospitalaria, mayor incremento de peso y sin cambios en marcadores de infamación | ||||
| Hansen et al, 200575 | Observacional, prospectivo, estudio de cohortes | 45; 29 (17,5–50) | AZM; 250mg/día; 12 | Mejora del estado nutricional e IMC; mejora en FEV1 y FVC |
| ↓ cepas P. aeruginosa mucosas; ↓ PCR; sin cambios en tratamiento ATB. Escasos efectos adversos | ||||
| Clement et al, 200680 | Prospectivo, aleatorizado, doble ciego, controlado con placebo | 82; 11 (±3,3) | AZM; 250mg/día, 3 días a la semana (si≤40kg) o 500mg/día 3 días a la semana (si>40kg); 12 | ΔFEV1 sin diferencias significativas entre los 2 grupos |
| ↓ n.o de exacerbaciones en grupo de AZM y subgrupo colonizado | ||||
| ↓ n.o de ATB oral en grupo de AZM y subgrupo colonizado | ||||
| Sin efectos adversos destacados | ||||
| Steinkamp et al, 200882 | Prospectivo, aleatorizado, doble ciego, controlado con placebo | 38; 23,7 (±7,6) | AZM; 20–29kg: 500mg, 30–39kg: 750mg, 40–49kg: 1.000mg, ≥50kg: 1.250mg. Una vez/semana; 8 | La colonización por Pseudomonas aeruginosa es criterio de inclusión. |
| ΔFEV1: −3,7% | ||||
| ↓ en marcadores de inflamación: PCR, IL-8 y LBP | ||||
| ↓ de cultivos de P. aeruginosa y alginato en esputo | ||||
| Mejora en calidad de vida. Escasos efectos adversos |
ΔFEV1: diferencia entre final e inicio del volumen espiratorio forzado del primer segundo; ΔFVC: diferencia entre final e inicio de la capacidad vital forzada; ATB: antibiótico; AZM: azitromicina; DE: desviación estándar; IL: interleucina; IMC: índice de masa corporal; i.v.: intravenoso; LBP: proteína de unión a lipopolisacárido; ND: no datos; PCR: proteína C reactiva.
Desde que Jaffe et al69 publicaran el primer estudio del que se tiene constancia formal de la aportación de un macrólido (azitromicina) en el tratamiento de la FQ se han publicado nuevos resultados del uso de macrólidos. Diversos estudios observacionales del uso de azitromicina en FQ70–75 muestran una mejora de la función pulmonar en el forced expired volumen in first second (FEV1, ‘volumen espiratorio forzado del primer segundo’) con incrementos desde un 1,0773 hasta un 21%70. Existe también un incremento generalizado de la forced vital capacity (FVC, ‘capacidad vital forzada’) desde un 0,97 hasta un 16,4%, aunque no siempre con significación estadística71. Únicamente en uno de los estudios la ausencia de colonización por P. aeruginosa no fue criterio de exclusión72 y, aunque existen resultados positivos (mejoría de la función pulmonar e incremento en el peso de los pacientes), los resultados del estudio se presentan globalmente sin un análisis por subgrupo de los pacientes no colonizados. Estos estudios muestran otros resultados interesantes, como: i) el incremento generalizado tanto del peso como del índice de masa corporal; ii) la disparidad en cuanto a los controles microbiológicos, ya que si bien algunos estudios no muestran alteración en la flora habitual71, otros muestran un descenso significativo de P. aeruginosa morfotipo mucoide en muestras de esputo73,75, disminución de S. aureus o aumento de Stenotrophomonas maltophilia75, y iii) los efectos en la disminución de los síntomas de agudización y el uso de antibióticos intravenosos difieren entre los que muestran un efecto positivo, menos exacerbaciones y menos antibióticos74 y aquéllos en los que no existe alteración75. Cabe destacar que en ninguno de estos estudios se detectaron efectos secundarios importantes.
Desde que Wolter et al76 presentaran los resultados de su estudio, han sido 5 los ensayos clínicos aleatorizados, doble ciego y placebo controlados que se han publicado con el uso de azitromicina en la FQ. Las poblaciones estudiadas corresponden principalmente a pacientes jóvenes y a menores de edad, y sólo un estudio se realizó en pacientes adultos76. La colonización por P. aeruginosa es criterio de inclusión solamente en 2 de los trabajos78,82, mientras que en el resto de los estudios no se tiene en cuenta este estado76,77,80. Las dosis de macrólidos utilizadas en todos ellos son similares: 250mg de azitromicina 3 veces por semana si el paciente pesa menos de 40kg o 500mg si el peso es mayor de 40kg, aunque en el estudio realizado sólo en adultos76 no se ajusta la dosis según el peso y todos los pacientes reciben la dosis fija de 250mg. Excepcionalmente, el estudio de Steinkamp et al82 es el único que utiliza una posología única semanal y ajustada según peso: 20–29kg (500mg); 30–39kg (750mg); 40–49kg (1.000mg), y mayor o igual a 50kg (1.250mg).
En referencia a los resultados, se observa la mejora de la función pulmonar en 3 de los estudios con un incremento del FEV1 y de la FVC en 2 de estos estudios. En otros 2 estudios80,82 no se hallan diferencias significativas en ninguno de estos 2 parámetros en comparación con placebo. En concreto, en uno de éstos82 se observa una tendencia a la inversa al disminuir la función pulmonar respecto a la basal, si bien esto puede justificarse por el hecho de que el estudio se inicia inmediatamente después de recibir un ciclo de antibióticos, a diferencia del resto de los estudios.
La mayoría de los ensayos coinciden en que el uso de azitromicina permite reducir no sólo el número de agudizaciones, sino también el número de ciclos de tratamiento antibiótico utilizados, lo que implica una disminución de la estancia hospitalaria de 3 a 5 días aproximadamente76,78. Los efectos del tratamiento en el estado nutricional sólo muestran un ligero incremento del peso (0,7kg) respecto a placebo en uno de los estudios78. La mejora en la calidad de vida de los pacientes se observó en 3 de los ensayos con escalas de valoración diversas76,78,82.
En cuanto a los mecanismos de acción implicados, 2 de los estudios documentan una disminución en la proteína C reactiva en el grupo tratado con azitromicina76,82, mientras que otros no encuentran diferencias en la producción de IL-8 respecto a los pacientes con placebo, aunque sí las encuentran en la producción de elastasa77,78. Dos de los ensayos reportan efectos adversos principalmente a nivel gastrointestinal76,78. En este aspecto, cabe destacar que la azitromicina en el estudio de Steinkamp et al82, en el que se administra en dosis única semanal, no presenta mayores efectos adversos que en los otros estudios, como era de esperar81.
En cuanto el efecto del tratamiento sobre la flora bacteriana, sólo el estudio de Saiman et al78 informa que el empleo de azitromicina a largo plazo produce la aparición de cepas de S. aureus meticilin sensibles (menos del 10% de los pacientes), mientras que en la colonización por P. aeruginosa no se observa alteración. En cambio, Steinkamp et al82 apuntan una reducción del 25% de cultivos positivos por P. aeruginosa en esputo después de 8 semanas de tratamiento con azitromicina así como una ligera disminución en los cultivos positivos por S. aureus.
Dada la heterogeneidad observada en la respuesta al tratamiento, Saiman et al78 decidieron estudiar la relación entre la respuesta clínica al tratamiento y el fenotipo in vitro de P. aeruginosa en un subgrupo formado por 41 de los 81 pacientes que incluyeron en el ensayo y que presentaban mayor variabilidad de respuesta a azitromicina (incrementos de FEV1>10% o descensos <5%)79. Se observó que el fenotipo que cumplía el criterio para seleccionarse como “cambio de fosfolipasa C” se correlacionaba con los posibles resultados obtenidos en la clínica, con una correlación significativa con el cambio del FEV1 y en el número y la duración de las agudizaciones, por lo que los autores concluyen que identificar previamente los fenotipos fosfolipasa C contribuiría a mejorar los efectos clínicos de la azitromicina en los pacientes con FQ dada la correlación de este fenotipo con la mejoría en los parámetros de función pulmonar. De la misma manera, Clement et al80 al realizar la estratificación de los resultados demuestran que la subpoblación de pacientes con FQ que carecen de colonización por P. aeruginosa por estar en las primeras etapas de la enfermedad también es candidata a beneficiarse de las mejorías clínicas del uso de azitromicina.
Las diferencias en la posología se han estudiado en un ensayo clínico, doble ciego, realizado en 208 pacientes jóvenes (edad media de 21,2 años) con FQ que se aleatorizan a recibir azitromicina diaria (250mg) o una única dosis semanal (1.200mg) durante 6 meses. No se hallaron diferencias entre los 2 grupos en cuanto al FEV1, a la FVC, al número de ingresos, a los días de hospitalización, a la calidad de vida ni a la población bacteriana en los cultivos. Tan sólo en los pacientes de menor edad se produjeron mejoras significativas respecto al peso y a la altura en el grupo de tratamiento diario. Los pacientes con dosis única semanal presentaron mayores efectos secundarios gastrointestinales respecto al otro grupo, y cabe destacar que 5 pacientes infectados por S. aureus desarrollaron resistencias a la azitromicina durante el tratamiento81.
Sólo un único estudio ha evaluado el efecto de la claritromicina en FQ. Tras 6 semanas de tratamiento no se hallaron mejoras significativas en la función pulmonar (FEV1 y FVC) ni en los diferentes marcadores de inflamación. Sólo un paciente presentó una mejoría clínicamente significativa en el FEV1, y resultó tener un mayor ajuste de la dosis de inmunoglobulinas (Ig) para Mycoplasma pneumoniae, por lo que en este caso parece que la mejoría mostrada no se atribuye al efecto antiinflamatorio (sin cambios en marcadores de inflamación), sino al efecto antibiótico de los macrólidos83.
AsmaEs a principios de los años 70 cuando se probó el efecto de los macrólidos como agentes ahorradores de esteroides en un ensayo clínico doble ciego y de grupos cruzados, en el que comparaban troleandomicina con placebo en 74 pacientes con asma grave dependiente de corticoides. Presentaron mejora clínica dos tercios de los pacientes con reducción en producción de esputo, mejora de la función pulmonar, disminución de la necesidad de broncodilatadores y mejora en la evaluación subjetiva de su enfermedad63.
En el año 2005 se publican los resultados de una revisión Cochrane84 que recoge los datos de 7 estudios que seleccionaron en total a 416 pacientes participantes. Se evaluaron sólo aquellos estudios que cumplían los siguientes criterios de inclusión: i) ensayos clínicos controlados aleatorizados y doble ciego; ii) pacientes (niños o adultos) con asma crónica y de gravedad variable (leve, intermitente, moderada y grave); iii) en tratamiento con macrólidos (claritromicina en 3 estudios, roxitromicina en 2 estudios y troleandomicina en otros 2 estudios) durante más de 4 semanas, y iv) que evalúen los síntomas asmáticos y al menos una de las siguientes medidas como resultado primario de la función pulmonar: FEV1, FVC y flujo espiratorio máximo. Los resultados en el FEV1 muestran que no hubo diferencias estadísticamente significativas entre los macrólidos y el placebo para los estudios de grupos cruzados, y la estimación del efecto agrupado para los 2 ensayos de grupos paralelos no fue significativa. Los resultados para la FVC no muestran diferencias estadísticamente significativas para los estudios cruzados. En cuanto al consumo de corticoides, tampoco se hallaron diferencias significativas. Respecto a las medidas de los resultados secundarios, en los síntomas generales hubo una diferencia a favor del macrólido en la reducción de los síntomas, y en cuanto a la tolerabilidad de los fármacos, no se informó de episodios adversos importantes en la función gastrointestinal, hepática ni de diferencias significativas en cuanto a la retirada de pacientes en los distintos grupos de tratamiento. Los autores recuerdan que para la interpretación de los resultados obtenidos debe tenerse en cuenta que se han empleado diferentes tipos de intervenciones, que se han incluido diferentes tipos de pacientes asmáticos (según gravedad e infección crónica por Chlamydia pneumoniae) y que las medidas de los resultados son heterogéneas entre los diferentes estudios, pero que a pesar de estas limitaciones, los estudios indican una cierta tendencia respecto a los efectos de los macrólidos sobre la reducción de los síntomas y la mejoría de la función pulmonar, como una mejoría en la puntuación de los síntomas, una reducción significativa de los marcadores de inflamación eosinofílica y una disminución de la hipersensibilidad bronquial. Asimismo, concluyen que de acuerdo con el número pequeño de pacientes evaluados, se necesitan estudios adicionales para establecer la eficacia de los macrólidos en esta enfermedad y, en especial, en algunos subgrupos de pacientes asmáticos, como aquéllos con indicios de infección bacteriana crónica.
Posterior a esta revisión, se han publicado nuevos estudios con el uso de claritromicina y azitromicina en asma. La claritromicina se ha estudiado en 2 ensayos clínicos aleatorizados y doble ciego. En el primero de ellos, 45 pacientes con asma grave refractaria se aleatorizaron a recibir durante 8 semanas placebo o claritromicina (500mg/12h). Los resultados mostraron una reducción de IL-8 y del número de neutrófilos, sin observar cambios en el recuento de eosinófilos. Estos marcadores aumentaron hasta niveles basales 4 semanas después de suspender el tratamiento. En cuanto a los parámetros clínicos, existe una disminución de los sibilantes y una mejoría en los índices de calidad de vida en el grupo tratado, pero no existen cambios en el FEV1 ni en la respuesta dependiente de la dosis a suero salino hipertónico. En el análisis por subgrupo (asma no eosinofílica), se observa una mayor reducción de los marcadores de inflamación así como una mejoría superior en los índices de calidad de vida85. En el segundo de los ensayos, se evaluó el efecto de la claritromicina (15mg/kg/día en 2 tomas) durante 5 días en 43 niños con exacerbación aguda del asma. Únicamente las concentraciones nasofaríngeas de TNF-α, IL-1β e IL-10 se encuentran significativamente reducidas en el grupo de tratamiento a los 3 meses, y se observa, además, una tendencia de mayor efecto en los pacientes con evidencia de infección por C. pneumoniae o M. pneumoniae, por lo que los autores concluyen que dados los resultados microbiológicos, el mecanismo inmunomodulador no debe ser completamente independiente de la actividad de claritromicina como agente antiinfeccioso para el tratamiento del asma. En este estudio no se hallan diferencias en las citocinas en suero ni tampoco en las variables clínicas: disnea, tos, estertores, sibilancias, fiebre o escala de valoración del asma86.
La azitromicina se ha estudiado en 2 ensayos clínicos aleatorizados y doble ciego. El primero de ellos, realizado en 16 niños, no demostró después de 8 semanas de tratamiento diferencias significativas en la función pulmonar. No obstante, sí mostró reducción significativa del número de neutrófilos y mejora en la hiperreactividad bronquial postinhalación de suero salino hipertónico87. En el segundo de los estudios, 45 pacientes con asma crónica de gravedad variable se aleatorizaron a recibir azitromicina (600mg/día durante 3 días consecutivos, seguido de 600mg/semana durante un total de 6 semanas [o una cantidad idéntica de placebo]). Se observa que existe una mejora en los síntomas de asma así como una disminución del uso de inhaladores de rescate en el grupo de azitromicina, y se mantienen las mejoras a los 3 meses de la finalización del tratamiento. Los niveles basales de IgA anti-Chlamydia elevados se asociaron positivamente a peores síntomas del asma y, aunque la mejora de los síntomas de asma atribuibles a azitromicina en pacientes con elevado ajuste de dosis de IgA fue del 28 frente al 12% de los pacientes con bajo ajuste de dosis de IgA, no se alcanzó significación estadística en las diferencias. Tampoco fue significativa la disminución de las IgA anti-Chlamydia tras el tratamiento88.
Enfermedad pulmonar obstructiva crónicaLos estudios de macrólidos en EPOC se han realizado con claritromicina, azitromicina y eritromicina. Los resultados muestran, en general, un efecto antiinflamatorio por: i) disminución de la concentración sérica y en esputo de citocinas, como IL-8 y TNF-α89,90, y de otros mediadores, como la lactoferrina, la beta-2-microglobulina90, la mannose binding lectin, la surfactant protein D y la alveolar macrophage mannose receptor91,92, y ii) cambios en la función celular, como disminución de la degranulación y de los procesos oxidativos en neutrófilos89, incremento en la expresión de receptores de manosa91, aumento de la capacidad fagocítica de los macrófagos alveolares y reducción de la apoptosis de las células epiteliales bronquiales92. No obstante, estos resultados no se correlacionan con los de los estudios de Bernajee et al93–95 realizados con claritromicina (500mg/día durante 3 meses), dado que no prueban alteración en los niveles de citocinas inflamatorias ni en el número de las células en esputo. Sin embargo, sí encuentran correlación significativa entre el número total de neutrófilos en esputo y los síntomas respiratorios.
Los resultados favorables en la respuesta clínica son escasos, ya que únicamente los estudios de Wilkinson-Seemungal et al96,97 realizados con eritromicina (250mg/12h durante un año en 109 pacientes aleatorizados en un ensayo clínico doble ciego y placebo controlado) informan de una reducción significativa en la incidencia de agudizaciones a pesar de no hallar diferencias significativas en el FEV1. Igualmente, no se observaron diferencias estadísticamente significativas en determinados marcadores de inflamación: IL-6, IL-8 o proteína C reactiva.
BronquiectasiasLos diferentes estudios realizados (tabla 3) con macrólidos muestran mejoras diversas en los parámetros clínicos, y en todos ellos se aprecia una disminución de la producción mucosa y de las características purulentas de los esputos. Las mejoras en las pruebas espirométricas difieren entre: i) los estudios que prueban un incremento de la función pulmonar por mejoras en FEV1, FVC98,99,105, maximum change in forced expired volumen in first second (ΔFEV1max, ‘cambio máximo en el volumen espiratorio forzado del primer segundo’)100 y forced expiratory flow between 25% and 75% of forced vital capacity (FEF25−75, ‘flujo espiratorio forzado entre el 25 y el 75% de la capacidad vital forzada’)101; ii) los estudios que muestran estabilización de los diferentes parámetros102, y iii) los estudios en los que no se hallan diferencias respecto a los valores pretratamiento de FEV1100,101. Los estudios realizados con azitromicina también informan sobre la reducción de agudizaciones, la necesidad de antibióticos parenterales y los reingresos hospitalarios99,102,103 así como de la disminución de cultivos positivos de esputo en pacientes colonizados105. Las mejoras clínicas asociadas al uso de claritromicina también disminuirían el número de ingresos hospitalarios104. La roxitromicina produce un aumento significativo de la dosis necesaria de metacolina necesaria para producir una caída del 20% (PD20) en el FEV1100. En cuanto a los marcadores de inflamación, tan sólo la azitromicina ha podido demostrar disminución de IL-8 en el bronchoalveolar lavage (BAL, ‘lavado broncoalveolar’)101, mientras que el resto de los marcadores, como IL-1, IL-10, TNF-α y leucotrieno B4 (LTB4), no muestran alteración98,101. Por otra parte, el recuento de neutrófilos y macrófagos no se ve alterado en esputo98, pero sí existe disminución en el BAL101.
Estudios realizados con macrólidos en pacientes con bronquiectasias
| Referencia | Diseño del estudio | N.o de pacientes; edad media (intervalo ±DE) en años | Fármaco; posología; duración media (±DE) en meses | Resultados y comentarios |
| Koh et al, 1997100 | Aleatorizado, doble ciego, placebo controlado | 25; 13 (±2,6) | Roxitromicina; 4mg/kg/12h; 3 | Disminución de la reactividad de la vía respiratoria (test de metacolina) |
| Tsang et al, 199998 | Aleatorizado, doble ciego, placebo controlado | 21; 54,28 (35–75) | Eritromicina; 500mg/12h; 2 | ↑ FEV1 y FVC; disminución en el volumen de esputo |
| Davies et al, 200499 | Prospectivo, abierto | 39; 51,6 (18–77) | AZM; 500mg/día ×6 días, seguido de 250mg/día por 6 días y continúa con 250mg/3×semana; 20 (±10,1) | ↓ síntomas y esputo |
| Mejoría de la espirometría | ||||
| Cymbala et al, 2005102 | Aleatorizado, abierto, cruzado | 11; ND | AZM; 500mg/2 veces por semana; 6 | ↓ volumen de esputo |
| Yalcin et al, 2006101 | Aleatorizado, placebo controlado | 34; 12,5 (9–16) | Claritromicina; 15mg/kg/día; 3 | ↓ volumen de esputo |
| ↓ marcadores de esputo | ||||
| Anwar et al, 2008105 | Retrospectivo, abierto | 56; 63 (±12,9) | AZM; 250mg/día, 3 días a la semana; 9,1 (±7,5) | ↑ FEV1, disminución de la frecuencia de exacerbaciones |
| Disminución clínicamente significativa de cultivos | ||||
| Seis abandonos por efectos adversos |
AZM: azitromicina; DE: desviación estándar; FEV1: forced expired volumen in first second ‘volumen espiratorio forzado del primer segundo’; FVC: forced vital capacity ‘capacidad vital forzada’; ND: no datos.
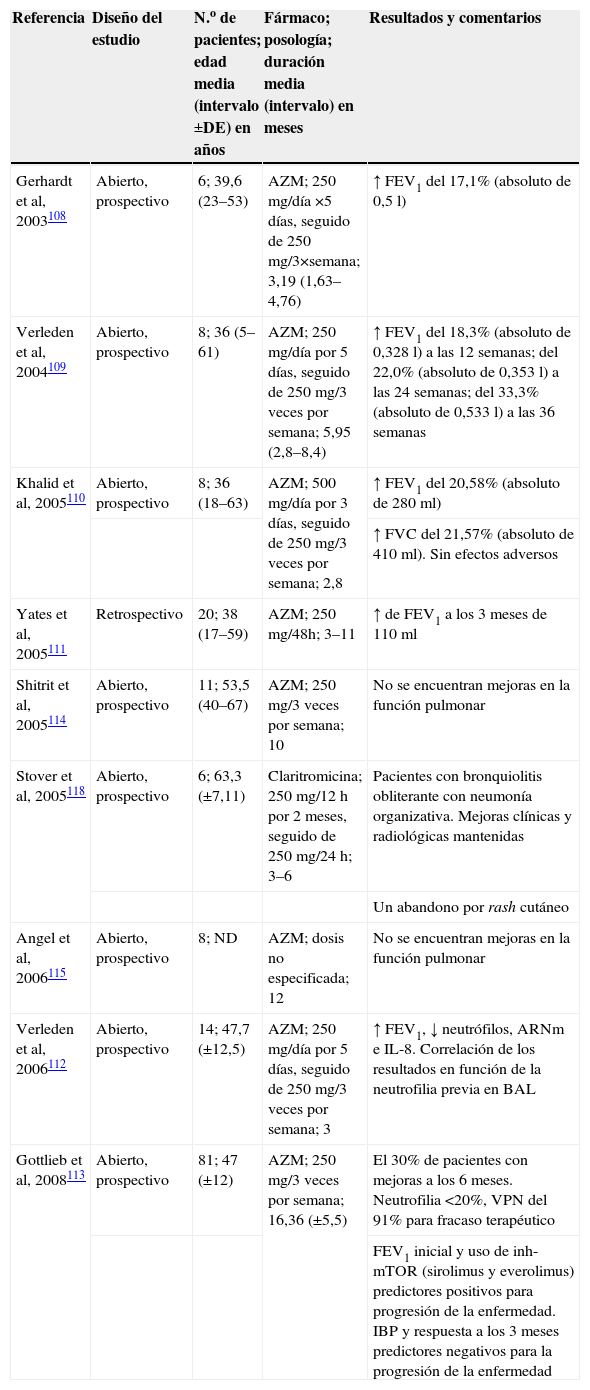
Las primeras referencias al uso de macrólidos en esta enfermedad son de la década de 1990, cuando Ichikawa et al106 utilizaron eritromicina a dosis bajas (600mg/día) durante 3–4 meses en 6 pacientes con síndrome de bronquiolitis idiopático no asociado a trasplante, y obtuvieron unos buenos resultados clínicos, radiológicos y fisiológicos. A raíz de los resultados obtenidos, se introduce esta opción terapéutica (eritromicina [10mg/kg]) en las bronquiolitis postransplante y se observa una mejoría clínica en los parámetros de función pulmonar FEV1, FVC, diffusing lung capacity for carbon monoxide (DLCO, ‘capacidad de difusión pulmonar del monóxido de carbono’), pruebas de imagen y reducción en la dosis de corticoides107. Los estudios posteriores (tabla 4) muestran de forma general una mejora en la función pulmonar con incrementos del FEV1108–113, de la FVC110 o bien el enlentecimiento de la progresión negativa en estos parámetros114. No obstante, otros estudios no consiguen mostrar beneficio clínico alguno115.
Estudios realizados con macrólidos en pacientes con síndrome de bronquiolitis obliterante
| Referencia | Diseño del estudio | N.o de pacientes; edad media (intervalo ±DE) en años | Fármaco; posología; duración media (intervalo) en meses | Resultados y comentarios |
| Gerhardt et al, 2003108 | Abierto, prospectivo | 6; 39,6 (23–53) | AZM; 250mg/día ×5 días, seguido de 250mg/3×semana; 3,19 (1,63–4,76) | ↑ FEV1 del 17,1% (absoluto de 0,5l) |
| Verleden et al, 2004109 | Abierto, prospectivo | 8; 36 (5–61) | AZM; 250mg/día por 5 días, seguido de 250mg/3 veces por semana; 5,95 (2,8–8,4) | ↑ FEV1 del 18,3% (absoluto de 0,328l) a las 12 semanas; del 22,0% (absoluto de 0,353l) a las 24 semanas; del 33,3% (absoluto de 0,533l) a las 36 semanas |
| Khalid et al, 2005110 | Abierto, prospectivo | 8; 36 (18–63) | AZM; 500mg/día por 3 días, seguido de 250mg/3 veces por semana; 2,8 | ↑ FEV1 del 20,58% (absoluto de 280ml) |
| ↑ FVC del 21,57% (absoluto de 410ml). Sin efectos adversos | ||||
| Yates et al, 2005111 | Retrospectivo | 20; 38 (17–59) | AZM; 250mg/48h; 3–11 | ↑ de FEV1 a los 3 meses de 110ml |
| Shitrit et al, 2005114 | Abierto, prospectivo | 11; 53,5 (40–67) | AZM; 250mg/3 veces por semana; 10 | No se encuentran mejoras en la función pulmonar |
| Stover et al, 2005118 | Abierto, prospectivo | 6; 63,3 (±7,11) | Claritromicina; 250mg/12h por 2 meses, seguido de 250mg/24h; 3–6 | Pacientes con bronquiolitis obliterante con neumonía organizativa. Mejoras clínicas y radiológicas mantenidas |
| Un abandono por rash cutáneo | ||||
| Angel et al, 2006115 | Abierto, prospectivo | 8; ND | AZM; dosis no especificada; 12 | No se encuentran mejoras en la función pulmonar |
| Verleden et al, 2006112 | Abierto, prospectivo | 14; 47,7 (±12,5) | AZM; 250mg/día por 5 días, seguido de 250mg/3 veces por semana; 3 | ↑ FEV1, ↓ neutrófilos, ARNm e IL-8. Correlación de los resultados en función de la neutrofilia previa en BAL |
| Gottlieb et al, 2008113 | Abierto, prospectivo | 81; 47 (±12) | AZM; 250mg/3 veces por semana; 16,36 (±5,5) | El 30% de pacientes con mejoras a los 6 meses. Neutrofilia <20%, VPN del 91% para fracaso terapéutico |
| FEV1 inicial y uso de inh-mTOR (sirolimus y everolimus) predictores positivos para progresión de la enfermedad. IBP y respuesta a los 3 meses predictores negativos para la progresión de la enfermedad |
ARNm: ácido ribonucleico mensajero; AZM: azitromicina; BAL: labado broncoalveolar; DE: desviación estándar; FEV1: forced expired volumen in first second ‘volumen espiratorio forzado del primer segundo’; FVC: forced vital capacity ‘capacidad vital forzada’; IBP: inhibidores de la bomba de protones; IL: interleucina; inh-mTOR: mammalian target of rapamycin ‘diana de mamíferos para rapamicina’; ND: no datos; VPN: valor predictivo negativo.
Destaca la correlación entre los niveles iniciales de neutrófilos en BAL y la respuesta al tratamiento. Así, una neutrofilia superior al 15% en BAL tiene un valor predictivo positivo del 85% para una respuesta significativa en el FEV1, mientras que valores de neutrofilia menores al 15% en BAL tienen un valor predictivo negativo del 100%112. Otros estudios sitúan estos valores en una neutrofilia del 20% en BAL y el valor predictivo negativo del 91%113. Igualmente, un rápido descenso en el FEV1 antes de iniciar el tratamiento y el uso de sirolimus como inmunodepresor en el trasplante son predictores positivos para la progresión de la enfermedad, mientras que el uso de inhibidores de la bomba de protones y la respuesta al tratamiento a los 3 meses son predictores negativos para la progresión de la enfermedad113.
Estos beneficios clínicos podrían estar relacionados con los propios mecanismos de acción de los macrólidos: por un lado, al presentar un cierto efecto procinético harían disminuir el reflujo gastroesofágico (uno de los posibles mecanismos de acción que contribuirían a la progresión del BOS)108 y, por otro lado, al comportarse como inhibidores enzimáticos aumentarían las concentraciones plasmáticas de ciertos inmunodepresores (tacrolimus) y producirían una mayor tolerancia al aloinjerto con una reducción de la progresión de la bronquiolitis. No obstante, los estudios no muestran alteraciones a nivel gastrointestinal ni en las concentraciones plasmáticas de los inmunosupresores que permitan apoyar estas teorías109,111,112,114.
En cuanto a los marcadores de inflamación de los pacientes con bronquiolitis obliterante en tratamiento con azitromicina, se observa una disminución de las concentraciones séricas de IL-6, monocitos, CD14116, un menor recuento neutrofílico en el BAL, una disminución de los valores de ARNm de IL-8112 y la reducción del factor de estrés oxidativo 8-isoprostano y de la fosforilación de las mitogen active protein kinases (p38, c-jun N-terminal kinase y extracellular signal regulated kinase)117.
Relacionado con el BOS, los macrólidos también se han probado en la neumonía organizativa (anteriormente denominada como bronquiolitis obliterante con neumonía organizativa). La claritromicina (250mg/12h durante 2 meses, seguido de 250mg/24h hasta completar 3–6 meses de tratamiento) ha mostrado beneficios en las pruebas radiológicas así como en la sintomatología, aunque a uno de los pacientes se le retiró el fármaco por los efectos adversos. Por lo que la claritromicina puede ser un tratamiento alternativo, especialmente en aquellos casos en que los pacientes no toleran los corticoides118.
Efectos del tratamiento con macrólidos sobre la resistencia bacterianaEl uso de antibióticos a largo plazo puede condicionar la aparición de resistencias bacterianas. En el 2006 se publica el primer estudio119 respecto a las resistencias y al uso de azitromicina a largo plazo en pacientes con FQ. Para ello, estudian retrospectivamente durante un período de 5 años la susceptibilidad de S. aureus y de Haemophilus sp. a macrólidos en pacientes con FQ que recibieron azitromicina a largo plazo (500mg/día durante 3 días a la semana si>40kg o 250mg si<40kg). Se incluyó en el estudio a 155 pacientes con FQ, con cultivos bien documentados (edad media de 11,7 años). De ellos, el 41% recibía tratamiento con azitromicina (duración media de 397 días). Globalmente, los resultados muestran que la proporción de cultivos positivos para S. aureus se redujo significativamente de un 33 a un 25%, aunque la proporción de cultivos positivos para H. influenzae se mantuvo estable. En el total de los pacientes con FQ, tanto los tratados como los no tratados con azitromicina presentan una disminución de la colonización de S. aureus y se mantiene la de Haemophilus sp.
En el análisis por subgrupos, el grupo tratado con azitromicina presentaba menos cultivos positivos, pero la proporción de cultivos por S. aureus resistente al macrólido testado se incrementó en relación directa con los tratamientos largos. Por el contrario, el número de cultivos positivos a H. influenzae resistente a macrólido testado aumentó por igual en los 2 grupos, aunque este incremento estuvo más marcado en el grupo tratado con azitromicina durante períodos largos de tiempo. Estas alteraciones se mostraron independientes de ser o no portador de P. aeruginosa. Al comparar el grupo FQ con un grupo control, la proporción de S. aureus resistente a eritromicina aumentó del 6,9 al 53,8%, mientras que en el grupo control permaneció constante. Para Haemophilus sp. los valores se incrementaron del 3,7 al 37,5% y en los controles del 9,4 al 26,7%.
Por otra parte, Tramper et al120 analizan los cultivos de esputo obtenidos de 100 pacientes con FQ colonizados por S. aureus y sus resistencias microbianas antes y durante 3 años de tratamiento de mantenimiento con azitromicina (5–10mg/kg/día). Los resultados muestran que la colonización no disminuye significativamente después del inicio del tratamiento y que comparado con el inicio del tratamiento, donde sólo un 10% de los pacientes mostraba cepas resistentes al macrólido testado (eritromicina), la aparición de resistencia se incrementó al 83% el primer año, al 97% el segundo año y al 100% el tercer año después de iniciar azitromicina. En cuanto a la función respiratoria, el FEV1 mejoró significativamente en el primer año de tratamiento (4,75%), pero disminuyó durante el segundo y el tercer año (el 5,15 y el 3,65%, respectivamente). No obstante, no se encontró relación estadística entre la aparición de cepas de S. aureus resistentes a macrólidos y la disfunción pulmonar.
Kasahara et al121 estudian retrospectivamente la influencia del tratamiento con macrólidos a largo plazo con eritromicina (600mg/día) (media de tratamiento de 4,3 años) o claritromicina (400mg/día) (media de tratamiento de 4,1 años) en varias enfermedades respiratorias (PBD, bronquiectasias, enfisema y bronquitis) en 57 pacientes (31 con claritromicina y 26 con eritromicina) y sus efectos en la sensibilidad sobre S. pneumoniae. Los resultados indican que todos los aislados del grupo claritromicina y 25 de 26 del grupo eritromicina muestran resistencia in vitro al macrólido testado.
Por último, Hansen et al122 muestran cómo el tratamiento a largo plazo (media de tratamiento de 4,0 años) con dosis bajas de azitromicina (250mg/día si >40kg o 250mg a días alternos si≤40kg) en 70 pacientes reduce la prevalencia en esputo del crecimiento de S. aureus, S. pneumoniae y H. influenzae, pero incrementa la resistencia de S. aureus al macrólido testado, aunque de una forma clínicamente insignificante. No se hallaron resistencias en H. influenzae ni en S. pneumoniae a diferencia de los estudios anteriores, y sólo un cultivo de Moraxella catarrhalis resultó ser resistente a macrólidos.
ConclusionesEl uso de macrólidos puede considerarse un complemento a los tratamientos actuales en diversas enfermedades respiratorias, cuyo sustrato fisiopatológico es un mecanismo inflamatorio. Los resultados clínicos obtenidos en enfermedades como la PBD o en la FQ, han permitido que su uso se haya extendido a otras enfermedades, como las bronquiectasias, la EPOC, el asma o la bronquiolitis obliterante123. Otras enfermedades respiratorias que podrían verse beneficiadas de este tratamiento serían la displasia broncopulmonar124 o la neumonía intersticial descamativa125.
Pero la utilidad de los macrólidos no está centrada solamente en el tratamiento de enfermedades respiratorias, dado que su uso se ha extendido a otras enfermedades, como la sinusitis crónica126–128, la enfermedad arteriocoronaria129, la rosácea y la psoriasis130–133, la enfermedad de Crohn134–136 y en el tratamiento de la artritis, la enfermedad indiferenciada del tejido conectivo o la osteomielitis multifocal recurrente progresiva137–140.
A pesar de los posibles beneficios clínicos que puede aportar este tratamiento, todavía deben resolverse cuestiones básicas, como la seguridad y la eficacia del tratamiento. De hecho, se trata de un tratamiento destinado a emplearse durante un período largo de tiempo, la duración óptima de éste no se ha estudiado formalmente para la gran mayoría de las enfermedades, con lo que la decisión de cuánto tiempo deben administrarse queda a juicio del clínico responsable, siempre sobre la base de la evolución del paciente y de la propia experiencia personal. Además, el uso a largo plazo de antibióticos no está exento de efectos colaterales sobre la resistencia microbiana de los patógenos habituales que colonizan las vías respiratorias. ¿Cómo podría afectar la alteración del patrón de resistencias de la flora bacteriana (debido al empleo de macrólidos) en el tratamiento de las agudizaciones de estas enfermedades, que requieren tratamiento antibiótico? ¿Qué efecto podría comportar sobre la evolución de la propia enfermedad? Éstas son preguntas que todavía permanecen sin respuesta. Otra incógnita no resuelta es la elección del macrólido idóneo. Ésta es una cuestión que debe resolverse en estudios comparativos que todavía no se han realizado.
En cuanto a la eficacia del tratamiento, los estudios respaldan el empleo de la eritromicina en PBD (mejora a largo plazo de la supervivencia de la población). En FQ parece razonable la utilización de azitromicina, ya que los diferentes estudios presentados (ensayos clínicos, aleatorizados, doble ciego y placebo controlado) muestran ciertos beneficios que podrían justificar su uso. No obstante, la identificación de los subgrupos de pacientes que potencialmente se podrían beneficiar del tratamiento requiere la realización de nuevos ensayos o estudios clínicos.
Más discutible puede ser el uso del tratamiento con macrólidos en otro tipo de enfermedades, ya sea: i) por los escasos resultados con relevancia clínica (EPOC, bronquiectasias y asma); ii) por las discrepancias entre ellos (BOS); iii) por ser estudios retrospectivos o prospectivos con escaso número de participantes; iv) por la descripción de casos clínicos esporádicos, o v) porque en muchos casos tan sólo se describen los efectos del tratamiento in vitro fuera de las condiciones reales de uso, lo que condiciona la validez de los resultados y el grado de recomendación en el uso generalizado de los macrólidos como antiinflamatorios. Es por esto que en este tipo de enfermedades así como en aquellas que no son respiratorias son necesarios nuevos estudios antes de su recomendación en la práctica clínica.
Es de esperar que estos estudios y los futuros que se realicen aporten la validez necesaria para poder tomar una decisión respecto a la conveniencia o no del uso de los macrólidos como tratamiento antiinflamatorio eficaz.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.