Los tumores pulmonares primarios son extremadamente raros en la infancia, siendo desconocida su incidencia exacta1–4. Se clasifican en 2 grandes grupos según el grado de malignidad2,5; dentro de los tumores benignos se incluyen el seudotumor inflamatorio y el hamartoma; entre los tumores malignos (constituyen aproximadamente el 70-75%), tenemos las metástasis, generalmente de tumores extracraneales, y los tumores primarios5. Entre los tumores primarios se incluyen el tumor carcinoide bronquial (tumor pulmonar primario más frecuente), seguido por el tumor mucoepidermoide, el tumor broncogénico, el blastoma pleuropulmonar y el linfoma1,2,5.
La escasa incidencia de este tipo de enfermedad suele conllevar un retraso en el diagnóstico2,5, basado en pruebas de imagen y estudios anatomopatológicos2.
Analizamos retrospectivamente los casos de tumores endobronquiales diagnosticados en nuestro centro entre 2000 y 2017. Encontramos 4 pacientes, 3 niñas y un niño, de entre 3 meses y 12 años, diagnosticados de tumores endobronquiales. A continuación exponemos brevemente cada caso:
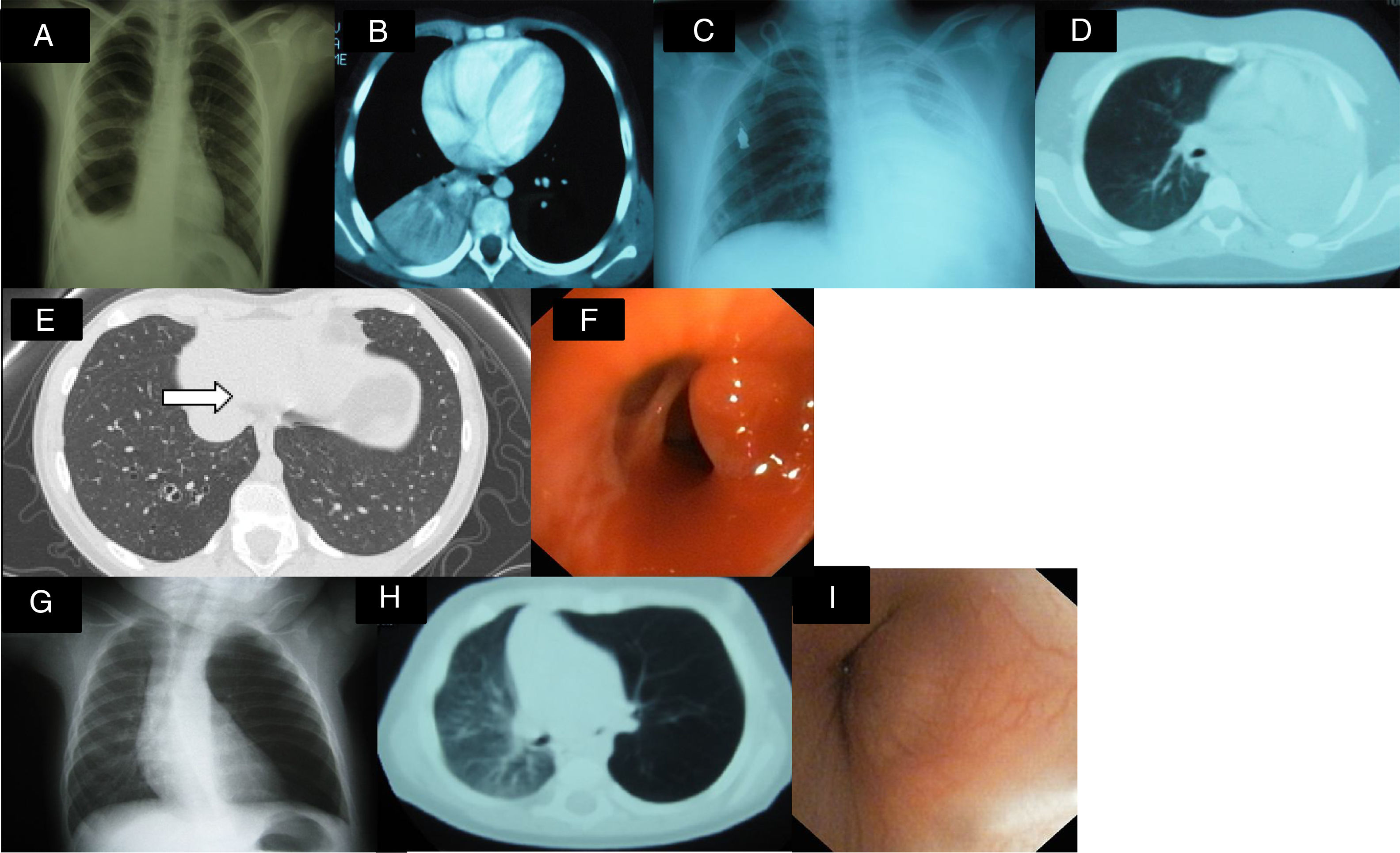
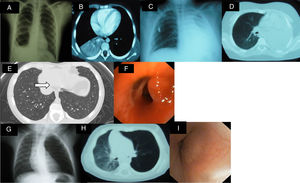
Caso clínico 1: niña de 9 años en estudio por imagen de condensación/atelectasia persistente en lóbulo inferior derecho (LID). Clínica: síndrome febril intermitente de 2 meses de evolución, tos y pérdida de peso. Inicialmente diagnóstico de neumonía, habiendo realizado tratamiento antibiótico sin respuesta. Antecedentes personales: asma episódica con sensibilización a ácaros y pólenes y 3 episodios previos de neumonía. Exploración física: hipoventilación en tercio inferior de hemitórax derecho. Pruebas complementarias: Hemograma, bioquímica, perfil hepático y renal: normales; VSG 113mm/h; Mantoux 0×0mm; test del sudor negativo; α-1 antitripsina normal. Radiografía AP de tórax (fig. 1A): condensación en base pulmonar derecha. TAC pulmonar (fig. 1B): condensación en LID, atelectasia a dicho nivel asociado a pequeño derrame pleural posterior derecho y adenopatías paratraqueales, subcarinales e hiliares ipsilaterales; catecolaminas en orinas normales. Fibrobroncoscopia: tumoración a nivel de entrada de bronquio de pirámide basal derecha que obstruye casi totalmente luz bronquial. Anatomía patológica: tumor carcinoide bronquial. Se realiza lobectomía media e inferior derecha con evolución posterior favorable.
A) Condensación en base pulmonar derecha y pequeño derrame pleural ipsilateral. B) Condensación en LID, atelectasia a dicho nivel asociado a pequeño derrame pleural posterior derecho. C y D) Atelectasia masiva de pulmón izquierdo. E) Muestra lesión en el interior del bronquio segmentario basal una imagen puntiforme hiperdensa, de aspecto polipoideo. F) Fibrobroncoscopia que evidencia tumoración rojiza, pediculada y bien delimitada. G) Atrapamiento aéreo en pulmón izquierdo con ligero desplazamiento traqueal. H) TAC pulmonar: estenosis de bronquio principal izquierdo e hiperinsuflación pulmonar izquierda. I) Tumoración no pulsátil nivel del salida del bronquio principal izquierdo que estenosa el 70-80% de la luz bronquial y con vascularización en su mucosa.
Caso clínico 2: niño de 12 años en estudio por atelectasia masiva de pulmón izquierdo. Clínica: tos seca de 2-3 meses de evolución, vómitos y fiebre intermitente. Ha recibió 2 ciclos de tratamiento antibiótico con mejoría transitoria. Exploración: hipoventilación en hemitórax izquierdo. Pruebas complementarias: hemograma, bioquímica, perfil hepático y renal normales; VSG 94mm/h; LDH 1.207UI/l; enolasa, catecolaminas, aspirado y biopsia de médula ósea normales. Radiografía AP de tórax (fig. 1C) y TAC pulmonar (fig. 1D): atelectasia masiva de pulmón izquierdo. TAC de abdomen: masa intrarrenal derecha. Fibrobroncoscopia: masa intrabronquial izquierda. Anatomía patológica: células de estirpe linfocitaria con positividad para CD45 y CD20, compatible con linfoma no Hodgkin de células B. PAAF tumoración renal derecha: linfoma no Hodgkin de células B. Ante estas pruebas el paciente se diagnostica de LNH estadio III de localización primaria dudosa. Realiza tratamiento con quimioterapia. Tras 5 años se encuentra libre de enfermedad.
Caso clínico 3: niña de 10 años, asintomática y sin antecedentes de interés, remitida por contacto con tuberculosis. Pruebas complementarias: Mantoux 0×0mm. TAC pulmonar: ocupación del espacio aéreo en segmentos basal y lateral del LID con imagen de árbol en brote, sugestiva de bronquiolitis infecciosa. Ante esta situación realiza tratamiento antituberculoso durante 6 meses. Segundo Mantoux negativo. TAC pulmonar de control (fig. 1E): imagen puntiforme hiperdensa, de aspecto polipoideo que ocupa parcialmente la luz del bronquio segmentario basal izquierdo. Fibrobroncoscopia (fig. 1F): 2 tumoraciones rojizas, pediculadas y bien delimitadas a nivel de bronquio de LID, que se extirpan. Anatomía patológica: pólipo inflamatorio sin granulomas; cultivo y PCR de lavado broncoalveolar y esputos negativos. Evolución favorable.
Caso clínico 4: lactante de 3 meses con rechazo de tomas desde hace 10 días. Sin antecedentes de interés. Exploración física: hipoventilación en hemitórax izquierdo. Pruebas complementarias: radiografía de tórax (fig. 1G): atrapamiento aéreo en pulmón izquierdo sin desplazamiento significativo de mediastino y pulmón contralateral. TAC pulmonar (fig. 1H): estenosis de bronquio principal izquierdo e hiperinsuflación pulmonar izquierda. Fibrobroncoscopia (fig. 1I): tumoración no pulsátil en salida de bronquio principal izquierdo que estenosa el 70-80% de la luz. Anatomía patológica postextirpación: tumor miofibroblástico. Tras resección tumoral mediante toracotomía presenta evolución favorable.
En nuestra serie hemos tratado un tumor miofibroblástico o seudotumor inflamatorio, un tumor carcinoide bronquial, un pólipo endobronquial y la metástasis endobronquial de un linfoma no Hodgkin tipo B. Según la bibliografía consultada la mayoría de pacientes presentan síntomas al diagnóstico2–4, siendo los más frecuentes la tos persistente, las infecciones respiratorias de repetición y el broncoespasmo. En nuestra serie, 2 de los casos presentaban tos seca y fiebre intermitente, hemoptisis en uno de los casos y rechazo de las tomas en otro.
El tumor miofibroblástico (caso 4) se comporta como un tumor benigno y se considera una respuesta inflamatoria a un estímulo previo5,6. Es uno de los tumores endobronquiales benignos más frecuente. Su crecimiento es lento y progresivo, y tiende a la invasión local y recidiva sin tratamiento5,6. Tratamiento de elección: exéresis4.
El tumor carcinoide bronquial es un tumor de origen neuroendocrino5,7. Es frecuente que comience como hemoptisis o infecciones de repetición5,7,8, siendo raro el síndrome carcinoide. Los carcinoides bronquiales típicos son centrales, bien diferenciados y con pronóstico favorable tras resección1,2,5,8.
Los pólipos endobronquiales (caso 3), pueden aparecer como manifestación infrecuente de tuberculosis endobronquial3,8,9, que en nuestro caso no pudo ser demostrado.
El linfoma pulmonar se define cuando aparece afectación pulmonar/endobronquial sin que haya enfermedad extrapulmonar diagnosticada previamente2,10. El linfoma no Hodgkin tipo B endobronquial primario es extremadamente raro y no se puede descartar la diseminación de un tumor primario no diagnosticado10, como ocurre en el caso 2 al realizar la TAC de abdomen.
En conclusión, los tumores endobronquiales primarios, aunque infrecuentes en niños, son un diagnóstico a considerar ante obstrucción bronquial persistente, infección o colapso pulmonar recurrente. Presentan amplia variedad histológica y diversos grados de malignidad. El tratamiento es generalmente quirúrgico, asociando o no quimioterapia. En las metástasis será necesario tratar el tumor primario. La evolución en general es buena tras tratamiento adecuado, como hemos evidenciado en nuestra serie. Sin embargo, debido al riesgo de recurrencias, se recomienda seguimiento a largo plazo11.