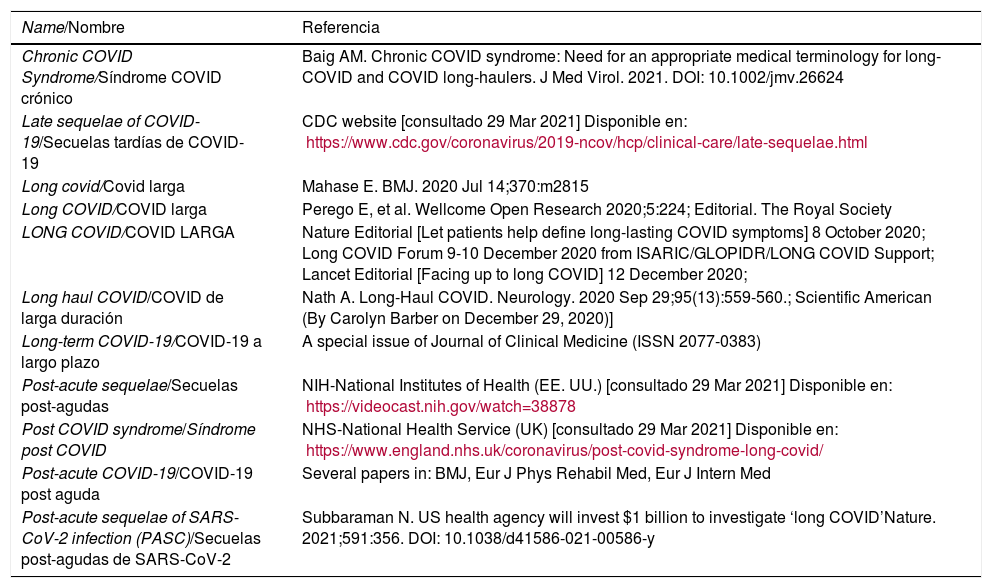
La enfermedad por coronavirus 2019 (COVID-19) está aún lejos de acabar1. A finales de la primavera de 2020, cuando se estaba empezando a controlar la primera ola de casos, se observó algo inusual: algunos pacientes COVID-19 todavía tenían síntomas semanas después de que pasara la infección inicial. Tenían problemas como fatiga, disnea, dolor torácico, palpitaciones, síntomas gastrointestinales, confusión mental, ansiedad y depresión, entre más de 150 síntomas posibles asociados2, durante semanas o meses. Era sorprendente, porque algunos de los pacientes menos enfermos inicialmente, tratados solo en atención primaria o prácticamente asintomáticos durante la infección aguda, terminaban siendo los más enfermos3. La terminología ha variado sobre cómo llamar a estos pacientes (tabla 1). Actualmente, la OMS recomienda referirse a ella como «condición post COVID-19», pues este nombre no atribuye causalidad ni duración, y ya hay códigos específicos ICD-10 (U09) e ICD-11 (RA02) para identificarlos4. Más allá del nombre, una definición universal y consensuada con sociedades, organismos y pacientes es necesaria5.
Repositorio de nombres sugeridos relacionados con la condición post COVID-19
| Name/Nombre | Referencia |
|---|---|
| Chronic COVID Syndrome/Síndrome COVID crónico | Baig AM. Chronic COVID syndrome: Need for an appropriate medical terminology for long-COVID and COVID long-haulers. J Med Virol. 2021. DOI: 10.1002/jmv.26624 |
| Late sequelae of COVID-19/Secuelas tardías de COVID-19 | CDC website [consultado 29 Mar 2021] Disponible en: https://www.cdc.gov/coronavirus/2019-ncov/hcp/clinical-care/late-sequelae.html |
| Long covid/Covid larga | Mahase E. BMJ. 2020 Jul 14;370:m2815 |
| Long COVID/COVID larga | Perego E, et al. Wellcome Open Research 2020;5:224; Editorial. The Royal Society |
| LONG COVID/COVID LARGA | Nature Editorial [Let patients help define long-lasting COVID symptoms] 8 October 2020; Long COVID Forum 9-10 December 2020 from ISARIC/GLOPIDR/LONG COVID Support; Lancet Editorial [Facing up to long COVID] 12 December 2020; |
| Long haul COVID/COVID de larga duración | Nath A. Long-Haul COVID. Neurology. 2020 Sep 29;95(13):559-560.; Scientific American (By Carolyn Barber on December 29, 2020)] |
| Long-term COVID-19/COVID-19 a largo plazo | A special issue of Journal of Clinical Medicine (ISSN 2077-0383) |
| Post-acute sequelae/Secuelas post-agudas | NIH-National Institutes of Health (EE. UU.) [consultado 29 Mar 2021] Disponible en: https://videocast.nih.gov/watch=38878 |
| Post COVID syndrome/Síndrome post COVID | NHS-National Health Service (UK) [consultado 29 Mar 2021] Disponible en: https://www.england.nhs.uk/coronavirus/post-covid-syndrome-long-covid/ |
| Post-acute COVID-19/COVID-19 post aguda | Several papers in: BMJ, Eur J Phys Rehabil Med, Eur J Intern Med |
| Post-acute sequelae of SARS-CoV-2 infection (PASC)/Secuelas post-agudas de SARS-CoV-2 | Subbaraman N. US health agency will invest $1 billion to investigate ‘long COVID’Nature. 2021;591:356. DOI: 10.1038/d41586-021-00586-y |
Las estimaciones de cuántas personas desarrollan condición post COVID-19 varían. Curiosamente, parece afectar a más adultos de mediana edad que a ancianos, pero hasta el momento nadie sabe con certeza por qué ocurre ni a quién es más probable que afecte. Y con más de 126 millones de casos de COVID-19 en todo el mundo hasta la fecha, las personas a riesgo aumentan6. Muchos pacientes post COVID-19, individualmente o agrupados en asociaciones como SOSCOVID, colectivo COVID-19 persistente Madrid y otras, refieren que sus médicos de primaria (y neumólogos) inicialmente descartaron y desatendieron sus síntomas, lo que agrava su sufrimiento7. Y también en los niños, para desesperación de sus madres y padres. Hospitales y clínicas en el Reino Unido e Italia primero, han organizado ya clínicas multidisciplinares para tratar a estos pacientes8.
El SARS-CoV-2 no es el primer virus que causa síntomas duraderos ni nuevos síndromes asociados9. Brotes virales epidémicos anteriores como Zika, chikungunya, SARS y MERS, y antes la gripe de 1918 (mal llamada gripe española) dejaron a muchas personas debilitadas durante meses, a veces años. En estos pacientes, el virus no está vivo ni activo ya, pero estas personas sufren síntomas persistentes. Respecto a mecanismos causantes, tenemos algunos posibles sospechosos.
Exceso de inflamación: Es el candidato principal, pues se observan niveles altos y anómalos de inflamación en muchos pacientes.
Respuesta autoinmune: En pacientes con condición post COVID-19 se han encontrado una gran cantidad de autoanticuerpos. Y ciertas enfermedades autoinmunes, como el lupus y la artritis reumatoide, comúnmente causan fatiga y problemas digestivos.
Problemas del sistema nervioso: La disautonomía, que se refiere a una desregulación del sistema nervioso autónomo, afecta el flujo sanguíneo, incluido al cerebro, por lo que puede causar fatiga, dolores de cabeza, confusión mental e intolerancia al ejercicio.
Coágulos de sangre y daño vascular: Muchos pacientes tienen niveles elevados de dímero D en la sangre, y con la anti-coagulación profiláctica mejoran. Autopsias de personas que murieron de COVID-19 encontraron coágulos generalizados.
Finalmente, ¿cómo tratar a estos pacientes? Muchos requieren ser atendidos por varios especialistas, desde neumólogos hasta cardiólogos, gastroenterólogos, y por supuesto en atención primaria10–12. Tras resonancias, tomografías, analíticas y otras pruebas, el objetivo del tratamiento ha de ser identificar problemas subyacentes, controlar los síntomas y mejorar su capacidad funcional.
La condición post COVID-19 es un nuevo desafío13, por un virus también nuevo. Nuevos estudios pronto proporcionarán algunas respuestas. Mientras tanto, la mejor manera de protegerse es … no infectarse con el virus. Si se contrae COVID-19, asegúrese de tomarse el tiempo suficiente para recuperarse antes de volver a su actividad habitual. Sabemos tanto por Zika, chikungunya, SARS o MERS, como por los pacientes con síndrome de fatiga crónica (actualmente llamado síndrome de intolerancia sistémica al ejercicio) que, si se presiona demasiado, se experimenta una recidiva y la recuperación es más lenta de lo esperado. La buena noticia es que, a partir de los 6 meses, hay una mejora gradual en la mayoría de series de pacientes, incluidos aquellos que estuvieron ingresados en la UCI14. Parafraseando a Carmen de George Bizet (1845): «Prends garde de faire un faux pas!!» o «¡Ten cuidado de dar un paso en falso …con la condición post COVID-19!»