El síndrome de obesidad-hipoventilación (SOH) es un factor de riesgo para presentar insuficiencia cardiaca (IC). Algunos estudios relacionan el uso de ventilación no invasiva (VNI) con la alteración de parámetros hemodinámicos. Nuestro objetivo fue describir la situación hemodinámica de un grupo de pacientes con SOH y estudiar el efecto de la VNI.
Pacientes y métodosCon un diseño transversal de mediciones repetidas, se incluyó a pacientes con SOH tratados con VNI en situación estable. Se estudió su hemodinámica con bioimpedancia: 30 min basales y otros 30 con VNI. Se midieron el gasto cardiaco (GC), el índice cardiaco y el volumen sistólico. Se tomó como referencia el GC calculado para cada paciente expresado como porcentaje sobre su límite inferior de normalidad (LIN) y se establecieron 2grupos: sin IC con GC conservado (≥100% sobre LIN) y con IC y GC bajo (< 100% del LIN). Se utilizaron la U de Mann-Whitney para comparación de variables independientes y el test de Wilcoxon para variables apareadas, se consideró significativo p<0,05.
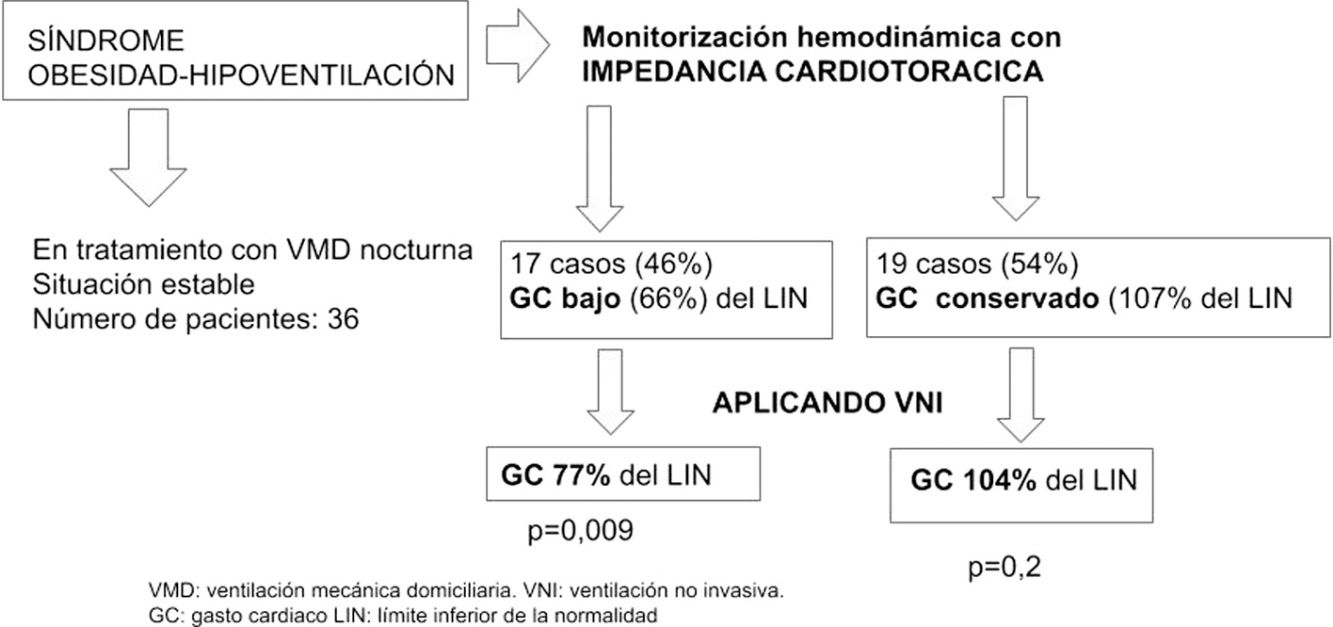
ResultadosLa muestra final fue de 36 casos, de 66 (8) años, 19 (52%) varones. En 17 (46%) detectamos IC con GC de 3,7 l/min (66%) frente al grupo sin IC con 7 l/min (107%). Tras VNI, los pacientes en IC mejoraron su GC (4,5 l/min [77%] p=0,009) y no lo modificó el grupo sin IC: 6,8 l/min (104%), p=0,2.
ConclusiónUn 46% de pacientes con SOH estable presenta IC. La VNI mejora su hemodinámica y no influye en los pacientes con GC conservado.
Obesity-hypoventilation syndrome (OHS) is a risk factor for heart failure (HF). Some studies associate the use of non-invasive ventilation (NIV) with changes in hemodynamic parameters. Our objective was to describe the hemodynamic status of a group of patients with OHS and to study the effect of NIV.
Patients and methodsPatients with stable OHS treated with NIV were included in this cross-sectional repeated measurements study. Hemodynamics were measured by bioimpedance: 30minutes at baseline and another 30minutes on NIV. Cardiac output (CO), cardiac index, and systolic volume were measured. The CO calculated for each patient expressed as a percentage of the lower limit of normal (LLN) was taken as reference, and 2 groups were formed: patients without HF and normal CO (≥ 100% of LLN) and patients with HF and low CO (< 100% of LLN). The Mann-Whitney U test was used to compare independent variables and the Wilcoxon test was used for paired variables, with significance set at P<.05.
ResultsThe final sample comprised 36 patients, aged 66 (± 8) years, 19 (52%) men. In 17 (46%) patients, HF was detected with a CO of 3.7 l/min (66%) compared to the group without HF, whose CO was 7 l/min (107%). After NIV, patients with HF showed improvement in CO (4.5 l/min (77%), P=.009, while the non-HF group remained unchanged, with CO 6.8 l/min (104%), P=.2.
ConclusionA total of 46% of patients with stable OHS present HF; NIV improves hemodynamics and does not affect patients with normal CO.
El síndrome de obesidad-hipoventilación (SOH) consiste en la combinación de hipercapnia diurna y obesidad en ausencia de otras causas de hipoventilación. Tiene una patogenia multifactorial, en muchas ocasiones se asocia a un síndrome de apnea-hipopnea durante el sueño (SAHS) y su presencia constituye un factor de riesgo para la aparición de insuficiencia cardiaca (IC)1,2, así como distintas alteraciones en la morfología y función del corazón3,4.
Aunque en la práctica clínica el diagnóstico de IC se realiza con criterios clínicos, radiológicos, analíticos y ecocardiográficos, se trata en realidad de una situación que cursa con un gasto cardiaco (GC) inadecuado y un aumento de presiones en las cavidades cardiacas1; estos 2datos constituyen la expresión hemodinámica de la IC y probablemente su medida más objetiva. También es muy habitual que los individuos con SOH reciban tratamiento con dispositivos de presión positiva que pueden tener efectos en la situación hemodinámica5 y sobre cuyo impacto hay una experiencia limitada y en ocasiones contradictoria6,7; por otra parte, aunque es bien conocida la coexistencia de IC en pacientes con SOH2,8,9, no hay un consenso establecido para la evaluación y el manejo de esta situación en las guías de práctica clínica10,11.
La impedancia cardiotorácica (ICT) permite estimar de forma no invasiva los datos hemodinámicos. Consiste en la aplicación de corriente alterna de baja frecuencia para detectar cambios en el volumen y flujo sanguíneo en el tórax. El análisis de estos flujos ha permitido validar esta técnica y obtener de forma fiable parámetros relevantes como: GC, índice cardiaco (ICa), volumen sistólico (VS), etc12-16.
Nuestra hipótesis es que con el empleo de la ICT podemos explorar de forma no invasiva la hemodinámica de los pacientes con SOH. Nuestro objetivo primario fue describir la situación hemodinámica basal en pacientes con SOH (como marcador de IC) y secundariamente valorar el efecto que la aplicación de ventilación no invasiva podría inducir sobre ellos.
Pacientes y métodosPacientesSe incluyó consecutivamente a pacientes con SOH: índice de masa corporal (IMC)> 30 kg/m2, pCO2 diurna> 46mmHg y trastorno ventilatorio nocturno asociado (hipoventilacion o SAHS) en tratamiento con ventilación no invasiva (VNI) en domicilio durante al menos 6 meses, y en situación clínica estable, que acudían a revisión programada en nuestras consultas. Se obtuvieron datos de: edad, sexo, IMC, función pulmonar: FEV1, FEV1/FVC, DLCO, VR, VR/CPT), pCO2 basal, parámetros del ventilador (IPAP, EPAP, PS y frecuencia respiratoria), datos obtenidos en poligrafía respiratoria: IAH y porcentaje del tiempo con SpO2 inferior al 90% (T90). Se realizó ecocardiografía transtorácica con medida 3 de la fracción de eyección de ventrículo izquierdo (FEVI) y determinación de presión en la arteria pulmonar (PAP); se consideró que la FEVI estaba conservada si mostraba valores superiores al 50% y que había hipertensión pulmonar en presencia de cifras iguales o superiores a 40mmHg de PAP.
Los pacientes incluidos en el estudio tenían el diagnóstico de SOH y estaban en tratamiento con VNI en domicilio durante al menos 6 meses; la indicación de VNI se estableció en presencia de insuficiencia respiratoria con hipercapnia diurna e IAH inferior a 30/h; los casos que presentaban un IAH superior a 30/h habían recibido inicialmente tratamiento con CPAPn, que se sustituyó por VNI por persistencia de hipercapnia. Se utilizaron ventiladores VPAP S9 o Lumis (ResMEd, Australia) en modo ST. La adaptación se realizó en la mayoría de casos en régimen ambulatorio titulando la IPAP, EPAP y la frecuencia respiratoria hasta obtener situación comodidad, normocapnia diurna, SpO2 nocturna con T90 inferior a 30%, y mínima presencia de eventos residuales detectados en los registros de los ventiladores.
De la historia clínica, se obtuvieron datos de comorbilidad: hipertensión arterial, diabetes y, retrospectivamente, la existencia de episodios de descompensación diagnosticados de insuficiencia cardiaca.
Se excluyó a los pacientes portadores de marcapasos, los que habían presentado exacerbación en los 2 meses previos y los que tuvieron estudios de ICT de mala calidad que no permitieran una adecuada interpretación (no se alcanzaron valores estables durante la prueba o no se obtuvo una señal de buena calidad durante al menos 2 min consecutivos en cada periodo).
El estudio fue aprobado por el Comité de Ética e Investigación del centro y se obtuvo consentimiento informado de todos los pacientes en el reclutamiento.
MétodosLos pacientes se incluyeron de forma consecutiva utilizando un diseño transversal y observacional de mediciones repetidas. En el momento de la visita se procedió a realizar monitorización hemodinámica con el equipo de bioimpedancia NICCOMO (Medis Medizinische Messtechnik GmbH, Ilmenau, Alemania), que permite medir la función cardíaca de forma continua (latido a latido) y no invasiva. Se colocaron 2 pares de electrodos específicos en las regiones laterocervicales y en flancos sobre la línea axilar media. Se realizó con el paciente en posición de decúbito supino a 45° durante un periodo de 60 min. Los primeros 30 min en situación basal y posteriormente otros 30 min recibiendo VNI con los parámetros ventilatorios que el paciente tiene pautados para su tratamiento domiciliario. Los datos hemodinámicas medidos fueron: frecuencia cardíaca (FC), presión arterial media (PAM), GC, ICa, VS y SpO2 media; posteriormente, fueron analizados con el software específico (Cardiovascular Lab® nicomo. Ilmenau, Alemania) proporcionado por el fabricante.
Se tomó el GC como parámetro de referencia para el diagnóstico de insuficiencia cardiaca y el valor obtenido se expresó como porcentaje sobre el límite inferior de la normalidad (LIN), calculado para cada paciente por el software referido (Cardiovascular lab®) en función de su edad, sexo y datos antropométricos. Se consideró como IC la situación en la que el GC estaba por debajo de ese LIN. Para el análisis de resultados se establecieron 2grupos: los que mantenían un GC conservado (GC≥100% sobre el LIN) y los que tenían un GC disminuido (GC<100% del LIN). Para determinar el efecto de la VNI sobre la hemodinámica del paciente, se midieron los mismos parámetros tras aplicación de VNI, comparándolos con las mediciones basales.
El tamaño de la muestra estimada fue de 40 pacientes con SOH, con un nivel de confianza del 95% y una precisión del 15%. Se asumió que la prevalencia del SOH en la población general es del 0,6%6 y que la frecuencia de insuficiencia cardiaca es desconocida (p=0,5)
Los valores se presentan como media y rangos para las variables cuantitativas, y como porcentajes para variables cualitativas. El análisis estadístico en las variables cuantitativas se realizó mediante la U de Mann-Whitney para la comparación de variables independientes y el test de Wilcoxon para las variables apareadas. Para variables cualitativas se empleó el test de la chi al cuadrado. Se consideró significativa una p<0,05.
ResultadosSe estudió a 42 pacientes, de los que 6 fueron excluidos por estudios de mala calidad. La muestra final fue de 36 casos, de 66 años (8), 19 de ellos (52%) varones. Veinticuatro de ellos (66%) tenían hipertensión arterial, 18 (50%) eran diabéticos, y 18 (50%) habían tenido al menos un episodio previo diagnosticado de insuficiencia cardiaca. Veinte casos (56%) tenían un SAHS grave con un IAH medio de 62/h (38-110) y 16 un SAHS leve-moderado con IAH de 15/h (8-23).
En la tabla 1 se exponen las características generales, funcionales y hemodinámicas, y los parámetros ventilatorios de todos los pacientes incluidos en el estudio. En 17 casos (46%) se detectó insuficiencia cardiaca, con un GC medio de 3,7 l/min (66% del LIN).
Estudio comparativo de los casos con gasto cardiaco conservado frente a los que presentan gasto cardiaco reducido
| Gasto cardiaco <LIN | Gasto cardiaco> LIN | Valor de p | |
|---|---|---|---|
| N=17 | N=19 | ||
| Edad (años) | 71 (55-82) | 61 (31-80) | 0,02 |
| IMC (kg/m2) | 40 (31-56) | 47 (33-65) | 0,04 |
| PO2 mmHg | 67 (60-86 | 66 (61-78) | 0,9 |
| PCO2 mmHg | 41(34-46) | 43 (36-46) | 0,2 |
| IAH (apneas/h) | 40 (8-92) | 48 (8-110) | 0,42 |
| T90 (%) | 83 (60-96) | 86 (41-99) | 0,6 |
| FEV1 (% del teórico) | 77 (47-119) | 67 (43-104 | 0,5 |
| DLCO (% del teórico) | 80 (56-114) | 74 (44-112) | 0,9 |
| VR (% del teórico) | 139 (65-180) | 118 (69-182) | 0,6 |
| VR/CPT | 49 (32-66) | 48 (37-60) | 0,7 |
| IPAP cmH2O | 17 (14-20) | 17 (15-21 | 0,7 |
| EPAP cmH2O | 9(7-13) | 9 (7-13) | 0,7 |
| PS cm H2O | 8(5-12) | 8(6-12) | 0,7 |
| Frecuencia (resp/min) | 13(7-18) | 14 (6-17 | 0,3 |
| FEVI (%) | 66(45-75) | 64(55-81) | 0,2 |
| Gasto cardíaco basal (l/min) | 3,7(2,5-5,5) | 7,1(4,8-10,2) | 0,001 |
| Gasto cardíaco basal (% teórico) | 66(43-71) | 107(81-123) | 0,001 |
| Índice cardiaco | 1,8 (1,23-2,27) | 3 (2,10-5,14) | 0,001 |
| Volumen sistólico (cc) | 58 (33,6-74,3) | 102(57,4-140,3) | 0,001 |
| Presión arterial media (mmHg) | 97(83-119) | 103(82-129) | 0,1 |
| SpO2 (%) | 93 (91-98) | 93 (91-96) | 0,6 |
Valores: se expresan como media y entre paréntesis valor mínimo y máximo.
Entre paréntesis: rango de la variable.
CPT: capacidad pulmonar total; EPAP: presión espiratoria; FEVI: fracción de eyección del ventrículo izquierdo; IMC: índice de masa corporal; IPAP: presión inspiratoria; LIN: límite inferior de la normalidad; PS: presión de soporte; VR: volumen residual; T90: tiempo de registro en poligrafía respiratoria con SpO2<90%.
En el grupo de IC (N=17) había 11 mujeres y 6 varones (p=0,024), 9 pacientes con HTA (p=0,15), 9 diabéticos (p=0,31), 8 con episodios de IC previos (p=0,62) y 7 con SAHS grave (p=0,1). La edad media era superior y el IMC significativamente más bajo que los pacientes con GC bajo. No hubo diferencias en la función pulmonar, los parámetros ventilatorios ni la FEVI obtenida por ecocardiografía. En la tabla 1 se muestra el análisis comparativo entre ambos grupos.
En la tabla 2 se muestran los cambios hemodinámicos que ocurrieron en cada grupo de pacientes tras aplicar VNI. El grupo de pacientes con GC bajo mostraron una mejoría significativa en GC, ICa y VS, mientras que los que tenían GC conservado no experimentaron cambios.
Evolución los parámetros hemodinámicos tras VNI en ambos grupos
| GC<LIN (N=17) | GC> LIN (N=19) | |||||
|---|---|---|---|---|---|---|
| Basal | Con VNI | p | Basal | Con VNI | p | |
| Frecuencia cardiaca (lat/min) | 67 (55-92) | 66 (54-82) | 0,4 | 71 (54-91) | 69 (48-89) | 0,11 |
| Presión arterial media (mmHg | 98 (83-119) | 95 (84-117) | 0,1 | 103 (82-129) | 100 (81-121) | 0,06 |
| Gasto cardiaco (l/min) | 3,7 (2,5-5,5) | 4,5(2,7-6,4) | 0,017 | 7,1 (4,8-10,2) | 6,8 (5,4-10,8 | 0,4 |
| Gasto cardiaco (% del teórico) | 66 (43-70) | 77 (51-118) | 0,023 | 107 (81-123) | 104 (85-130) | 0,7 |
| Índice cardiaco | 1,8 (1,2-2,2) | 2,1(1,4-3,2) | 0,029 | 3,2 (2,1-5,4) | 2,8 (2,0-4,1) | 0,3 |
| Volumen sistólico (cc) | 58 (36-74) | 68 (33-101) | 0,02 | 102 (57-170) | 101 (63-143) | 0,9 |
GC: gasto cardiaco; LIN: límite inferior de la normalidad, VNI: ventilación no invasiva.
Entre paréntesis: rango de la variable.
El estudio ecocardiográfico se realizó en 26 casos, el resto no fue valorable por mala 5 ventana ecográfica y no se completaron todas las mediciones. La presión en arteria pulmonar tuvo un valor medio de 36mmHg, en 7 de ellos (26%) se detectaron cifras compatibles con hipertensión pulmonar (> 40mmHg) y en todos los casos la FEVI se consideró «conservada» (superior al 50%).
DiscusiónEn nuestros pacientes con SOH en tratamiento con VNI y en situación estable, hemos detectado que hasta un 46% de ellos presenta una disfunción hemodinámica con GC bajo, compatible con insuficiencia cardiaca. La aplicación de VNI mejora el GC de los pacientes en IC, mientras que no afectó significativamente a los pacientes con GC conservado.
Es conocido que la obesidad se asocia a la presencia de comorbilidad cardiológica y mayor riesgo de presentar episodios de insuficiencia cardiaca1,17,18; también se han descrito en pacientes con SOH alteraciones cardiológicas, especialmente sobrecarga de cavidades derechas y signos de HTP3,4. Castro-Añon et al.19, mediante ecocardiografía en pacientes con SOH, detectan sobrecarga de ventrículo derecho en un 43% de los casos con una FEVI conservada, y Corral et al.20 encuentran alteraciones ecocardiográficas en más de la mitad de los pacientes de su serie; la evolución en ambos estudios fue favorable con tratamiento ventilatorio, en nuestro caso solo se pudo determinar la presión en arteria pulmonar en 26 casos y de ellos el 27% tenía cifras compatibles con HTP.
Nuestra aportación más relevante es que hemos detectado la presencia de IC en un porcentaje sustancial de pacientes con SOH basándonos en la medición del GC. En nuestra serie, los pacientes se encontraban en situación estable y acudían a consulta programada, aquellos que tenían IC fueron predominantemente mujeres, de una edad superior y un IMC más bajo que el grupo sin IC; no encontramos diferencias significativas en la existencia de episodios previos de IC, la función pulmonar, el IAH, la FEVI medida por ecocardiografía, los valores de pCO2 ni la parametría utilizada en el ventilador. Desde el punto de vista hemodinámico los pacientes con IC tienen cifras bajas de VS e ICa, mientras que en la PAM y la frecuencia cardiaca no hay diferencias entre ambos grupos, es decir, que se podría hipotetizar que la alteración hemodinámica estaría relacionada con anomalías en la función cardiaca18,20 y no tendrían relación con su enfermedad ventilatoria de base.
En la IC se distinguen 2tipos según los hallazgos ecocardiográficos: por una parte, la que cursa con FEVI conservada (IC diastólica) y, por otra, la que cursa con FEVI disminuida (baja contractilidad)1. En nuestra serie, todos los casos tenían un FEVI> 60%, como ocurre en el estudio de Corral et al.20; también Otair et al.9 mediante ecocardiografía detectaron disfunción diastólica en un 67% de pacientes con SOH. Estos datos sugieren que la IC asociada a SOH es predominantemente de tipo diastólico, con contractilidad de ventrículo izquierdo conservada.
La aplicación de presión positiva en la vía aérea puede alterar la hemodinámica en los pacientes con enfermedad pulmonar6,21,22, aunque sobre este aspecto hay estudios con resultados contradictorios. Así LuKacsovits et al.6, midiendo GC de forma no invasiva (Finometer-PRO) en pacientes EPOC, demostraban que en casos donde se usaba ventilación de alta intensidad con IPAP media de 27cmH2O había caídas en el GC frente al uso de presiones más moderadas (17cmH2O). Los autores proponían utilizar presiones más bajas en casos de enfermedad cardiológica de base. Leontine et al.7, utilizando ecocardiografía también sobre pacientes con EPOC, no detectaban cambios en el GC utilizando presiones ligeramente inferiores (23cmH2O). En nuestro estudio sobre pacientes con SOH, utilizando presiones máximas en torno a los 20cmH2O y en pacientes con FEVI conservada, hemos apreciado que la aplicación de VNI impactó de forma diferente según la situación hemodinámica basal, mejorando todos los parámetros de los pacientes con disfunción hemodinámica, mientras que aquellos con GC conservado no mostraban cambios; aunque creemos que nuestro estudio es el primero en el que se describe esta situación en una serie de pacientes con SOH, Yoshida et al.23 describen el caso de una paciente con SOH y SAHS grave en situación de insuficiencia respiratoria hipercápnica monitorizada con impedancia cardiotorácica en la que se detectan cifras bajas de GC que mejoran rápidamente de forma significativa con la aplicación de ventilación con presión positiva. Aunque no hay una explicación definitiva para este fenómeno, podría estar relacionado con la mejora en la oxigenación, la disminución en la precarga y la poscarga, una caída en la presión transmural cardíaca y en las resistencias en la circulación pulmonar23,24.
En nuestros resultados, lo pacientes con GC conservado tenían un IMC superior al grupo de pacientes con GC disminuido. La asociación entre obesidad e IC muestra que los pacientes con mayor IMC tienen un riesgo más elevado de presentar IC17; este resultado podría explicarse por el tamaño reducido de la muestra y habría que confirmarlo en muestras más amplias.
Nuestro trabajo tiene como limitaciones no haber podido realizar ecocardiografías en todos los pacientes incluidos y que la ecocardiografía y la ICT no fueran realizadas en el mismo momento, por lo que puede haber diferencias en la situación clínica de los pacientes entre ambas exploraciones; por otra parte, aunque se incluyeron los pacientes estimados en el cálculo muestral (40), la cifra final evaluada fue ligeramente inferior (36).
Podemos concluir que incluir la exploración cardiológica y hemodinámica en el manejo de los pacientes con SOH aporta información relevante que puede ayudar a definir mejor su situación clínica y sus necesidades terapéuticas, así como valorar su evolución e indicar tratamientos complementarios. Hemos detectado un impacto positivo de la VNI sobre los pacientes con la hemodinámica más alterada pero con FEVI conservada, que teniendo en cuenta la escasez de información sobre este aspecto habrá que confirmar en futuros estudios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.