Los sistemas nacionales de salud deben garantizar a los ciudadanos el cumplimiento de unas condiciones básicas como la equidad, la eficiencia, la calidad y la transparencia. En aras del derecho que tiene la sociedad a conocer los resultados de salud de su área sanitaria, el objetivo de este artículo es elaborar una propuesta de acreditación de los servicios de neumología desde el punto de vista asistencial, docente e investigador, midiendo sus resultados de salud a través de indicadores de calidad en la atención. Para mejorar estos, deberíamos utilizar unas herramientas de gestión (que se desarrollan en el artículo) y que, sin duda, nos ayudarían a conseguir los objetivos propuestos. La mejora del nivel de acreditación puede servir como estímulo para perfeccionar la gestión clínica y para que los profesionales ejerzan una capacidad de dirección cada vez mayor y adopten medidas para reforzar los resultados en la atención a sus pacientes.
National health systems must ensure compliance with conditions such as equity, efficiency, quality, and transparency. Since it is the right of society to know the health outcomes of its healthcare system, our aim was to develop a proposal for the accreditation of respiratory medicine departments in terms of care, teaching, and research, measuring health outcomes using quality of care indicators. The management tools proposed in this article should be implemented to improve outcomes and help us achieve our objectives. Promoting accreditation can serve as a stimulus to improve clinical management and enable professionals to take on greater leadership roles and take action to improve outcomes in patient care.
Los sistemas nacionales de salud deben garantizar a los ciudadanos el cumplimiento de unos requisitos básicos como la equidad, la eficiencia, la calidad y la transparencia1. Así, deben permitir el acceso de todas las personas a una medicina de calidad, independientemente de su nivel económico y procedencia social; de igual manera, deben resolver los problemas sanitarios en el nivel de atención adecuado, evitando actos médicos que no aporten valor a los procesos asistenciales, así como disponer de información de la actividad y de los resultados en salud obtenidos a través de indicadores que permitan identificar disfunciones2 y facilitar el acceso de los ciudadanos a estos resultados. Además, los sistemas de salud deben integrar los nuevos recursos tecnológicos, explotar los sistemas de información y promover el trabajo en red de los distintos niveles asistenciales, garantizando la implementación clínica de los avances diagnósticos y terapéuticos3, con el objetivo de conseguir la máxima eficiencia y calidad de la atención que están obligados a prestar.
Los retos a los que se enfrentan hoy los sistemas de salud hacen necesaria una transformación del sector sanitario para mejorar su calidad y eficiencia, y contribuir a su sostenibilidad4. La mejora de los resultados en salud requiere una reorientación estratégica y avances en su implementación y evaluación. Para afrontar estos retos, la gestión clínica de un servicio de neumología debe tener un enfoque transversal; prestar cuidado tanto a la asistencia de los pacientes hospitalizados como de los ambulatorios; asegurar la atención de la cronicidad; organizar los diversos tipos de procesos asistenciales; integrar los niveles de atención implicados; disponer de un plan de reposición y dotación de recursos tecnológicos; desarrollar indicadores de calidad robustos y llevar a cabo una actividad docente e investigadora adaptada a sus medios.
En España, el Comité de Calidad Asistencial e Innovación de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) acredita unidades asistenciales, pero eso no significa que el servicio, como tal, cumpla con los mismos estándares de calidad. Hasta la fecha, ningún organismo ha abordado la evaluación de la calidad de los servicios de neumología desde el punto de vista asistencial, docente e investigador, ni ha definido qué indicadores habría que utilizar para ello.
En un momento en el que la crisis por la COVID-19 exige adaptar nuestras organizaciones a un nuevo escenario, el objetivo de este artículo es proponer una transformación de la organización en la atención de los servicios de neumología españoles basada en una estrategia orientada a buscar valor, utilizando indicadores que midan los resultados asistenciales, docentes e investigadores en aras del derecho que tienen los ciudadanos a conocer los resultados de salud de su área sanitaria. Para ello, deberían emplearse herramientas (mapa de procesos, procesos asistenciales, cuadro de mandos, etc.) que identifiquen oportunidades para mejorar la práctica clínica y la toma de decisiones en gestión sanitaria.
Visión actual de los sistemas de salud (cómo queremos ser)Para llevar a cabo una propuesta de estas características, todos los profesionales con responsabilidades de gestión deberían estar formados y capacitados para liderar a sus respectivos equipos y organizaciones5 hacia la necesaria transformación del sistema. Así, tres aspectos parecen relevantes si se quiere conseguir este objetivo: 1) un sistema orientado hacia resultados en salud, 2) capaz de crear valor y 3) nuevos procedimientos para medir y evaluar el coste y los resultados.
La orientación a resultados en salud ha llegado para quedarse y estos deben conseguirse en el nivel asistencial menos complejo, conjugando así la eficiencia y la sostenibilidad del sistema que a menudo dejamos de lado. Para lograrlo, debemos tener en cuenta dos factores críticos: el cambio cultural de todos los implicados en la toma de decisiones (políticos, gestores y profesionales sanitarios) y la definición de una estrategia clara que pueda aplicarse en su entorno.
En el actual contexto de crisis sanitaria, económica y social, el hacerlo bien ya no es suficiente; hay que buscar valor, dado que alcanzar buenos resultados en salud es la misión fundamental de cualquier sistema sanitario. El enfoque no debe ser, por tanto, generar más volumen («hacer más»), sino más valor («hacerlo mejor»)6, porque este no se puede disociar del interés del paciente.
Algunas de las barreras a las que nos enfrentamos en el modelo actual son la escasa cultura de evaluación, ya que disponemos de un modelo poco adaptado a la medición de resultados, y la poca coordinación e integración clínica entre niveles. Por tanto, debemos ser capaces de incorporar un esquema que facilite el registro y el análisis de los resultados de nuestras prestaciones para obtener información sobre el éxito y los costes. El seguimiento permitiría, además, adaptar la atención, mejorando la calidad asistencial y reduciendo el gasto, como ya se ha hecho en distintos aspectos de la neumlogía7–10.
Herramientas de gestiónUna de las claves para la acreditación de los servicios de neumología11 sería medir sus resultados de salud a través de indicadores de calidad asistencial prefijados. Para mejorar estos resultados, debemos utilizar herramientas de gestión que puedan ayudarnos a conseguir nuestros objetivos.
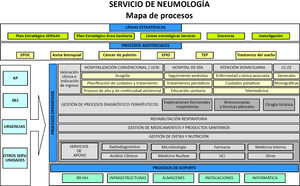
Mapa de procesos. Un mapa de procesos es una representación gráfica de los procedimientos que lleva a cabo una organización12 (en este caso, un servicio de neumología). Consiste en un diagrama que contiene las líneas estratégicas y los procesos asistenciales, operativos y de soporte, que proporciona una perspectiva global del servicio y posiciona a cada uno de ellos respecto a la cadena de valor. Este diagrama debería condensar todos los procesos y subprocesos del servicio, así como la interrelación existente entre los mismos (fig. 1).
Mapa de procesos de un servicio de Neumología.
AP: atención primaria; CC.EE: consultas externas; EPID: enfermedad pulmonar intersticial difusa; EPOC: enfermedad pulmonar obstructiva crónica; RR.HH.: recursos humanos; SERGAS: servicio gallego de salud; TEP: tromboembolismo pulmonar; UCI: unidad de cuidados intensivos.
Las líneas estratégicas gestionan la relación de la organización con el entorno y la forma en que se toman decisiones sobre la planificación y las mejoras de la institución. Suelen venir determinadas por la gerencia y se refieren a cómo opera la organización y se crea valor para el paciente y el sistema sanitario. Establece las pautas generales, directrices y límites de actuación del resto de la actividad. Cada servicio debe integrar su plan estratégico con el de su gerencia y el de su sistema de salud. Los procesos operativos están directamente vinculados con la prestación del servicio al paciente. Por último, aunque no estrechamente ligados a satisfacer las necesidades del usuario, los procesos de soporte son los que complementan los mecanismos operativos sin los cuales sería inviable una consecución de los objetivos. Tal es, por ejemplo, la asistencia informática a todos los departamentos.
Procesos asistenciales. Los procesos asistenciales definen de forma sistemática cómo debe ser la práctica clínica de acuerdo con la evidencia científica disponible. Integran la atención que se recibe en los diferentes niveles y facilitan la coordinación entre los profesionales, mejorando la continuidad asistencial y consiguiendo la atención integral del paciente. Contribuyen, por tanto, a definir circuitos asistenciales, favoreciendo la accesibilidad a los recursos sanitarios y evitando retrasos en la confirmación diagnóstica o en el tratamiento13,14.
En un servicio de neumología existen, al menos, seis procesos asistenciales que podríamos considerar prioritarios debido a su alta prevalencia o a su elevado impacto o complejidad: la enfermedad pulmonar obstructiva crónica (EPOC), el asma bronquial, el cáncer de pulmón, la enfermedad pulmonar intersticial difusa (EPID), el tromboembolismo pulmonar (TEP) y los trastornos respiratorios del sueño. El objetivo de los procesos asistenciales en estas patologías sería consensuar esta práctica para disminuir la variabilidad clínica, asegurar la continuidad de atención entre niveles, mejorar el control y la calidad de vida relacionada con la salud, conseguir diagnósticos precoces con fácil acceso a la técnicas diagnósticas, asegurar tratamientos tempranos y mejorar su adherencia, disminuir los episodios de reagudización y fomentar la educación sanitaria de pacientes y cuidadores.
Vías rápidas. Las vías rápidas surgen como resultado de la adaptación de los documentos utilizados en la gestión de la calidad industrial (los procedimientos normalizados de trabajo)15, cuyos objetivos eran mejorar la eficiencia en el uso de recursos y finalizar el trabajo en un tiempo establecido. Una vía rápida puede definirse como un plan asistencial ambulatorio que se aplica a un grupo de enfermos que presentan una determinada patología con un curso clínico predecible. Su implantación supone una reducción en los tiempos de atención y diagnóstico, pero no tiene por qué conllevar necesariamente una mejora de su supervivencia, como sucede en el cáncer de pulmón16.
Sus objetivos son disminuir la variabilidad de la práctica clínica, asignar responsabilidades, proporcionar respaldo legal a los profesionales, acelerar los procedimientos de registro de la organización, fomentar la investigación clínica, mejorar la calidad asistencial, especialmente en «incidentes adversos» y «complicaciones», y adecuar los recursos disponibles a las necesidades. Existen unas condiciones para definir y desarrollar una vía clínica: deben ser patologías frecuentes dentro del servicio/hospital, bien conceptualizadas, con un curso clínico predecible, variabilidad esperable baja que permita una atención homogénea, posibilidad de obtener un consenso profesional en el servicio/hospital que facilite una implantación multidisciplinar, que representen un riesgo importante para el paciente y que supongan un coste significativo para la institución. En nuestro servicio, se han implantado tres vías rápidas: cáncer de pulmón, EPID (fig. 2) y derrames pleurales.
Modelo de vía rápida de las enfermedades pulmonares intersticiales difusas.
APA: anatomía patológica; BF: broncofibrobroncoscopia; CHUS: complejo hospitalario universitario de Santiago; CTO: cirugía torácica; EBUS: ultrasonografía endobronquial; ECG: electrocardiograma; EPID: enfermedad pulmonar intersticial difusa; NML: neumología; PFR: pruebas de función respiratoria; RDL: radiología; REU: reumatología; Rx: radiografía; TC AR: tomografía computarizada de alta resolución; VATS: cirugía toracoscópica asistida por video.
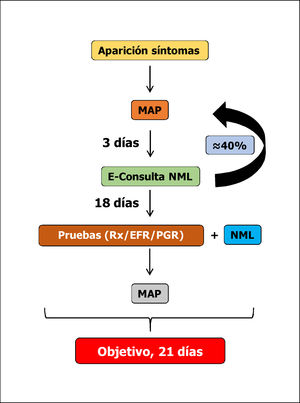
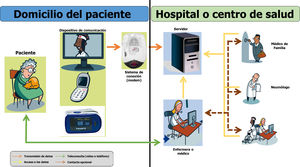
Consulta electrónica. La ambulatorización de algunos procesos (vías rápidas), así como la puesta en marcha de determinados recursos para reducir la cantidad de ingresos (consultas de alta resolución, hospital de día, etc.), ha provocado un aumento progresivo del número de consultas externas de neumología. Esto ha supuesto que en algunos hospitales se pusiera en marcha la consulta electrónica (e-Consulta), el medio por el cual los médicos de atención primaria, tras el registro de toda la información clínica pertinente, solicitan asesoramiento al neumólogo17, con excelentes resultados18. Este decide qué enfermos pueden beneficiarse de una asistencia hospitalaria y quiénes deben continuar en atención primaria, indicando la actuación a seguir.
La e-Consulta supone una serie de ventajas para los pacientes (tiempo de espera reducido en relación con la vía tradicional; atención más ágil y priorización de la demora en función de criterios clínicos definidos; disponibilidad de la opinión del especialista sin necesidad de desplazamiento a otros centros y trámites sencillos en caso de derivación; asistencia en su propio centro de salud, obtención de un informe escrito y legible; médicos de atención primaria y hospitalarios trabajando con conocimiento de su historia clínica y bajo una misma guía clínica), y también para los médicos, tanto de atención primaria (recibir informes de atención hospitalaria con la opinión sobre la conducta a seguir y la indicación o no de derivación, comunicación fluida, formación y aprendizaje continuado), como del hospital (recibir solicitudes que incluyan antecedentes, episodio actual, diagnóstico, tratamiento y motivo de la interconsulta según los criterios de la guía clínica, acceso a resultados analíticos e informes y comunicación fluida a través de un sistema seguro de acceso y transmisión de datos). En la figura 3 se muestra el procedimiento de derivación desde la atención primaria a neumología en nuestro hospital. El neumólogo responde en menos de tres días. La estimación es que, aproximadamente, el 40% de los pacientes podrán continuar en atención primaria y el resto deberán atenderse en Neumología en un plazo máximo de tres semanas, previa realización de las pruebas básicas (radiografía de tórax, espirometría o poligrafía respiratoria) que se consideren necesarias.
Telemedicina. En los pacientes con patologías respiratorias crónicas y enfermedades neuromusculares en fase avanzada, además de tratar de mejorar la calidad y expectativa de vida mediante la aplicación, cada vez más generalizada, de soporte ventilatorio19, uno de los objetivos prioritarios es tratar de mantenerlos estabilizados, sin exacerbaciones. Con ello, se pretende evitar el aumento del riesgo de muerte en estas situaciones y reducir las visitas a urgencias, prevenir los reingresos20, disminuir la demanda de camas hospitalarias para pacientes agudos21 y reducir el coste de la atención.
En las enfermedades crónicas, se considera muy importante conocer el estado de salud de los pacientes y adelantarse a los posibles episodios de agravamiento de su patología de base. A ello podría contribuir, sin duda, la telemonitorización en el hogar (fig. 4). Hasta el momento, la enfermedad en la que existe más experiencia es la EPOC, probablemente porque conjuga su condición de enfermedad crónica con una alta prevalencia. Los resultados de la telemonitorización domiciliaria en los pacientes con EPOC son buenos, aunque no unánimes. Algunos estudios mostraron menos ingresos hospitalarios y menor mortalidad durante el año de seguimiento22, una disminución de la mortalidad o tasa de reingresos a los 12 meses23 y una reducción de las tasas de hospitalización y de las visitas a urgencias, aunque sin influencia en la mortalidad24. Sin embargo, otros no encontraron diferencias significativas en estas variables25.
Cuadro de mandos. El cuadro de mandos es un documento que contiene un conjunto de indicadores, fijados previamente, que proporcionan información sobre la consecución de los objetivos y metas propuestas, que también permiten la comparación con los resultados obtenidos por otros servicios26. La aplicación de esta herramienta puede servir como estímulo para enriquecer la gestión clínica, entendida como el uso de todo tipo de recursos para el mejor cuidado de los enfermos27,28. Esta información puede hacer posible que los profesionales ejerzan una capacidad de dirección cada vez mayor y puedan adoptar medidas para mejorar los resultados en la atención a sus pacientes29.
Propuesta de control de la calidad asistencialMedir la calidad de la atención sanitaria es, en nuestra opinión, uno de los mejores instrumentos para llevar a cabo una política sanitaria que defienda a los ciudadanos. Lo que no se mide no existe y, por tanto, no se puede mejorar. Para ello, debemos seleccionar los indicadores obtenidos periódicamente que nos permitan conocer la calidad y la eficiencia de nuestra actividad asistencial, identificar las oportunidades de mejora en nuestros servicios, poder comparar los resultados con los de los centros de referencia de nuestra especialidad y observar si estos presentan diferencias relevantes con los de otros, incluso con los mismos recursos, lo que debería llevarnos a una corrección inmediata, o a identificar duplicidades injustificadas que nos obligaría a desarrollar redes asistenciales integradas.
A continuación, presentamos una propuesta de indicadores que reflejarían la eficiencia de nuestra organización y que, con base en los resultados de salud obtenidos, deberían conducirnos a la acreditación de los servicios de neumología. Nuestra pretensión con esta propuesta es, únicamente, estimular la reflexión y la discusión. Asesorada por profesionales externos implicados en la organización, evaluación y auditoría de la gestión clínica, debería ser la SEPAR, a través de su comité de calidad asistencial e innovación, quien tuviera la última palabra a la hora de seleccionar los indicadores que evalúen mejor la calidad de la atención sanitaria prestada dentro de cada área asistencial.
La tabla 1 muestra la propuesta de indicadores, en números absolutos, y la frecuencia de medición. Pensados para hospitales terciarios, podría ser más apropiado expresarlos por índices y adecuarlos a cada organización, para no perjudicar a los servicios con un menor volumen de pacientes. Dejamos para la comisión evaluadora su selección final, así como los niveles de acreditación (por ejemplo, 1, 2 y 3) con base en el grado de cumplimiento del conjunto de indicadores que hemos consensuado entre los autores de este artículo y agrupado de acuerdo con las distintas áreas asistenciales de un servicio de neumología.
Propuesta de indicadores de calidad de un servicio de Neumología
| Indicador | Estándar | Frecuencia medición | |
|---|---|---|---|
| Hospitalización convencional | |||
| 1 | Número de ingresos | > 1.300 | Trimestral |
| 2 | Frecuentación (n.° ingresos/1.000 habitantes) | ≤ 6 | Anual |
| 3 | Número de ingresos programados | < 10% | Trimestral |
| 4 | Estancia media | < 9 días | Trimestral |
| 5 | Reingresos 8 días | < 5% | Anual |
| 6 | Reingresos 30 días | < 10% | Anual |
| 7 | Mortalidad | < 5% | Semestral |
| 8 | Tasa de reclamaciones (n.° reclamaciones/n.° ingresos) | < 1% | Anual |
| Cuidados intermedios respiratorios | |||
| 9 | Número de ingresos | >200 | Trimestral |
| 10 | Estancia media | < 7 días | Trimestral |
| 11 | Mortalidad | < 8% | Anual |
| 12 | Existencia procedimientos normalizados/protocolos adaptados a la UCRI | Sí | Anual |
| 13 | Úlceras cutáneas derivadas de la utilización de la interfase | < 10% | Trimestral |
| 14 | Úlceras de presión en pacientes con ventilación no invasiva | < 10% | Trimestral |
| Cuidados intensivos respiratorios | |||
| 15 | Número de ingresos | >100 | Anual |
| 16 | Estancia media | < 10 días | Anual |
| 17 | Mortalidad | < 10% | Anual |
| 18 | Existencia procedimientos normalizados/protocolos adaptados a la UCI | Sí | Anual |
| 19 | Neumonía asociada a ventilación invasiva | < 7 episodios/1.000 días de ventilación | Trimestral |
| 20 | Bacteriemia relacionada con el catéter venoso central | < 4 episodios/1.000 días de catéter venoso central | Trimestral |
| Consultas generales | |||
| 21 | Número de e-Consultas anuales | > 3.500 | Trimestral |
| 22 | Tiempo de espera media de e-Consultas | < 4 días | Trimestral |
| 23 | Porcentaje de e-consultas derivadas a Atención primaria | > 30% | Trimestral |
| 24 | Numero de primeras consultas presenciales anuales | > 2.000 | Trimestral |
| 25 | Número de consultas totales | > 10.000 | Trimestral |
| 26 | Relación sucesivas/primeras | < 4 | Trimestral |
| 27 | Espera media primera consulta presencial | 25 días | Trimestral |
| 28 | Espera media a consulta de primera vez (acto único) | 15 días | Trimestral |
| 29 | Tasa de reclamaciones (n.° reclamaciones/n.° consultas totales) | < 1,5% | Anual |
| Tromboembolismo pulmonar | |||
| 30 | Número de pacientes ingresados en NML al año por TEP | > 50 | Anual |
| 31 | Estancia media hospitalaria anual | < 8 días | Anual |
| 32 | Existencia de protocolos de actuación específicos | Sí | Anual |
| 33 | Número de pacientes con PESI/PESI simplificado calculado | > 75% | Anual |
| 34 | Mortalidad intrahospitalaria | < 10% | Anual |
| 35 | Reingresos a 30 días | < 8% | Anual |
| 36 | Número de pacientes nuevos anuales en consultas externas | > 50 | Anual |
| 37 | Pacientes seguidos consulta monográfica | > 75% ingresados | Anual |
| 38 | Hemorragias mayores no fatales a 30 días | < 4% | Anual |
| 39 | Mortalidad por todas las causas a 30 días | < 10% | Anual |
| Hipertensión pulmonar | |||
| 40 | Neumólogo acreditado | Sí | Anual |
| 41 | Consulta monográfica | Sí | Anual |
| 42 | Unidad multidisciplinar hospitalaria | Sí | Anual |
| 43 | Demora media primera consulta | < 21 días | Anual |
| 44 | Número de pacientes atendidos anuales (nuevos/totales) | 10/50 | Anual |
| 45 | Disponibilidad de ecocardiografía | Sí | Anual |
| 46 | Disponibilidad cateterismo derecho | Sí | Anual |
| 47 | Disponibilidad de administrar medicación de forma ambulatoria | Sí | Anual |
| EPOC | |||
| 48 | Neumólogo con formación acreditada en EPOC | Sí | Anual |
| 49 | Número de pacientes ingresados en NML al año por EPOC | > 350 | Anual |
| 50 | Estancia media hospitalaria anual | < 9 días | Anual |
| 51 | Existencia de protocolos de actuación específicos | Sí | Anual |
| 52 | Consulta monográfica | Sí | Anual |
| 53 | Número de pacientes atendidos al año (nuevos/totales) | > 100 / > 1.000 | Anual |
| 54 | Disponibilidad de enfermera gestora de casos (coordinación con otras unidades, gestión de pruebas y citas, etc.) | Sí | Anual |
| 55 | Posibilidad de atención urgente en la Unidad de una exacerbación | Sí | Anual |
| 56 | Disponibilidad de espirometría inmediata | Sí | Anual |
| 57 | Disponibilidad de radiografía de tórax inmediata | Sí | Anual |
| Asma | |||
| 58 | Número de pacientes atendidos al año | > 500 | Anual |
| 59 | Posibilidad de atención urgente de una exacerbación | Sí | Anual |
| 60 | Número de exacerbaciones atendidas al año | >50 | Anual |
| 61 | Unidad multidisciplinar hospitalaria | Sí | Anual |
| 62 | Consulta monográfica asma control difícil | Sí | Anual |
| 63 | Espirometría inmediata | Sí | Anual |
| 64 | Provocación bronquial inespecífica | Sí | Anual |
| 65 | Provocación bronquial específica | Sí | Anual |
| 66 | Óxido nítrico exhalado | Sí | Anual |
| 67 | Esputo inducido con recuento de células inflamatorias | Sí | Anual |
| 68 | Disponibilidad de realizar prick-test en la Unidad | Sí | Anual |
| 69 | Administración de fármacos biológicos para el asma en la Unidad | Sí | Anual |
| Rehabilitación Respiratoria | |||
| 70 | Número de pacientes nuevos anuales | > 75 | Anual |
| 71 | Días transcurridos entre el alta y la primera consulta | < 30 días | Anual |
| 72 | Pacientes con EPOC ingresados dirigidos a un programa de RR | > 80% | Anual |
| 73 | Capacidad para tratar agudizaciones tras sesión de RR | Sí | Anual |
| 74 | Protocolo para rehabilitación respiratoria en pacientes con EPOC | Sí | Anual |
| Ventilación no invasiva domiciliaria | |||
| 75 | Formación acreditada de ventilación no invasiva | Sí | Anual |
| 76 | Consulta monográfica de ventilación domiciliaria | Sí | Anual |
| 77 | Número de pacientes anuales (nuevos/totales) | > 30 / > 200 | Anual |
| 78 | Posibilidad de atención urgente ambulatoria | < 15 días | Anual |
| 79 | Posibilidad de inicio de ventilación domiciliaria de forma ambulatoria | Sí | Anual |
| 80 | Disponibilidad de protocolos asistenciales de ventilación domiciliaria | Sí | Anual |
| Tabaquismo | |||
| 81 | Formación acreditada tabaquismo | Sí | Anual |
| 82 | Número de pacientes anuales (nuevos/totales) | ≥ 200 / ≥ 600 | Anual |
| 83 | Número de cooximetrías anuales | ≥ 600 | Anual |
| 84 | Número de determinaciones de cotinina | ≥ 40 | Anual |
| 85 | Disponibilidad de enfermera en la Unidad | Sí | Anual |
| 86 | Disponibilidad de psicólogo en la Unidad | Sí | Anual |
| Oxigenoterapia | |||
| 87 | Disponibilidad de enfermera gestora de casos de oxigenoterapia | Sí | Anual |
| 88 | Pacientes con revisión de prescripción de oxigenoterapia tras prescripción provisional | > 80% | Anual |
| 89 | Pacientes con titulación de oxígeno en reposo | > 90% | Anual |
| Enfermedad pulmonar intersticial difusa | |||
| 90 | Formación acreditada EPID | Sí | Anual |
| 91 | Consulta monográfica | Sí | Anual |
| 92 | Número de pacientes anuales (nuevos/totales) | > 40 / > 200 | Anual |
| 93 | Número lavados broncoalveolares/biopsia transbronquial anuales | > 30 | Anual |
| 94 | Número de criobiopsias anuales | > 25 | Anual |
| 95 | Número de VATS anuales | > 7 | Anual |
| 96 | Disponibilidad ecocardiografía | Sí | Anual |
| 97 | Disponibilidad cateterismo derecho | Sí | Anual |
| Bronquiectasias y fibrosis quística | |||
| 98 | Neumólogo acreditado | Sí | Anual |
| 99 | Unidad multidisciplinar de FQ en el hospital | Sí | Anual |
| 100 | Número de pacientes nuevos anuales (BQ / FQ) | > 75 / > 10 | Anual |
| 101 | Hospital de día para tratar agudizaciones | Sí | Anual |
| 102 | Realización de test de tolerancia a antibióticos y suero hipertónico | Sí | Anual |
| 103 | Posibilidad de administrar antibióticos IV ambulatoriamente | Sí | Anual |
| 104 | Capacidad de realizar espirometrías en el día | Sí | Anual |
| 105 | Fisioterapeuta | Sí | Anual |
| Trastornos respiratorios del sueño | |||
| 106 | Neumólogo acreditado en sueño por la CEAMS | Sí | Anual |
| 107 | Consulta monográfica | Sí | Anual |
| 108 | Unidad multidisciplinar de sueño en el hospital | Sí | Anual |
| 109 | Número de polisomnografías anuales | > 150 | Anual |
| 110 | Número de poligrafías respiratorias anuales | > 300 | Anual |
| 111 | Demora en casos no urgentes | < 90 días | Anual |
| 112 | Demora en casos urgentes | < 15 días | Anual |
| 113 | Programa estandarizado de educación | Sí | Anual |
| 114 | Nuevas indicaciones de CPAP al año | > 25% pacientes estudiados por sospecha de SAHS | Anual |
| 115 | Control objetivo de horas de cumplimiento de la CPAP | Sí | Anual |
| 116 | Tiempo entre la realización de la prueba diagnóstica y el inicio de la CPAP | < 60 días | Anual |
| 117 | Pacientes que cumplen al menos 4 horas diarias de CPAP prescrita por SAHS | > 70% | Anual |
| Neumonías | |||
| 118 | Evaluación PSI y CURB-65 al ingreso | > 90% | Anual |
| 119 | Porcentaje pacientes ingresados con PSI I y II | < 10% | Anual |
| 120 | Tiempo transcurrido entre la llegada a urgencias y el inicio del antibiótico | < 8 horas | Anual |
| 121 | Hemocultivos disponibles en las primeras 72 horas | 100% | Anual |
| 122 | Existencia de un programa de optimización del uso de antimicrobianos (PROA) en el hospital | Sí | Anual |
| 123 | Tratamiento antibiótico secuencial (cambio a vía oral) | 90% | Anual |
| 124 | Estancia hospitalaria media | < 7 días | Trimestral |
| 125 | Consulta monográfica | Sí | Anual |
| 126 | Demora primera consulta pacientes ambulatorios < 72 horas | 90% | Anual |
| Tuberculosis | |||
| 127 | Capacidad de acceso rápido a la consulta | ≤ 2 días | Anual |
| 128 | Unidad multidisciplinar en el hospital | Sí | Anual |
| 129 | Consulta monográfica | Sí | Anual |
| 130 | Número de pacientes nuevos anuales | > 30 | Anual |
| 131 | Capacidad de diagnóstico rápido (< 3 horas) | Sí | Anual |
| 132 | Enfermera gestora de casos | Sí | Anual |
| 133 | Laboratorio de micobacterias acreditado (baciloscopias, cultivos en medios sólido-líquido, identificación MTB y alguna no TB, test moleculares identificación MTB, resistencia molecular rápida a rifampicina, antibiogramas fármacos primera línea, test genéticos de resistencias) | Sí | Anual |
| Hospital de día | |||
| 134 | Número de enfermos anuales | > 800 | Anual |
| 135 | Posibilidad de administrar tratamientos a pacientes ambulatorios de acuerdo con protocolos establecidos | Sí | Anual |
| 136 | Posibilidad de tratar agudizaciones de los pacientes reingresadores | Sí | Anual |
| 137 | Atención telefónica a demanda de los pacientes incluidos en el programa | ||
| Vía rápida cáncer de pulmón | |||
| 138 | Número de pacientes nuevos anuales | 250 | Semestral |
| 139 | Tiempo a la primera consulta | < 15 días | Semestral |
| 140 | Tiempo hasta el diagnóstico (desde la primera consulta) | < 15 días | Semestral |
| 141 | Tiempo hasta el fin del estadiaje (desde la primera consulta) | < 25 días | Semestral |
| 142 | Comité Multidisciplinar de Tumores | Reunión semanal | Anual |
| Vía rápida enfermedad pulmonar intersticial difusa | |||
| 143 | Número de pacientes/año (nuevos/totales) | 50/200 | Anual |
| 144 | Tiempo a la primera consulta | < 2 semanas | Semestral |
| 145 | Tiempo lista de espera para criobiopsia | < 30 días | Semestral |
| 146 | Tiempo al diagnóstico | < 45 días | Semestral |
| 147 | Reunión Comité EPID | Reunión mensual | Anual |
| Vía rápida derrame pleural | |||
| 148 | Número de pacientes/año (nuevos/totales) | > 125 / > 400 | Anual |
| 149 | Tiempo a la primera consulta | ≤ 3 días | Anual |
| 150 | Tiempo de respuesta a la interconsulta | ≤ 2 días | Anual |
| 151 | Tiempo al diagnóstico | ≤ 15 días | Anual |
| 152 | Reunión Comité Pleura | Mensual | Anual |
| Procesos asistenciales integrados (elaborados en el hospital/CCAA) y aplicados | |||
| 153 | EPOC | Sí | Anual |
| 154 | Asma bronquial | Sí | Anual |
| 155 | Cáncer de pulmón | Sí | Anual |
| 156 | Enfermedad pulmonar intersticial difusa | Sí | Anual |
| 157 | Tromboembolismo pulmonar | Sí | Anual |
| 158 | Trastornos respiratorios del sueño | Sí | Anual |
| Bronquiectasias y fibrosis quística | |||
| 159 | Neumólogo acreditado | Sí | Anual |
| 160 | Unidad multidisciplinar de FQ en el hospital | Sí | Anual |
| 161 | Número de pacientes nuevos anuales (BQ/ FQ) | > 75/ > 10 | Anual |
| 162 | Hospital de día para tratar agudizaciones | Sí | Anual |
| 163 | Realización de test de tolerancia a antibióticos y suero hipertónico | Sí | Anual |
| 164 | Posibilidad de administrar antibióticos IV ambulatoriamente | Sí | Anual |
| 165 | Capacidad de realizar espirometrías en el día | Sí | Anual |
| 166 | Fisioterapeuta | Sí | Anual |
| Cuidados paliativos respiratorios | |||
| 167 | Estructura de la composición del equipo interdisciplinar | 100% | Anual |
| 168 | Protocolo de coordinación entre la hospitalización y la atención a domicilio de acuerdo con los recursos del área | 100% | Anual |
| 169 | Evaluación inicial de las necesidades de los pacientes | 100% | Anual |
| 170 | Definir cómo accede a la Unidad en caso de urgencia | 100% | Anual |
| 171 | El paciente debe tener definido un plan farmacoterapéutico | > 90% | Anual |
| Atención domiciliaria | |||
| 172 | Número de pacientes atendidos en un año | > 50 | Anual |
| 173 | Número de visitas domiciliarias | 1 al mes | Trimestral |
| 174 | Posibilidad de atención urgente domiciliaria especializada | Sí | Semestral |
| 175 | Posibilidad de atención urgente en el servicio (no Urgencias) | Sí | Semestral |
| 176 | El paciente debe tener definido un plan farmacoterapéutico | > 90% | Semestral |
| 177 | La unidad debe disponer por escrito los criterios de admisión de pacientes | 100% | Anual |
| Guardias médicas | |||
| 178 | Guardias de Neumología | Sí | Anual |
| 179 | Guardias de área médica con neumólogo las 24 h/día | Sí | Anual |
| Exploración funcional respiratoria | |||
| 180 | Número de espirometrías forzadas anuales | ≥ 2.000 | Anual |
| 181 | Número de difusiones anuales | ≥ 500 | Anual |
| 182 | Número de pletismografías anuales | ≥ 100 | Anual |
| 183 | Número de FeNOs anuales | ≥ 1.000 | Anual |
| 184 | Número de test de la marcha de 6 min anuales | ≥ 200 | Anual |
| 185 | Número de pruebas de esfuerzo cardiopulmonar anuales | ≥ 100 | Anual |
| 186 | Número de pruebas de broncoprovocación inespecífica anuales | ≥ 100 | Anual |
| 187 | Número de pruebas de broncoprovocación específicas anuales | ≥ 20 | Anual |
| 188 | Número de oscilometrías anuales | ≥ 20 | Anual |
| 189 | Número de determinaciones de PIM/PEM anuales | ≥ 30 | Anual |
| Técnicas broncoscópicas | |||
| 190 | Número de procedimientos broncoscopia flexible anuales | ≥ 500 | Anual |
| 191 | Número de procedimientos ecobroncoscopia anuales | ≥ 200 | Anual |
| 192 | Número de terapéuticas endobronquiales anuales | ≥ 10 | Anual |
| 193 | Número de broncoscopias rígidas anuales | ≥ 10 | Anual |
| 194 | Número de criobiopsias anuales | ≥ 30 | Anual |
| 195 | Información escrita de acogida | 100% | Anual |
| 196 | Información escrita específica del procedimiento a realizar | 100% | Anual |
| 197 | Instrucciones y recomendaciones escritas | 100% | Anual |
| 198 | Salas diferenciadas por procedimientos | Sí | Anual |
| 199 | Sala plomada | Sí | Anual |
| 200 | Disponibilidad de quirófano | Sí | Anual |
| 201 | Mortalidad | < 0,05% | Anual |
| Técnicas pleurales | |||
| 202 | Número de toracocentesis diagnósticas anuales | ≥ 250 | Anual |
| 203 | Número de toracocentesis terapéuticas anuales | ≥ 100 | Anual |
| 204 | Número de biopsias pleurales cerradas anuales | ≥ 30 | Anual |
| 205 | Número de drenajes torácicos anuales | ≥ 50 | Anual |
| 206 | Número de catéteres pleurales tunelizados anuales | ≥ 15 | Anual |
| 207 | Número de pleurodesis con talco | ≥ 20 | Anual |
| 208 | Número de ecografías transtorácicas anuales | ≥ 400 | Anual |
| 209 | Número de pleuroscopias médicas anuales | ≥ 10 | Anual |
| 210 | Información escrita de acogida | Sí | Anual |
| 211 | Información escrita específica del procedimiento a realizar | Sí | Anual |
| 212 | Instrucciones y recomendaciones escritas | Sí | Anual |
| 213 | Salas diferenciadas por procedimientos | Sí | Anual |
| 214 | Disponibilidad de quirófano | Sí | Anual |
| 215 | Mortalidad | < 0,05% | Anual |
| Trasplante pulmonar | |||
| 216 | Trasplante pulmonar en el hospital | Sí | Anual |
| Indicadores de docencia | |||
| 217 | Formación residentes | Sí | Anual |
| 218 | Prácticas clínicas alumnos pregrado | Sí | Anual |
| 219 | Encuestas de satisfacción alumnos de prácticas | Sí | Anual |
| 220 | Elaboración de protocolos de salud dirigidos a pacientes, cuidadores, etc. | Sí | Anual |
| 221 | Neumólogos con certificado de colegiación-desarrollo profesional SEPAR | ≥ 2 | Anual |
| 222 | Doctores en Medicina en el servicio | ≥ 4 | Anual |
| 223 | Cursos post-grado universidad | Sí | Anual |
| 224 | Dirección tesis doctorales anuales (5 años) | ≥ 2 | Anual |
| 225 | Profesores asociados en el servicio | ≥ 1 | Anual |
| 226 | Neumólogos del servicio acreditados como profesor contratado doctor, titular o catedrático | ≥ 2 | Anual |
| 227 | Profesores titulares en el servicio | ≥ 1 | Anual |
| 228 | Catedráticos en el servicio | ≥ 1 | Anual |
| Indicadores de investigación | |||
| 229 | Comunicaciones congresos nacionales/internacionales | ≥ 30 | 5 años |
| 230 | Publicaciones científicas en revistas con FI | ≥ 30 | 5 años |
| 231 | Proyectos competitivos de investigación | ≥ 3 | 5 años |
| 232 | Participación en redes (PII, CIBERES) | Sí | 5 años |
| 233 | Contratos de investigación | ≥ 1 | 5 años |
| 234 | Ensayos clínicos | ≥ 5 | 5 años |
| 235 | Innovación tecnológica/patentes | ≥ 1 | 5 años |
BQ: bronquiectasias; CEAMS: Comité Español de Acreditación Medicina del Sueño; CIBERES: centro de investigación biomédica en red enfermedades respiratorias; CPAP: presión positiva continua en la vía aérea; CURB-65: confusión, urea, frecuencia respiratoria, tensión arterial y edad (> 65 años); EPID: enfermedad pulmonar intersticial difusa; EPOC: enfermedad pulmonar obstructiva crónica; FeNO: fracción exhalada de óxido nítrico; FI: factor de impacto; FQ: fibrosis quística; MTB: mycobacterium tuberculosis; NML: neumología; PAI: proceso asistencial integrado; PESI: pulmonary embolism severity index; PESIs: pulmonary embolism severity index simplificado; PII: programas integrados de investigación; PIM/PEM: presión inspiratoria y espiratoria máxima; PSI: pneumonia severity index; RR: rehabilitación respiratoria; SAHS: síndrome de apnea-hipopnea del sueño; SEPAR: Sociedad Española de Neumología y Cirugía Torácica; TB: tuberculosis; TEP: tromboembolismo pulmonar; UCI: unidad de cuidados intensivos; UCRI: unidad de cuidados respiratorios intermedios; VATS: cirugía toracoscópica videoasistida.
Los servicios de neumología también deberán evaluarse desde el punto de vista docente, ya que como dice la Ley General de Sanidad en su artículo 104, «toda la estructura asistencial del sistema sanitario debe estar en disposición de ser utilizada para la docencia pregraduada, postgraduada y continuada de los profesionales».
Los aspectos que los autores del artículo consideramos que deberían evaluarse serían la participación de los servicios de neumología en la formación de los alumnos de grado de medicina, impartiendo las prácticas clínicas médicas a lo largo de los distintos cursos (docencia pregrado); la acreditación ante la Comisión Nacional de Docencia para formar especialistas en neumología (docencia postgrado); el número de tesis doctorales anuales dirigidas (formación continuada), así como la cantidad de profesores asociados, titulares y catedráticos con los que cuenta cada servicio. Por supuesto, esto no deja de ser una propuesta y, como en el apartado de resultados de salud, sería la SEPAR y el comité evaluador quienes decidirían los criterios a considerar. En este sentido, en Europa, la iniciativa HERMES trata de garantizar que todas las redes de centros de formación en medicina respiratoria tengan la oportunidad de obtener una certificación acreditada para sus programas educativos30.
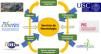
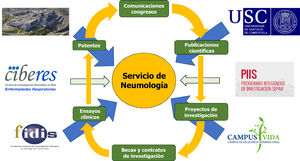
InvestigaciónLa investigación en un servicio de neumología debe estar reconocida en el desarrollo de sus profesionales ya que, sin duda, contribuye a mejorar la calidad asistencial tanto del propio neumólogo, como la de su servicio y la del hospital. Esto se debe a que esta genera nuevo conocimiento, favorece la formación continuada y el estímulo profesional, puede atraer nuevos recursos económicos y contribuye a mejorar la imagen de la institución y, por tanto, del orgullo por pertenecer a un centro prestigioso31. Para hacer investigación, es recomendable que los neumólogos nos integremos en estructuras en red, como los proyectos de la SEPAR o los centros de investigación biomédica o CIBER de enfermedades respiratorias del Instituto de Salud Carlos III. Sería también importante que el hospital cuente con el respaldo de una fundación de investigación sanitaria, a ser posible apoyada también por la universidad, que potencie esta labor, así como la coordinación entre las distintas unidades investigadoras del hospital, instituciones sanitarias y universidad, estimulando las vocaciones investigadoras. Además, las fundaciones pueden colaborar, tanto a favorecer el concurrir en buenas condiciones a las convocatorias públicas de financiación de la investigación, como a reducir el coste de los proyectos, al poner a nuestra disposición su estructura o sus propios fondos para hacer la inversión necesaria (fig. 5).
La investigación en un servicio de neumología apoyada en el hospital, universidad, fundación, el consorcio de investigación (Campus Vida) y las estructuras en red (CIBERES y PIIs).
Fidis: Fundación Instituto de investigación sanitaria de Santiago de Compostela; USC: Universidad de Santiago de Compostela.
La sociedad demandará, cada vez más, unos servicios sanitarios de alta calidad y reclamará el derecho a conocer los resultados de salud de su área sanitaria. Esto obligará a que todos los servicios tengan que demostrar, de forma objetiva, sus competencias y, para ello, muy probablemente, tengan que acreditarse de forma global. En la actualidad, una de las debilidades del sistema sanitario es la falta de control de los indicadores de los que disponemos, lo que conlleva una variabilidad inaceptable en nuestra práctica clínica. Esta exigencia social puede contribuir a que el sistema sanitario promueva la necesidad de medir sus resultados a través de indicadores de calidad asistencial, mejorar la gestión clínica y estimular a los profesionales para que ejerzan una capacidad de dirección cada vez mayor.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.