La relación causal entre el síndrome de apneas e hipopneas de sueño (SAHS) y la hipertensión arterial (HTA) es un hecho establecido en la literatura. El tiempo de tránsito de pulso (PTT) representa el tiempo que tarda el pulso en viajar entre 2puntos arteriales diferentes, y puede ser útil en la estimación de la presión arterial (PA). Con este estudio se pretende valorar la utilidad del PTT en la estimación de la PA, ya que además de ser una técnica no invasiva y exenta de coste adicional, ofrece la ventaja de evitar arousals, como sucede con la monitorización ambulatoria de la PA (MAPA).
MétodosEstudio prospectivo y observacional realizado en una unidad multidisciplinar de sueño con la colaboración del servicio de Nefrología. Se reclutaron 30pacientes consecutivos que acuden a consulta de sueño por sospecha de SAHS a los que se les realiza una polisomnografía (PSG) basal seguida de MAPA al día siguiente. Se calcula la PA sistólica (PAS) y la diastólica (PAD) media por PTT en la PSG y se compara con los resultados de la MAPA. Se diagnosticaron como pacientes con hipertensión arterial aquellos con cifras medias de MAPA durante la noche iguales o superiores a 120/70mmHg, siguiendo normativas internacionales.
ResultadosEdad media de 60años (66% varones). El 80% eran SAHS (36% SAHS grave). La validez diagnóstica de HTA del PTT con respecto a la MAPA considerada como técnica de referencia fue: sensibilidad, 85%; especificidad, 88%; valor predictivo positivo, 85%, y valor predictivo negativo, 88%. El coeficiente de correlación lineal (R) entre la PAS media medida por MAPA durante la noche (desde las 24:00h del día siguiente hasta las 6:00h) y por PTT fue de 0,88, con un coeficiente de correlación intraclase de 0,88 (intervalo de confianza: 0,76-0,94), observándose una distribución de todos los sujetos entre ±15mmHg de diferencia entre las pruebas.
ConclusionesExiste una correlación positiva entre el PTT y la MAPA en la HTA sistólica. El PTT podría ser una alternativa capaz de ofrecer una medición continua y no invasiva de cribado de HTA no conocida o mal controlada.
Pulse transit time (PTT) is the time that a pulse wave takes to travel between two different arterial points, and may be useful in estimating blood pressure. This noninvasive technique, which does not add any cost to the procedure, offers the advantage of avoiding ‘arousals’ during sleep measurement as occurs with ambulatory blood pressure monitoring (ABPM). We aim to confirm the usefulness of PTT for the detection of hypertension, and to study the correlation between both measurements.
MethodsProspective observational study in a multidisciplinary sleep unit. We recruited 30consecutive patients attending a sleep clinic and ran a baseline polysomnography followed by an ABPM the following day. Average systolic and diastolic blood pressure (SBP, DBP) by PTT were calculated and compared with ABMP results. In accordance with international guidelines, patients with mean nocturnal ABMP ≥ 120/70 mmHg were diagnosed as having arterial hypertension.
ResultsMean age of 60years; 66% male, 80% suffered from sleep apnoea (OSAS). Taking the ABPM as the reference technique, we found that the diagnostic sensitivity of PTT is 85% with a specificity of 88% in the case of SBP, with a positive predictive value of 85% and negative predictive value of 88%. By studying the relationship between mean SBP measured by ABPM and PTT, we found a linear correlation coefficient (R) of 0.88, showing a distribution of all subjects with a difference of between ±15mmHg between tests. There is also a positive correlation between mean DBP measured for the two tests, with a weaker linear correlation.
ConclusionsPulse transit time shows a strong correlation with blood pressure (measured by ABPM). PTT provides continuous, non-invasive, cuffless blood pressure monitoring free of additional cost and could be an alternative for screening hypertension.
La relación entre el síndrome de apneas e hipopneas del sueño (SAHS) y la hipertensión arterial (HTA) ha sido ampliamente estudiada desde la década de los ochenta, y actualmente es un hecho establecido en la literatura. Se estima que el 30% de los pacientes con HTA sistémica tienen SAHS moderado o grave1,2, y por otra parte, que entre el 45-68% de los pacientes con SAHS tienen HTA3,4.
Se observa una relación directa entre la gravedad del SAHS y la probabilidad de padecer hipertensión, llegando a considerarse el SAHS como la causa más frecuente de hipertensión sistólica secundaria5–10. Más aún, a pesar de tratamiento farmacológico, más del 50% de la población hipertensa no consigue controlar las cifras de presión arterial (PA). El 10% persisten con un control inadecuado de las cifras de PA a pesar de cumplimiento terapéutico con más de 3fármacos (uno de ellos habitualmente un diurético) en dosis óptimas. Este fenómeno se conoce como HTA refractaria11, y conlleva una mayor incidencia de episodios cardiovasculares y complicaciones12. Diversos estudios demuestran una elevada prevalencia de SAHS (superior al 70%) en pacientes con HTA resistente10,13.
La detección temprana de la hipertensión y su correcto control con tratamiento pretende disminuir las complicaciones cardiovasculares y reducir su elevado coste sanitario14. El tratamiento con CPAP en los pacientes con SAHS e HTA sistólica de difícil control consigue un mejor control de las cifras sistólicas e incluso permite recuperar el patrón dipper nocturno, lo que conlleva un mejor pronóstico15.
Para el estudio de la HTA, dada la variabilidad de la misma, se han definido diferentes estrategias en diferentes ámbitos que aportan información complementaria: medición puntual de la PA, automedición de la PA en el domicilio (AMPA) y monitorización ambulatoria de la PA (MAPA) durante 24h.
La MAPA ha pasado a considerarse la técnica de referencia para el diagnóstico de HTA, aceptándose como límite de la normalidad el promedio de valores durante el período de actividad o diurno <130/85mmHg, para el período de descanso o nocturno <120/70, y para el período de 24h <125/80mmHg. Esta técnica consiste en un Holter o monitorización de medidas de PA que están automatizadas de tal manera que se registra cada 15min durante el día y en intervalos de 30min durante la noche, siguiendo las recomendaciones que recogen la Sociedad Europea de Hipertensión y la Sociedad Europea de Cardiología en la guía de 2007 para el manejo de la HTA14.
Sin embargo, a pesar de que las guías lo consideran el método no invasivo de referencia, esta técnica presenta varias limitaciones. Primero, al no permitir un registro continuo, no registra las variaciones que puede aparecer en periodos cortos a lo largo de la noche. Por otro lado, el inflado del manguito puede afectar a la calidad del sueño, al ser responsable de pequeños despertares que no solo afectarían a la calidad del sueño, sino que además podrían causar alteraciones en la medición de la PA nocturna16. Finalmente, dada la molestia que supone para el paciente llevar el manguito durante periodos de 24h, es complicado que se presten a participar en estudios de investigación, o bien que en el seguimiento asistencial acepten repetir la medición a lo largo del tiempo, con la consecuente pérdida que información que esto supone.
En el otro extremo, la canalización de una vía arterial, considerada como gold standard, dada su naturaleza invasiva no es un método práctico para el diagnóstico de la HTA.
Durante la realización de un estudio de sueño mediante polisomnografía (PSG) es reglado utilizar un registro electrocardiográfico y pulsioximétrico que permita además detectar la onda/curva de pulso. A partir de estos 2registros, exentos de coste adicional, podemos estimar el tiempo de tránsito de pulso (PTT) que permite una medición continua de la PA17,18.
El objetivo de nuestro estudio fue valorar la correlación entre la medición de la PA medida por MAPA (durante la noche) y por PTT a través de PSG, y por otra parte valorar la utilidad del PTT para el diagnóstico de HTA no conocida o mal controlada en los pacientes seguidos en la unidad de sueño.
Material y métodosEstudio prospectivo y observacional realizado en una Unidad Multidisciplinar de Sueño junto con el servicio de Nefrología del mismo hospital.
Inclusión de pacientesSe seleccionaron de manera consecutiva 35pacientes que acudían por primera vez a la consulta de trastornos respiratorios del sueño por sospecha clínica de SAHS y que precisaban la realización de una PSG basal nocturna (Polisomnógrafo Somnoscreen plus de SOMNOmedics, analizado con software DOMINO versión 2.5.0). Como criterio de inclusión se solicitaba que fueran mayores de 18años, que no presentasen trastornos respiratorios del sueño conocidos y que aceptasen la realización al día siguiente de una MAPA.
Exclusión de pacientesSe excluyeron del análisis los pacientes con un estudio polisomnográfico no válido por observarse un tiempo de sueño inferior a 3h en el registro. Así, se excluyeron del análisis 5pacientes.
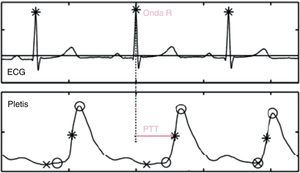
Medición del tiempo de tránsito de pulsoPara la medición del PTT se calcula el tiempo transcurrido desde la onda R del electrocardiograma (representa la contracción ventricular e inicio de la eyección) hasta la llegada de la onda de pulso en el sensor pletismógrafo (pulsioxímetro) colocado en el dedo (fig. 1). La monitorización de los cambios en el PTT permite registrar las variaciones en la PA19.
Medición del tiempo de tránsito de pulso. El tiempo de tránsito de pulso se calcula desde la onda R hasta el punto medio del ascenso de la onda de pulso en el sensor pletismográfico.
ECG: tira de electrocardiograma: se identifica onda R; Pletis: onda pletismográfica recogida a través del pulsioximetro.
La velocidad a la que se transmite la onda de la PA es directamente proporcional a la PA de un modo casi lineal. Un aumento brusco en la PA supone un incremento en el tono vascular que aumenta la rigidez de la pared arterial y acorta el PTT. En sentido contrario, una disminución de la PA supone una disminución en el tono de los vasos y conlleva un aumento del PTT20.
Puesto que la velocidad a la que se transmite la onda de pulso se relaciona con la elasticidad arterial (y esta a su vez con la edad, la presencia de enfermedad vascular, etc.), es importante realizar el ajuste individual entre la velocidad a la que se transmite la onda de pulso y la PA de cada sujeto con una calibración de la medida.
Por ello, tras la preparación y el montaje de la PSG se acostaba al paciente (permitiendo un tiempo de reposo de 5min en sedestación) y se realizaba la medición de PA mediante esfigmomanómetro en 3ocasiones separadas entre sí al menos 5min y siempre en el brazo contralateral al que tenía colocado el pulsioxímetro (para evitar modificar la velocidad de la onda de pulso). Puesto que la grabación de la PSG ya estaba en marcha, en el mismo momento en que se realizaba cada una de estas tomas de PA con el paciente despierto se realizaba una marca en el estudio de sueño, de tal manera que posteriormente se pudiera introducir el valor de la PA obtenido mediante esfigmomanómetro y correlacionar con el PTT de ese momento concreto. Esta calibración puntual personalizada permite optimizar la medición al controlar la influencia de la rigidez arterial del paciente. La medición de 3puntos busca un control adicional de calidad para evitar zonas de artefactos en la calibración.
A partir de esta relación, mediante las oscilaciones del PTT se pueden calcular la PA sistólica (PAS) y la PA diastólica (PAD) de todo el registro de sueño para cada sujeto de manera automática con el software DOMINO versión 2.5.0.
A la mañana siguiente, junto con el informe de la PSG se emitía un informe con la PAS y la PAD medias observadas durante la noche y se clasificaba al paciente como hipertenso o no hipertenso utilizando el punto de corte que sugieren las guías para la MAPA durante la noche (120/70mmHg).
Realización de la monitorización ambulatoria de la presión arterial de 24 horasA la mañana siguiente a la realización del estudio de sueño el paciente era valorado por el servicio de Nefrología y se realizaba una MAPA (SPACE LABS modelo90217) de control durante las 24h siguientes con un dispositivo validado. Como precauciones se confirmaba que el tamaño del manguito era el adecuado para el perímetro del brazo del paciente y se indicaba que debía llevar a cabo sus actividades normales absteniéndose de realizar un ejercicio enérgico, así como mantener el brazo extendido y quieto en los momentos de inflado del manguito.
La medición de la PA se realiza de manera automatizada cada 15min durante el día (06:00-24:00h) y cada 30min durante la noche (24:00-06:00h). Los umbrales de PA medidos en mmHg para definir la HTA con diferentes tipos de determinaciones son 130-135 para la PAS y 85 para la PAD en el caso diurno y 120 PAS y 70 PAD durante la noche.
Atendiendo a estos puntos de corte tras devolver el paciente la MAPA, se leían e interpretaban los resultados del mismo por un nefrólogo en la consulta, que desconocía los valores arrojados por el estudio de sueño y, según el registro nocturno (desde las 24:00h hasta las 06:00h), clasificaba nuevamente como hipertenso o no al paciente. Teniendo en cuenta por tanto que el diagnóstico final se establece en base a la información que aporta la MAPA (técnica de referencia), los pacientes quedan agrupados en 4categorías: no hipertensos (aquellos sin antecedentes personales previos de HTA y con MAPA dentro de los valores de la normalidad), hipertensos con buen control (aquellos con antecedentes personales previos de hipertensión y por tanto en tratamiento, y con MAPA dentro de los valores de la normalidad), hipertensos con mal control (aquellos con antecedentes personales previos de hipertensión pero con MAPA que refleja cifras de HTA nocturna a pesar de tratamiento), hipertensión no conocida (aquellos sin antecedentes personales de hipertensión con MAPA que refleja HTA nocturna).
Análisis estadísticoLas variables analizadas tienen una distribución aproximadamente normal, y por tanto para su descripción se han utilizado la media y la desviación estándar. Dado que el objetivo es evaluar la concordancia entre las medidas de PA, se han calculado los coeficientes de correlación intraclase y sus intervalos de confianza (IC) al 95% a partir de un modelo de análisis de la varianza (ANOVA) de 2factores. Las 2fuentes de variabilidad contempladas son el paciente y la técnica utilizada para medir la PA.
También se calcula el coeficiente de correlación lineal, y se han obtenido los gráficos de Bland-Altman con el fin de observar posibles patrones o errores sistemáticos en las medidas.
Para calcular el valor diagnóstico se han obtenido la sensibilidad, la especificidad, el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN) para la PAS y la PAD medias. Finalmente, para evaluar la capacidad diagnóstica de los valores de la PAS media medida por PSG se calcula la curva ROC.
ResultadosSe analizan un total de 30pacientes de los 35seleccionados atendiendo a los criterios de validez del estudio polisomnográfico (tiempo total de sueño superior a 3h). En su mayoría (66%) eran varones, con una media de edad de 60años y con obesidad (IMC medio: 31). Veinticuatro pacientes (80%) de los recogidos en la muestra padecían SAHS (índice de apneas-hipopneas medio: 27), de los cuales 11 (36%) eran graves. Se incluyen 18pacientes (60%) con diagnóstico previo de HTA en tratamiento farmacológico, detectando un mal control de las cifras en 11de ellos. Las características de nuestros pacientes se detallan en la tabla 1.
Características clínicas de los pacientes
| Edad (años) | 59,77±12,77 |
| Sexo (varón) | 20 (66,7%) |
| IMC (kg/m2) | 30,68±6,63 |
| SAHS | 24 (80%) |
| SAHS grave | 11 (36%) |
| IAH | 26,86±24,77 |
| AP HTA | 18 (60%) |
| HTA refractaria (3 o+fármacos) | 8 (26,6%) |
| HTA bien controlada | 7 (23%) |
| HTA mal controlada | 11 (33%) |
| HTA no conocida | 2 (6%) |
| No HTA | 10 (30%) |
AP HTA: antecedentes previos de hipertensión arterial; HTA: hipertensión arterial; IAH: índice de apneas-hipopneas; IMC: índice de masa corporal; SAHS: síndrome de apneas e hipopneas del sueño.
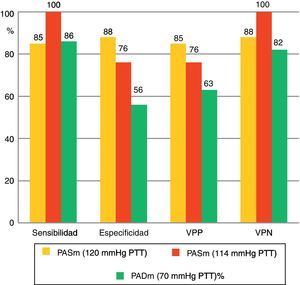
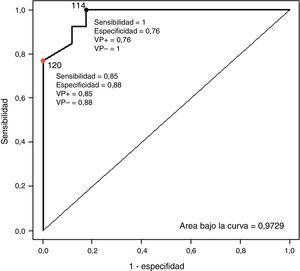
Las medias de las distintas mediciones de la PA pueden apreciarse en la tabla 2. Considerando la MAPA como técnica de referencia de la medición de la PA no invasiva, estudiamos la sensibilidad diagnóstica del PTT (comparando los valores nocturnos de ambos registros y utilizando para ambas técnicas un punto de corte de 120mmHg). Esta se sitúa en el 85%, con una especificidad del 88% en el caso de la PAS media, con un VPP del 85% y un VPN del 88%. En el caso de la PAD media, de 14pacientes diagnosticados de HTA nocturna utilizando la MAPA, el PTT fue capaz de identificar a 12 (86%). Asimismo, por medio de la MAPA se descartó la hipertensión nocturna en 16casos; en 9 de los casos (56%) esta fue descartada también por el PTT. El VPP y el VPN fueron del 63 y del 82%, respectivamente (fig. 2). En la figura 3 se recoge la curva ROC que muestra la capacidad diagnóstica de HTA sistólica medida por PSG. Tomando como valores de HTA sistólica cifras superiores a 120mmHg en la MAPA, la curva ROC refleja la capacidad diagnóstica del PTT. El punto de corte que maximiza simultáneamente la sensibilidad y la especificidad es 114. Por otra parte, situando el punto de corte inicialmente en el PTT en 120 y considerando cifras de HTA valores superiores a 120mmHg en la MAPA, tendríamos menor sensibilidad pero mayor especificidad.
Medias y desviación estándar de la presión arterial medida por MAPA y PTT
| PAS min (mmHg) | PAS med (mmHg) | PAS max (mmHg) | PAD min (mmHg) | PAD med (mmHg) | PAD max (mmHg) | |
| MAPA | 101,86 ± 17,82 | 117,53 ± 17,05 | 135,03 ± 18,27 | 56,26 ± 12 | 69,90 ± 11,99 | 83,90 ± 14,56 |
| PTT | 103,06 ± 15,79 | 117,80 ± 14,94 | 148,76 ± 20,93 | 59,96 ± 13,43 | 71,90 ± 11,23 | 81,30 ± 10,61 |
| p | 0,4990 | 0,8552 | 0,0004 | 0,1301 | 0,3078 | 0,2740 |
MAPA: monitorización ambulatoria de la presión arterial; PAD max: presión arterial diastólica máxima; PAD med: presión arterial diastólica media; PAD min: presión arterial diastólica mínima; PAS max: presión arterial sistólica máxima; PAS med: presión arterial sistólica media; PAS min: presión arterial sistólica mínima; PTT: tiempo de tránsito de pulso.
Curva ROC para el diagnóstico de Tensión arterial sistólica. Tomando como hipertensos los pacientes con presión sistólica medida por MAPA superior a 120mmHg, la siguiente curva ROC muestra la capacidad diagnóstica de los valores de la presión sistólica medida por polisomnografía. El valor de 114mmHg en el PTT maximiza simultáneamente sensibilidad y especificidad. Tomando el valor de 120mmHg en el PTT se obtiene mayor especificidad pero una sensibilidad menor.
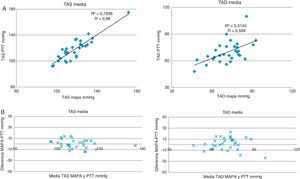
Al estudiar la relación entre la PAS media medida por MAPA y por PTT, encontramos un coeficiente de correlación lineal de 0,88 (fig. 4A), observándose una distribución de todos los sujetos entre ±15mmHg de diferencia entre pruebas (fig. 4B). Asimismo, encontramos una correlación positiva entre la PAD media medida por las 2pruebas, pero esta vez con una correlación lineal un poco más débil (R=0,58), con una distribución de la mayoría de los sujetos en el rango de ±25mmHg (fig. 4A,B).
Correlación lineal y concordancia del PTT y la MAPA. MAPA: monitorización ambulatoria de la presión arterial; PAS: presión arterial sistólica; PAD: presión arterial diastólica; PTT; tiempo de tránsito de pulso.
A) Correlación lineal entre las mediciones de presión arterial realizadas por PTT y por MAPA. En el eje X se representan las mediciones a través del MAPA, y en el eje Y las mediciones a través de la PTT.
B) Gráfica de concordancia de Bland-Altman. En el eje X se representa la media de la presión arterial medida por ambas técnicas. En el eje Y se representa la diferencia en las cifras de la presión arterial entre ambas técnicas.
En la tabla 3 se muestran los coeficientes de correlación intraclase para los valores medio de la PAS y la PAD. En los casos de las medidas de PAS mínima y media el coeficiente de correlación es muy elevado (en torno a 0,9), mientras que en la PAS máxima el coeficiente es menor (0,439; IC95%: 0,04-0,703).
Coeficientes de correlación intraclase para la PAS y la PAD medida por PTT y MAPA
| Variable | Coeficiente de correlación | IC 95% | p |
| PAS min | 0,839 | 0,691-0,920 | < 0,0001 |
| PAS media | 0,881 | 0,764-0,941 | < 0,0001 |
| PAS max | 0,439 | 0,045-0,703 | 0,0145 |
| PAD min | 0,466 | 0,145-0,702 | 0,0030 |
| PAD media | 0,558 | 0,258-0,761 | 0,0005 |
| PAD max | 0,520 | 0,208-0,737 | 0,0011 |
MAPA: monitorización ambulatoria de la presión arterial; PAD max: presión arterial diastólica máxima; PAD media: presión arterial diastólica media; PAD min: presión arterial diastólica mínima; PAS max: presión arterial sistólica máxima; PAS media: presión arterial sistólica media; PAS min: presión arterial sistólica mínima; PTT: tiempo de tránsito de pulso.
Con el análisis de estos datos entendemos que el PTT puede ser una herramienta más en la detección de HTA sistólica no conocida o mal controlada, al presentar una buena correlación con el método no invasivo más utilizado para tal fin (MAPA). Nuestra serie incluye una alta proporción de pacientes en los que se confirma una HTA mal controlada a pesar del tratamiento farmacológico. La medición del PTT aporta por tanto una información adicional muy relevante en una población con alta prevalencia de hipertensión refractaria, sin suponer pruebas complementarias o coste añadido al estudio de sueño convencional. La detección de estos casos y su seguimiento es especialmente importante, ya que conseguir mejorar las cifras de PA en 5-10mmHg tiene un impacto significativo en la disminución de incidencia de nuevos episodios vasculares21,22. En este sentido, además de ajustar el tratamiento farmacológico es importante resaltar que el inicio de tratamiento con CPAP en los pacientes con SAHS mejoraría el control de las cifras de PAS15.
Para el análisis de la PAS comprobamos que el PTT ofrece un alto VPP y VPN. Al comparar las mediciones de la PAS con MAPA y PTT se observa una alta correlación lineal (R=0,88) con oscilaciones en un intervalo de 15mmHg, así como una alta correlación intraclase (en torno a 0,9). Por otra parte, el estudio de la PAD no alcanza valores predictivos positivos ni negativos tan altos, y el coeficiente de correlación lineal (R=0,58) e intraclase (0,466-0,558) entre la MAPA y el PTT para esta medida no permiten asimilar ambas técnicas. Estudios previos han comparado los valores de PA ofrecidos por el PTT y por medición mediante esfigmomanómetro, encontrando coeficientes de correlación para la PAS de 0,83, con oscilaciones en un intervalo de unos 20mmHg23, resultados muy similares a los nuestros pero igualmente en series pequeñas. Del otro lado, en los servicios de anestesia existe desde hace mucho tiempo una necesidad e interés en el conocimiento de las variaciones de la PA de un modo continuo y mínimamente invasivo. Así, muchas de las publicaciones encontradas parten de este campo de la medicina. Hay estudios que comparan la correlación del PTT con la medición invasiva, gold standard, demostrando que existe una alta correlación en la medición de la PAS, y no tanto en la PA media o PAD19. Recientemente Schmalgemeier et al.24 han estudiado la validación de la técnica durante un estudio polisomnográfico de titulación con CPAP, confirmando una adecuada correlación con la medición convencional mediante esfigmomanómetro en situación basal o durante la aplicación de presiones bajas de CPAP.
De forma general, la bibliografía muestra datos menos consistentes y contradictorios sobre la correlación de la PAD medida por el PTT. Al igual que en nuestro estudio, la serie de Payne et al.25 muestra una débil correlación del PTT con la PAD, mejorando la misma al analizar por la pPTT (tiempo de tránsito de pulso corregido con la estimación del tiempo de pre-eyección). De otro lado, el estudio comentado de Schmalgemeier et al.24 obtiene una buena correlación tanto en la PAD como en la PAS medidas por PTT. Por tanto, queda pendiente clarificar si ampliando la muestra mejoraría la correlación de la PAD.
En nuestro caso, consideramos que las pequeñas diferencias en los datos de ambas técnicas pueden ser explicadas por varios motivos. En primer lugar, la medición de ambas pruebas se realizó en días distintos y en condiciones diferentes (la MAPA se realizó en el domicilio de los pacientes, el PTT en la unidad multidisciplinar), lo que podría afectar sobre todo a la PA máxima, más variable que la media. Sin embargo, este diseño, con la realización de las pruebas en días diferentes, es necesario, ya que el inflado periódico e intermitente del manguito durante la realización de la MAPA ocasiona microdespertares que pueden suponer variaciones en la PAS de hasta 30mmHg. Por este motivo, la MAPA en sí misma plantea problemas de fiabilidad en el estudio de la presión por la noche. Por otra parte, con el fin de disminuir el impacto que pudiera tener en el estudio la fragmentación del sueño por el efecto laboratorio, se excluyeron aquellos pacientes con estudio polisomnográfico no válido por bajas eficiencias de sueño (tiempo de registro de sueño inferior a 3h).
Entre las limitaciones de la técnica es fundamental tener en cuenta que la medición del PTT es sensible a la correcta medición del complejo QRS y a la correcta señal de la onda de pulso. Esto puede ser crítico en equipos tipo Holter, donde no se controlan las señales. Sin embargo, en una unidad de sueño, donde es imprescindible asegurar la adecuada señal del electrocardiograma y de pulso, esta limitación es casi despreciable.
Con respecto a la calibración, la problemática es similar a la que se observa con la medición de la CO2 transcutánea. El equipo es fiable en la medición de tendencias y cambios pero no es preciso, ya que existen diferencias interindividuales en la relación PTT y PA. Por este motivo es necesario realizar una calibración individual al inicio de la prueba. Dado que esta calibración se realiza al inicio del estudio de sueño, con el paciente despierto y en movimiento, existe el riesgo de que la calibración coincida con un artefacto. Así, por control de calidad nosotros efectuamos 3puntos de calibración. Si en la primera muestra hay algún artefacto en alguna parte de la PSG se elige el siguiente punto, garantizando de esta manera una buena correlación en vivo. Este punto resulta crítico; de hecho, en la publicación de Payne et al.25 no consiguen mostrar una adecuada correlación y sugieren que el PTT solo es válido para mostrar la variabilidad y los cambios en la PA, pero estos autores no describen en su metodología la realización de una calibración en vivo.
En este sentido, el reciente estudio de Gesche et al.23, realizado en pacientes sanos y vigilados durante el ejercicio, observa que tras realizar una calibración individual puntual al inicio del estudio (introducir el valor de referencia de la PA medido mediante esfigmomanómetro) se consigue una buena correlación de la PAS, encontrando diferencias de menos de 20mmHG entre ambos métodos de medición en la gráfica de Bland-Altman. Este último estudio es concordante con la buena correlación entre la medición de la PA por PTT y la medida con catéter intraarterial (método de referencia) de los estudios previamente comentados.
En conclusión, dada la buena sensibilidad para la detección tanto de HTA sistólica no conocida como para la detección de HTA sistólica mal controlada, este método podría ser una alternativa de cribado de HTA en la unidad de sueño. Además, este se puede ofrecer sin suponer un coste adicional.
Dado que el discreto número de pacientes incluidos puede ser una limitación en cuanto a la potencia estadística, es necesario plantear estudios más grandes para corroborar nuestros resultados.
Conflicto de interesesNinguno de los autores presenta conflicto de intereses.
A los técnicos de la Unidad Multidisciplinar de Sueño, así como al servicio de Nefrología.