La neuralgia amiotrófica es una neuropatía inflamatoria e idiopática que se caracteriza por dolor neuropático. Se describió por primera vez en 1948 como una afectación sólo del plexo braquial y se denominó síndrome de Parsonage-Turner. Aunque este síndrome es más frecuente en el plexo braquial, puede afectar de forma concomitante o aislada al nervio frénico, y en esta circunstancia el diagnóstico es muy difícil si no hay alta sospecha clínica.
Presentamos el caso de un paciente con neuralgia amiotrófica cuya única manifestación fue la afectación frénica izquierda, y destacamos la refractariedad del dolor a los analgésicos, así como la persistencia de los síntomas y de la alteración diafragmática durante más de 6 meses.
Amyotrophic neuralgia is an inflammatory and idiopathic neuropathy which is characterised by neuropathic pain. It was described for the first time in 1948 as condition that only affected the brachial plexus and was called Parsonage-Turner syndrome. Although this syndrome is more common in the brachial plexus, it can concomitantly, or in isolation affect the phrenic nerve, and in this case the diagnosis is very difficult if there is no high clinical suspicion.
We present a case of a patient with amyotrophic neuralgia in which the only sign was left phrenic involvement, and we highlight the resistance of the pain to analgesics, as well as the persistence of the symptoms and diaphragm problems for over 6 months.
La parálisis diafragmática unilateral puede ser idiopática1 o secundaria a múltiples causas, de las cuales la más común es un tumor con afectación del nervio frénico o el traumatismo quirúrgico, aunque también se ha descrito en circunstancias poco frecuentes2. En la forma idiopática se ha señalado la infección vírica como la etiología más probable y suele ser asintomática. En casos muy sintomáticos con elevación de un sólo hemidiafragma debemos sospechar afectación incompleta del diafragma contralateral3 o implicación de los músculos intercostales. En cualquier caso, el síntoma característico de la parálisis diafragmática es la disnea de esfuerzo y/o en decúbito supino, pero es excepcional que curse con dolor.
Describimos el caso de un paciente con parálisis diafragmática unilateral, cuyo único síntoma era un dolor de tipo lancinante con los movimientos del brazo homolateral, refractario a altas dosis de diversos analgésicos y persistente 6 meses después del diagnóstico.
Observación clínicaVarón de 49 años, exfumador con consumo acumulado de 20 paquetes-años, sin otros antecedentes médico-quirúrgicos. Consultó por un cuadro de 3 meses de evolución consistente en dolor lancinante en el hemitórax izquierdo que se irradiaba a la región dorsal en relación con movimientos bruscos o con esfuerzo del brazo izquierdo, y que le provocaba sensación de disnea. Refería dolor en el costado derecho ocasionalmente. En reposo estaba asintomático. No refería debilidad muscular ni pérdida de sensibilidad. No tenía antecedente de infección vírica, vacunación reciente, ejercicio extenuante, cirugía, traumatismos o historia familiar de neuralgia amiotrófica (NA) hereditaria.
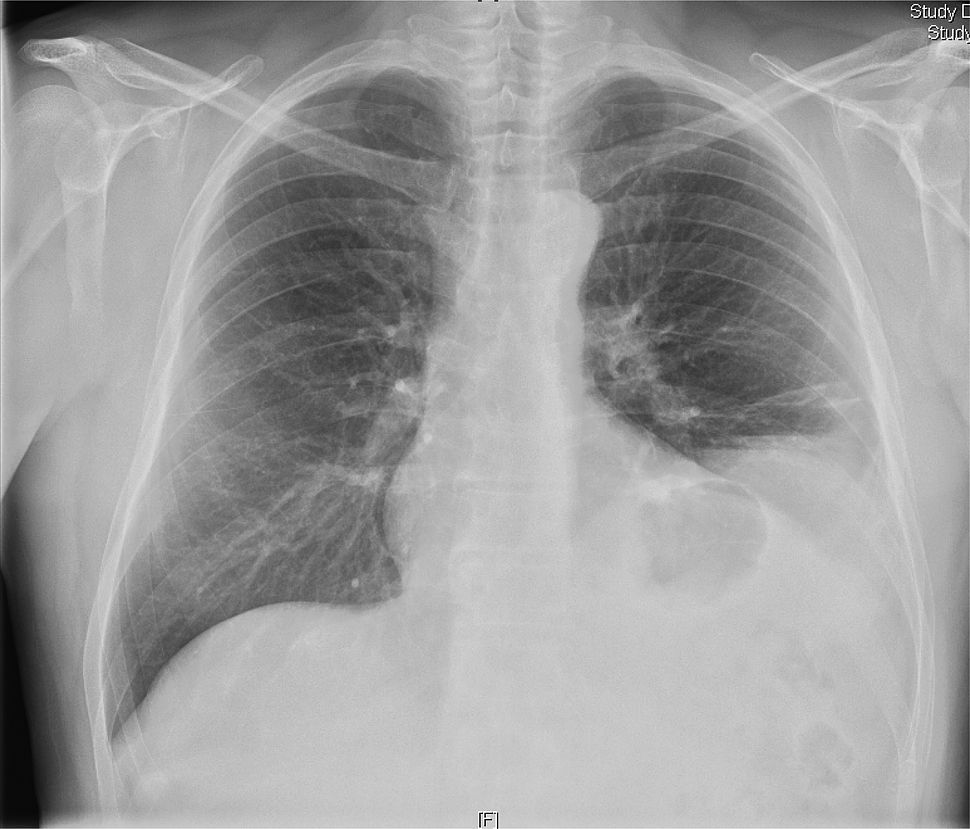
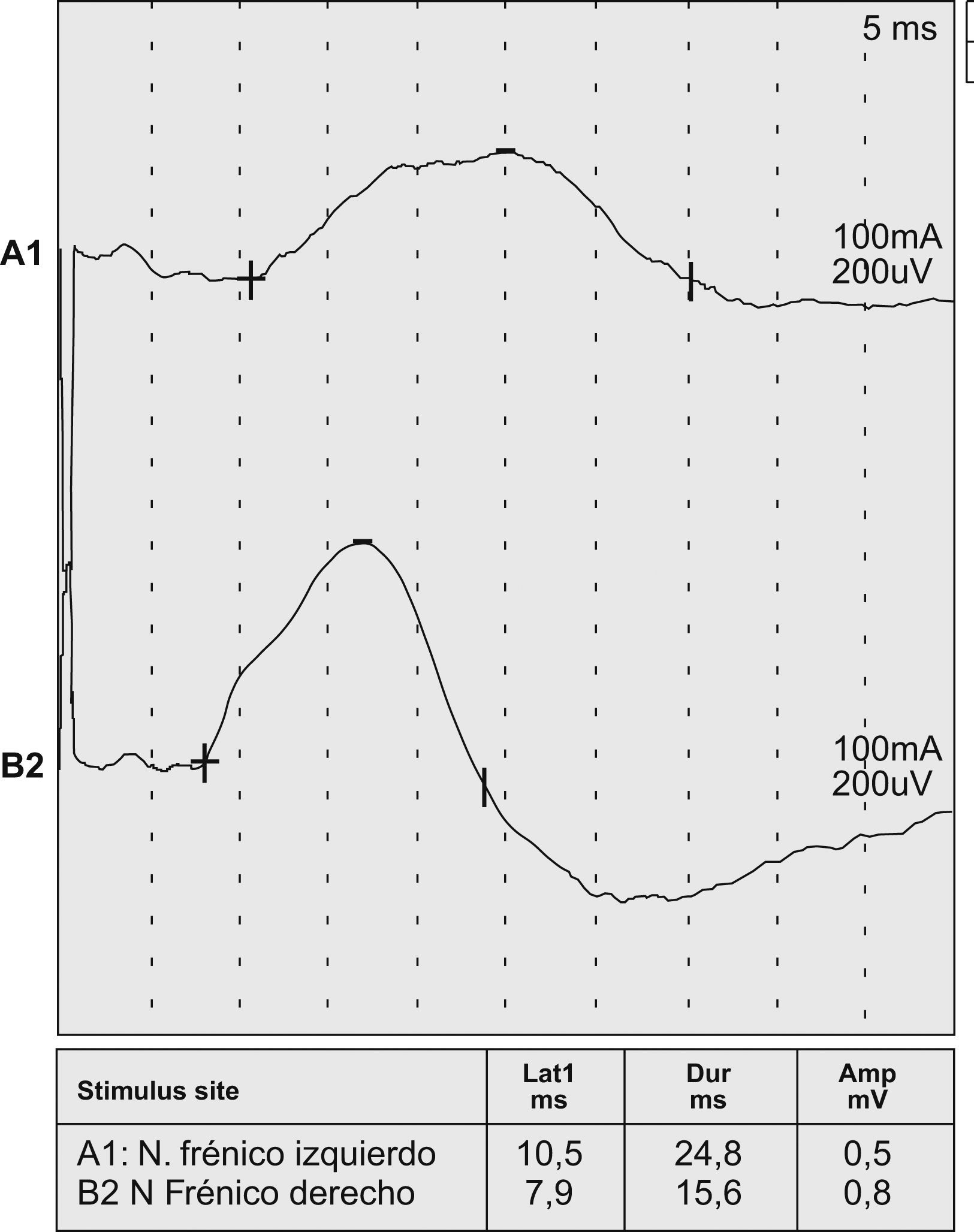
En la exploración física destacaban una temperatura de 36,5°C y presión arterial de 120/80mmHg. En la auscultación pulmonar había hipofonesis en la base izquierda. La exploración neurológica detallada mostraba que el lenguaje, los pares craneales, la fuerza, la sensibilidad tanto superficial como profunda y los reflejos no estaban alterados, y tampoco había atrofia ni fasciculaciones. El hemograma, la bioquímica general y los valores de enzimas musculares (creatincinasa y aldolasa), velocidad de sedimentación globular, proteína C reactiva, hormonas tiroideas, anticuerpos antinucleares y citoplásmicos antineutrófilos y factor reumatoide fueron normales. La radiografía de tórax mostró elevación del hemidiafragma izquierdo (fig. 1), y la fluoroscopia confirmó la paresia de dicho diafragma. La gasometría arterial mostró un pH de 7,43, presión arterial de oxígeno de 83mmHg y presión arterial de anhídrido carbónico de 36mmHg. No se observó desaturación (tiempo por debajo del 90% de saturación: 0,35%) en la pulsioximetría nocturna. Las pruebas de función pulmonar evidenciaron una capacidad vital forzada (FVC) de 3.240ml (un 68% del predicho), volumen espiratorio forzado en el primer segundo (FEV1) de 2.340ml (un 65% del predicho), cociente FEV1/FVC del 72%, capacidad pulmonar total de 5.820ml (un 89% del predicho), volumen residual de 2.650ml (un 127% del predicho), capacidad residual funcional de 3.330ml (un 93% del predicho), capacidad de difusión del monóxido de carbono del 73% y capacidad de difusión corregida por el volumen alveolar del 86%. Las presiones inspiratoria máxima y espiratoria máxima eran de 6,11kPa (un 57% del predicho) y 8,50kPa (un 62% del predicho), respectivamente. Tanto la tomografía computarizada de cuello y mediastino como la resonancia magnética de médula espinal fueron normales. Los estudios de conducción del nervio frénico izquierdo demostraban una respuesta con latencia incrementada (10,5ms), duración de 24,8ms, y amplitud disminuida (0,5mV) respecto al lado opuesto, lo que era indicativo de afectación del nervio frénico (fig. 2). El electromiograma (EMG) del plexo braquial izquierdo era normal. El EMG de control realizado a los 3 meses mostró en el nervio frénico izquierdo la persistencia de latencia prolongada y baja amplitud en relación con el lado opuesto.
DiscusiónLa NA es una neuropatía inflamatoria e idiopática que se caracteriza por el inicio agudo de dolor neuropático, seguido de debilidad y atrofia de la musculatura afectada. También puede cursar con déficits sensitivos con parestesias y/o hipoestesias. La enfermedad se describió por primera vez en 1948 como una afectación únicamente del plexo braquial y se denominó síndrome de Parsonage-Turner4 o neuritis braquial, neuropatía del plexo braquial o radiculitis braquial aguda. Posteriormente se observó neuropatía concomitante o aislada de otros nervios periféricos. La afectación concomitante del nervio frénico es rara en la NA5, y la neuropatía frénica bilateral o unilateral aislada es incluso más infrecuente6,7.
Nuestro paciente presentaba dolor en el hemitórax izquierdo de perfil neurálgico con afectación diafragmática homolateral aislada, que se confirmó mediante EMG. La ausencia de una causa específica tras realizar un estudio exhaustivo y el dolor neuropático son los criterios utilizados para el diagnóstico de una NA con afectación del nervio frénico8,9.
En la serie de Tsao et al10, de los 33 pacientes con parálisis frénica idiopática, 7 casos con NA presentaban afectación de otro nervio motor típico de NA y 10 casos tenían afectación aislada del nervio frénico.
La incidencia de la NA es de 2-3 por 100.000 personas por año, con un pico de incidencia entre la tercera y quinta décadas. Predomina en varones con una relación 2-4:1. Se describió una variante hereditaria autosómica dominante (NA hereditaria), la cual predispone a ataques recurrentes de neuropatía periférica. Los estudios genéticos11 indican un defecto en el cromosoma 17q24–q25. La afectación extrabraquial es más frecuente (56%) en el subtipo hereditario que en el esporádico (17%). Aunque se desconoce la etiología, se baraja un mecanismo patogénico autoinmunitario que conduciría a la desmielinización focal o degeneración axonal12.
El cuadro típico de la NA es dolor intenso de inicio súbito en el hombro, seguido de debilidad y atrofia en los músculos inervados por C5–C74,13. Puede haber irradiación a la escápula, y el dolor neuropático afecta sobre todo por la noche14. La afectación de otros nervios periféricos produce diversos síndromes clínicos15–17. La duración del dolor es de aproximadamente 30 días y en un tercio de los pacientes persiste un dolor crónico, refractario a analgésicos habituales. En nuestro caso el dolor intenso, lancinante, desencadenado por los esfuerzos realizados con el brazo izquierdo persiste a los 6 meses.
El diagnóstico es muy difícil si no existe la debilidad muscular de las extremidades superiores que es típica de la enfermedad. La sospecha se basa en la presencia de dolor neuropático agudo en los hombros y extremidades superiores o parálisis diafragmática inexplicada. Es necesario descartar las causas comunes de neuropatía periférica como infección, enfermedades autoinmunitarias, diabetes y vasculitis. La EMG con estudio de conducción del nervio puede demostrar bloqueos de conducción parcheada y servir para excluir una monorradiculopatía o neuropatía por atrapamiento. En caso de afectación del plexo braquial, la resonancia magnética cervical es generalmente normal, excepto la hiperintensidad T2. La afectación del nervio frénico también puede sospecharse a partir de los datos de función pulmonar, que muestran restricción y disminución de las presiones inspiratorias, con capacidad residual funcional conservada. El volumen espiratorio de reserva y la presión espiratoria máxima están generalmente conservados en la parálisis frénica aislada. La disminución del volumen espiratorio de reserva hace pensar en afectación de los nervios de los músculos accesorios, y en este caso puede cursar con importante disnea, que es inusual en una parálisis frénica unilateral aislada.
El manejo suele ser conservador y consiste en analgésicos, fisioterapia y tranquilizar al paciente. Los corticoides se utilizaron para mitigar el dolor, pero no demostraron influencia alguna en el curso de la enfermedad. En pacientes con gran disnea la plicatura del diafragma puede aliviar los síntomas18, pero debe retrasarse como mínimo 2 años, ya que se observan recuperaciones tardías.
El pronóstico de la NA típica sin afectación del nervio frénico es bueno13, con resolución completa en más del 90% de los casos a los 3 años6. Sin embargo, 3 de los 4 casos con afectación del nervio frénico comunicados por Tsairis et al6 tenían hemidiafragmas inmóviles en la fluoroscopia entre 2 años y medio y 4 después del inicio de la enfermedad. Varios autores5,7,19,20 coinciden en que la recuperación del nervio frénico requiere más tiempo que la de los nervios de extremidades, pues tarda hasta 3 años.
Como conclusión queremos destacar la importancia que tiene la sospecha de NA como causa de parálisis diafragmática unilateral dolorosa, porque el diagnóstico es fundamentalmente clínico y los estudios de imagen sólo sirven para excluir otras causas de parálisis frénica unilateral.