La oxigenoterapia mejora la supervivencia, la calidad de vida y la capacidad de ejercicio en pacientes diagnosticados de enfermedad pulmonar obstructiva crónica (EPOC) con insuficiencia respiratoria grave en reposo1–3. Los dispositivos portátiles de oxígeno (O2) facilitan dicho cumplimiento y evitan las restricciones de la actividad física. La normativa SEPAR de oxigenoterapia recomienda ajustar el flujo de O2 para la deambulación durante una prueba de esfuerzo hasta alcanzar una saturación arterial de oxihemoglobina (SpO2) media≥90%4. La prueba de marcha de seis minutos (PM6M) es la más utilizada5. Sin embargo, con frecuencia, el ajuste de O2 para deambulación no se hace de forma adecuada, ya que resulta laboriosa y, en ocasiones, puede estar contraindicada6,7. Algunos países recomiendan utilizar el mismo flujo de O2 que el indicado en reposo o añadir un litro a este8.
El objetivo de este estudio es comparar si el flujo prescrito tras realizar un ajuste de oxigenoterapia portátil con PM6M es similar al que se indicaría si al O2 prescrito en reposo se le añade un litro.
Se incluyeron prospectivamente todos los pacientes con insuficiencia respiratoria crónica vistos en la consulta de oxigenoterapia desde octubre de 2015 a septiembre de 2018 a los que se les prescribió un dispositivo portátil de O2 a flujo continuo. Se encontraban en fase estable, cumplían criterios para tratamiento con O2 domiciliario, presentaban autonomía para realizar actividades fuera del domicilio y estaban en condiciones de realizar una PM6M6. No se incluyeron en el estudio pacientes a los que se les prescribía un dispositivo con válvula.
Inicialmente se realizaba un ajuste de O2 en reposo siguiendo las recomendaciones SEPAR4. Después se llevaba a cabo al menos una PM6M, utilizando un pulsioxímetro WristOx2, Model 3150, con O2 a flujo continuo con el dispositivo que creíamos más adecuado en función del flujo que estimábamos iba a necesitar, la movilidad y las preferencias del paciente. Las PM6M se realizaron siguiendo las recomendaciones SEPAR6. Si en la primera prueba no se alcanzaba una SpO2 media≥90% se repetía el test con un descanso mínimo de 30min aumentando 1l/min hasta lograr el objetivo. Comparamos el flujo fijado tras realizar el ajuste con la PM6M con el que se prescribiría si al O2 establecido en reposo se le añadía un litro.
Para el análisis estadístico se utilizó el paquete SPSS versión 20.0. Se realizó un análisis descriptivo de las características de los pacientes y se usó la prueba de la t de Student para la comparación de medias. Consideramos significativo un valor de p<0,05.
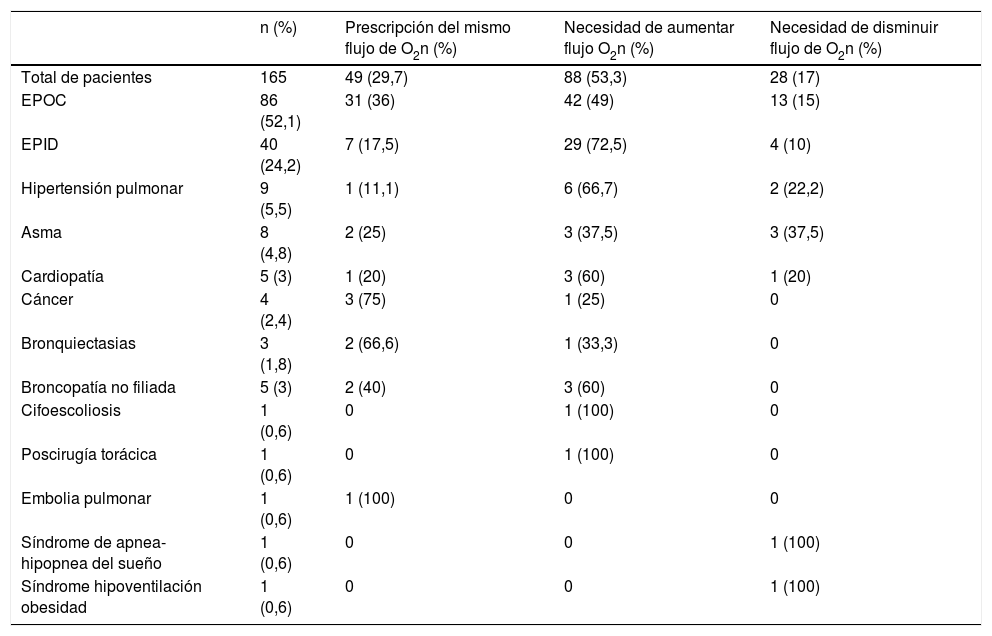
Se incluyeron 165 pacientes, 113 (68,5%) eran varones, con una edad media de 70,9 (DE 9,31) años. El flujo medio de O2 prescrito en el dispositivo portátil fue de 3,64 (DE, 0,95) l/min. En 77 pacientes (46,7%) se prescribió un concentrador a flujo continuo y en 88 (53,3%) una mochila de O2 líquido. Tras la titulación con la PM6M, el O2 prescrito solamente fue el mismo que si al O2 en reposo se le hubiera añadido un litro en 49 pacientes (29,7%) (p<0,0001). Aumentamos el flujo de O2 a 88 enfermos (53,3%) y se disminuyó a 28 (17%). En la tabla 1 se muestran las enfermedades causantes de la insuficiencia respiratoria crónica y la relación existente entre ambos métodos a la hora de prescribir el flujo de O2 portátil. La prescripción realizada coincidió en el 36% de los EPOC, pero solo en el 17,5% de las enfermedades intersticiales y en el 11% de los pacientes con hipertensión pulmonar, donde la desaturación con el esfuerzo es mayor. Veintiún pacientes rechazaron la mochila de O2 líquido pese a que precisaban más de 3l/min. En 10 enfermos no se logró corregir la desaturación experimentada durante la PM6M.
Enfermedades de base de los pacientes y comparación del flujo de oxígeno prescrito, tras realizar la titulación de oxígeno portátil por ambos métodos
| n (%) | Prescripción del mismo flujo de O2n (%) | Necesidad de aumentar flujo O2n (%) | Necesidad de disminuir flujo de O2n (%) | |
|---|---|---|---|---|
| Total de pacientes | 165 | 49 (29,7) | 88 (53,3) | 28 (17) |
| EPOC | 86 (52,1) | 31 (36) | 42 (49) | 13 (15) |
| EPID | 40 (24,2) | 7 (17,5) | 29 (72,5) | 4 (10) |
| Hipertensión pulmonar | 9 (5,5) | 1 (11,1) | 6 (66,7) | 2 (22,2) |
| Asma | 8 (4,8) | 2 (25) | 3 (37,5) | 3 (37,5) |
| Cardiopatía | 5 (3) | 1 (20) | 3 (60) | 1 (20) |
| Cáncer | 4 (2,4) | 3 (75) | 1 (25) | 0 |
| Bronquiectasias | 3 (1,8) | 2 (66,6) | 1 (33,3) | 0 |
| Broncopatía no filiada | 5 (3) | 2 (40) | 3 (60) | 0 |
| Cifoescoliosis | 1 (0,6) | 0 | 1 (100) | 0 |
| Poscirugía torácica | 1 (0,6) | 0 | 1 (100) | 0 |
| Embolia pulmonar | 1 (0,6) | 1 (100) | 0 | 0 |
| Síndrome de apnea-hipopnea del sueño | 1 (0,6) | 0 | 0 | 1 (100) |
| Síndrome hipoventilación obesidad | 1 (0,6) | 0 | 0 | 1 (100) |
EPID: enfermedad pulmonar intersticial difusa; EPOC: enfermedad pulmonar obstructiva crónica.
Los resultados evidencian la superioridad de la PM6M sobre la alternativa de añadir un litro de O2 al de reposo para corregir la desaturación durante las actividades de la vida diaria, ya que con esta forma de titulación el 53,3% de los pacientes (72,5 y 66,7% si tienen una enfermedad pulmonar intersticial difusa o hipertensión pulmonar, respectivamente) seguirían desaturando durante el esfuerzo. Los pacientes con insuficiencia respiratoria crónica en situación estable es frecuente que presenten hipoxemia durante periodos prolongados de tiempo que se relacionan con una reducción de la tolerancia al ejercicio y que favorecen la aparición de complicaciones como: hipertensión pulmonar, insuficiencia cardiaca derecha o policitemia9. La gasometría arterial en reposo no es útil para ajustar el flujo de O2 portátil10. Por el contrario, las pruebas de esfuerzo nos permiten evaluar la eficacia de las intervenciones terapéuticas5,11. La más usada es la PM6M7, en sus distintas modalidades6,12, aunque también se ha titulado con cicloergómetro13.
Otro aspecto a tener en cuenta es el perfil de movilidad de cada paciente, sus preferencias y la movilidad permitida por cada fuente de O214. Así, 21 pacientes (12,7%) no aceptaron el cambio de dispositivo a mochila de O2 líquido ante la necesidad de aportar más de 3l/min de O2, ya que les restaba autonomía.
En el momento actual no existen dispositivos portátiles que suplan las necesidades de los pacientes más graves, ya que la mochila de O2 líquido solo nos permite aportar hasta 5l/min. De hecho, en 10 pacientes de nuestro estudio, pese a tener mochila de O2 líquido a 5l/min, no se pudo corregir la desaturación experimentada durante la PM6M, ya que mantenían una SpO2 media<90%.
En el futuro, una alternativa a los procedimientos de titulación actuales sería individualizar el aporte de oxígeno domiciliario a cada enfermo integrando sensores en los dispositivos portátiles de O2 que medirían la SpO2 en tiempo real y ajustarían automáticamente el flujo de O2 de acuerdo con las necesidades del enfermo en todo momento15.
En resumen, en la actualidad parece necesario titular el flujo de O2 portátil a través de una prueba de esfuerzo si queremos corregir adecuadamente la desaturación durante el esfuerzo. Aun así, existen limitaciones y no es el único factor a tener en cuenta a la hora de prescribir el O2 portátil.