La neumonía se considera una entidad propia, diferente a la exacerbación de la enfermedad pulmonar obstructiva crónica (EPOC) de causa infecciosa. El objetivo de nuestro estudio fue analizar las características clínicas y la evolución según se presentara una agudización de la EPOC (AEPOC) o una neumonía (NEPOC) en los pacientes con EPOC que precisaban un ingreso hospitalario.
Pacientes y métodosEstudio de cohortes, prospectivo, longitudinal y observacional que incluyó 124 pacientes con EPOC que precisaron ingreso hospitalario por una infección respiratoria baja. Se categorizaron según presentaran una AEPOC (n=104) o una NEPOC (n=20), en función de la aparición de condensación radiológica. Recogida de variables demográficas, clínicas, de laboratorio, microbiológicas y evolutivas.
ResultadosLos pacientes con AEPOC mostraban mayor gravedad de la enfermedad respiratoria según el grado de obstrucción (p<0,01) y necesidad de oxigenoterapia crónica (p<0,05). Los pacientes con NEPOC mostraban mayor presencia de fiebre (p<0,05), mayor hipotensión arterial (p<0,001), mayor alteración analítica (p<0,05; leucocitosis, elevación de la PCR, hipoalbuminemia), así como mayor presencia de crepitantes (p<0,01). El diagnóstico microbiológico se obtuvo en el 30,8% de los casos de AEPOC y en el 35% de las NEPOC, siendo el cultivo de esputo la técnica con mayor porcentaje de resultados positivos, mostrando una preponderancia de Pseudomonas aeruginosa. La evolución del episodio no mostró diferencias en la estancia hospitalaria, ni la necesidad de UCI o ventilación mecánica.
ConclusionesNuestros datos confirman diferencias clínicas y analíticas entre una AEPOC y una NEPOC en los pacientes que precisan ingreso hospitalario, aunque sin diferencias en la evolución posterior.
Pneumonia is considered an independent entity in chronic obstructive pulmonary disease (COPD), to be distinguished from an infectious exacerbation of COPD. The aim of this study was to analyze the clinical characteristics and progress of the exacerbation of COPD (ECOPD) compared to pneumonia in COPD (PCOPD) patients requiring hospitalization.
Patients and methodsProspective, longitudinal, observational cohort study including 124 COPD patients requiring hospital admission for lower respiratory tract infection. Patients were categorized according to presence of ECOPD (n=104) or PCOPD (n=20), depending on presence of consolidation on X-ray. Demographic, clinical, laboratory, microbiological and progress variables were collected.
ResultsPatients with ECOPD showed more severe respiratory disease according to the degree of obstruction (P<.01) and need for oxygen therapy (P<.05). PCOPD patients showed increased presence of fever (P<.05), lower blood pressure (P<.001), more laboratory abnormalities (P<.05; leukocytosis, elevated CRP, low serum albumin) and increased presence of crepitus (P<.01). Microbiological diagnosis was achieved in 30.8% of cases of ECOPD and 35% of PCOPD; sputum culture yielded the highest percentage of positive results, predominantly Pseudomonas aeruginosa. Regarding the progress of the episode, no differences were found in hospital stay, need for ICU or mechanical ventilation.
ConclusionsOur data confirm clinical and analytical differences between ECOPD and PCOPD in patients who require hospital admission, while there were no differences in subsequent progress.
Las agudizaciones son un acontecimiento frecuente en la historia natural de los pacientes con enfermedad pulmonar obstructiva crónica (EPOC). Además, se ha demostrado que los pacientes con EPOC presentan una mayor incidencia a precisar un ingreso hospitalario por una infección respiratoria, y que esta aumenta con la gravedad de la enfermedad1. La infección respiratoria de vías bajas (IRVB) es una de las causas de descompensación más frecuente en la EPOC en los pacientes que requieren ingreso hospitalario, representando el 51-70% de las agudizaciones de esta enfermedad2. La definición de estos episodios es difícil y no existen criterios clínicos universalmente aceptados, aunque la combinación de síntomas descrita por Anthonisen et al.3 (incremento de la disnea y aumento de la producción y de la purulencia del esputo) ha sido utilizada para definir una etiología infecciosa de la agudización.
La agudización de la EPOC (AEPOC) y la neumonía adquirida en la comunidad son enfermedades respiratorias frecuentes que contribuyen a la hospitalización y a la mortalidad de los pacientes afectados. Existe un intenso debate para aclarar si la coexistencia de las 2 entidades puede contribuir a aumentar la mortalidad. Los estudios publicados hasta el momento presentan resultados no consistentes respecto a la mortalidad, probablemente debido a la heterogeneidad de los estudios realizados4.
Al mismo tiempo, la EPOC es una de las comorbilidades más frecuentes en la neumonía en la mayoría de estudios, presentándose en el 30% de los pacientes que requieren ingreso hospitalario5, y hasta el 50% en las neumonías graves que precisan ingreso en una unidad de cuidados intensivos (UCI)6. Igualmente, los pacientes con EPOC tienen una incidencia de neumonía de casi el doble respecto a la población general, siendo mayor cuanto mayor es la obstrucción7.
Anteriormente, y según algunas guías8, la neumonía adquirida en la comunidad era incluida dentro de las causas de exacerbación aguda. Actualmente se considera una comorbilidad infecciosa, diferenciándola de la AEPOC9.
El objetivo de nuestro estudio fue analizar las características clínicas, los datos de laboratorio, la etiología y la evolución de los pacientes que precisaban un ingreso hospitalario según fueran afectados de una AEPOC o de una neumonía en un paciente EPOC (NEPOC).
Pacientes y métodosSelección de pacientesSe realizó un estudio de cohortes, prospectivo, longitudinal y observacional en pacientes atendidos en un hospital general (Hospital de Mataró), con un área de influencia de 240.000 habitantes, y en condiciones de práctica clínica habitual.
Se identificaron los pacientes adultos, sin límites de edad, con diagnóstico de EPOC, que precisaron ingreso hospitalario por una IRVB entre el periodo del 1 de octubre al 31 de diciembre de 2009.
Para su identificación se utilizaron los censos hospitalarios de los servicios de medicina interna, de neumología y de la unidad de corta estancia del periodo indicado. Se incluyeron los pacientes con EPOC conocida según datos espirométricos anteriores al ingreso. Para el resto de pacientes, si existía sospecha de EPOC, criterios clínicos de bronquitis crónica o tabaquismo acumulado superior a 10 paquetes-año, se realizó una espirometría al alta. La confirmación del diagnóstico de EPOC se estableció según las guías conocidas (FEV1/FVC<0,7 tras la administración de broncodilatador)9,10.
Para la inclusión como AEPOC de probable causa infecciosa se utilizaron los criterios de Anthonisen et al.3 (con un mínimo de 2 criterios), y para el diagnóstico de NEPOC se exigía la presencia de una nueva condensación radiológica, con control radiológico al mes. La radiología fue evaluada por el servicio de radiología de nuestro centro, según la práctica clínica habitual, y confirmada por uno de los investigadores del estudio (adjunto de medicina interna).
Los pacientes fueron atendidos por el equipo asistencial habitual en cada servicio, y los datos fueron recogidos por los investigadores, confirmando el diagnóstico de neumonía según los hallazgos radiológicos. El manejo clínico de los pacientes se estableció según las guías actuales de práctica clínica.
Al ser un estudio observacional y sin ninguna intervención, no se solicitó la valoración del comité de ética y tampoco se solicitó el consentimiento informado a los pacientes incluidos.
ProcedimientosSe recogieron variables demográficas como la edad, el sexo, el tabaquismo, la vacunación gripal y neumocócica, y antecedentes de agudización y neumonía en el año previo. Se registró el uso de oxigenoterapia crónica domiciliaria, corticoides y antibióticos crónicos (según su uso periódico o diario en fase de estabilidad en los últimos 3meses al episodio actual). Se valoró la comorbilidad acompañante anotando las comorbilidades más frecuentes y el índice de Charlson. La capacidad funcional fue valorada con el índice de Barthel.
Se determinó la gravedad de la enfermedad pulmonar según los valores espirométricos, obtenidos en situación estable, según los criterios GOLD10, y la escala de disnea basal (escala mMRC11).
De todos los pacientes incluidos se obtuvo una serie de parámetros clínico-biológicos en el momento del ingreso (temperatura, frecuencia cardiaca, frecuencia respiratoria, pulsioximetría basal, presión arterial, gasometría arterial basal, hemoglobina, leucocitos, PCR, urea, proteínas totales, albúmina, proteinograma, glucosa, creatincinasa y fibrinógeno).
Igualmente se determinó el periodo de inicio de los síntomas hasta la llegada a urgencias y se registraron la distermia, los escalofríos, la fiebre y la purulencia en el esputo.
Los estudios de microbiología para al diagnóstico etiológico fueron los practicados en la práctica clínica habitual a criterio del médico responsable, incluyendo el Gram y el cultivo de esputo convencional; hemocultivos seriados, y antigenuria en orina para Streptococcus pneumoniae y Legionella pneumophilia. Al ser el periodo de estudio dentro de la pandemia gripal, para la detección de virus influenza se utilizaron las técnicas de reacción en cadena de la polimerasa (PCR) según el protocolo de práctica clínica realizado a raíz de la pandemia gripal12. Este protocolo limitaba la obtención de muestras clínicas a los casos graves de infección, descritos por el Ministerio de Sanidad de la siguiente manera: cuadro clínico grave compatible con infección por el virus pandémico (H1N1) que requiriera ingreso hospitalario y sospecha de neumonía por virus pandémico. En la práctica asistencial se sospechaba la infección por el virus de la gripeA ante un paciente que padeciese fiebre mayor a 38°C con infección respiratoria aguda, o al diagnosticar una neumonía de etiología desconocida, o bien en caso de muerte por enfermedad respiratoria.
Por último se incluyeron datos referentes a la hospitalización, como los días de estancia hospitalaria, los recursos utilizados (ingreso en la UCI y necesidad de ventilación mecánica invasiva), el fracaso terapéutico y la necesidad de cambio de antibiótico por resistencias demostradas. Se determinó igualmente la mortalidad durante el ingreso.
Análisis de los datosCon los datos obtenidos se ha realizado un análisis descriptivo de todas las variables incluidas en el estudio mediante el software SPSS 14.00. Las variables cualitativas se expresaron como frecuencias absolutas y porcentajes (%), mientras que las cuantitativas se expresaron como medias±desviaciones estándar (DE), o mediana [percentiles 25-75]. La comparación entre medias se realizó mediante la prueba de la t de Student para muestras independientes, aplicando la corrección de Bonferroni cuando estaba indicada. Se utilizó la U-Mann Whitney para las variables que no cumplían criterios de normalidad. Se utilizó el test de Kolmogorov para evaluar la prueba de normalidad. Para la comparación de proporciones se empleó la prueba de la χ2 o el test exacto de Fisher. En todos los casos se consideró la hipótesis bilateral con un valor de p<0,05 para identificar diferencias estadísticamente significativas.
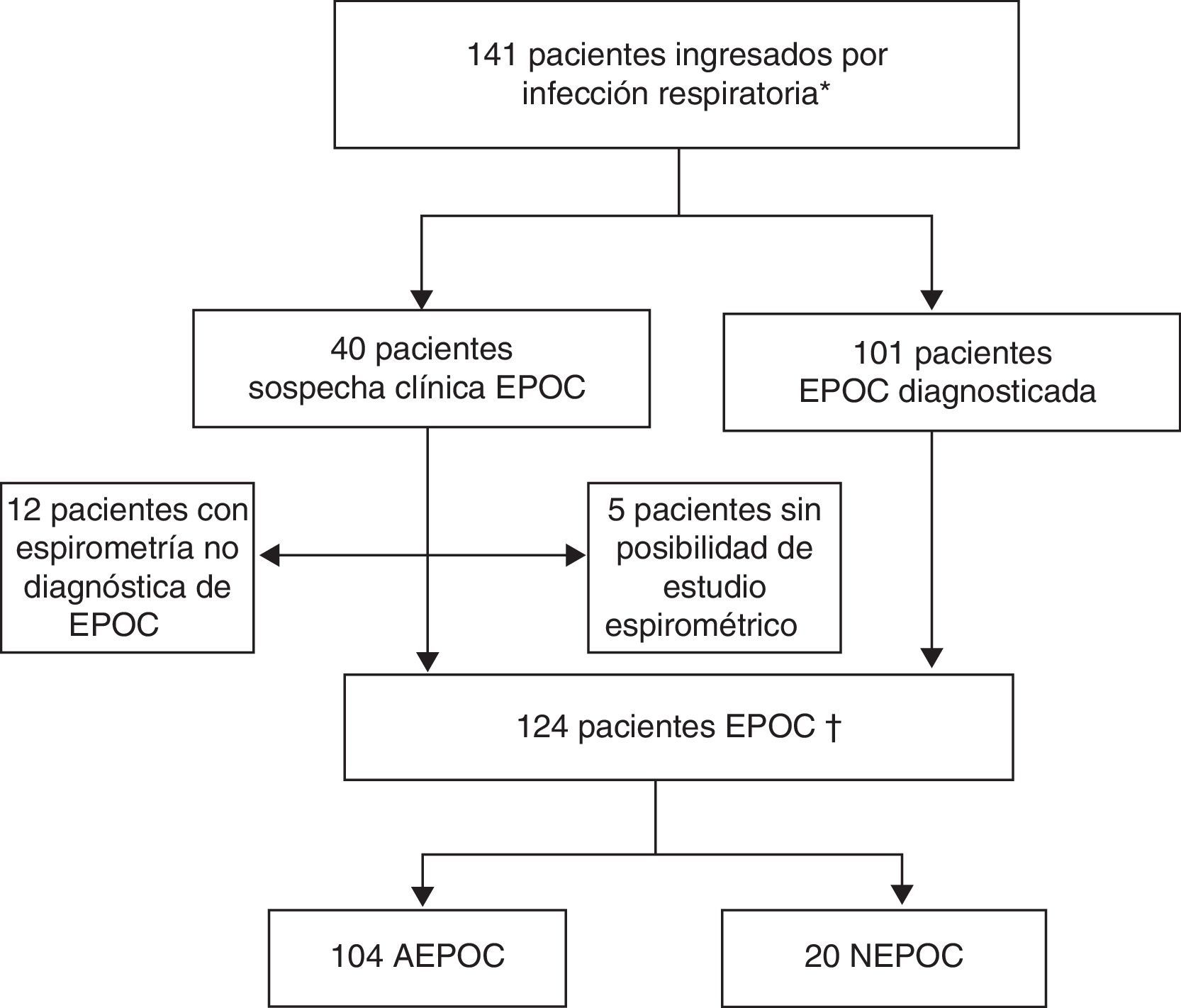
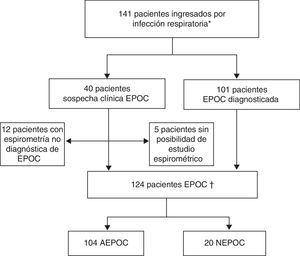
ResultadosDurante el período de estudio se identificaron 141 ingresos hospitalarios por una infección respiratoria aguda en pacientes con diagnóstico o sospecha clínica de EPOC (exacerbación aguda o neumonía). No se pudo confirmar el diagnóstico de la EPOC en 12 pacientes al no cumplir los criterios espirométricos. Finalmente, se incluyeron 124 episodios, 104 por AEPOC y 20 por NEPOC (fig. 1).
Inclusión de pacientes del estudio.
AEPOC: agudización de la enfermedad pulmonar obstructiva crónica; NEPOC: neumonía con enfermedad pulmonar obstructiva crónica.
* Pacientes con diagnóstico espirométrico de EPOC o criterios clínicos sin espirometría diagnóstica en el momento del ingreso.
† Pacientes con diagnóstico espirométrico de EPOC.
Los pacientes ingresaron en su mayoría en el servicio de medicina interna (64,5%), seguido por el servicio de neumología (31,5%), y finalmente la unidad de corta estancia (4%).
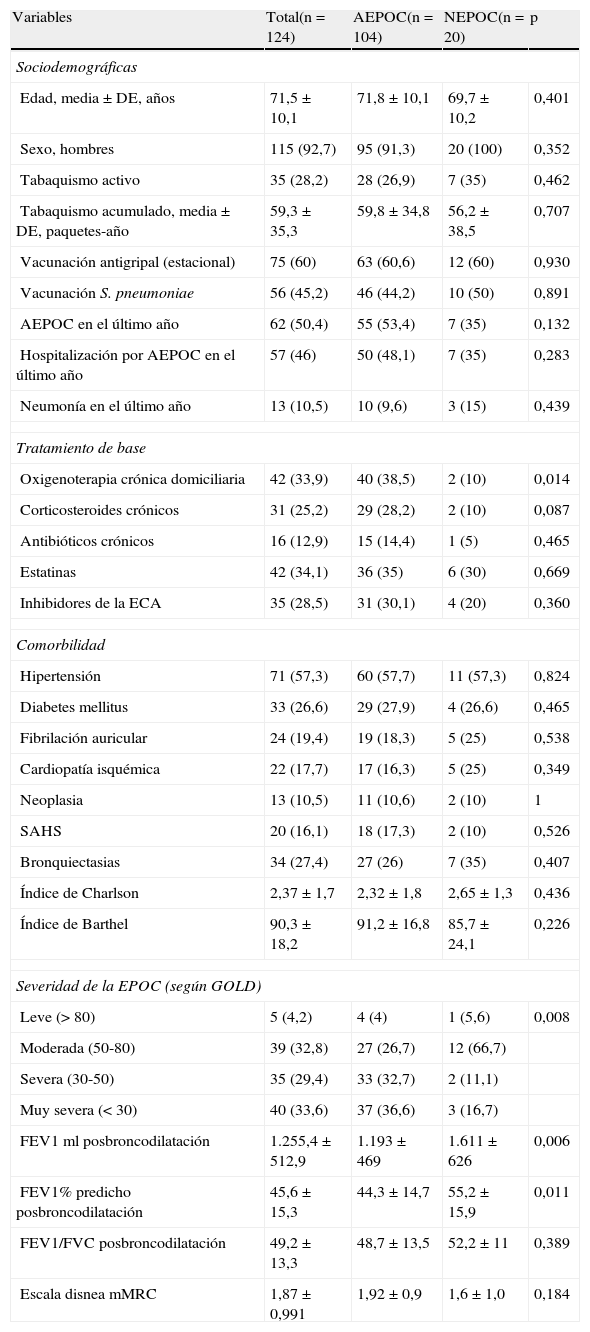
Las características clínicas generales de los pacientes, y en función de los grupos, se describen en la tabla 1. En los datos demográficos, la comorbilidad y la capacidad funcional no existían diferencias entre los 2 grupos. Tampoco existían diferencias para la vacunación de los pacientes.
Características clínicas de los pacientes, y entre los grupos AEPOC y NEPOC
| Variables | Total(n = 124) | AEPOC(n = 104) | NEPOC(n = 20) | p |
| Sociodemográficas | ||||
| Edad, media ± DE, años | 71,5 ± 10,1 | 71,8 ± 10,1 | 69,7 ± 10,2 | 0,401 |
| Sexo, hombres | 115 (92,7) | 95 (91,3) | 20 (100) | 0,352 |
| Tabaquismo activo | 35 (28,2) | 28 (26,9) | 7 (35) | 0,462 |
| Tabaquismo acumulado, media ± DE, paquetes-año | 59,3 ± 35,3 | 59,8 ± 34,8 | 56,2 ± 38,5 | 0,707 |
| Vacunación antigripal (estacional) | 75 (60) | 63 (60,6) | 12 (60) | 0,930 |
| Vacunación S. pneumoniae | 56 (45,2) | 46 (44,2) | 10 (50) | 0,891 |
| AEPOC en el último año | 62 (50,4) | 55 (53,4) | 7 (35) | 0,132 |
| Hospitalización por AEPOC en el último año | 57 (46) | 50 (48,1) | 7 (35) | 0,283 |
| Neumonía en el último año | 13 (10,5) | 10 (9,6) | 3 (15) | 0,439 |
| Tratamiento de base | ||||
| Oxigenoterapia crónica domiciliaria | 42 (33,9) | 40 (38,5) | 2 (10) | 0,014 |
| Corticosteroides crónicos | 31 (25,2) | 29 (28,2) | 2 (10) | 0,087 |
| Antibióticos crónicos | 16 (12,9) | 15 (14,4) | 1 (5) | 0,465 |
| Estatinas | 42 (34,1) | 36 (35) | 6 (30) | 0,669 |
| Inhibidores de la ECA | 35 (28,5) | 31 (30,1) | 4 (20) | 0,360 |
| Comorbilidad | ||||
| Hipertensión | 71 (57,3) | 60 (57,7) | 11 (57,3) | 0,824 |
| Diabetes mellitus | 33 (26,6) | 29 (27,9) | 4 (26,6) | 0,465 |
| Fibrilación auricular | 24 (19,4) | 19 (18,3) | 5 (25) | 0,538 |
| Cardiopatía isquémica | 22 (17,7) | 17 (16,3) | 5 (25) | 0,349 |
| Neoplasia | 13 (10,5) | 11 (10,6) | 2 (10) | 1 |
| SAHS | 20 (16,1) | 18 (17,3) | 2 (10) | 0,526 |
| Bronquiectasias | 34 (27,4) | 27 (26) | 7 (35) | 0,407 |
| Índice de Charlson | 2,37 ± 1,7 | 2,32 ± 1,8 | 2,65 ± 1,3 | 0,436 |
| Índice de Barthel | 90,3 ± 18,2 | 91,2 ± 16,8 | 85,7 ± 24,1 | 0,226 |
| Severidad de la EPOC (según GOLD) | ||||
| Leve (> 80) | 5 (4,2) | 4 (4) | 1 (5,6) | 0,008 |
| Moderada (50-80) | 39 (32,8) | 27 (26,7) | 12 (66,7) | |
| Severa (30-50) | 35 (29,4) | 33 (32,7) | 2 (11,1) | |
| Muy severa (< 30) | 40 (33,6) | 37 (36,6) | 3 (16,7) | |
| FEV1ml posbroncodilatación | 1.255,4 ± 512,9 | 1.193 ± 469 | 1.611 ± 626 | 0,006 |
| FEV1% predicho posbroncodilatación | 45,6 ± 15,3 | 44,3 ± 14,7 | 55,2 ± 15,9 | 0,011 |
| FEV1/FVC posbroncodilatación | 49,2 ± 13,3 | 48,7 ± 13,5 | 52,2 ± 11 | 0,389 |
| Escala disnea mMRC | 1,87 ± 0,991 | 1,92 ± 0,9 | 1,6 ± 1,0 | 0,184 |
AEPOC: agudización de la EPOC; ECA: enzima convertidora de angiotensina; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; GOLD: Global Initiative for Chronic Obstructive Lung Disease; NEPOC: neumonía en paciente con EPOC; SAHS: síndrome apnea-hipoapnea del sueño.
Datos presentados como números absolutos (porcentaje) o media ± desviación estándar cuando se indica.
Había más antecedentes de agudización en el grupo AEPOC y de neumonía en el grupo NEPOC en el año previo, sin significación estadística.
El tratamiento de base era similar, excepto en los pacientes del grupo AEPOC que realizaban oxigenoterapia crónica domiciliaria con una mayor frecuencia respecto al grupo NEPOC (40% contra el 10%; p=0,014).
Se registraron los datos de una espirometría reciente (<6meses) en 119 pacientes. Según estos datos, los pacientes del grupo AEPOC mostraban una mayor obstrucción valorada por el FEV1 post broncodilatador (% predicho, 44,3±14,7 contra 55,2±15,9; p=0,011), y utilizando la clasificación de la obstrucción según la GOLD10, mayor porcentaje de pacientes con enfermedad severa-muy severa, con significación estadística (p=0,008). Si observamos la escala de disnea mMRC, no existían diferencias entre los 2 grupos.
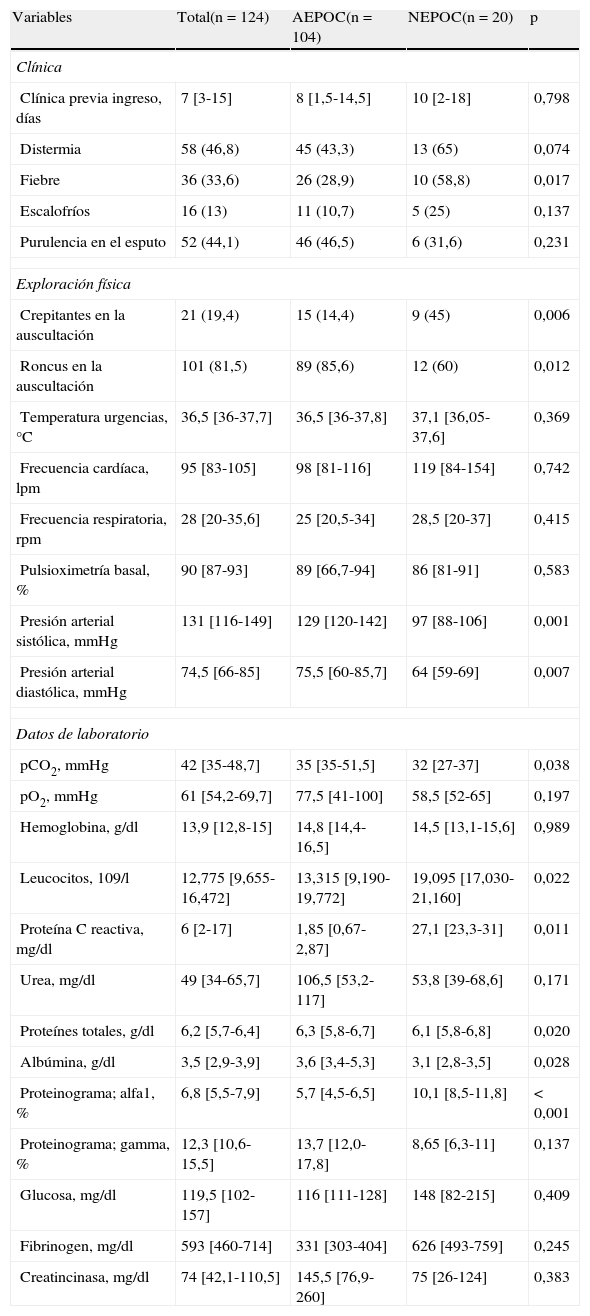
En la tabla 2 se muestran las características clínicas del episodio, presentando los pacientes del grupo NEPOC una mayor presencia de fiebre (p=0,017), y con mayor frecuencia distermia, escalofríos y purulencia del esputo referidos por los pacientes, aunque sin significación estadística. A nivel de la exploración física, destaca una mayor presencia de crepitantes en el grupo NEPOC (45% contra 14,4%; p=0,006) y roncus en el grupo AEPOC (85,6% contra 60%; p=0,012). Según las constantes hemodinámicas, destacar la mayor alteración de las cifras tensionales a la llegada a urgencias en el grupo NEPOC (presión arterial sistólica y diastólica más bajas, p=0,007), siendo el resto de constantes similares en ambos grupos, incluyendo la temperatura medida en el momento de la consulta.
Características del episodio por infección respiratoria entre los grupos AEPOC y NEPOC
| Variables | Total(n = 124) | AEPOC(n = 104) | NEPOC(n = 20) | p |
| Clínica | ||||
| Clínica previa ingreso, días | 7 [3-15] | 8 [1,5-14,5] | 10 [2-18] | 0,798 |
| Distermia | 58 (46,8) | 45 (43,3) | 13 (65) | 0,074 |
| Fiebre | 36 (33,6) | 26 (28,9) | 10 (58,8) | 0,017 |
| Escalofríos | 16 (13) | 11 (10,7) | 5 (25) | 0,137 |
| Purulencia en el esputo | 52 (44,1) | 46 (46,5) | 6 (31,6) | 0,231 |
| Exploración física | ||||
| Crepitantes en la auscultación | 21 (19,4) | 15 (14,4) | 9 (45) | 0,006 |
| Roncus en la auscultación | 101 (81,5) | 89 (85,6) | 12 (60) | 0,012 |
| Temperatura urgencias, °C | 36,5 [36-37,7] | 36,5 [36-37,8] | 37,1 [36,05-37,6] | 0,369 |
| Frecuencia cardíaca, lpm | 95 [83-105] | 98 [81-116] | 119 [84-154] | 0,742 |
| Frecuencia respiratoria, rpm | 28 [20-35,6] | 25 [20,5-34] | 28,5 [20-37] | 0,415 |
| Pulsioximetría basal, % | 90 [87-93] | 89 [66,7-94] | 86 [81-91] | 0,583 |
| Presión arterial sistólica, mmHg | 131 [116-149] | 129 [120-142] | 97 [88-106] | 0,001 |
| Presión arterial diastólica, mmHg | 74,5 [66-85] | 75,5 [60-85,7] | 64 [59-69] | 0,007 |
| Datos de laboratorio | ||||
| pCO2, mmHg | 42 [35-48,7] | 35 [35-51,5] | 32 [27-37] | 0,038 |
| pO2, mmHg | 61 [54,2-69,7] | 77,5 [41-100] | 58,5 [52-65] | 0,197 |
| Hemoglobina, g/dl | 13,9 [12,8-15] | 14,8 [14,4-16,5] | 14,5 [13,1-15,6] | 0,989 |
| Leucocitos, 109/l | 12,775 [9,655-16,472] | 13,315 [9,190-19,772] | 19,095 [17,030-21,160] | 0,022 |
| Proteína C reactiva, mg/dl | 6 [2-17] | 1,85 [0,67-2,87] | 27,1 [23,3-31] | 0,011 |
| Urea, mg/dl | 49 [34-65,7] | 106,5 [53,2-117] | 53,8 [39-68,6] | 0,171 |
| Proteínes totales, g/dl | 6,2 [5,7-6,4] | 6,3 [5,8-6,7] | 6,1 [5,8-6,8] | 0,020 |
| Albúmina, g/dl | 3,5 [2,9-3,9] | 3,6 [3,4-5,3] | 3,1 [2,8-3,5] | 0,028 |
| Proteinograma; alfa1, % | 6,8 [5,5-7,9] | 5,7 [4,5-6,5] | 10,1 [8,5-11,8] | < 0,001 |
| Proteinograma; gamma, % | 12,3 [10,6-15,5] | 13,7 [12,0-17,8] | 8,65 [6,3-11] | 0,137 |
| Glucosa, mg/dl | 119,5 [102-157] | 116 [111-128] | 148 [82-215] | 0,409 |
| Fibrinogen, mg/dl | 593 [460-714] | 331 [303-404] | 626 [493-759] | 0,245 |
| Creatincinasa, mg/dl | 74 [42,1-110,5] | 145,5 [76,9-260] | 75 [26-124] | 0,383 |
Datos presentados como números absolutos (porcentaje), o mediana [percentiles 25-75] cuando se indica.
lpm: latidos por minuto; NEPOC: neumonía en paciente con EPOC; pCO2: presión parcial de dióxido de carbono; pO2: presión parcial de oxígeno; rpm: respiraciones por minuto.
Según los datos de laboratorio en el momento del ingreso, los pacientes del grupo AEPOC presentan una mayor presión parcial de dióxido de carbono en la gasometría arterial (p=0,038). En cambio, los pacientes del grupo NEPOC presentan más leucocitosis (19.095×109/l contra 13.315×109/l; p=0,007), elevación de la PCR (27,1mg/dl contra 1,85mg/dl; p=0,011), hipoalbuminemia (3,1mg/dl contra 3,6mg/dl; p=0,028) y hipoproteinemia (6,1mg/dl contra 6,3mg/dl; p=0,02), y finalmente valores elevados de alfa-1-globulina en la fracción del proteinograma (10,1% contra 5,7%; p<0,001).
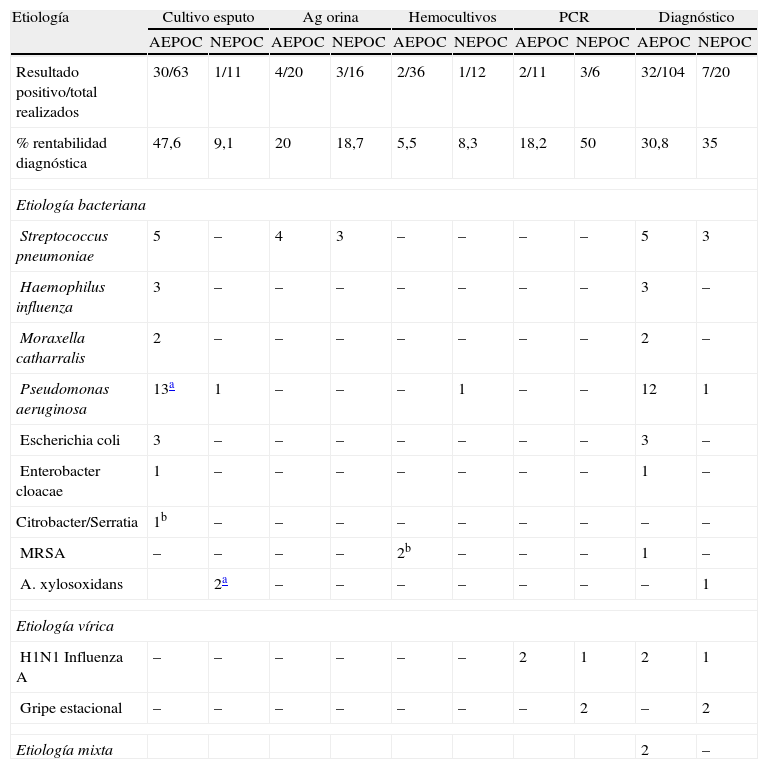
En la tabla 3 se muestran los tests diagnósticos y los resultados positivos de cada uno de ellos, y en cada uno de los grupos. El cultivo de esputo mostró mayor porcentaje de resultados positivos para las AEPOC (47,6% contra 9,1%; p=0,05), y el frotis faríngeo para la gripe mostró mayor porcentaje en los casos de NEPOC (50% contra 18,2%; p=0,023).
Microbiología. Métodos diagnósticos y etiología en la agudización de la EPOC (AEPOC) y la neumonía (NEPOC)
| Etiología | Cultivo esputo | Ag orina | Hemocultivos | PCR | Diagnóstico | |||||
| AEPOC | NEPOC | AEPOC | NEPOC | AEPOC | NEPOC | AEPOC | NEPOC | AEPOC | NEPOC | |
| Resultado positivo/total realizados | 30/63 | 1/11 | 4/20 | 3/16 | 2/36 | 1/12 | 2/11 | 3/6 | 32/104 | 7/20 |
| % rentabilidad diagnóstica | 47,6 | 9,1 | 20 | 18,7 | 5,5 | 8,3 | 18,2 | 50 | 30,8 | 35 |
| Etiología bacteriana | ||||||||||
| Streptococcus pneumoniae | 5 | – | 4 | 3 | – | – | – | – | 5 | 3 |
| Haemophilus influenza | 3 | – | – | – | – | – | – | – | 3 | – |
| Moraxella catharralis | 2 | – | – | – | – | – | – | – | 2 | – |
| Pseudomonas aeruginosa | 13a | 1 | – | – | – | 1 | – | – | 12 | 1 |
| Escherichia coli | 3 | – | – | – | – | – | – | – | 3 | – |
| Enterobacter cloacae | 1 | – | – | – | – | – | – | – | 1 | – |
| Citrobacter/Serratia | 1b | – | – | – | – | – | – | – | – | – |
| MRSA | – | – | – | – | 2b | – | – | – | 1 | – |
| A. xylosoxidans | 2a | – | – | – | – | – | – | – | 1 | |
| Etiología vírica | ||||||||||
| H1N1 Influenza A | – | – | – | – | – | – | 2 | 1 | 2 | 1 |
| Gripe estacional | – | – | – | – | – | – | – | 2 | – | 2 |
| Etiología mixta | 2 | – | ||||||||
EA: exacerbación aguda de EPOC; PAC: neumonía; Ag orina: inmunocromatografía en orina para S. pneumoniae (paralelamente se realizó la inmunocromatografía para Legionella pneumophilia, siendo todos los tests realizados negativos, 20 en el grupo AEPOC y 16 en el grupo NEPOC); PCR: determinación de ácidos nucleicos por técnicas de reacción en cadena de polimerasa. MRSA: Staphilococcus aureus resistente a la meticilina.
aEtiología mixta: P. aeruginosa y A. xylosoxidans.
bEtiología mixta: bacteriemia por MRSA y esputo para Serratia y Citrobacter.
El resultado del diagnóstico microbiológico demostró diferencias entre los 2 grupos. En el grupo AEPOC, 32 resultados positivos (30,8%): P.aeruginosa en 12 casos (37,5%), S.pneumoniae en 5 casos (15,6%), H.influenzae en 3 casos (9,4%), E.coli en 3 casos (9,4%), M.catharralis en 2 casos (6,25%), gripeA en 2 casos (6,25%), y otros 2 casos de etiología mixta. En el grupo NEPOC, 7 resultados positivos: 3 casos (42,8%) por Spneumoniae, 3 casos (42,8%) por gripe y un caso por P.aeruginosa (14,3%).
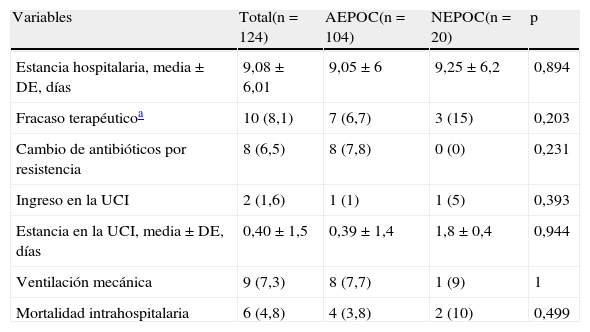
Finalmente, la evolución no difirió entre los 2 grupos. No existían diferencias en la estancia hospitalaria, el ingreso en la unidad de cuidados intensivos, la necesidad de ventilación mecánica y la mortalidad intrahospitalaria. Los datos se muestran en la tabla 4.
Evolución del episodio por infección respiratoria, entre los grupos AEPOC y NEPOC
| Variables | Total(n = 124) | AEPOC(n = 104) | NEPOC(n = 20) | p |
| Estancia hospitalaria, media ± DE, días | 9,08 ± 6,01 | 9,05 ± 6 | 9,25 ± 6,2 | 0,894 |
| Fracaso terapéuticoa | 10 (8,1) | 7 (6,7) | 3 (15) | 0,203 |
| Cambio de antibióticos por resistencia | 8 (6,5) | 8 (7,8) | 0 (0) | 0,231 |
| Ingreso en la UCI | 2 (1,6) | 1 (1) | 1 (5) | 0,393 |
| Estancia en la UCI, media ± DE, días | 0,40 ± 1,5 | 0,39 ± 1,4 | 1,8 ± 0,4 | 0,944 |
| Ventilación mecánica | 9 (7,3) | 8 (7,7) | 1 (9) | 1 |
| Mortalidad intrahospitalaria | 6 (4,8) | 4 (3,8) | 2 (10) | 0,499 |
AEPOC: agudización de la EPOC; DE: desviación estándar; NEPOC: neumonía en paciente con EPOC; UVI: unidad de cuidados intensivos.
Datos presentados como números absolutos (porcentaje) o media ± desviación estándar cuando se indica.
Se consideró fracaso terapéutico la aparición de alteración hemodinámica (un caso en AEPOC), empeoramiento de la insuficiencia respiratoria (5 casos en AEPOC y 2 casos en NEPOC), aparición de efectos adversos graves o ante la falta de respuesta al tratamiento (un caso en AEPOC y otro caso en NEPOC).
Nuestro estudio confirma que las características clínicas de la NEPOC difieren de la AEPOC en el momento del ingreso, con una mayor inflamación sistémica del episodio de infección respiratoria (fiebre, alteración hemodinámica y mayor elevación de marcadores biológicos), aunque presentando una menor gravedad de la enfermedad respiratoria de base (menor obstrucción y menor insuficiencia respiratoria crónica).
Así, los pacientes EPOC más severos, más hipoxémicos y con colonización bacteriana son con mayor frecuencia exacerbadores e ingresan más frecuentemente.
También existen diferencias microbiológicas, con mayor presencia de S.pneumoniae en la NEPOC, y mayor presencia de P.aeruginosa en la AEPOC, y con diferencias en función del porcentaje de resultados positivos de los tests diagnósticos. Finalmente, a pesar de las diferencias, no hemos identificado una mayor gravedad pronóstica respecto a la estancia hospitalaria, la necesidad de ingreso en la UCI o la mortalidad intrahospitalaria.
Ante un paciente con EPOC que nos consulta por una IRVB es importante la distinción entre una agudización y una neumonía, por la posible mayor gravedad clínica de la neumonía, aunque sin un claro peor pronóstico respecto a la mortalidad o la estancia hospitalaria4. Existen pocos estudios que comparen las características de la exacerbación aguda y la neumonía13–17 en los pacientes con EPOC, clásicamente identificada por la condensación radiológica. Recientemente, Huerta et al.13 han demostrado la distinta expresión clínica e inflamatoria entre la agudización de una EPOC y la neumonía, con un mayor aumento de marcadores biológicos como la proteína C reactiva (PCR) y la procalcitonina (PRL) en la neumonía, así como mayor presencia de fiebre, escalofríos, dolor pleurítico y crepitantes.
Nuestros resultados confirman los observados por otros autores. La mayoría de estudios publicados son de población pequeña13–16, con características similares con una mayor obstrucción en el grupo AEPOC13 y mayor necesidad de oxigenoterapia crónica13. Lieberman et al.14 demostraron que los pacientes EPOC con ingreso por una neumonía presentaban un ingreso con un inicio más brusco de los síntomas, una mayor hipoxemia y un mayor porcentaje de fiebre durante el ingreso. También Huerta et al.13 identificaron como clínica compatible con una neumonía en el paciente con EPOC, para diferenciarla de la agudización, la mayor presencia de fiebre, escalofríos, dolor pleurítico y crepitantes en el momento del ingreso. Esto confirmaría la concepción de la neumonía como una enfermedad infecciosa con mayor afectación inflamatoria a nivel sistémico (fiebre, alteración hemodinámica, curso clínico más brusco).
Recientemente se ha investigado la utilidad de los marcadores biológicos, entre los que destacan la PCR y la procalcitonina, para poder diferenciar las agudizaciones de la EPOC de las neumonías, así como para identificar infecciones bacterianas que se beneficien del tratamiento antibiótico. La PCR ha mostrado su efectividad en la distinción entre agudización y neumonía, al mismo tiempo que se ha demostrado su utilidad como factor pronóstico. En los datos mostrados por Justo et al.18, las cifras de PCR al ingreso fueron más altas en la neumonía adquirida en la comunidad que en las agudizaciones de una EPOC. Esta diferencia de la PCR entre el ingreso y las 24h posteriores al inicio del tratamiento podría ser de utilidad diagnóstica y pronóstica. Igualmente, la procalcitonina también ha demostrado su utilidad como marcador de infección bacteriana en población con EPOC y neumonía19. Recientemente se han publicado trabajos por diferentes grupos aconsejando la utilización de los biomarcadores para disminuir el uso de antibióticos en pacientes con IRVB (neumonía y AEPOC)20.
La utilidad de los marcadores biológicos en el diagnóstico diferencial entre la AEPOC y la NEPOC ha sido descrita por Huerta et al.13, donde la segunda se caracteriza por un mayor aumento de los biomarcadores, principalmente en los primeros días del ingreso. También han demostrado la utilidad de los biomarcadores otros autores, como Jeong et al.16.
Según los datos de la gasometría arterial en el momento del ingreso, el hallazgo de una mayor pCO2 en la gasometría arterial en los pacientes con AEPOC lo atribuimos a la mayor necesidad de oxigenoterapia crónica domiciliaria. Este hallazgo ha sido observado también por otros autores13,16.
Para otros datos analíticos, la hipoalbuminemia y hipoproteinemia observada en los pacientes con NEPOC podría estar en relación a lo descrito por Schools et al.21, donde se apuntó la desnutrición como factores de riesgo de neumonía, entre otros. En cambio, el aumento del porcentaje de alfa-1-globulina lo podríamos relacionar con una mayor inflamación sistémica en los episodios de NEPOC.
La microbiología de la neumonía en la EPOC ha sido ampliamente estudiada. Los pacientes con EPOC suelen mostrar mayor porcentaje de H.influenzae y P.aeruginosa respecto a otros microorganismos más frecuentes en los pacientes sin EPOC, como L.pneumophila22. El aumento del aislamiento de P.aeruginosa en los pacientes con neumonía y EPOC de base podría justificar la ampliación del tratamiento empírico en estos pacientes, incluso sin la presencia de otros factores de riesgo para P.aeruginosa, como la presencia de bronquiectasias, ingreso en la UCI o necesidad de ventilación mecánica.
Se han publicado numerosos estudios que valoran los factores pronósticos en los pacientes EPOC con una neumonía, la mayoría de ellos con un bajo número de pacientes, con resultados dispares, probablemente debido a la gran heterogeneidad entre ellos. En un metaanálisis se concluyó que la mortalidad no aumentaba con la asociación de EPOC y neumonía4. Según datos de Rello et al.6, la mayor mortalidad de la neumonía en los pacientes con EPOC se asoció con la neumonía bilateral, la bacteriemia y el shock, así como con mayor porcentaje de P.aeruginosa.
Al comparar los pacientes con AEPOC y NEPOC, Lieberman et al.11 demostraron que los pacientes con EPOC que acudían por una neumonía presentaban un mayor porcentaje de ingreso en la UCI, una mayor necesidad de ventilación mecánica, una mayor estancia hospitalaria y mayor mortalidad.
Como limitaciones de nuestro estudio, destacar que el periodo de inclusión de los pacientes era en época de epidemia gripal. Además, el trabajo se realizó en un solo centro, lo que puede limitar la validez externa de nuestros resultados.
Otra de las limitaciones, en un estudio observacional, es el diagnóstico clínico de las agudizaciones de la EPOC y la neumonía, así como el informe de las radiografías, realizado por el equipo asistencial en la práctica clínica habitual, aunque revisado por uno de los investigadores del estudio (médico adjunto de medicina interna).
Como conclusión, hemos observado que la neumonía en los pacientes con EPOC hospitalizados presentan características clínicas, de laboratorio y etiología distintas de las observados en la agudización de la EPOC. Así, ante los pacientes que consultan por clínica de IRVB en urgencias, además de la realización de una radiografía convencional, los parámetros descritos pueden ayudarnos en el diagnóstico diferencial entre la AEPOC y la NEPOC.
AutoríaRamon Boixeda ha contribuido en el diseño del estudio, la coordinación de la recogida de datos, el análisis de los datos, su interpretación y el redactado del artículo.
Sandra Bacca ha contribuido en la recogida de datos, su interpretación y el redactado del artículo.
Lorena Elias ha contribuido en la recogida de datos, su interpretación y el redactado del artículo.
Josep Anton Capdevila ha contribuido en el diseño del estudio, el análisis de los datos, su interpretación y el redactado del artículo.
Xavier Vilà ha contribuido en el redactado del artículo.
Montserrat Mauri ha contribuido en el redactado del artículo.
Jordi Almirall ha contribuido en la interpretación de los datos y el redactado del artículo.
FinanciaciónNo se ha recibido financiación para la realización del estudio.
Conflicto de interesesLos autores niegan conflictos de intereses.
Agradecer al servicio de Medicina Interna y Unidad de Neumología del Hospital de Mataró - Consorci Sanitari del Maresme su ayuda para la realización del trabajo. Igualmente, a Agustí Viladot por su ayuda en la búsqueda bibliográfica.