Se presenta el caso de un paciente español, no inmunodeprimido, con alcoholismo crónico e histoplasmosis pulmonary cavitaria, crónica, que había residido 10 años antes en Venezuela. El diagnóstico se estableció por cultivo de Histoplasma capsulatum en muestras de broncoscopia y el tratamiento consistió en itraconazol, con buena evolución y curación. Este caso apoya la posibilidad de que la histoplasmosis pueda reactivarse años después de la exposición y sin que haya inmunodepresión clínicamente importante. Se plantea que, en ausencia de otro factor inmunodepresor, el alcoholismo podría haber desempeñado algún papel en el desarrollo del cuadro.
We report the case of a Spanish nonimmunosuppressed patient who was a chronic alcoholic and who developed chronic cavitary pulmonary histoplasmosis. He had been living in Venezuela until 10 years ago. The diagnosis was established when Histoplasma capsulatum was cultured from bronchoscopy samples. The patient was treated with itraconazole and progressed favorably until cure. This case suggests that histoplasmosis can reactivate years after exposure, even when significant immunodeficiency is not present. In the absence of another immunosuppressive factor, alcoholism may have played a role in the development of the condition.
La histoplasmosis es una enfermedad producida por Histoplasma capsulatum, hongo dimórfico con 2 fases o formas distintas, miceliar en el suelo a temperatura ambiente y levadura a temperatura corporal, que se distribuye por zonas concretas de clima cálido de varios países americanos (EE.UU., México, región del Caribe y Sudamérica), así como de África, Oceanía, Asia oriental y Oriente Próximo (Egipto, Israel). En España, y en Europa en general, no se encuentra este hongo, por lo que se describen muy pocos casos, prácticamente todos ellos importados. Además, corresponden bien a formas agudas tras exposición reciente, bien a formas diseminadas en pacientes inmunodeprimidos, pues en áreas no endémicas es excepcional la presentación como forma pulmonar crónica cavitaria. Aunque en las zonas endémicas la mayoría de las formas pulmonares crónicas se atribuyen a reinfecciones1, cuando aparecen en nuestro medio lo más probable, en ausencia de exposición reciente, es que se trate de reactivaciones. Se presenta a continuación el caso de un paciente con la forma crónica, cavitaria, de histoplasmosis pulmonar, muy probablemente secundaria a la reactivación de una infección latente adquirida tras residir 10 años antes en Venezuela.
Observación clínicaSe trata de un varón de 46 años, que acudió al servicio de urgencias en 1999 por síntomas de infección respiratoria y deterioro del estado general. Era fumador de 1-3 paquetes de cigarrillos diarios desde los 17 años y bebedor importante, aunque sin precisar la cantidad. Había trabajado de administrativo y en la reparación de hornos durante varios años. Diez años antes había regresado de Venezuela, donde había residido en Caracas y Maracaibo durante otros 10 años. No recordaba haber presentado enfermedades importantes durante ese período. En 1992 había ingresado en nuestro hospital por crisis convulsivas en relación con el consumo de alcohol –con tomografía computarizada (TC) de cráneo normal– y neumonía en el campo medio derecho, que se resolvió por completo durante el seguimiento.
En el momento del ingreso explicó que desde hacía semanas o meses presentaba tos con expectoración escasa y purulenta, disnea de esfuerzo, anorexia, pérdida de peso no cuantificada y malestar general, sin fiebre. Sus familiares refirieron ingesta alcohólica importante, con episodios frecuentes de embriaguez, aunque no tenían constancia de que hubiera presentado vómitos ni sospecha de broncoaspiración. En la exploración el paciente presentaba mal estado general, con signos de desnutrición. Se encontraba eupneico, afebril, con presión arterial y frecuencia de pulso normales. La dentadura estaba en mal estado. En la auscultación pulmonar había crepitantes en el hemitórax derecho y se palpaba el borde hepático descendido 3cm por debajo del reborde costal.
La radiografía de tórax mostraba un patrón mixto alveolointersticial que afectaba a la mayor parte del pulmón derecho. Los resultados de la analítica de sangre fueron: 5.090 leucocitos/μl con desviación izquierda (un 23% cayados), alteración de las pruebas hepáticas (aspartato-transaminasa: 76 U/l; fosfatasa alcalina: 403 U/l; gammaglutamil transpeptidasa: 152 U/l) e hipoalbuminemia (2,44g/dl). La gasometría arterial realizada al ingresar el paciente, respirando aire ambiente, mostraba una presión arterial de oxígeno de 54mmHg, presión arterial de anhídrido carbónico de 34mmHg y pH de 7,48. La espirometría al alta mostraba un volumen espiratorio forzado en el primer segundo (FEV1) de 2.700ml (77%), capacidad vital forzada (FVC) de 3.440ml (81%) y relación FEV1/FVC del 78%.
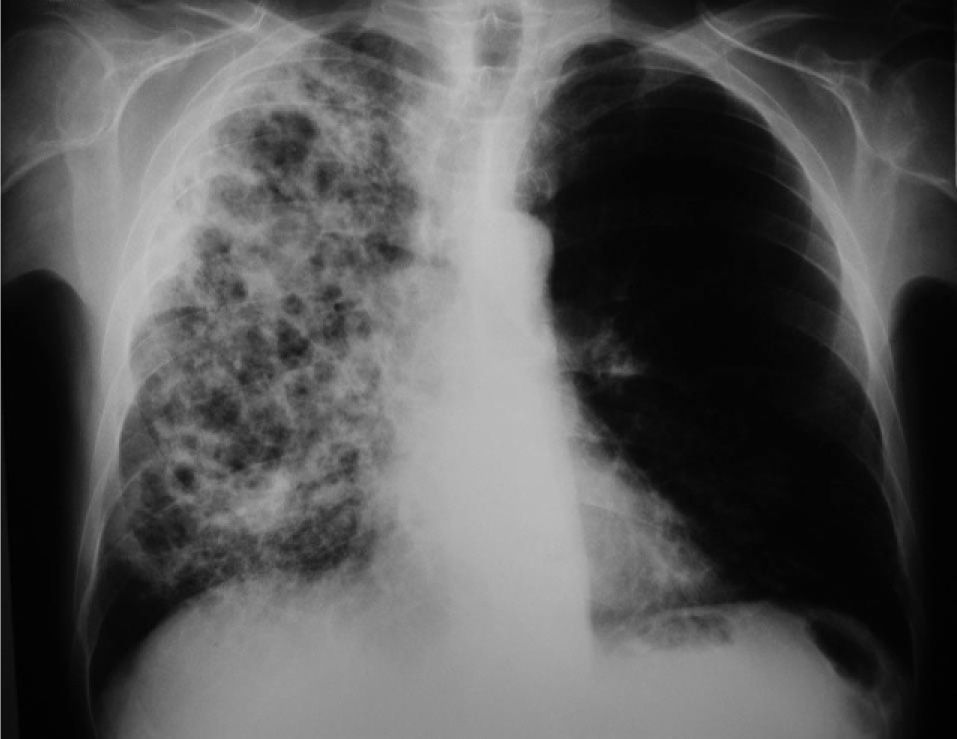
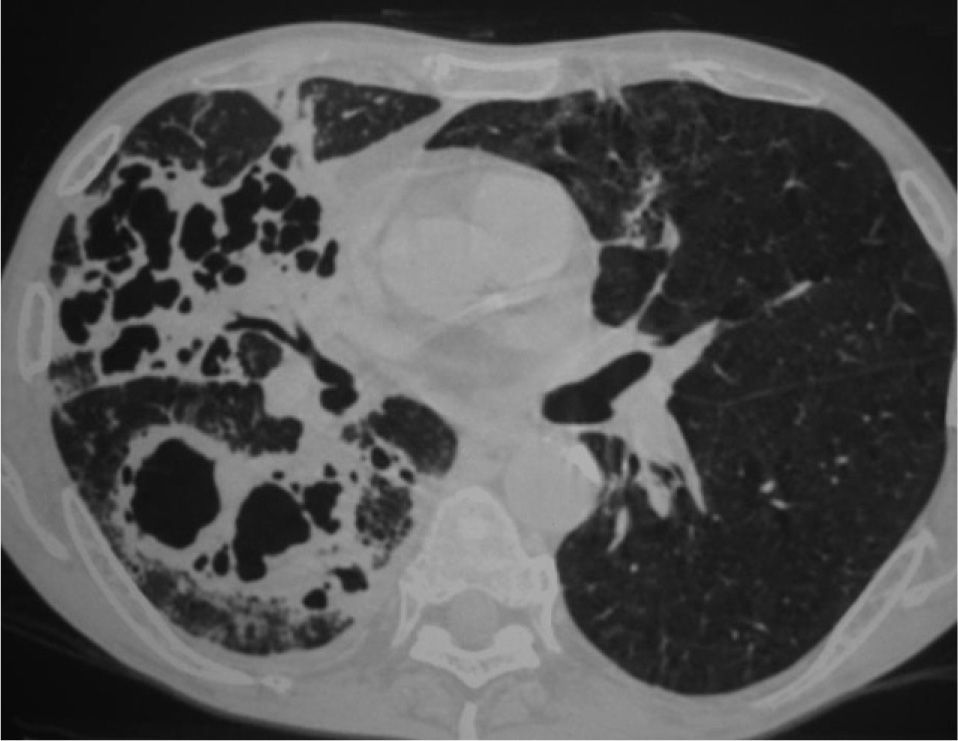
Se interpretó el cuadro como neumonía, posiblemente en relación con broncoaspiración inadvertida, y se trató con amoxicilina-ácido clavulánico (2g/8h, vía intravenosa). La evolución clínica fue favorable, pues mejoraron tanto el estado general como los síntomas respiratorios, la insuficiencia respiratoria y la alteración de las pruebas hepáticas. En la radiografía se observó una ligera mejoría. Se dio de alta al paciente con tratamiento antibiótico. Cuando acudió a revisión un mes después, presentaba un claro deterioro general, con pérdida de 4kg de peso, y refería expectoración abundante, purulenta y hemoptoica, pero no fiebre. En la radiografía de tórax se apreciaba un empeoramiento notable, con aparición de varias cavitaciones en el pulmón derecho y pérdida de volumen de éste (fig. 1). La TC torácica evidenciaba un patrón alveolar con cavitaciones que afectaban a los 3 lóbulos del pulmón derecho y a la língula (fig. 2). La serología para el virus de la inmunodeficiencia humana fue negativa en 2 determinaciones. Las baciloscopias y la técnica de reacción en cadena de la polimerasa para Mycobacterium tuberculosis en esputo fueron repetidamente negativas, así como los cultivos de micobacterias. La serología por inmunodifusión de inmunoglobulina G para H. capsulatum, Coccidioides immitis, Blastomyces dermatitidis y Paracoccidioides brasiliensis fue negativa. La broncoscopia no mostró alteraciones endobronquiales. Se tomaron muestras mediante catéter telescopado, lavado broncoalveolar y broncoaspirado, con resultados negativos para bacterias aerobias y anaerobias, así como para micobacterias. Finalmente en todas las muestras de broncoscopia, así como en la de punción transtorácica (realizada tras los resultados inicialmente negativos de la broncoscopia), se observó el crecimiento de un hongo dimórfico identificado unas semanas después, en el Centro Nacional de Microbiología de Majadahonda, como H. capsulatum.
El paciente recibió tratamiento con itraconazol en dosis de 400mg/día desde la observación inicial del crecimiento del hongo descrito y su evolución fue favorable. Se mantuvo este tratamiento durante un año, para después bajar la dosis a 200mg/día hasta completar 2 años de tratamiento, hasta que se observó la resolución de las alteraciones parenquimatosas pulmonares con cierre de las cavitaciones. Tras la retirada del tratamiento se siguió al paciente durante más de 3 años, durante los cuales se mantuvieron estables las alteraciones pulmonares residuales que presentaba. No llegó a abandonar el hábito alcohólico. En abril de 2005, ingresó por alteración del nivel de conciencia y en la TC craneal se observó un neumoencéfalo, probablemente en relación con traumatismos craneales. El paciente falleció en otro centro varios días después por este motivo. En los estudios realizados en ese ingreso no se encontraron datos indicativos de recaída de la histoplasmosis.
DiscusiónLa histoplasmosis se inicia por inhalación de esporas o fragmentos de micelio al remover el suelo donde se encuentra el hongo. El riesgo es especialmente alto en suelos ricos en excrementos y estiércol de aves, y en cuevas donde habitan murciélagos. Si las partículas inhaladas rebasan las defensas pulmonares inespecíficas, comienza el desarrollo del germen en el parénquima pulmonar, donde se produce una inflamación en la que inicialmente intervienen los macrófagos que fagocitan, pero no destruyen, al hongo, lo que permite la diseminación del germen por vía hematógena. En las semanas siguientes se desarrolla la inmunidad celular específica frente a H. capsulatum, remite el cuadro clínico, si es que hubo alguna manifestación, y aparece la reactividad a la histoplasmina. Este proceso puede ser asintomático o manifestarse clínicamente como síntomas generales y respiratorios de gravedad muy variable, dependiendo de la importancia de la exposición, de la situación inmunitaria del paciente (general y específica frente a H. capsulatum), de su estado general de salud y de la existencia o no de enfermedad pulmonar previa, y posiblemente también de factores genéticos del huésped y de la virulencia propia del hongo1. En pacientes inmunodeprimidos y en edades extremas, o tras exposición muy intensa, el cuadro agudo puede ser clínicamente importante. Las formas asintomáticas son muy frecuentes en zonas endémicas y el 50-80% de los adultos tienen reacción positiva a la histoplasmina1. En pacientes inmunodeprimidos, especialmente por sida, H. capsulatum se comporta como oportunista y puede producir formas diseminadas, tanto en la primoinfección como tras reinfección. También se acepta la reactivación como mecanismo de producción de formas diseminadas, aunque no parece el más importante dada la baja incidencia (< 5%) de histoplasmosis diseminada en pacientes con sida residentes en áreas endémicas2.
La histoplasmosis pulmonar crónica suele ocurrir principalmente en pacientes con enfermedad pulmonar crónica y cursa con infiltrados y cavitaciones de predominio en los campos superiores, de forma muy similar a la tuberculosis. En algunos casos puede haber algún grado de inmunodepresión y ocasionalmente puede haber diseminación sistémica3.
Es evidente el paralelismo de este esquema patogénico y clínico con el de la tuberculosis, aunque existen diferencias entre ambas enfermedades1,4. En la histoplasmosis la negativización de la prueba cutánea a la histoplasmina (un 15% de negativización a los 2 años) es mucho más frecuente que en la tuberculosis 4. Además, parece que la reinfección, más que la reactivación, es el mecanismo principal de producción de la enfermedad tras la infección primaria en las zonas endémicas, tanto para las formas diseminadas en pacientes con sida como para las formas cavitarias crónicas. En áreas no endémicas, por el contrario, la reactivación explicaría la aparición de estas formas en pacientes con antecedente de exposición antigua. También existe la posibilidad de exposición a microfocos localizados que podrían aparecer en cualquier zona geográfica. Aunque este hecho parece poco documentado en Europa, se han descrito algunos casos, posiblemente autóctonos, en el valle del Po (Italia)5.
La forma clínica de este caso se corresponde con la afectación pulmonar crónica, cavitaria, sin diseminación sistémica. Esta presentación es muy infrecuente en áreas no endémicas y, de hecho, los casos comunicados en España corresponden bien a formas agudas que ocurrieron durante la estancia en el país de adquisición de la enfermedad o inmediatamente después de regresar de él6-11, bien a formas diseminadas en pacientes inmunodeprimidos, la mayoría por sida, tratándose en algunos casos de inmigrantes procedentes de zonas endémicas12-18. Dado el tiempo transcurrido entre la presunta exposición a H. capsulatum en este paciente y el desarrollo del cuadro, parece claro que la enfermedad se desarrolló por reactivación de una infección previa, seguramente asintomática.
La causa de la reactivación es evidente en pacientes inmunodeprimidos con alteración de la inmunidad celular. En las formas crónicas no es tan frecuente la existencia de inmunodepresión3 y el desarrollo de la enfermedad guarda mayor relación con enfermedades respiratorias crónicas (principalmente enfisema)1,4. Nuestro paciente, sin embargo, no presentaba signos de enfisema, al menos en un grado significativo, y tampoco había datos indicadores de inmunodepresión. El único factor que podría apuntarse como posible causa de reactivación es el alcohol, aunque no se le reconoce como factor de riesgo de importancia para la histoplasmosis cavitaria3. No obstante, hay cada vez más datos que muestran el efecto del alcohol como depresor de distintos componentes de la inmunidad celular, necesarios en la defensa frente a otros patógenos intracelulares, como Listeria monocytogenes o M. tuberculosis19,20, que guardan semejanza con H. capsulatum por la importancia de la inmunidad celular en su patogenia.
En la presentación pulmonar crónica el diagnóstico se establece principalmente por el aislamiento del hongo en las muestras respiratorias, como ocurrió en este caso, con una sensibilidad de 50-85%1, aunque pueden precisarse de 2 a 4 semanas para detectar el crecimiento, y más tiempo para identificar el hongo. Los estudios serológicos pueden ser más útiles, por ser más rápidos y tener mayor sensibilidad, que en las formas crónicas parece ser próxima al 100%1. En este caso la serología por inmunodifusión, que es menos sensible que por fijación de complemento, fue negativa. La detección de antígeno en distintas muestras (sangre, orina, muestras de broncoscopia) parece útil, aunque en las formas crónicas tiene menor sensibilidad1. Sin embargo es un método diagnóstico no comercializado, disponible únicamente en centros de referencia de EE.UU. En áreas no endémicas también puede orientar el diagnóstico la realización de la prueba intradérmica con histoplasmina, si se dispone de ella8,9. El tratamiento de elección en las formas crónicas es el itraconazol y se aconseja mantenerlo durante uno o 2 años1. Existe un riesgo de recaídas del 10-20% tras la retirada del tratamiento, por lo que se recomienda seguimiento durante otros 2 años.
Aunque actualmente esta forma cavitaria pulmonar de la histoplasmosis parece muy infrecuente en nuestro medio, es posible que aumente su importancia, así como la de las otras formas clínicas, debido, por un lado, al interés creciente de los españoles por los viajes a zonas endémicas y, por otro, al aumento de la inmigración procedente de estos mismos países. Por ello será preciso plantearse esta posibilidad diagnóstica ante cuadros de este tipo en los que no se confirman las etiologías más habituales, si hay antecedente de exposición.