El síndrome de la vena cava superior (SVCS) es un cuadro clínico grave por la obstrucción del flujo sanguíneo de la vena cava superior (VCS) hacia la aurícula derecha, ya sea por compresión extrínseca o por invasión de la misma. Su diagnóstico se hace con la clínica, donde el síntoma más común es la disnea, así como con los hallazgos de la exploración física, entre los que destacan el edema facial y la distensión venosa del cuello y de la pared torácica. Su origen suele de ser de causa maligna en el 90% de los casos. El cáncer de pulmón no microcítico (CPNM) es el más frecuente, seguido del cáncer de pulmón de células pequeñas (CPCP) y del linfoma no Hodgkin (LNH). Otros tumores malignos de rara presentación son el timoma, la neoplasia mediastínica de células germinales, el mesotelioma y las metástasis. El SVCS secundario a carcinoma tímico por invasión intraluminal es excepcional, como en el enfermo que presentamos.
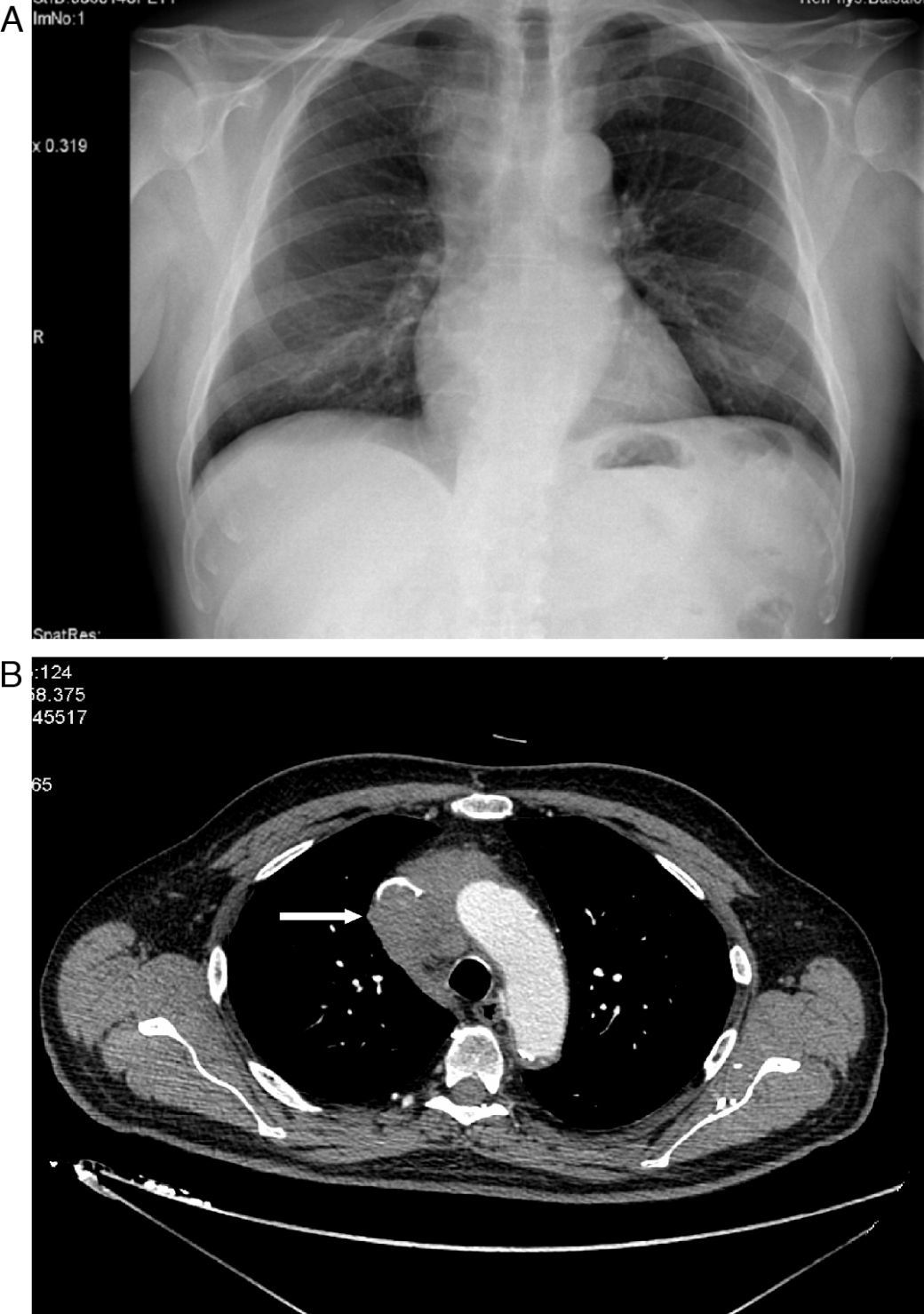
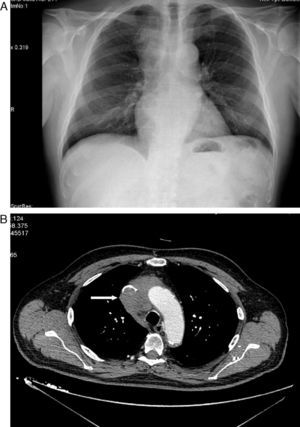
Varón de 71 años hipertenso, dislipémico, con antecedentes de fibrilación auricular, anticoagulado y con cardiopatía isquémica estable. Consultó en el servicio de urgencias por inflamación en cara, cuello y hombros de 15 días de evolución sin síndrome constitucional ni clínica respiratoria previa. En el examen físico presentaba presión arterial de 139/81mmHg, 62 latidos/min y auscultación cardiopulmonar normal. Destacaba el edema en tórax superior, cuello y cara. En la radiología de tórax se objetivó una masa mediastínica superior derecha (fig. 1A), por lo que se realizó una tomografía computarizada (TC) torácica que informó de una masa en mediastino superior derecho que infiltraba y ocluía la VCS (fig. 1B) y pequeñas adenopatías paratraqueales inferiores e hiliar derecha. El hemograma mostró ligera leucocitosis de 10.400/uL. La bioquímica, la coagulación y los marcadores tumorales (alfa-fetoproteína, PSA, CEA, Ca. 19.9 y β2 microglobulina) fueron rigurosamente normales. Se realizó TC abdominopélvica, que descartó alteraciones en otros territorios. Se inició tratamiento con dexametasona, con gran mejoría clínica del paciente, y se procedió a la biopsia guiada por TC, que fue informada como carcinoma tímico. Según el sistema de estadificación de Masaoka se trataba de un estadio III-IVb (invasión microscópica de órganos vecinos [VCS en este caso] y metástasis linfáticas paratraqueales inferiores e hiliar derecha). El paciente fue dado de alta con corticoides y continuó el tratamiento quimioterápico con carboplatino y etopósido. Posteriormente recibió, sin éxito, radioterapia para intentar disminuir la masa tumoral y conseguir la resecabilidad quirúrgica de la misma.
El SVCS es una patología asociada a malignidad y de mal pronóstico. Dentro de las posibilidades etiológicas se incluye la causa tumoral maligna intratorácica responsable de un 60-85% de los casos. La causa no tumoral representa el 15-40% de los casos según las series, y la trombosis de VCS está en aumento por el uso cada vez mayor de dispositivos intravasculares (catéter venoso central, marcapasos cardíaco, etc.). La etiología infecciosa, protagonista en la era preantibiótica, ha disminuido notablemente tras la aparición de la antibioterapia, debiéndose también considerar la fibrosis post-radiación vascular local. Centrándonos en el origen tumoral, la causa más frecuente suele ser el tumor maligno de pulmón, siendo el CPNM el más habitual (50% de los casos), seguido de CPCP (25% de los casos). Ambos, junto con el LNH (10% de los casos), constituyen aproximadamente el 95% de las causas malignas1. Otros tumores menos frecuentemente asociados a SVCS son los malignos del timo (4%), como son el timoma y el carcinoma tímico; este último supone menos del 1% de estos tumores. Estas neoplasias típicas del mediastino anterior se presentan a cualquier edad, sin preferencia de sexo, y son de comportamiento agresivo, ya que la mayoría de los casos se asocia a invasión de órganos adyacentes y/o enfermedad diseminada, como ocurrió en el caso que presentamos. Cuando dichos tumores provocan el SVCS, habitualmente lo hacen por compresión extrínseca, y es excepcional la invasión vascular como en nuestro caso. Llama la atención el hecho de que en la búsqueda realizada en la literatura solo existen reportados 10 casos de SVCS secundarios a invasión tumoral intraluminal de un tumor tímico2. Este tipo de tumores no se asocian con miastenia gravis (a diferencia del timoma) ni con otros fenómenos paraneoplásicos. Su forma de presentación suele ser con disnea, tos, dolor torácico, parálisis del nervio frénico y SVCS3. La confirmación diagnóstica se debe realizar finalmente con biopsia guiada por TC con el fin de catalogar histológicamente el tumor tímico siguiendo el sistema de clasificación Masaoka4, el más aceptado a nivel internacional y que mejor se correlaciona con el pronóstico. En cuanto al manejo, a pesar de que no existen ensayos clínicos aleatorizados que definan el tratamiento de estos tumores, actualmente, en base a estudios retrospectivos, el tratamiento de elección tanto en el timoma como en el carcinoma tímico consiste en la resección quirúrgica, determinada en función de la extensión del tumor (grado de invasión y/o adherencia a estructuras contiguas), y que en nuestro caso fue rechazada por la irresecabilidad del tumor debida a la invasión de la VCS. En este caso, la quimioterapia constituye la mejor opción, seguida de resección radical si la respuesta ha sido satisfactoria y el estado clínico del paciente lo permite, asociando o no radioterapia posterior, y siendo esta última de elección si persiste la irresecabilidad. En cuanto al pronóstico, en base a las series más largas5, los factores más importantes a tener en cuenta son el estado de la enfermedad y la histología del tumor. La mayor parte de los carcinomas tímicos se diagnostican en una fase avanzada de la enfermedad (estadio III-IV) y, por tanto, el pronóstico es bastante pobre, alcanzando cifras de supervivencia del 20-30% a los 5 años6.
En conclusión, queremos destacar el hecho de que ante un paciente con SVCS, debemos incluir dentro del planteamiento diagnóstico las tumoraciones tímicas. Aunque excepcionales, son de vital importancia el diagnóstico y el tratamiento precoz, para intentar obtener un pronóstico más favorable.