Introducción
Los estudios europeos del asma y de salud respiratoria1,2 han comprobado que el asma es una enfermedad frecuente, que, concretamente en Barcelona, afecta a un 6,6% de las mujeres y a un 6,3% de los varones de edades comprendidas entre los 20 y los 40 años1. Sin embargo, la prevalencia de pacientes diagnosticados de asma en España está por debajo de la media europea real; entre estas ciudades se encontraba Barcelona, con una cifra de diagnóstico del 3%2. Es decir, únicamente la mitad de los pacientes asmáticos están diagnosticados.
Si bien es conocido que el tratamiento del asma permite controlar los síntomas en un gran porcentaje de pacientes, estudios realizados tanto en Europa3 como en EE.UU.4 demuestran que una gran mayoría de pacientes no cumplen la medicación recomendada por las guías internacionales (Global Initiative for Asthma, GINA)5 y refieren tener un mal control de su enfermedad. Estas cifras son decepcionantes si tenemos en cuenta la cantidad de recursos que se destinan a la atención sanitaria de estos pacientes, así como a la formación del médico a través de las múltiples actividades académicas que se llevan a cabo y que, desafortunadamente, no se traducen en la práctica en un correcto control clínico de los pacientes. En efecto, los pacientes no están tratados según las recomendaciones de las guías consensuadas, y el conocimiento que tienen de su enfermedad es escaso, lo que condiciona un deficiente control clínico de la enfermedad asmática6. Este mal control, además de representar un peligro de agudización, condiciona mayores molestias personales, una mayor utilización de los servicios médicos ambulatorios y de urgencias, una pérdida de días de trabajo o escolares y, por lo tanto, un mayor dispendio económico para el sistema sanitario. En efecto, el coste total promedio de un paciente asmático de la comarca de Osona (Barcelona) se calculó en 1995 que era de 2.879 dólares americanos/año, siendo 6 veces más costosos los casos de asma calificada de grave. Se sabe, en definitiva, que los pacientes peor controlados, que representaban la cuarta parte, originan más del 50% del gasto total7,8.
Varios estudios han demostrado que los pacientes que siguen un plan de educación sobre su enfermedad, tienen un plan escrito de su tratamiento, realizan un seguimiento de su enfermedad y acuden a las visitas con regularidad presentan un mejor control clínico6, tal como corroboraron en nuestro país Ignacio-García et al9. La gran dificultad de poder llevar a cabo estos efectivos planes de educación es el tiempo que tiene que dedicar el médico o la enfermera durante cada visita, lo que en la práctica hace muy difícil su aplicación. Es por ello que, ante la falta de estudios que demuestran la eficacia de intervenciones simples10, los expertos recomiendan que se realicen este tipo de estudios11.
El objetivo del presente trabajo ha sido averiguar en nuestro medio el grado de control y el tratamiento que en realidad reciben los pacientes diagnosticados de asma en 2 centros de asistencia primaria de nuestra ciudad y comprobar si, al adaptar el tratamiento a las normativas internacionales5 y realizar una mínima educación en una única y corta visita especializada, el grado de control clínico de los pacientes mejora y la frecuentación a los servicios sanitarios disminuye.
Pacientes y métodos
Pacientes
De la lista de pacientes de los 2 centros de asistencia primaria (CAP), se procedió a citar a los que presentaban asma, siguiendo un orden correlativo, para realizar una visita con un neumólogo en el mismo CAP, con el fin de actualizar su tratamiento. El estudio fue aceptado por el Comité Ético del Hospital Universitari Vall d'Hebron.
Visita inicial
Un médico de asistencia primaria citó telefónicamente a los pacientes, a un ritmo de 8 por semana, para que se visitara a 4 de ellos en 2 días diferentes. Una vez en el CAP, los pacientes eran atendidos por uno de los 2 neumólogos que participaron en el trabajo de campo, ambos ajenos al centro, quienes realizaban el protocolo de estudio, que consistía en: a) interrogatorio sobre la profesión de los pacientes, hábito tabáquico, consumo de alcohol y otras drogas, cuidado o no de animales en su domicilio, manifestaciones alérgicas además del asma (rinitis, conjuntivitis, eccema, urticaria) y resultado de las pruebas cutáneas de hipersensibilidad inmediata o determinación de inmunoglobulinas E específicas en suero, si una o ambas pruebas se habían realizado anteriormente; b) se les preguntaba asimismo si habían recibido una explicación sobre su enfermedad, si se les había administrado un plan escrito de tratamiento y si realizaban de algún modo un seguimiento de su enfermedad, además de preguntarles sobre el tratamiento que realmente venían realizando y comprobar el grado de control del asma según los síntomas (tos, sibilancias, disnea y medicación de rescate utilizada), frecuentación al médico y a los servicios de urgencias, y pérdida de días de trabajo en los 4 meses anteriores; c) se practicaba una espirometría; d) se calificaba la gravedad del asma según la normativa GINA12, es decir, por síntomas previos y en el momento de la visita, y e) finalmente se ajustaba la medicación por escrito según la gravedad de la enfermedad, además de instruir a los pacientes sobre las modificaciones a realizar en caso de empeoramiento (aumento de los betamiméticos de rescate y, en el caso de mejorar, introducción de una tanda corta de corticoides orales) y explicarles en 5 min en qué consiste la enfermedad asmática. El total de tiempo utilizado en la primera visita fue de 30 min. La explicación sobre la enfermedad se realizó siguiendo el cuaderno Diaryflow®, de utilización habitual en nuestro servicio, que contiene, con figuras explicativas, etc., las informaciones enumeradas en la tabla I.
Control a los 4 meses
De 2 a 4 días antes se llamaba por teléfono a los pacientes para recordarles la visita. En esta segunda y última visita el neumólogo realizó el mismo protocolo antes explicado, recogiendo los datos clínicos de los 4 meses anteriores.
Definición de asma
El neumólogo aceptó para el estudio a los pacientes asmáticos remitidos que referían haber presentado síntomas de disnea episódica, sibilancias y/o opresión pretorácica. La variación estacional de los síntomas y una historia positiva familiar de asma o atopia favorecieron el diagnóstico13.
Análisis estadístico
Inicialmente se realizó un análisis descriptivo de las características sociodemográficas y clínicas de los pacientes incluidos en el estudio, y se compararon las características basales entre los pacientes con seguimiento completo y aquellos que no acudieron a la segunda visita. La comparación entre grupos se realizó mediante el test de la t de Student para variables cuantitativas y mediante la prueba de la χ² o prueba exacta de Fisher para variables cualitativas. El análisis comparativo entre la visita inicial y de seguimiento se efectuó mediante el test de McNemar para datos pareados. En todas las pruebas estadísticas se utilizó un nivel de significación estadística de 0,05. El análisis estadístico se realizó con el programa SPSS versión 12.0.
Resultados
Visita inicial
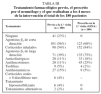
De los 230 pacientes con quienes se estableció contacto telefónico, acudieron a consulta 192 (83%). De éstos, se confirmó el diagnóstico de asma en 180, quienes se estudiaron en la primera visita. En la tabla II se describen las características basales de los pacientes, de los que un 70% eran mujeres y un 42% tenía más de 60 años. Un 17% eran fumadores habituales. Un 46% únicamente había cursado estudios primarios y un 8% eran analfabetos. Un 75% eran o habían sido trabajadores manuales. Se habían realizado pruebas cutáneas de hipersensibilidad inmediata 131 pacientes (73%), y 82 (63%) de éstos manifestaron que habían sido positivas frente al menos un antígeno. Un gran porcentaje refería haber presentado otras manifestaciones de alergia, encabezadas por rinitis (46%) y conjuntivitis (42%). Un 11% de los pacientes afirmaba haber presentado una reacción clínica significativa o grave frente al ácido acetilsalicílico. Como era de esperar, el 90% de los pacientes manifestaban estar controlados por un médico del Institut Català de Salut, el 51% directamente por el médico de familia y un 44% por el neumólogo. Un 8% estaban controlados por un médico privado (mutua u otro tipo). Sólo 2 pacientes declararon realizar tratamiento con medicina alternativa. Un 22% refería haber recibido explicaciones sobre la enfermedad asmática y un 50% aseguraba no tener el tratamiento por escrito. Sólo un 14% tenía un plan a realizar en caso de agudización de la enfermedad. La presión arterial media en los 114 pacientes, una vez excluidos aquéllos con presión arterial sistólica > 140 mmHg y/o con presión arterial diastólica > 90 mmHg, fue de 119 ± 9 mmHg/73 ± 6 mmHg.
Las características clínicas en la visita inicial están descritas en la tabla II. A la segunda visita acudieron 110 pacientes (61%). Entre éstos y los 70 pacientes (39%) que no acudieron a la segunda visita no había diferencias significativas, excepto en la alergia a fármacos, que era más frecuente en los primeros (n = 27; 25%) que en los segundos (n = 8; 11%) (p < 0,03), y en la idiosincrasia al ácido acetilsalicílico, que presentaban 18 (16%) de los que acudieron y 2 (3%) de los que no acudieron (p < 0,006). Los que acudieron tenían con menor frecuencia como responsable a un médico privado (n = 4; 4%) que los que no acudieron (n = 10; 14%) (p < 0,02). En cuanto al tratamiento que recibían, únicamente hubo diferencias en la toma de anticolinérgicos, que recibían más frecuentemente los que acudieron (n = 17; 15%) que los que no acudieron (n = 4; 3%) (p < 0,03). Las causas por las que no acudieron, a pesar de que se les programó durante la primera visita y de llamarles por teléfono los días anteriores a la segunda, fueron: en 5 casos porque no habían cumplido el tratamiento por temor a los efectos secundarios de los corticoides inhalados, en 3 casos por los efectos secundarios laríngeos de los corticoides inhalados, en 22 porque no habían cumplido el tratamiento prescrito, 25 pacientes confirmaron pero no acudieron y en 15 desconocemos por qué no acudieron.
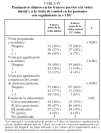
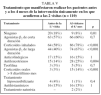
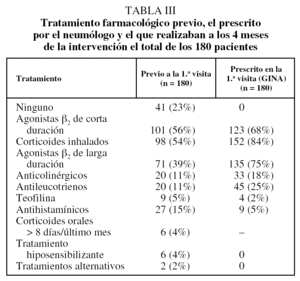
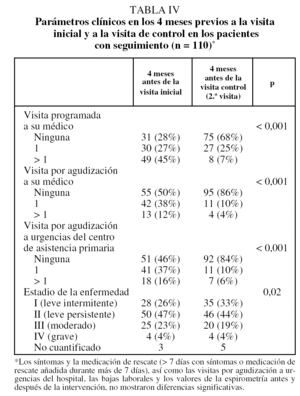
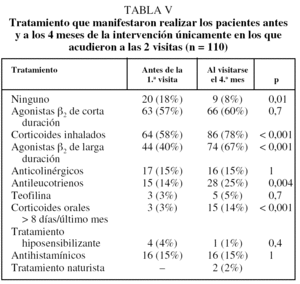
En la tabla III se exponen, en primer lugar, el tratamiento que venían realizando los 180 pacientes y el instaurado según la normativa GINA por el neumólogo en la primera visita. En la tabla IV se recogen los datos sobre el grado de control clínico en los 4 meses previos a la visita inicial y en los 4 meses transcurridos entre ésta y la visita de control (2.ª visita). Se comprobó que en dicho período se había producido un menor número de visitas programadas (p < 0,001) y por agudización a su médico (p < 0,001), así como un menor número de visitas a urgencias del CAP (p < 0,001). Además, en esta visita a los 4 meses, los pacientes se hallaban de manera significativa mejor controlados, al encontrarse en estadios de menor gravedad (p < 0,02); entre los períodos de 4 meses antes de cada una de las visitas no hubo diferencias en el hecho de haber permanecido más de 7 días con síntomas o haber precisado medicación de rescate durante más de 7 días. En la tabla V se observa que a los 4 meses de la intervención los pacientes seguían realizando un tratamiento significativamente diferente del previo a la primera visita y más adaptado a las recomendaciones de la GINA.
Discusión
El presente estudio describe, por un lado, las características clínicas y el tratamiento que recibe el grupo de asmáticos que están diagnosticados y son visitados en 2 CAP. Por otro lado, ha comprobado que adaptando a los pacientes el tratamiento recomendado por las normativas internacionales, junto a una mínima explicación sobre el asma, se consigue un menor número de agudizaciones y una utilización menor de los servicios sanitarios. En efecto, los pacientes han precisado un menor número de visitas, tanto programadas como urgentes, a su médico de familia y un menor número de visitas a los servicios de urgencias de los CAP.
Los estudios llevados a cabo hasta la actualidad sobre educación del paciente asmático habían demostrado que una intervención educacional limitada (únicamente informativa) no tiene un efecto significativo si no se acompaña de un plan de actuación, del seguimiento de la enfermedad por el propio paciente o de revisiones regulares14. Por el contrario, las intervenciones que comportan un autocontrol, bien de los síntomas o del flujo máximo, junto con un plan de acción para las agudizaciones, se han mostrado eficaces15, y por ello las normativas recomiendan que se ofrezca esta actuación a los pacientes asmáticos. En todo caso, debe tenerse en cuenta que no significa lo mismo "eficaz", lo que implica que el impacto tiene lugar en condiciones óptimas, que "efectivo", es decir, cuando el efecto tiene lugar en condiciones de práctica cotidiana. En efecto, en nuestro medio, así como en otros sistemas sanitarios, la aplicación de estas intervenciones se enfrenta, entre otras dificultades, al escaso tiempo con que cuenta el médico de familia para explicar a los pacientes, en los 5 min de que dispone, en qué consiste el asma, prescribir y explicarle el tratamiento, instruirles en su correcta administración y, finalmente, enseñarles cómo efectuar el autocontrol de su enfermedad, bien por síntomas o por registro del flujo máximo. Por este motivo, difícilmente es posible ofrecer "en la vida real" una correcta asistencia al paciente asmático, y ésta es una de las razones del deficiente control de los pacientes3,4, que en este estudio también hemos podido corroborar.
Para intentar mejorar esta situación propusimos que, en el mismo CAP, un neumólogo efectuara una visita a todos los pacientes diagnosticados de asma, adaptara el tratamiento a las normativas internacionales sobre el asma5, llevase a cabo una educación mínima y recomendase por escrito un mínimo plan de tratamiento para las exacerbaciones, todo ello en 5 min. El resultado a los 4 meses ha demostrado que se produjo una menor utilización de los servicios sanitarios y que el estadio de gravedad del conjunto de los pacientes disminuyó. Este hecho nos lleva a la deducción de que los pacientes, además de realizar un mejor tratamiento, han sabido tratar mejor sus exacerbaciones autoadministrándose un mayor número de tandas de corticoides orales con respecto al período anterior a la intervención (p < 0,001), y por todo ello han precisado menor asistencia médica programada y urgente tanto a su médico de familia (p < 0,001) como al servicio de urgencias del CAP (p < 0,001). Teniendo en cuenta que, cuando el paciente que presenta una agudización acude a uno de los servicios de urgencias, recibe en la mayoría de los casos corticoides, parece que la recomendación de usar una tanda corta de esteroides -en caso de no mejorar la agudización con la adición de betamiméticos de corta duración- es efectiva a la hora de disminuir la frecuentación a los servicios asistenciales y de evitar más dosis igual o posiblemente más altas de corticoides.
Así pues, es posible que, para mejorar el control del asma bronquial y fomentar los flujos de pacientes entre atención primaria y neumología16, tal como, además, recomiendan la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) y la Sociedad Española de Medicina Familiar y Comunitaria (semFYC)17, la actuación sistemática puntual de un experto, adaptando el tratamiento a las normativas y educando mínimamente sobre la enfermedad, pueda ser aconsejable para el sistema sanitario. Además de mejorar el control clínico, estas actuaciones pueden condicionar un menor coste global de la atención sanitaria de esta afección18. Debemos tener en cuenta, sin embargo, que un 39% de los pacientes no acudió a la segunda visita, por lo que únicamente podemos deducir la efectividad de la intervención en los que sí acudieron a este control. En cualquier caso, pudimos conocer que muchos de los que no acudieron no habían cumplido el tratamiento prescrito, por lo que se puede deducir que la intervención en ellos fue poco efectiva.
En cuanto a las características clínicas de los pacientes estudiados, debemos remarcar que la población estudiada es una muestra de la población de asmáticos que se visitan en nuestros CAP, la cual es sólo la mitad de la población total de asmáticos, es decir, la correspondiente a los pacientes diagnosticados2. Así pues, quedaría otro 3% de la población, que corresponde a los asmáticos que no están diagnosticados, para completar la conocida cifra del 6%1. Es posible, por lo tanto, que la muestra esté desviada con respecto a la población general de asmáticos. En efecto, en la presente muestra el 70% eran mujeres, mientras que la prevalencia del sexo femenino en la población de asmáticos en el Estado español es del 52,9%19. Del mismo modo, entre estos pacientes visitados por asma en los ambulatorios hay un elevado porcentaje de personas mayores de 60 años (42%), que puede traducir una mayor frecuentación por motivos de jubilación o un mayor número de pacientes diagnosticados, al tener que acudir al médico de familia por otras enfermedades. Un 17% son fumadores, cifra que, siendo alta, es inferior al 31% de fumadores hallados por nuestro grupo en la población de asmáticos que acuden a las urgencias hospitalarias (datos remitidos para su publicación), si bien debemos tener en cuenta que la edad media (± desviación estándar) en esta última población fue de 46 ± 20 años, es decir, menor que la del presente estudio, que es de 59 ± 19 años.
Es de destacar el porcentaje del 8% de analfabetos, al igual que la gran proporción de pacientes (46%) que únicamente habían cursado estudios primarios. Este hecho condiciona la posibilidad de poder leer, comprender y seguir las instrucciones del médico. Es también llamativa la alta prevalencia de ocupaciones que tienen contacto con productos de limpieza, entre las que contamos a las amas de casa, que constituyen el 35% del total, y al personal profesional de limpieza, que representa un 10%; como es conocido, recientemente el uso de estos productos se ha identificado como desencadenante de asma20.
Un 63% de los 131 pacientes a quienes se habían practicado pruebas cutáneas para detectar una eventual atopia refirieron que al menos una prueba había resultado positiva; es decir, presentaban asma extrínseca. Aparte de la constatación de que a un gran número de los pacientes asmáticos (70%) se les habían practicado estas pruebas, en esta población la cifra del 63% de asmáticos extrínsecos es alta si tenemos en cuenta que en una amplia muestra de la población española de entre 22 y 44 años estas pruebas fueron positivas en el 40% de los que tenían una prueba de metacolina positiva21. Por otro lado, es interesante haber constatado que los pacientes manifestaban haber presentado un gran número de otras manifestaciones de atopia: un 46% refería rinitis; un 42%, conjuntivitis; un 27%, urticaria; un 23%, eczema, y casi un 20% alguna reacción de hipersensibilidad a algún fármaco. Considerando únicamente a los que manifestaron haber presentado positividad en al menos una prueba cutánea, es decir los extrínsecos, las cifras son, respectivamente, del 50% para rinitis, del 43% para conjuntivitis, del 32% para eczema, del 26% para urticaria, porcentajes algo superiores a los que manifestaron la negatividad de estas pruebas, es decir, los llamados "intrínsecos". También es llamativo que el 11% de los pacientes declaró haber presentado con seguridad una reacción adversa frente al ácido acetilsalicílico y un 4% una reacción probable a este fármaco; de hecho, es conocido que hasta un 28% de los asmáticos demuestran una hipersensibilidad frente a los antiinflamatorios no esteroideos si se les efectúa la prueba de provocación con estos fármacos22.
En cuanto al tratamiento que realizaban los pacientes (tabla III), se comprueba que, a pesar de la existencia de normativas para el tratamiento del asma, los pacientes no reciben el recomendado por dichas normativas. Debido a que, según el protocolo, la pregunta se refería a la "medicación que de verdad está tomando", no podemos discriminar en qué porcentaje este incumplimiento se debe a la falta de prescripción o al deficiente cumplimiento terapéutico. La actuación realizada por el neumólogo sirvió para adaptar la medicación a la recomendada en las normativas. Debemos resaltar que al adaptar la medicación a las normativas se incrementa, lógicamente, la cifra de corticoides inhalados y de betaestimulantes de efecto prolongado, lo que en muchos casos se deberá al uso de las combinaciones existentes en el mercado. Este hecho abre el interrogante de qué va a suceder en los próximos años al utilizar durante largo tiempo aquellos betaestimulantes de larga duración, cuyo uso, según se ha comunicado, implica un mayor aumento de las agudizaciones graves23,24, efecto que, sin embargo, no ha corroborado un reciente estudio25. Además, después del reciente estudio de Boushey et al26, en el que, en los pacientes con asma leve persistente (en nuestro estudio, el 49% del total), no se demostraron diferencias en el control de la enfermedad a lo largo de un año entre los que recibieron corticoides inhalados de modo continuado, tal como recomiendan las guías, frente a los que únicamente los usaron en caso de presentar empeoramiento, el uso continuado de este fármaco en este estadio está algo más cuestionado27. En nuestro estudio es asimismo destacable la gran cantidad de pacientes (25%) a los que, aplicando las normativas internacionales, el neumólogo prescribió antileucotrienos; dicha prescripción puede estar influida, por un lado, por la gran frecuencia de rinitis asociada (46%) y, por otro, por el hecho de haberse prescrito dichos fármacos como alternativa en los pacientes que no realizaban el tratamiento inhalado de forma adecuada.
En definitiva, el presente estudio describe el grado de control y el tratamiento de los pacientes asmáticos que "en la vida real" son visitados en los CAP, y constata una disminución del estadio de gravedad y una menor utilización de los servicios sanitarios tras efectuar una adaptación del tratamiento a las normativas GINA, establecer un plan de tratamiento para las exacerbaciones y realizar una corta explicación sobre la enfermedad. Dado que este estudio presenta un grado de evidencia III28 (estudio de un único grupo antes y después de una intervención), deberán realizarse otras investigaciones en pacientes aleatorizados, con un grupo control, y quizá con 2 intervenciones cortas sucesivas, para poder confirmar estos hallazgos y, en especial, corroborar la mejora del estadio de gravedad de los pacientes.
Agradecimientos
A la Dra. María Teresa Caloto González, por la realización del análisis estadístico.
Estudio financiado en parte por RedRespira-ISCiii-RTIC-03/11 y por una beca de la Fundació Catalana de Pneumologia (FUCAP-Astra).
Correspondencia:
Dr. F. Morell.
Servei de Pneumologia. Hospital Universitari Vall d'Hebron.
Pg. Vall d'Hebron, 119-129. 08035 Barcelona. España.
Correo electrónico: fmorell@vhebron.net
Recibido: 17-10-2005; aceptado para su publicación: 9-5-2006.