La ventilación no invasiva (VNI) se utiliza cada vez más para la prevención y el tratamiento de las complicaciones y la insuficiencia respiratorias. Algunos pacientes ingresan en las unidades de reanimación postanestésica portando monitores hemodinámicos avanzados que permiten cuantificar el agua pulmonar extravascular (EVLW) mediante la técnica de termodilución transpulmonar y la permeabilidad vascular pulmonar (PVP), parámetros que permiten obtener información sobre el edema pulmonar.
ObjetivoEl objetivo de este estudio fue determinar si el índice de EVLW y el índice de la PVP pueden pronosticar el fracaso (intubación) o el éxito (no intubación) en pacientes que desarrollan insuficiencia respiratoria aguda (IRA) durante el período postoperatorio de una intervención quirúrgica mayor abdominal y cuyo tratamiento de primera línea es la presión positiva continua en la vía aérea (CPAP) administrada mediante casco (CPAP-Helmet).
MétodosSe monitorizaron las variables hemodinámicas, el índice de agua pulmonar extravascular (EVLWI) y el índice de permeabilidad vascular pulmonar (PVPI) mediante un dispositivo de monitorización hemodinámica de termodilución transpulmonar (PiCCO™), antes y después de la aplicación de la CPAP.
ResultadosEn un 66% de los pacientes con CPAP-Helmet se evitó la intubación. En dichos pacientes, el cociente PaO2/FiO2 aumentó de forma significativa (303,33±65,2 vs. 141,6±14,6, p<0,01) tras la primera hora de aplicación de la CPAP. Antes de iniciar la CPAP-Helmet los valores de EVLWI y PVPI eran significativamente inferiores en los pacientes no intubados (EVLWI 8,6±1,08 vs. 11,8±0,99ml/kg de peso corporal ideal (PCI), p<0,01 y PVPI 1,7±0,56 vs. 3,0±0,88, p<0,01). Se establecieron unos valores de corte óptimos de 9,5 para el EVLWI y de 2,45 para el PVPI (sensibilidad de 0,7; especificidad de 0,9, p<0,01).
ConclusiónEn este tipo de pacientes, los parámetros fisiológicos que pronosticaron el fracaso de la CPAP-Helmet con mayor precisión fueron el EVLWI y el PVPI previos al inicio de la CPAP-Helmet, el cociente PaO2/FiO2 y la frecuencia respiratoria tras una hora de CPAP.
NIV is increasingly used for prevention and treatment of respiratory complications and failure. Some of them are admitted to the PACU with advanced hemodynamic monitors which allow quantification of Extravascular Lung Water (EVLW) by transpulmonary thermodilution technique (TPTD) and Pulmonary Vascular Permeability (PVP) providing information on lung edema.
AimThe objective of this study was to ascertain if EVLW Index and PVP Index may predict failure (intubation) or success (non-intubation) in patients developing acute respiratory failure (ARF) in the postoperative period following major abdominal surgery, where the first line of treatment was non-invasive continuous positive airway pressure via a helmet.
MethodsHemodynamic variables, EVLWI and PVPI were monitored with a transpulmonary thermodilution hemodynamic monitor device (PiCCO™) before and after the application of CPAP.
ResultsAvoidance of intubation was observed in 66% of patients with Helmet-CPAP. In these patients after the first hour of application of CPAP, PaO2/FiO2 ratio significantly increased (303.33±65.2 vs. 141.6±14.6, P<.01). Before starting Helmet-CPAP values of EVLWI and PVPI were significantly lower in non-intubated patients (EVLWI 8.6±1.08 vs. 11.8±0.99ml/kg IBW, P<.01 and PVPI 1.7±0.56 vs. 3.0±0.88, P<.01). An optimal cut-off value for EVLWI was established at 9.5, and at 2.45 for PVPI (sensitivity of 0.7; specificity of 0.9, P<.01).
ConclusionIn this type of patient the physiological parameters that predict the failure of Helmet-CPAP with the greatest accuracy were the value of the EVLWI and PVPI before Helmet-CPAP institution and the PaO2/FiO2 ratio and the respiratory rate after one hour of CPAP.
La ventilación no invasiva con presión positiva (VNIPP) ha supuesto un avance en el tratamiento de la insuficiencia respiratoria, especialmente en los pacientes con insuficiencia cardíaca1. Los pacientes que reciben VNIPP muestran una mejoría tanto clínica como gasométrica. En la mayoría de los casos, la VNIPP también evita la necesidad de intubación y ventilación mecánica invasiva2.
La presión positiva continua en la vía aérea puede estimular la resolución del edema pulmonar a través de distintos mecanismos. El más obvio es el aumento de la capacidad residual funcional, que incrementa el área de intercambio alveolocapilar; esto a su vez contribuiría a la capacidad de reabsorción del líquido del edema pulmonar3.
La VNIPP se utiliza cada vez más en la prevención y el tratamiento de las complicaciones y la insuficiencia respiratorias en pacientes ingresados en unidades de reanimación postanestésica4-6. Varios estudios aleatorizados han demostrado que la presión positiva continua en la vía aérea reduce las atelectasias y previene la aparición de neumonía tras la cirugía abdominal alta de forma más efectiva que el tratamiento estándar7, y también que la ventilación no invasiva (VNI) mejora significativamente el intercambio gaseoso y los trastornos de la función pulmonar tras las intervenciones quirúrgicas torácicas, cardíacas, vasculares y de resección hepática7. Dichos estudios avalan el uso de la presión positiva continua en la vía aérea o la VNI en el entorno postoperatorio, aunque son necesarios más estudios antes de poder efectuar recomendaciones específicas.
Por otro lado, actualmente los pacientes quirúrgicos de alto riesgo se controlan mediante monitorización hemodinámica avanzada, tanto durante la intervención como en el postoperatorio8. Varios estudios han demostrado que el tratamiento hemodinámico dirigido y la optimización del aporte de líquidos podrían comportar mejores resultados9,10. Estos pacientes ingresan en las unidades de reanimación postanestésica portando los monitores avanzados anteriormente mencionados para guiar el tratamiento posquirúrgico.
El dispositivo PiCCO™ (Pulsion, Medical Systems, Munich, Alemania) permite cuantificar el índice de agua pulmonar extravascular (EVLWI) por medio de la técnica de termodilución transpulmonar (TDTP), proporcionando así información sobre la magnitud del edema y permitiendo hacer un seguimiento de su evolución11. Otro parámetro es el índice de permeabilidad vascular pulmonar (PVPI), que determina la causa del edema pulmonar: los valores elevados de PVPI indican permeabilidad pulmonar aumentada (como en el síndrome de dificultad respiratoria aguda [SDRA] o en la sepsis), mientras que en el edema pulmonar hidrostático los valores son normales (insuficiencia cardíaca y sobrecarga de volumen)12,13. No obstante, los valores de EVLWI y PVPI no se han relacionado con el inicio ni con la evolución de la insuficiencia respiratoria postoperatoria. Nuestra hipótesis es que, en este contexto, los valores de agua pulmonar extravascular (EVLW) anteriores a la VNIPP podrían estar relacionados con el fracaso (intubación) o el éxito (no intubación) de la VNIPP. En un estudio previo6 analizamos la evolución de los valores de EVLWI y PVPI en 30 pacientes con insuficiencia respiratoria aguda (IRA) tras la cirugía mayor abdominal tratados en primera línea con presión positiva continua en la vía aérea administrada mediante casco (CPAP-Helmet)6.
Material y métodosLos datos para llevar a cabo el presente análisis se extrajeron de un estudio retrospectivo previo6 realizado con 99 pacientes ingresados en la unidad de reanimación postanestésica después de una intervención quirúrgica mayor. Dichos pacientes presentaban signos clínicos de insuficiencia respiratoria aguda (de cualquier etiología) y fueron tratados con CPAP-Helmet.
La aprobación del estudio original por parte del Comité de Ética (N.° PI-207/01 del Comité) fue otorgada el 11 de septiembre de 2007 por el Comité de Ética en Investigación Clínica del Hospital General Universitario de Ciudad Real, España (Presidente: Dra. Teresa Rodríguez Cano). Los datos clínicos se obtuvieron a partir de las historias clínicas estándar de la unidad de reanimación postanestésica.
Las indicaciones para la presión positiva continua en la vía aérea fueron: hipoxemia (cociente PaO2/FiO2 inferior a 200mmHg respirando espontáneamente con un suplemento de oxígeno mediante mascarilla facial), acidosis respiratoria (PaCO2>45mmHg y pH<7,35), frecuencia respiratoria >24respiraciones/min, presencia de disnea grave y uso de la musculatura accesoria o movimiento abdominal paradójico.
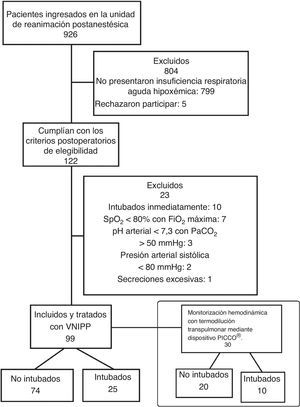
De esta población, solamente se incluyeron en el análisis los pacientes controlados mediante el monitor hemodinámico de termodilución transpulmonar PiCCO™ (fig. 1).
Técnica de la ventilación no invasiva con presión positivaLa presión positiva continua en la vía aérea se aplicó por medio de un casco (CaStar, Starmed, Italia)14, y se utilizaron diferentes niveles de presión (cmH2O) según el grado de disnea e hipoxemia. La presión positiva continua en la vía aérea la produjo un generador de flujo con fracción inspirada de oxígeno ajustable. Se aplicó mediante un casco transparente de polivinilo libre de látex a los valores de presión determinados por un medidor de flujo que permitía administrar flujos elevados con mezclas de O2 y aire.
La fracción inspiratoria de oxígeno (FiO2) se ajustó para obtener una saturación de oxígeno (SpO2)>92%. En la salida del aire se colocó un filtro de intercambio de calor-humedad para reducir la sequedad y disminuir el ruido en el interior del casco.
Se consideró éxito de la presión positiva continua en la vía aérea con casco el conseguir evitar intubación endotraqueal y ventilación mecánica invasiva a las 24h. Se definió como fracaso de la VNIPP la necesidad de intubación endotraqueal. La decisión de llevar a cabo la intubación endotraqueal dependió del médico tratante, de acuerdo con los criterios habituales utilizados en la unidad: incapacidad de mantener un cociente de PaO2/FiO2>100 al cabo de una hora de VNIPP, paro cardíaco, paro respiratorio, pausas respiratorias con pérdida de la consciencia, encefalopatía importante, agitación no controlable con sedación, shock, intolerancia a la presión positiva continua en la vía aérea (molestias o claustrofobia) o deterioro del intercambio gaseoso15.
Obtención de datosA partir de la historia clínica se obtuvo la siguiente información: datos demográficos, Simplified Acute Physiology Score II (SAPSII), Sepsis-related Organ Failure Assessment (SOFA), comorbilidades asociadas (cardiovasculares, respiratorias), tiempo quirúrgico, hemoglobina y temperatura corporal. El tipo de cirugía (cabeza y cuello, esofagectomía +gastrectomía, obesidad mórbida, del abdomen inferior, cirugía torácica, derivación aortobifemoral y cirugía traumatológica), así como las comparaciones según la causa de la IRA (SDRA, cardiogénica aguda, pulmonar, neumonía, atelectasias, exacerbaciones de la EPOC y derrame pleural), ya se han descrito previamente en otro estudio6.
Los datos respiratorios y hemodinámicos se obtuvieron antes e inmediatamente después del comienzo de la CPAP-Helmet, al cabo de 1, 3, 6, 12, 24 y 48h de su inicio, y en intervalos intermedios en caso de figurar en la historia clínica.
Los datos respiratorios comprendieron datos de la gasometría arterial (PaO2, PaCO2, HCO3−, pH), cociente PaO2/FiO2 y frecuencia respiratoria.
Los parámetros hemodinámicos incluyeron frecuencia cardíaca, presión arterial sistólica, diastólica y media, índice cardíaco, volumen sanguíneo intratorácico, EVLW en relación con el peso corporal ideal, PVPI, índice de resistencias vasculares sistémicas y el parámetro indirecto de la contractilidad del ventrículo izquierdo. Todos los datos se registraron a partir de los valores calculados por el monitor PiCCO™.
La cuantificación del EVLWI mediante la técnica de termodilución (TDTP) con el monitor PiCCO™ proporciona información sobre la magnitud del edema y permite hacer seguimiento de su evolución. Otro parámetro que muestra este dispositivo es el PVPI, que se calcula a partir del cociente entre el EVLWI y el volumen sanguíneo pulmonar. Este parámetro se ha utilizado para determinar el origen del edema pulmonar: valores elevados de PVPI indican una permeabilidad pulmonar aumentada (como en el SDRA), mientras que en el edema pulmonar hidrostático los valores son normales (insuficiencia cardíaca y sobrecarga de volumen)11,12.
Análisis estadísticoLos datos correspondientes a las variables nominales continuas se expresaron con la media±desviación estándar (DE). Las comparaciones entre grupos de las variables cualitativas se realizaron mediante la prueba exacta de Fisher o la prueba de χ2. Para las comparaciones entre variables cuantitativas, se utilizó la prueba de la U de Mann Whitney. El análisis para comparar los datos obtenidos antes y después de iniciarse la VNIPP de cada paciente se llevó a cabo por medio de la prueba no paramétrica de Wilcoxon para muestras relacionadas. Se consideraron estadísticamente significativos los valores de p<0,01. Para analizar el mejor factor predictivo de la insuficiencia respiratoria postoperatoria se emplearon curvas de características operativas del receptor (Receiver Operating Characteristic [ROC]). Todos los análisis estadísticos se realizaron con el programa estadístico SPSS 11.0.1.
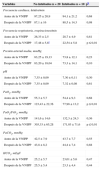
ResultadosDe los 99 pacientes tratados con VNIPP administrada mediante casco (VNIPP-Helmet) por presentar IRA postoperatoria incluidos en el estudio previo6, 30 se habían monitorizado con un dispositivo PiCCO™ y fueron incluidos en el presente análisis. En la tabla 1 se muestran las características de los pacientes a su ingreso en la unidad de reanimación postanestésica. No hubo diferencias estadísticamente significativas en las características de los pacientes que posteriormente requirieron intubación (pacientes intubados) y los que no (pacientes no intubados).
Características de los pacientes a su ingreso en la unidada
| Características | No intubados (n=20) | Intubados (n=10) | p |
|---|---|---|---|
| Edad, años | 60,95±18,42 | 59,2±15,2 | 0,61 |
| Sexo: varón/mujer, n | 12/8 | 6/4 | 0,81 |
| Patología cardíaca | 14 (70) | 6 (56) | 0,44 |
| Patología respiratoria | 9 (45) | 5 (50) | 0,55 |
| Temperatura corporal (°C) | 37,14±0,44 | 37,18±0,65 | 0,74 |
| Hemoglobina (g/dl) | 11,3±1,7 | 10,9±1,5 | 0,53 |
| Tiempo quirúrgico (h) | 3,6±1,3 | 4,7±2,3 | 0,25 |
| Puntuación SAPS II | 41,7±15,4 | 37±15,5 | 0,68 |
| Puntuación SOFA | 4,4±1,3 | 4,9±0,6 | 0,61 |
SAPS II: Simplified Acute Physiology Score; SOFA: Sequential Organ Failure Assessment.
En la tabla 2 se muestran los cambios en los parámetros fisiológicos (frecuencia cardíaca, frecuencia respiratoria y presión arterial media) y la gasometría arterial, obtenidos antes y después de la VNIPP. La frecuencia respiratoria disminuyó significativamente tras una hora de VNIPP tan solo en el grupo no intubado (26,33±2,5 frente a 17,48±5,8, p<0,01). Después de la VNIPP, el grupo intubado presentó un cociente PaO2/FiO2 más bajo (141,6±14,6 vs. 303,33±65,2, p<0,01).
Cambios en los parámetros fisiológicos y la gasometría arterial: datos obtenidos antes y después de una hora de VNIPPa
| Variables | No intubados n=20 | Intubados n=10 | pb |
|---|---|---|---|
| Frecuencia cardíaca, latidos/min | |||
| Antes de la VNIPP | 97,25±20,9 | 94,1±21,2 | 0,68 |
| Después de la VNIPP | 87,1±16 | 88,5±14,3 | 0,98 |
| Frecuencia respiratoria, respiraciones/min | |||
| Antes de la VNIPP | 26,33±2,5 | 28,7±4,9 | 0,81 |
| Después de la VNIPP | 17,48±5,8c | 22,54±5,8 | p≤0,01 |
| Presión arterial media, mmHg | |||
| Antes de la VNIPP | 83,25±19,13 | 73,8±12,1 | 0,23 |
| Después de la VNIPP | 83,20±18,04 | 73,3±14,1 | 0,10 |
| pH | |||
| Antes de la VNIPP | 7,35±0,09 | 7,30±0,11 | 0,30 |
| Después de la VNIPP | 7,35±0,09 | 7,32±0,08 | 0,61 |
| PaO2, mmHg | |||
| Antes de la VNIPP | 55,3±5,7 | 54,4±9,3 | 0,68 |
| Después de la VNIPP | 123,43±22,3$ | 77,98±13,2 | p≤0,01 |
| PaO2/FiO2, mmHg | |||
| Antes de la VNIPP | 141,6±14,6 | 132,3±24,3 | 0,36 |
| Después de la VNIPP | 303,33±65,2$ | 171,03±71,6 | p≤0,01 |
| PaCO2, mmHg | |||
| Antes de la VNIPP | 42,5±7,9 | 43,7±7,7 | 0,55 |
| Después de la VNIPP | 43,8±8,2 | 44,4±7,4 | 0,88 |
| HCO3, mEq/l | |||
| Antes de la VNIPP | 25,2±5,7 | 23,01±5,6 | 0,47 |
| Después de la VNIPP | 25,5±5,4 | 23,3±4,4 | 0,44 |
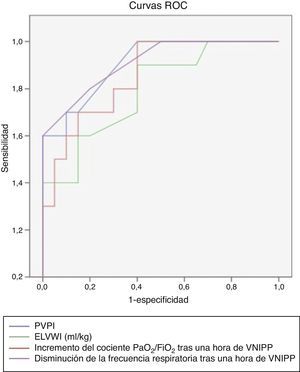
El análisis de las curvas ROC mostró una capacidad predictiva muy buena para la frecuencia respiratoria y el cociente PaO2/FiO2, con un área bajo la curva de 0,91 (IC95%: 0,80-1,01, p<0,01) y 0,85 (IC95%: 0,72-0,99, p<0,01), respectivamente (fig. 2). En el grupo intubado se aplicó un mayor nivel de CPAP-cmH20 (10,42±1,03 frente a 13,96±1,7, p<0,01) y una mayor FiO2 (0,42±0,04 frente a 0,49±0,06, p<0,01), en comparación con el grupo no intubado.
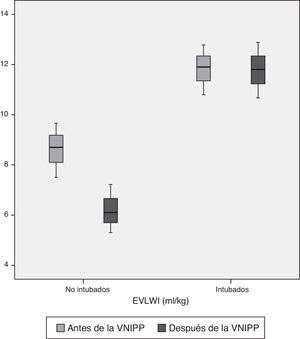
En la tabla 3 se muestran los resultados de los parámetros hemodinámicos obtenidos con el monitor PiCCO™ antes y una hora después de la VNIPP. Antes de comenzar la VNIPP, el grupo no intubado presentaba un EVLWI significativamente inferior al del grupo intubado (8,6±1,08 frente a 11,8±0,99, p<0,01). No obstante, tras 1h de VNIPP, el EVLWI solamente se redujo significativamente en el grupo no intubado (8,6±1,08 frente a 6,2±0,96, p<0,01), que simultáneamente mostró un PVPI significativamente menor (1,7±0,56 frente a 3,0±0,88, p<0,01). Esta diferencia entre grupos se mantuvo tras la VNIPP (1,68±0,46 frente a 3±0,76, p<0,01).
Cambios en los parámetros hemodinámicos (PiCCO®): antes y después de 1 hora de VNIPPa
| Variables | No intubados (n=20) | Intubados (n=10) | pb |
|---|---|---|---|
| CI (l/min/m2) | |||
| Antes de la VNIPP | 3,9±0,8 | 4,7±1,5 | 0,21 |
| Después de la VNIPP | 3,8±1 | 4,6±1,9 | 0,46 |
| GEDI (ml/m2) | |||
| Antes de la VNIPP | 715,6±110,5 | 740,4±130 | 0,98 |
| Después de la VNIPP | 694±116 | 709,2±114,6 | 0,94 |
| EVLWI (ml/kg) | |||
| Antes de la VNIPP | 8,6±1,08 | 11,8±0,99 | p<0,01 |
| Después de la VNIPP | 6,2±0,96c | 11,78±1,1 | p<0,01 |
| SVRI (dyn*s*cm−5*m2) | |||
| Antes de la VNIPP | 1.476,6±412,7 | 1.269,9±326,6 | 0,14 |
| Después de la VNIPP | 1.541,6±425,5 | 1.217±391,6 | 0,05 |
| PVPI | |||
| Antes de la VNIPP | 1,7±0,56 | 3±0,88 | p<0,01 |
| Después de la VNIPP | 1,68±0,46 | 3±0,76 | p<0,01 |
| dPmax | |||
| Antes de la VNIPP | 1.321,8±329,5 | 1.281,4±301,9 | 0,84 |
| Después de la VNIPP | 1.430,16±367,3 | 1.273,2±342,78 | 0,24 |
CI: índice cardíaco; dPmax: contractilidad del ventrículo izquierdo; EVLWI: índice de agua pulmonar extravascular; GEDI: índice del volumen telediastólico global (índice de precarga); PVPI: índice de permeabilidad vascular pulmonar; SVRI: índice de resistencias vasculares sistémicas.
Al incluirse el EVLWI y el PVPI en el análisis de la curva ROC (fig. 3) se observó una capacidad predictiva muy buena para ambas variables, generando áreas bajo la curva de 0,8 y 0,9, respectivamente. Se establecieron unos valores de corte óptimos de 9,5 para el EVLWI (sensibilidad de 0,78; especificidad de 0,8, p<0,01) y de 2,45 para el PVPI (sensibilidad de 0,7; especificidad de 0,9, p<0,01).
DiscusiónEn nuestro estudio, la aplicación de VNIPP en forma de presión positiva continua en la vía aérea a pacientes con IRA postoperatoria se asoció a una mejoría del intercambio gaseoso y a la nonecesidad de intubación en un 66,6% de pacientes. Observamos por vez primera que los valores de EVLWI y PVPI antes del inicio de la VNIPP predecían el fracaso de la VNIPP con una precisión similar a los cambios en el cociente PaO2/FiO2 y la frecuencia respiratoria tras una hora de VNIPP. Un valor de EVLWI de 9,5ml/kg y un valor de PVPI de 2,45 predijeron la necesidad de intubación con una elevada sensibilidad y especificidad.
Distintos estudios han demostrado que la aplicación de presión positiva continua en la vía aérea en la IRA postoperatoria mejora el intercambio de gases, amplía la capacidad residual funcional y minimiza la formación de atelectasias16,17. La utilización de VNIPP permite disminuir el trabajo respiratorio, reduce el agua pulmonar extravascular e incrementa el volumen pulmonar al reexpandir las áreas de atelectasia. En la literatura cada vez está más consolidado el papel de la VNIPP en el tratamiento de la IRA18-21.
En el presente estudio observamos una mejoría de la oxigenación y una reducción de la frecuencia respiratoria tras la aplicación de VNIPP, lo cual concuerda con los resultados obtenidos en el contexto de la IRA16,22. De hecho, nuestra frecuencia de éxitos y de mejoría en el intercambio gaseoso fue similar a la descrita en pacientes con IRA durante el período postoperatorio de una intervención quirúrgica abdominal5,6.
Si comparamos el grupo intubado con el no intubado, observamos que el cociente PaO2/FiO2 después de la VNIPP en el grupo no intubado presentó una mejoría estadísticamente significativa, lo que podría indicar una reversión de las áreas atelectásicas que no se dio en el grupo intubado (303,33±65,2 frente a 171,03±71,6).
Se ha demostrado que el casco (helmet) es una interfase efectiva para la aplicación de VNIPP aunque, en comparación con la mascarilla facial, puede incrementar la asincronía entre el paciente y el ventilador y la reinhalación de CO2. Sin embargo, el casco se tolera mejor, lo que permite un uso más prolongado23. En este estudio, después de una hora de aplicación de VNIPP se evidenció un aumento no significativo de la PaCO2 en el grupo no intubado (42,5±7,9 frente a 43,8±8,2) en comparación con el grupo intubado (43,7±7,7 frente a 44,1±7,4); estos cambios, no obstante, no fueron clínicamente relevantes (tabla 2).
El agua pulmonar extravascular es una valiosa herramienta para medir el grado de edema pulmonar antes de que sea clínicamente evidente y guiar la terapia con soluciones electrolíticas y vasoconstrictores en el paciente crítico24; en el futuro podría incluirse en las definiciones de lesión pulmonar aguda y SDRA25. Varios estudios han demostrado que el EVLWI es un factor predictivo independiente de la mortalidad en los pacientes sépticos, con o sin SDRA26–28.
El PVPI es un índice que se ha mostrado útil para diferenciar el edema hidrostático por presión elevada y permeabilidad normal de la insuficiencia ventricular izquierda (con valores normales de PVPI<3) respecto al edema con permeabilidad elevada del SDRA (valores más elevados de PVPI, >3)29-32. Los valores aumentados del PVPI indican una posible alteración de la permeabilidad de la membrana alveolocapilar como consecuencia de un proceso inflamatorio y una lesión pulmonar, mientras que un EVLWI elevado indicaría el consiguiente edema. En estos casos, la probabilidad de fracaso de la VNIPP es mayor en comparación con los pacientes que presentan un PVPI más bajo (normal) y un EVLWI sin lesiones pulmonares.
En nuestro estudio, en el grupo intubado los valores de EVLWI fueron significativamente más altos antes de la VNIPP (8,6±1,08 frente a 11,8±0,99, p<0,01), al igual que los de PVPI (1,7±0,56 frente a 3±0,88, p<0,01). En el grupo no intubado el EVLWI disminuyó (8,6±1,08 frente a 6,2±0,96, p<0,01) tras la aplicación de VNIPP, aunque dichos valores siguieron estando dentro de los márgenes de normalidad. Por otro lado, el grupo intubado presentó un valor más elevado que no se modificó tras la VNIPP (11,8±0,99 frente a 11,7±1,1, NS). Lo mismo se observó con el PVPI (3,0±0,88 frente a 3±0,76, NS).
Gust et al.16. analizaron los efectos de la VNIPP tras la cirugía de bypass coronario. Observaron que la EVLW era significativamente menor en los pacientes tratados con presión positiva continua en la vía aérea (CPAP) o BiPAP™ en comparación con el grupo tratado con O2 solo. Sin embargo, otros estudios27 indican que el EVLWI no disminuye y que puede incluso incrementarse con la aplicación de presión positiva.
Los distintos resultados no pueden interpretarse sin conocer los valores de PVPI. No obstante, nuestra hipótesis es que en los pacientes con una permeabilidad normal el EVLWI podría reducirse al aumentar la superficie alveolar debido a la aplicación de una presión positiva continua en la vía aérea. Por otro lado, en los casos de SDRA con edema de alta permeabilidad la presión positiva no tendría ningún efecto sobre el PVPI ni el EVLWI.
Al analizar la curva ROC observamos que el modelo tenía valor pronóstico (la elevación de los valores de EVLWI y PVPI predice una mayor incidencia de intubación tras la VNIPP). Respecto al EVLWI, el punto de corte óptimo para la probabilidad de pronosticar que el paciente requerirá intubación fue 9,5. En cuanto al PVPI, dicho valor fue 2,45. Según estos resultados, al observarse estos valores de EVLWI y de PVPI estarían indicadas la intubación y la ventilación mecánica inmediatas, pues el incremento del agua pulmonar extravascular no sería debido a un aumento de la presión hidrostática, sino a una alteración de la permeabilidad vascular de posible origen inflamatorio, que requiere tiempo para su resolución.
Nuestro estudio presenta algunas limitaciones. En primer lugar, es un subanálisis de un estudio observacional retrospectivo sin ningún grupo de control. En consecuencia, no podemos concluir que los resultados observados en estos sujetos se hayan producido a consecuencia del uso de VNIPP. No obstante, nuestro estudio explora la posible relación causal del EVLW elevada y el fracaso del manejo no invasivo de los pacientes. Los resultados obtenidos en este estudio descriptivo podrían constituir la base para un ensayo clínico aleatorizado de mayores dimensiones destinado a confirmar nuestros hallazgos preliminares. Otra limitación es el pequeño tamaño muestral de nuestro estudio, que reduce la precisión de los valores de corte de PVPI y EVLWI, la sensibilidad y la especificidad. Por último, el interés del estudio se circunscribe a los pacientes que ya son portadores de un monitor PiCCO; la mayor parte de pacientes con VNIPP se someten a una monitorización hemodinámica no invasiva o menos invasiva, lo cual imposibilita la medición de los índices EVLWI y PVPI.
ConclusionesEn los pacientes con IRA postoperatoria, los parámetros fisiológicos que predicen el fracaso de la VNIPP con mayor precisión son el cociente PaO2/FiO2 y la frecuencia respiratoria. Sin embargo, en este pequeño estudio piloto hemos visto que el EVLWI y el PVPI previos al inicio de la VNIPP presentan un buen valor predictivo. Los valores elevados de EVLWI y PVPI indican una alteración de la membrana alveolocapilar, lo que puede mostrar que la VNIPP podría obviarse en favor de una intubación precoz. Para confirmar estos resultados sería necesario llevar a cabo un ensayo clínico prospectivo y aleatorizado.
Conflicto de interesesNinguno, a excepción de FJB, que es miembro del Comité Médico Asesor de Pulsion Medical Systems, Munich, Alemania.
Deseamos expresar nuestra gratitud al personal de enfermería de la unidad por su amable y generosa ayuda, sin la cual no podría haberse completado este trabajo.