Introducción
El concepto de benchmarking (palabra que no tiene traducción al castellano) proviene de la empresa privada no sanitaria y se refiere a un proceso continuo de comparación de la propia eficiencia (en términos de productividad, calidad y prácticas) con otras organizaciones que representan la excelencia en una actividad concreta1. Su práctica se ha extendido a multitud de actividades profesionales, entre ellas la medicina, en un intento de identificar posibles áreas de mejora en función de los mejores resultados de otras unidades clínicas comparables.
En este artículo se presenta una iniciativa de benchmarking en cirugía torácica en la que han participado 9 unidades de cirugía torácica de hospitales universitarios españoles. Los objetivos específicos de la publicación son: a) describir la casuística de resección pulmonar desarrollada por los servicios de cirugía torácica de 9 hospitales universitarios españoles; b) comparar, entre los 9 centros participantes, varios indicadores de calidad (estancia hospitalaria, morbilidad postoperatoria, mortalidad intrahospitalaria y readmisiones urgentes a los 30 días del episodio original) en los procesos de lobectomía y neumonectomía, y c) identificar y proponer, por consenso entre los participantes, algunas áreas de mejora comunes para los procesos de resección pulmonar, basadas en la experiencia de los grupos con mejores resultados.
Métodos
Centros participantes
En este estudio han participado los Servicios de Cirugía Torácica de los hospitales siguientes: Complejo Hospitalario Juan Canalejo (A Coruña), Hospital Clínic i Provincial de Barcelona, Hospital Universitari Vall d'Hebron (Barcelona), Hospital Universitario de Salamanca, Hospital Universitari Germans Trias i Pujol (Badalona, Barcelona), Hospital Universitari Sagrat Cor (Barcelona), Hospital de Canarias Dr. Negrín (Las Palmas de Gran Canaria, Las Palmas), Hospital Donostia (San Sebastián) y Hospital Clínico San Carlos (Madrid).
Fuente de datos
La fuente de información para el estudio ha sido el conjunto mínimo básico de datos (CMBD) de hospitalización correspondientes a los años 2002 y 2003, proporcionados directamente por los centros participantes, sin intervención de los responsables de la unidad de cirugía torácica.
Selección de casos
Los casos objeto de estudio han sido todas las altas de hospitalización registradas en los hospitales en los años 2002 y 2003 en las que se efectuó una lobectomía o una neumonectomía. La identificación de estos casos se ha efectuado a partir de los códigos de la novena edición de la Clasificación Internacional de Enfermedades, Modificación Clínica (CIE-9-MC) presentes en los procedimientos quirúrgicos registrados: lobectomía (códigos CIE-9-MC: 32.4 y 32.3) y neumonectomía (códigos CIE-9-MC: 32.6 y 32.5).
Indicadores de resultados
La valoración de resultados se ha basado en los siguientes indicadores:
1. Estancia media. Se han diferenciado la estancia media preoperatoria, la postoperatoria y la global en cada uno de los 2 procedimientos estudiados. La estancia media se ha ajustado por grados de complejidad, como se detalla más adelante.
2. Mortalidad. Se ha tenido en cuenta la mortalidad intrahospitalaria, que también se ha ajustado por grados de complejidad.
3. Complicaciones. Inicialmente se calcularon las tasas de diversas complicaciones postoperatorias, concretamente: atelec- tasia, neumonía postoperatoria, enfisema subcutáneo posquirúrgico, taquicardia supraventricular, edema pulmonar posneumonectomía, fístulas broncopleurales (en lobectomías y neumonectomías, de forma diferenciada), fuga aérea mantenida en el postoperatorio, lesión del nervio recurrente, neumotórax iatrogénico, insuficiencia respiratoria postoperatoria, parálisis del diafragma, hemorragia postoperatoria, tromboembolia pulmonar y shock postoperatorio. Sin embargo, la falta de criterios de clasificación previos al estudio y la disparidad observada en las definiciones de cada complicación aconsejaron analizar la tasa global de complicaciones postoperatorias para cada procedimiento y evitar extraer conclusiones relacionadas con complicaciones concretas.
4. Readmisiones. Se ha calculado la tasa ajustada de readmisiones urgentes a 30 días del alta del primer ingreso hospitalario, ajustada por complejidad.
El ajuste por complejidad se ha realizado mediante la clasificación de los grupos relacionados con el diagnóstico refinados. Cada grupo relacionado con el diagnóstico se subclasifica en 4 categorías de gravedad (de 0 a 3, donde 0 es el grado de menor gravedad) si el proceso es quirúrgico, como es el caso de los pacientes estudiados2. Este ajuste permite tener en cuenta en los resultados el nivel de gravedad de los pacientes.
Métodos del análisis de los datos y discusión de los mismos
La recogida y análisis de los datos se encargó a una empresa privada (IASIST S.A., Barcelona), donde se asignó un código a cada hospital --solamente conocido por el facultativo de cada unidad participante-- para que la presentación de resultados fuera anónima. Se efectuaron 2 reuniones presenciales en las que se discutieron los resultados obtenidos y se acordaron unas recomendaciones basadas en el consenso de la mayoría de los participantes. Dichas recomendaciones se basaron en la experiencia de los centros con mejores resultados y, por lo tanto, no pueden considerarse conclusiones deducidas de un método científico.
Resultados
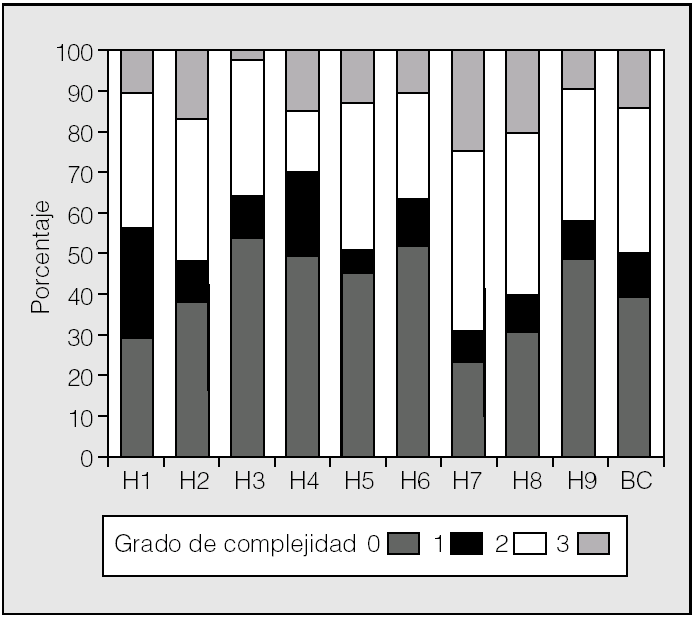
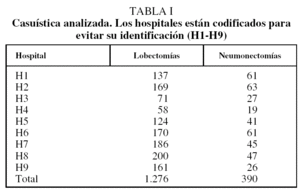
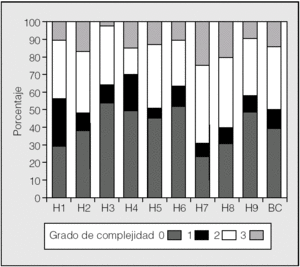
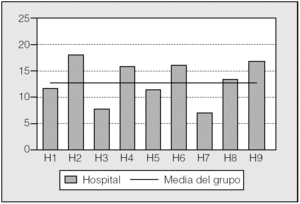
Se ha estudiado un total de 1.666 procedimientos (1.276 lobectomías y 390 neumonectomías) de los años 2002 y 2003. La distribución de los casos por hospitales se presenta en la tabla I. En la figura 1 se muestra la distribución de los casos por complejidad y hospital. Puede apreciarse una distribución no homogénea de la casuística en cuanto a complejidad. En algunos hospitales la tasa de pacientes con gravedad baja (grados 1 y 2) es mayor que en otros centros.
Fig. 1. Distribución de la casuística por gravedad y hospitales (datos en porcentajes). H1-H9: hospitales participantes, codificados; BC: medias de los hospitales participantes.
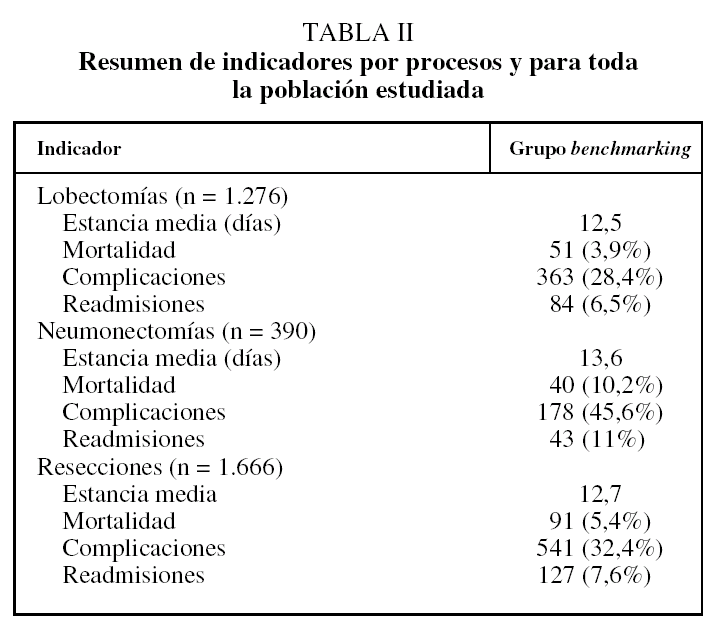
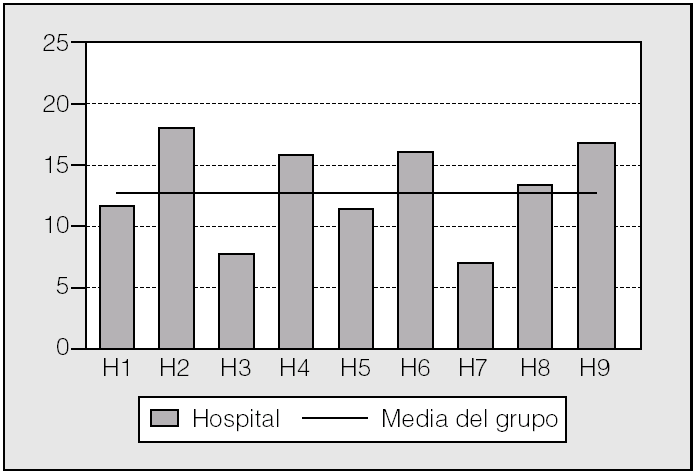
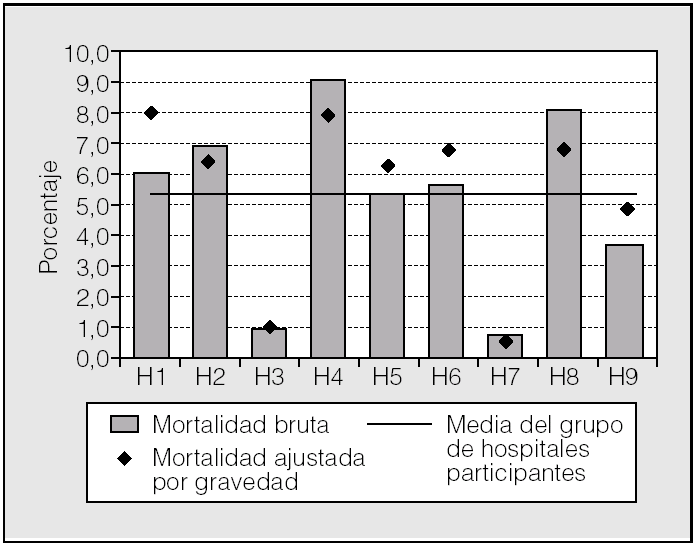
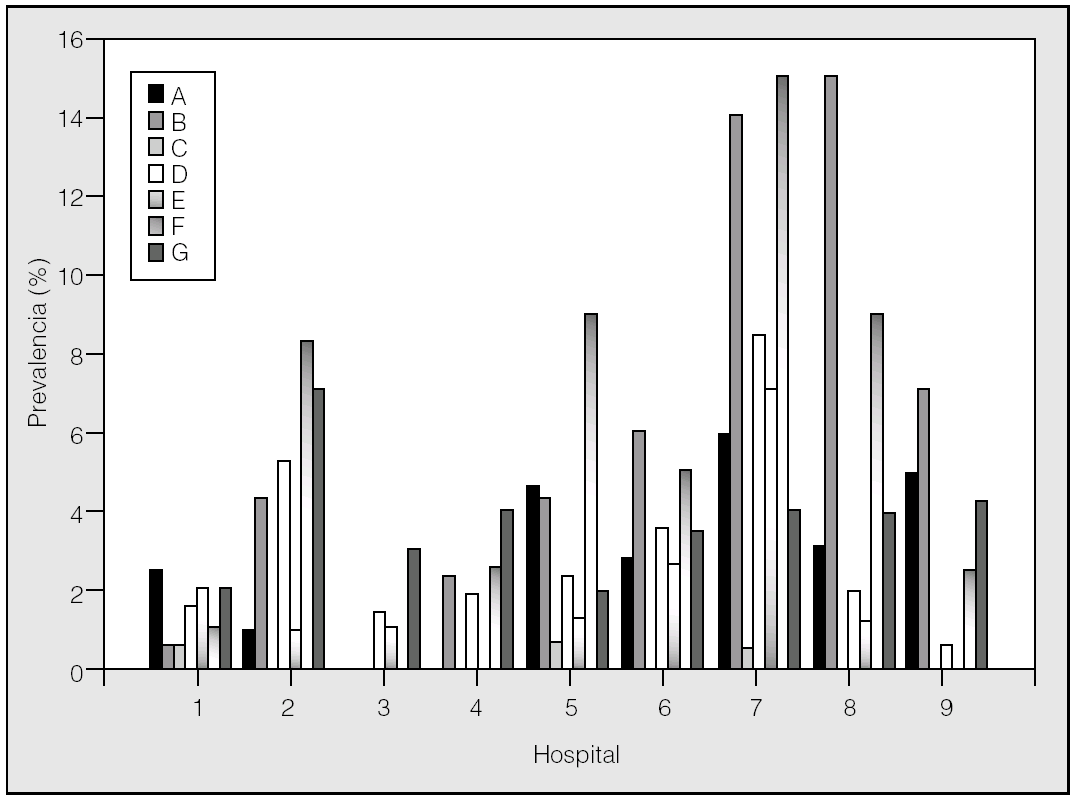
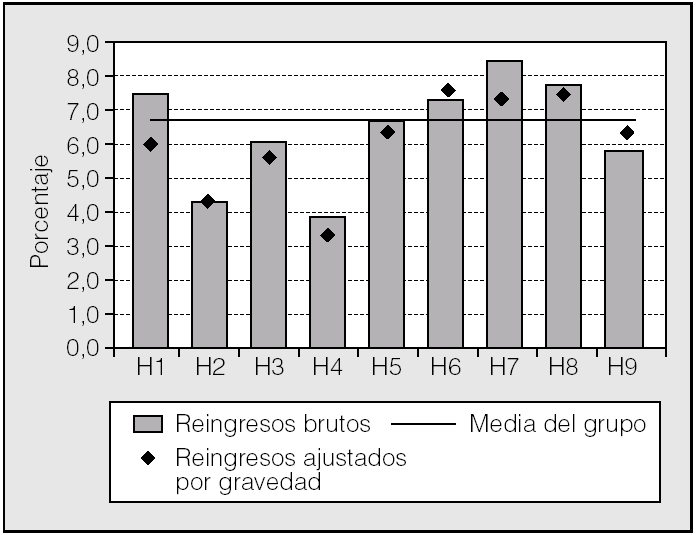
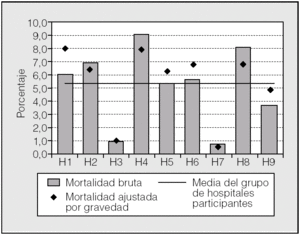
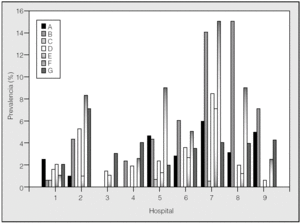
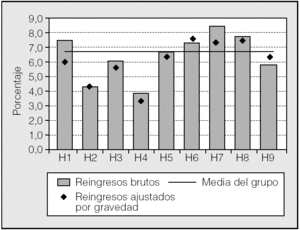
En la tabla II se ofrece un resumen de los indicadores analizados. En la figura 2 se presentan gráficamente los datos de estancia hospitalaria conjunta para los 2 procedimientos. Destaca la baja estancia de 2 centros (H3 y H7). Si comparamos con los datos de la figura 1, el H7 tiene una casuística más compleja, comparable a la del H8. La mortalidad global puede verse en la figura 3. La menor mortalidad corresponde a H7 y a H3, centros con casuísticas distintas en cuanto a complejidad. Sin embargo, las tasas de complicaciones y readmisiones urgentes (figs. 4 y 5) son más altas en el caso de H7, lo que contrasta con la mortalidad hospitalaria de este centro.
Fig. 2. Estancia hospitalaria global de la serie analizada. Datos brutos y ajustados por gravedad. H1-H9: hospitales participantes, codificados.
Fig. 3. Mortalidad global de la serie analizada. Datos brutos y ajustados por gravedad.
Fig. 4. Comparación de la prevalencia de diversas complicaciones postoperatorias por hospitales. A: atelectasia pulmonar o lobular; B: neumonía nosocomial; C: fibrilación auricular; D: fuga aérea persistente; E: neumotórax postoperatorio; F: insuficiencia respiratoria postoperatoria; G: hemorragia postoperatoria.
Fig. 5. Readmisiones. Datos brutos y ajustados por gravedad. H1-H9: hospitales participantes, codificados.
Discusión
Importancia y significado de los estudios de benchmarking en el ámbito clínico
Existe la demanda, tanto dentro del propio sector sanitario como fuera de él, de mejorar el conocimiento de los resultados, la eficacia y la eficiencia de los centros sanitarios. De hecho, es fácil encontrar en la prensa accesible no sólo a la profesión sanitaria3 y en Internet4 diversas iniciativas de comparación de resultados clínicos tanto en España con en otros países.
El estudio que presentamos no debe interpretarse como un intento de clasificar a las unidades participantes en buenas o malas. Nuestro estudio se ha diseñado al margen de consideraciones económicas --y en esto difiere de los estudios similares que se realizan en la empresa privada-- y se ha organizado con la finalidad de comparar unidades para identificar y actualizar oportunidades de mejora de la práctica clínica. El objetivo expuesto supone un compromiso con la dirección de las unidades y un esfuerzo inicial para entender la organización interna de las prácticas y procesos analizados5, ya que es difícil apreciar las diferencias entre los sistemas propuestos por los distintos participantes si no se conoce a fondo la organización de los procesos en el propio hospital6.
En la actualidad no existen estudios rigurosos que demuestren efectos clínicos beneficiosos de los procesos de mejora continua de la calidad en las unidades hospitalarias, pero algunos investigadores han señalado que este tipo de estudios deberían iniciarse en el seno de las sociedades médicas a gran escala7.
Limitaciones del estudio actual
Éste es el primer estudio de benchmarking que se lleva a cabo en España en el ámbito de la cirugía torácica y presenta diversas limitaciones y defectos que deberían corregirse en el futuro.
El primer problema es la ausencia de unidades de todas las áreas geográficas españolas, lo que sin duda resta validez a las conclusiones y recomendaciones.
El origen de los datos analizados también se presta a discusión. En España se ha observado que existen errores importantes en la codificación del CMBD, especialmente relevantes en la codificación de procedimientos8. Metodológicamente sería mucho más valorable que los datos procedieran de un registro prospectivo con control interno de calidad, método que ha seguido, por ejemplo, el Grupo Cooperativo de Carcinoma Broncogénico de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)9. Las limitaciones de los estudios de benchmarking basados en los datos del CMBD se han discutido de forma más amplia en un artículo de Peiró10. Según este autor, la utilización de dichos datos presenta el inconveniente, entre otros, de que no se recoge adecuadamente la complejidad de los pacientes con comorbilidad múltiple o complicaciones. Además, según este mismo autor, el hecho de que el CMBD esté basado en la clasificación de enfermedades CIE-9-MC tiene la consecuencia de que agrupa bajo el mismo código a pacientes muy diferentes.
A pesar de lo dicho anteriormente, una ventaja de nuestro estudio es que existe la garantía de que los datos no han sido manipulados por los participantes, puesto que se han recogido directamente de los datos del CMBD del hospital.
Se han seleccionado algunas variables relacionadas con los resultados que son también discutibles. La definición de mortalidad utilizada en nuestro estudio (mortalidad intrahospitalaria) no representa toda la mortalidad atribuible a los procedimientos, y se ha publicado que incluso la mortalidad a los 30 días de la cirugía representa tan sólo el 50% de la mortalidad quirúrgica11. Por otra parte, la mortalidad hospitalaria es una variable muy robusta, ya que se recoge sistemáticamente en el CMBD y nos parece una variable válida para comparar la actividad de los hospitales participantes. No existen datos de referencia con los que comparar los resultados de mortalidad presentados. Probablemente las cifras de mortalidad más adecuadas para establecer comparaciones son las publicadas recientemente en Europa12, según las cuales la mortalidad hospitalaria actual en la lobectomía es del 2% y en la neumonectomía del 4%. Las cifras son inferiores a las medias del grupo constituido para este trabajo, pero coinciden con los datos de las unidades de mejores resultados de nuestro estudio.
Hemos encontrado dificultades para analizar la morbilidad de los procedimientos estudiados. De hecho, las tasas probablemente no se corresponden con la realidad y hemos puesto de manifiesto la conveniencia de mejorar la codificación clínica y el registro de información para poder tener mejores resultados y una mayor homogeneidad que permita la comparación de la morbilidad de diversos centros. En el futuro esperamos poder contar con datos más concluyentes referidos a la morbilidad operatoria y ser capaces de analizar el índice de complicación ajustado por riesgo, al menos en las complicaciones más prevalentes en resección pulmonar.
La tasa de readmisiones urgentes se ha estudiado en la bibliografía como un indicador de buena práctica13. Algunos artículos publicados señalan que la estancia hospitalaria corta en resección pulmonar no se relaciona con la tasa de reingresos14. De todas formas, no existe mucha información que nos permita valorar el significado real de las tasas de readmisión encontradas en nuestro estudio.
Finalmente, respecto a la estancia hospitalaria, debemos decir que es un parámetro muy estudiado en la actualidad por su relación directa con el coste de los procedimientos. En España la estancia hospitalaria para la resección pulmonar es muy variable15. Se ha publicado que la estandarización de los procesos de resección pulmonar permite disminuir la estancia sin empeorar los resultados clínicos16, y nuestro estudio podría en el futuro facilitar el diseño de vías clínicas de resección pulmonar, basadas en un amplio consenso entre profesionales directamente implicados en la atención a pacientes, que permitieran el ahorro de estancias hospitalarias.
Conclusiones y recomendaciones del grupo participante en el estudio
Las que se enumeran a continuación deben considerarse recomendaciones del grupo participante en el estudio y no reúnen las condiciones para ser consideradas conclusiones científicas propiamente.
Sobre los resultados funcionales. Los elementos de mejora aportados por los hospitales que presentan mejores resultados son los siguientes:
1. Proceder sistemáticamente al ingreso del paciente el día antes o incluso en el mismo día de la intervención.
2. Modificar la práctica habitual para las pruebas preanestésicas. Se proponen 2 modalidades organizativas:
- Acordar con el servicio de anestesia que el paciente sea citado el mismo día para la consulta quirúrgica y preanestésica. Se trata de una opción muy valorada por el paciente, ya que sólo acude al hospital en una ocasión.
- Acordar con el servicio de anestesiología una guía clínica de evaluación preoperatoria de los pacientes programados para resección pulmonar y realizar la consulta preanestésica el día del ingreso del paciente.
3. En el caso de que se produzcan anulaciones de intervenciones quirúrgicas por problemas estructurales u otros, no desprogramar los casos siguientes. El paciente cuya intervención se ha anulado debería ser dado de alta y programado a la mayor brevedad posible.
4. No llevar a cabo traslados de pacientes de otros servicios para intervención quirúrgica. Los pacientes procedentes de derivaciones internas de otros servicios son dados de alta y programados para intervención quirúrgica en un ingreso hospitalario diferente.
5. Algunos centros han optado por hacer más restrictivos los criterios de ingreso postoperatorio en la unidad de cuidados intensivos, de manera que la menor necesidad de camas determina menos anulaciones quirúrgicas.
Otras medidas con influencia en la estancia hospitalaria propuestas por los grupos con mejores resultados incluyen establecer protocolos de analgesia postoperatoria e indicar altas hospitalarias con válvulas de Heimlich17. También se ha comunicado dentro del grupo de trabajo la importancia de mentalizar al paciente sobre la estancia esperada en el hospital.
Sobre los resultados de los indicadores de calidad asistencial. Los participantes coinciden en considerar que los resultados sobre las complicaciones dependen de la precisión del registro de los diagnósticos secundarios relativos a las complicaciones. Se hace hincapié en la importancia de la codificación y el registro de toda la información, para lo que se considera imprescindible la informatización de los datos. Se consideran muy relevantes las siguientes complicaciones: fístulas broncopleurales, insuficiencia respiratoria y hemorragia postoperatoria. Se propone elaborar una guía básica de codificación en los procesos estudiados.
Agradecimientos
Los autores agradecen a Antoni Arias y Mercedes Saez, de IASIST S.A., sus sugerencias y aportaciones para la redacción del manuscrito.
Correspondencia: Dr. G. Varela.
Sección de Cirugía Torácica.
Hospital Universitario de Salamanca.
P.° de San Vicente, 58-182. 37007 Salamanca. España.
Correo electrónico: gvs@usal.es
Recibido: 21-9-2005; aceptado para su publicación: 15-11-2005.