P9. ¿Cuáles son los componentes de los modelos de atención integrada en la EPOC?
Puntos clave:
- •
Existe una gran heterogeneidad en los modelos de atención integrada experimentados en la EPOC.
- •
En general los servicios de atención integrada en EPOC mejoran la calidad de vida y la capacidad de esfuerzo y reducen los ingresos hospitalarios y la estancia media.
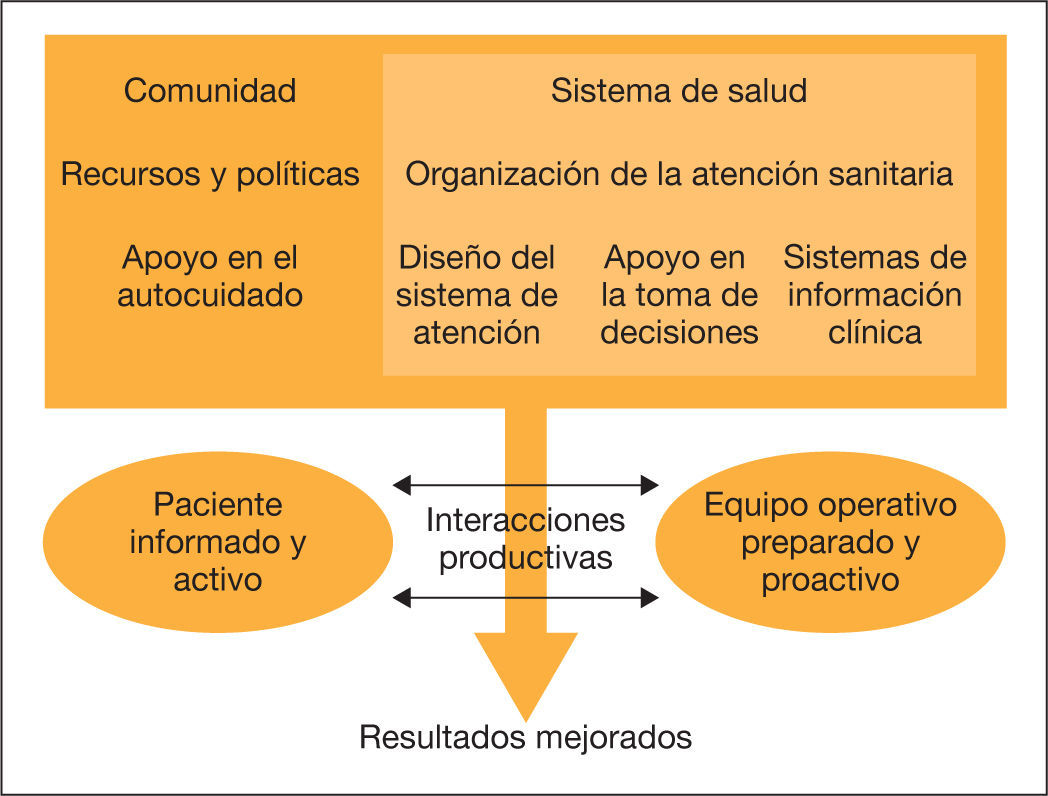
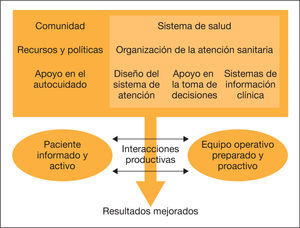
La EPOC genera un elevado impacto sanitario y social. Los actuales sistemas de salud están diseñados para atender episodios agudos, orientados a curar, pero no al cuidado integral del paciente. En general, son modelos fragmentados y escasamente multidisciplinares. Las guías clínicas por enfermedades no cubren las manifestaciones sistémicas y comorbilidades frecuentes que contribuyen a la carga de la enfermedad. Se necesitan servicios innovadores, con soporte tecnológico, que mejoren la eficiencia y contribuyan a entender mejor los mecanismos subyacentes de las enfermedades crónicas1–3. No existe un modelo universal de gestión de enfermedades crónicas, pero sí marcos conceptuales que han demostrado mejores resultados. En una revisión sistemática4 se evaluaron los diferentes modelos. El más utilizado fue el Chronic Care Model (CCM), pero los estudios relacionados con la EPOC fueron anecdóticos. El CCM propuesto por la OMS (fig. 1) identifica seis áreas relevantes que habría que tener en cuenta a la hora de plantear programas innovadores. Los servicios de atención integrada (SAI) son uno de sus componentes principales. Algunos ensayos clínicos demuestran una mejora en los resultados mediante la implantación de todos los elementos del modelo de forma simultánea, aunque, en otros, los resultados son negativos. Su eficacia es limitada y las intervenciones pueden no ser extrapolables de un sistema sanitario a otro. En los estudios controlados se identifican limitaciones potenciales para el análisis de efectividad y/o eficiencia. Finalmente, el despliegue real del modelo ha tenido un cierto éxito dentro de un único proveedor, pero hay poca evidencia en cuanto se aplica en distintos sistemas de salud.
Tras una revisión exhaustiva de la bibliografía, la información disponible en relación con la efectividad del CCM en la EPOC es escasa y heterogénea. En una primera revisión sistemática publicada en 20075 se concluyó que al incluir dos o más componentes del CCM se produce una disminución de las hospitalizaciones, de las visitas a urgencias y de los días de ingreso. En revisiones posteriores se concluye que el CCM en la EPOC presenta alta heterogeneidad en las intervenciones, los componentes evaluados, el tipo de profesionales involucrados y el tipo de estudios6.
Servicios de atención integradaUn SAI es el conjunto articulado de acciones estandarizadas dirigidas a la cobertura de las necesidades de salud del paciente, considerando el entorno y las circunstancias. Plantea objetivos de salud en el marco de un plan global para el paciente, no necesariamente circunscrito a una enfermedad específica. Se basa en el diseño de procesos y tiene un carácter longitudinal con duración específica para cada servicio. Un paciente puede ser asignado a uno o más SAI. El despliegue de los SAI ha demostrado resultados poco concluyentes7.
Se requiere la integración dinámica de información (de los profesionales en los diferentes niveles asistenciales y del paciente, y la proporcionada por la investigación biomédica) con el fin de prevenir o reducir el impacto de la enfermedad (evaluación del riesgo); realizar un diagnóstico precoz e implementar intervenciones coste-efectivas. Los cuatro desafíos clínicos de la EPOC donde los SAI deberían poder tener un papel relevante son: a) diagnóstico precoz y monitorización de la progresión de la enfermedad; b) pacientes con frecuentes exacerbaciones y/o tras el alta inmediata (transitional care); c) comorbilidad y efectos sistémicos, y d) tratamiento y seguimiento de la EPOC avanzada y final de la vida.
A la hora de plantear un SAI es importante tener en cuenta mejorar la calidad de cada una de las intervenciones y suprimir aquellas que no aportan valor. En la revisión Cochrane publicada en 20138 se incluyeron 26 ensayos con 2.997 pacientes (8 en atención primaria, 5 en atención primaria-hospital y 13 en el hospital) con un seguimiento de 3 a 24 meses. En las intervenciones analizadas participaron dos o más proveedores y tuvieron un carácter multidisciplinar y multitratamiento (2 o más componentes). Se concluyó que los SAI mejoran la calidad de vida y la capacidad de esfuerzo, y que reducen los ingresos hospitalarios y la estancia media. Sin embargo, un estudio holandés realizado desde atención primaria con un seguimiento de 24 meses no mostró beneficio adicional en comparación con la atención habitual, a excepción de un mayor nivel de integración y de la mejoría de las actividades de la vida diaria por parte de los pacientes9.
El documento de consenso de ATS/ERS10 plantea que la rehabilitación pulmonar es uno de los componentes de los SAI para pacientes con enfermedad respiratoria crónica. Finalmente, la OMS11 plantea la necesidad de evaluar globalmente al paciente crónico mediante seis áreas o dominios (datos sociodemográficos; modelo de salud y tipo de profesionales involucrados; trastornos crónicos y factores de riesgo; tratamiento farmacológico; intervenciones no farmacológicas, y dependencia) previamente a plantear cualquier intervención.
En este sentido, Hernández et al12 evaluaron la eficiencia en salud de cuatro SAI (bienestar y rehabilitación; atención a los pacientes frágiles; hospitalización a domicilio, y soporte remoto al diagnóstico) en tres países con diferentes modelos asistenciales, así como las barreras para su adopción. Los cuatro SAI presentaron eficacia/efectividad, complementariedad y potencial contención de costes. Se identificaron tres aspectos fundamentales: a) la estrategia de despliegue debe adaptarse a las características del lugar y seguir un desarrollo por bloques; b) las tecnologías de la información y la comunicación (TIC) deben garantizar interoperabilidad entre proveedores de salud y proporcionar herramientas colaborativas entre los actores que fomenten la formación de los profesionales de atención primaria, y c) es necesario implementar un plan de negocio basado en el reembolso integrado de servicios. Se plantean tres futuras áreas de desarrollo: herramientas de evaluación de riesgo individual, nuevas modalidades de formación de profesionales y nuevas herramientas para la evaluación de despliegues regionales.
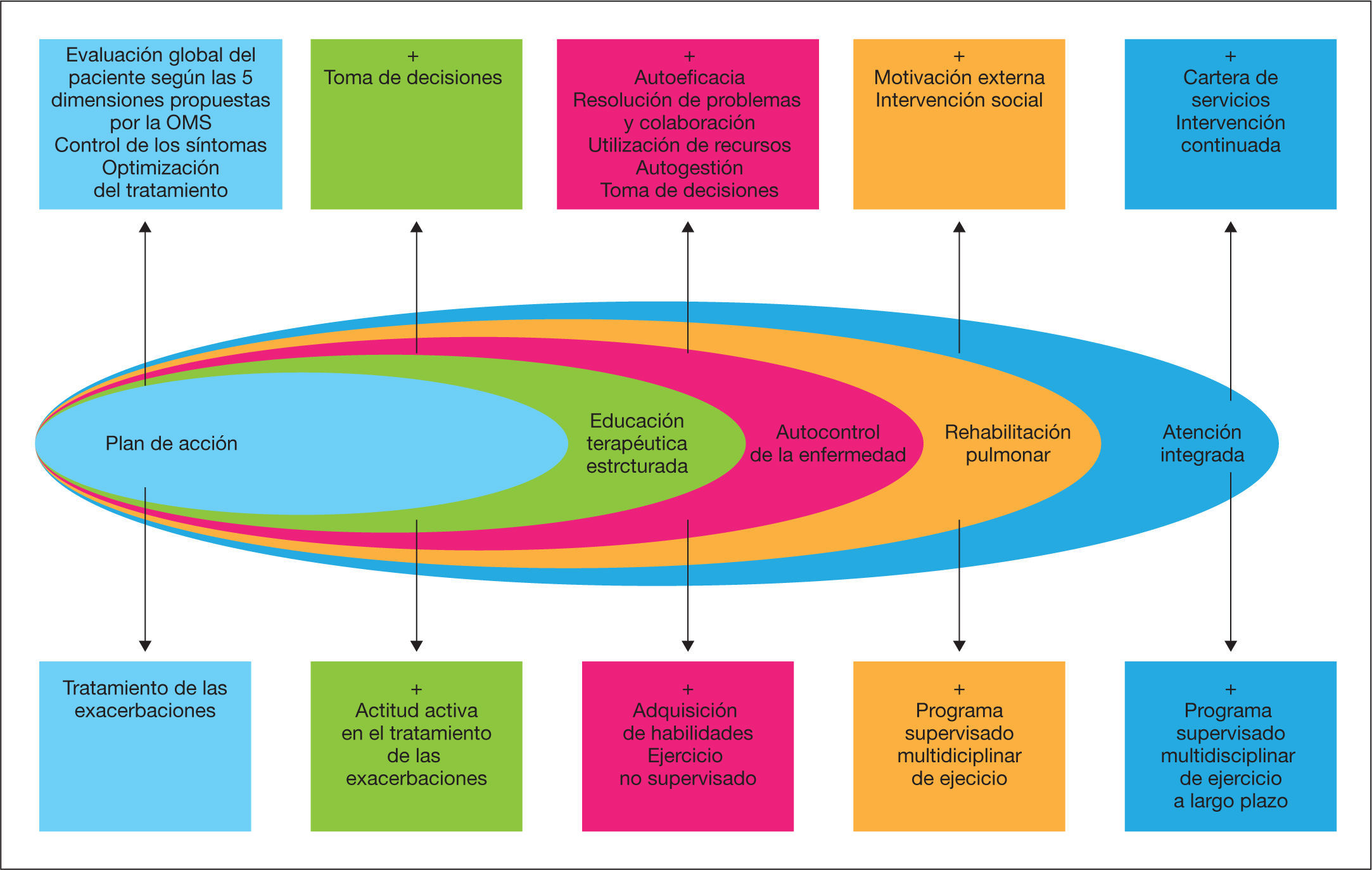
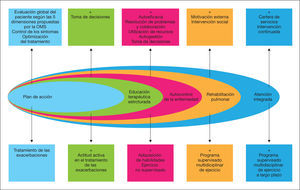
Por todo lo anteriormente expuesto, aunque precisa su validación, en la figura 2 se proponen cuáles deberían ser los componentes básicos de un modelo de atención integrada en la EPOC.
La espirometría es imprescindible para el diagnóstico de la EPOC. Varios estudios han demostrado que su calidad en atención primaria no es óptima. Hay experiencias previas positivas en el soporte remoto por especialistas basadas en páginas web13. En un estudio de colaboración (entre farmacias comunitarias, hospital y atención primaria) para la búsqueda de casos en farmacias comunitarias se detectó limitación al flujo aéreo en el 19% y se demostró que puede ser factible mediante el control remoto por parte de una enfermera de práctica avanzada; que las TIC son herramientas de soporte, y que es recomendable mejorar la coordinación entre farmacéuticos y atención primaria14.
Servicios de atención integrada. Prevención de ingresos hospitalariosUno de los objetivos del SAI es la prevención de ingresos hospitalarios en pacientes complejos. En un estudio liderado por un equipo multidisciplinar de neumólogos y enfermeras de práctica avanzada15 la prevención fue coste-efectiva: hubo una reducción del 40% en los ingresos hospitalarios y mejoró la gestión de los pacientes y el auto-control de la enfermedad. Un estudio posterior evaluó su efectividad, en condiciones reales, en pacientes con EPOC frágiles con elevado riesgo de hospitalización, pero realizado por equipos de atención primaria, con el soporte remoto de enfermería de práctica avanzada desde el hospital y con un seguimiento activo durante 12 meses y pasivo durante 6 años. Aunque no disminuyeron los ingresos hospitalarios, se produjo una disminución de las visitas a urgencias y de la mortalidad durante el seguimiento16. El principal hallazgo fue la identificación de dos aspectos que podrían explicar los resultados: a) la preparación de los equipos comunitarios dentro de un modelo integrado, y b) la necesidad de estratificar a los pacientes para permitir mejorar los resultados comunitarios, con un papel más activo de los profesionales del hospital en la comunidad.
Koff et al17 evaluaron la eficacia de los SAI con cuatro componentes: educación, autogestión, seguimiento telefónico y control remoto en domicilio. El estudio se realizó con profesionales de neumología. El grupo de intervención presentó una mejora de la calidad de vida y una tendencia hacia una reducción de la utilización de la asistencia sanitaria.
Bourbeau et al18 llevaron a cabo un programa de autocontrol —consistente en plan de acción y seguimiento telefónico por equipos hospitalarios— que redujo los ingresos hospitalarios y las visitas a urgencias durante el estudio, en comparación con el año anterior. Los pacientes mantuvieron una disminución significativa en el riesgo de hospitalización después de 2 años. Sin embargo, cuando el estudio se implantó a gran escala, se observó un aumento de la mortalidad en el grupo de intervención que obligó a interrumpir el estudio. La formación de los profesionales que realizaron la intervención fue muy limitada19.
Servicios de atención integrada. Alternativas a la hospitalización convencionalLa hospitalización a domicilio y/o el alta rápida (disminución de los días de ingreso hospitalario) es un servicio seguro, factible y eficaz para pacientes medicoquirúrgicos ingresados en un hospital de agudos. Es un servicio que proporciona tratamiento diario y activo a los pacientes en su domicilio por personal hospitalario (médicos y enfermeras) debidamente formados. Los pacientes están ingresados a cargo del hospital, pero en su domicilio. Los días de ingreso en el domicilio no deben superar la estancia media hospitalaria del mismo grupo relacionado por el diagnóstico. Es un servicio ampliamente instaurado en la práctica asistencial que ha demostrado su utilidad para asegurar las transiciones en el alta hospitalaria. La hospitalización a domicilio y/o el alta rápida tienen un papel clave para el futuro de los hospitales y en la forma de trabajar de los profesionales; son el puente entre el hospital y los equipos comunitarios, especialmente en aquellos pacientes más graves20–26.
En el último metaanálisis publicado24 se demuestra que, en comparación con la hospitalización convencional, la hospitalización a domicilio y/o el alta rápida disminuyen la mortalidad, los reingresos y los costes sanitarios con un alto grado de satisfacción de pacientes y profesionales.
Servicios de atención integrada. Mejora de las transicionesSe entiende por modelos transicionales aquellos servicios limitados en el tiempo que están diseñados para garantizar la continuidad asistencial, especialmente en el período posterior al alta, para evitar el reingreso y la visita a los servicios de urgencias. Los dos modelos más conocidos son el de Naylor et al27 y el de Coleman et al28. Los programas deben adaptarse al lugar en que se van a implantar. Es importante que la preparación para el alta se inicie en el momento del ingreso hospitalario y tenga una duración de al menos 1 mes tras el alta. Las intervenciones deben personalizarse en función de cada paciente. Es importante tener en cuenta la necesidad de que en el proceso posterior al alta participen tanto los profesionales del hospital como la comunidad. Un modelo implica “transiciones” por personal entrenado (sobre todo enfermeras y trabajadores sociales) que, tras visitar a los pacientes en el hospital, realizan su seguimiento en el domicilio y mediante llamadas telefónicas durante 4 semanas28. El equipo promueve el desarrollo de habilidades en cuatro áreas clave de autocuidado: administración de medicamentos, programación y preparación para la atención del seguimiento y reconocimiento y respuesta a las “señales de alarma” que podrían indicar un empeoramiento. La intervención consiguió una reducción de los ingresos hospitalarios a los 30 días del 30% y del 17% a los 180 días, con una reducción de costes del 20%29. El modelo de seguimiento a 12 meses propuesto por Naylor et al27 redujo los reingresos hospitalarios en un 36%. En este programa, una enfermera de práctica avanzada entrena a los pacientes y a sus cuidadores para mejorar la gestión de su cuidado, coordina un plan de atención de seguimiento con los médicos y ofrece visitas periódicas a domicilio todos los días de la semana, con disponibilidad telefónica. En conjunto, ambos modelos dieron lugar a una disminución del 3050% de los reingresos hospitalarios. A pesar de los buenos resultados en estudios controlados, todavía se observa una alta heterogeneidad cuando se aplica a la práctica asistencial.
Hansen et al30 llegaron a la conclusión de que o bien no fue posible determinar la eficacia de los componentes específicos de las intervenciones de múltiples componentes, o no era posible identificar un diseño de intervención entre los estudios debido a la heterogeneidad de los dos componentes de la intervención y por la posible influencia del contexto. La variación en las poblaciones estudiadas, las características de la intervención, el personal, los resultados medidos y los ajustes hacen que sea difícil identificar recomendaciones definitivas para una intervención específica que deba aplicarse ampliamente.
Servicios de atención integrada. Necesidad de rediseñoUn estudio observacional y transversal planteó que los pacientes con oxigenoterapia continua domiciliaria podrían beneficiarse de los servicios de SAI valorando su efectividad, la evaluación del estado de salud y las necesidades de los pacientes. Se observó una adecuación y un cumplimiento terapéutico subóptimos, similares a los de otros estudios publicados. La evaluación integral según las seis dimensiones de la OMS permitió detectar necesidades no cubiertas y que requieren un cambio en la gestión de estos pacientes. El análisis de redes permitió investigar la asociación entre las diferentes dimensiones de fragilidad y las variables relevantes del estudio29.
Se desconoce si la heterogeneidad en los efectos de las intervenciones de autocuidado en pacientes con EPOC puede explicarse por las diferencias del programa. En un metaanálisis reciente31 —realizado para identificar qué intervenciones de autocuidado de la EPOC son más eficaces, y tras ajustar por las características del programa— se observó que, con cada aumento en meses de la duración de la intervención, se reducía el riesgo de hospitalización por todas las causas; lo que indica que una mayor duración de las intervenciones de autogestión da lugar a mayor reducción de las muertes durante la hospitalización de pacientes con EPOC.
Servicios de atención integrada. Cuidados paliativosDiferentes estudios plantean la necesidad de utilizar los SAI en pacientes con enfermedad avanzada y disnea refractaria (avanzada), como la EPOC32. En el grupo de intervención se ha observado una mejoría de la disnea, de las actividades de la vida diaria y de la depresión, así como un aumento de la supervivencia, sin observar diferencias en los costes. El estudio propone incorporar los cuidados paliativos en el tratamiento de los pacientes respiratorios en fase avanzada de la enfermedad.
TelemonitorizaciónLa telemonitorización (TM) incluye la transmisión de información por parte del paciente al sistema de salud y la consiguiente respuesta de los profesionales sanitarios. En un reciente metaanálisis en EPOC33 se concluye que la TM disminuye los ingresos hospitalarios y las visitas a urgencias, pero no tiene impacto en la calidad de vida. Asimismo, en recientes estudios llevados a cabo en el Reino Unido34,35 se obtuvieron los mismos resultados. En la mayoría de estudios se compara con “la atención habitual”, a pesar de que esta no es igual en los diferentes países. Se precisan estudios en este campo para poder identificar qué grupos de pacientes podrían beneficiarse del servicio de TM (estratificación), ya que debe cubrir las comorbilidades y las diferentes necesidades del paciente e identificar experiencias de “buenas prácticas clínicas”.