Madrid, 5-8 de junio de 2004
ÁREA ASMA
ANÁLISIS DE LA EFICIENCIA DE UN PROGRAMA DE EDUCACIÓN EN ASMA
P. de La Cuadra García-Lliberós, A. de Diego Damiá, M. León Fábregas, V. Macián Gisbert, M. Perelló Sáez y M. Perpiñá Tordera
Neumología H. U. La Fe. Valencia.
Objetivo: evaluar la eficiencia de un programa de educación en asma (PEA) mediante el cálculo de los costes y los índices de coste-efectividad (C-E) y coste-beneficio (C-B).
Material y métodos: Se aplicó el PEA "Aire" a un grupo de 128 asmáticos moderados y graves. En el análisis de los costes se incluyeron los costes directos (CD) (costes derivados de asistencia sanitaria y medicación), los costes indirectos (CI) (coste de los días de inactividad de los pacientes y del tiempo invertido por los pacientes en asistencia sanitaria) y los costes del PEA (CP) (material gráfico, medidores de FEM, tiempo de dedicación de personal sanitario y pacientes). Las 2 alternativas comparadas han sido el PEA frente a la práctica clínica habitual (PCH). En cuanto al análisis de C-E, la unidad de efectividad elegida fue el nº de días libres de agudización (DLA). Se ha calculado el cociente de coste-efectividad de las 2 alternativas (C1/E1 y C2/E2), el incremental (C1/E1-C2/E2) y marginal de C-E [(C1-C2) / (E1-E2)]. Para el análisis de C-B se han calculado los beneficios monetarios (BM) obtenidos como consecuencia del PEA y el cociente C/B (C/B = BM/costes del PEA). Finalmente se realizó un análisis de sensibilidad (AS) utilizando valores extremos de las estimaciones de los DLA, CI, coste de los corticoides inhalados, de las visitas a urgencias y de los días de estancia hospitalaria.
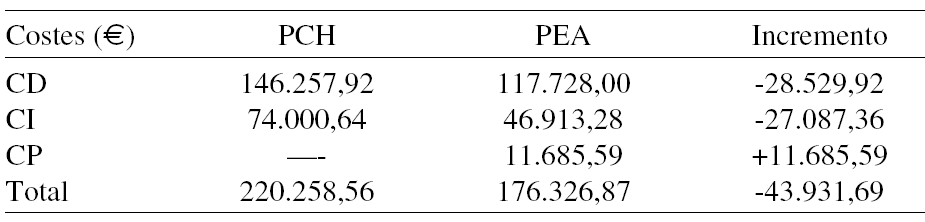
Resultados:a) La tabla recoge los costes del asma en pacientes controlados mediante el PEA y mediante la PCH, y la diferencia entre ambos:
b) Análisis de C-E: El coste por DLA mediante la PCH (C1/E1) y el PEA (C2/E2) han sido, respectivamente, de 4,93 y 3,87€, lo que produce un incremental de 1,06€ a favor del PEA. El marginal de C-E ha sido de -49,03€, lo que significa que para obtener un DLA más en el conjunto de sujetos hemos de invertir 49,03€ menos con el PEA que con la PCH. b) Análisis de C-B: Los BM obtenidos como consecuencia del PEA han sido de 55.617,28€, lo que produce un cociente C/B de 1:4,76€, es decir, por cada euro invertido en el PEA se ahorran 4,76€. c) El AS muestra que los resultados se mantienen relativamente estables a pesar de amplias variaciones en el valor de las variables clave incluidas en el estudio.
Conclusiones: Desde el punto de vista económico, el PEA es una alternativa dominante respecto a la PCH, ya que es la alternativa más efectiva de las dos y la que genera menos costes.
CARACTERÍSTICAS DE LOS PACIENTES QUE NO DESEAN PARTICIPAR EN UN PROGRAMA DE EDUCACIÓN EN ASMA
P. de la Cuadra García-Lliberós, A. de Diego Damiá, M. León Fábregas, V. Macián Gisbert, M. Perelló Sáez y M. Perpiñá Tordera
Neumología H. U. La Fe. Valencia.
Objetivo: Comparar las características sociodemográficas, clínicas y psicológicas entre los sujetos que aceptan participar en un programa de educación en asma (PEA) y los que lo rechazan.
Material y métodos: Se ofreció participar en un PEA a 241 pacientes adultos diagnosticados de asma moderada o grave. Para comparar las características de los sujetos que aceptaron participar (PPE) y los que lo rechazaron (NPPE) se realizó un en primer lugar un análisis univariante en el que se utilizó la t de Student y U de Mann-Whitney (variables cuantitativas continuas de distribución normal y no normal respectivamente) y la χ2 o el test exacto de Fisher (variables categóricas). Posteriormente se llevó a cabo un análisis de regresión logística (variable dependiente: participación o no en el PEA); para seleccionar las variables independientes evitando la colinearidad entre ellas se realizó un análisis de correlación de Spearman con todas las variables que mostraron diferencias significativas en el estudio univariante.
Resultados: 161 pacientes aceptaron participar en el PEA y 80 lo rechazaron. Análisis univariado: Los sujetos NPPE resultaron ser: a) más jóvenes, con menor nº de hijos, solteros en mayor proporción, con mayor nivel de estudios y económico, y más asiduos a la práctica de deporte; b) su asma era de más reciente comienzo y eran más fumadores; c) visitaban con menos frecuencia al especialista y con más frecuencia al médico de atención primaria; d) presentaron un menor nº de agudizaciones el año anterior al PEA y menor obstrucción al flujo aéreo; e) tenían más conocimientos teóricos sobre el asma pero menos habilidades prácticas de automanejo y menor habilidad en el manejo de inhaladores; f) puntuaron menos en la escala de ahogo del cuestionario de calidad de vida (AQLQ-A), mostraron mayor nivel de alexitimia en la subescala "identificar sentimientos" del cuestionario TAS (TAS-IS) y menor deseo de tomar decisiones en la subescala correspondiente del cuestionario IDEA (IDEA-TD). Análisis de regresión logística: Las variables que predijeron de forma independiente la participación fueron: edad (p < 0,001; OR 1,29, IC95% 1,14-1,45), nivel económico alto (p < 0,001; OR 0,00, IC95% 0,00-0,01), práctica de deporte (p 0,005; OR 0,10, IC95% 0,02-0,50), visitas programadas en atención primaria (p 0,001; OR 0,72, IC95% 0,60-0,88), habilidad en el manejo de inhaladores (p 0,008; OR 4,01, IC95% 1,45-11,11), deseo de tomar decisiones (p 0,037; OR 1,31, IC95% 1,02-1,68) y habilidades de automanejo (p 0,049; OR1,26, IC95%1,01-1,59).
Conclusiones: Los sujetos NPPE muestran características clínicas y psicológicas peculiares que evidencian la necesidad de educar a estos pacientes sobre su enfermedad, por lo que se hace imprescindible desarrollar estrategias para hacer llegar el mensaje educativo a este grupo de sujetos.
¿CÓMO PERCIBEN LOAS ASMÁTICOS LOS POTENCIALES EFECTOS SECUNDARIOS DE LOS CORTICOIDES INHALADOS?
L.M. Entrenas Costa*, A.M. Escribano Dueñas*, F. Quero Valenzuela*, J. Redel Montero*, B. Navas Bueno*, A.M. Luque Casado**, F. León Morente*** y J. Cosano Povedano*
*Neumología Hospital Universitario Reina Sofía. Córdoba, **Psicóloga Universidad de Granada. Granada, ***Enfermera Consulta de Asma Hospital Universitario Reina Sofía. Córdoba.
Objetivos: Para mejorar la educación en el asma, tratamos de detectar las creencias que los pacientes tienen respecto a los corticoides inhalados.
Pacientes y métodos: 136 pacientes (94 mujeres, 42 hombres) que acudieron de manera consecutiva a nuestra consulta externa y cumplían los siguientes criterios: asma con obstrucción reversible comprobada, tratamiento de mantenimiento que incluyera corticoides inhalados prescrito desde al menos un año antes y capaces de contestar un formulario.
Resultados: Edad media de 37,10 ± 14,54 años (intervalo: 13-72 años), sin diferencias significativas entre hombres ni mujeres. Tiempo de diagnóstico del asma: 12,57 ± 8,74 (1-45 años). De los 136 pacientes, 110 (80,9%) afirmaban tener prescrito tratamiento antiinflamatorio, aunque sólo 50 de esos 110 (45%) lo identificaron con un corticoide inhalado. Respecto al cumplimiento, 102 pacientes (74,5%) afirmaron tomar la medicación con la frecuencia adecuada, 27 (19,7%) algo menos de lo que debiera, 5 (3,6%) apenas lo toma y 2 (1,5%) nunca. Creencias sobre los efectos secundarios de los corticoides inhalados: a) cada vez se necesita más dosis: 22 (16,2%). b) pierden eficacia con el tiempo: 32 (23,5%). c) aumentan el peso corporal: 66 (48,5%). d) aumentan la masa muscular: 25 (18,4%). e) favorecen las infecciones: 25 (18,4%). f) provocan fragilidad ósea: 41 (30,1%). g) detienen el crecimiento: 24 (17,6%). h) causan cataratas: 16 (11,8%). i) causan diabetes: 15 (11,0%). De manera global, 61/136 (44.9%) contestaron que les preocupaba tomar corticoides inhalados.
Conclusiones:1) Un 45% de los pacientes manifiesta que le preocupa tomar corticoides inhalados. 2) Hay un alto porcentaje de falsas creencias sobre potenciales efectos secundarios. 3) Las estrategias educativas deben dirigirse a combatir esas creencias.
CONCORDANCIA ENTRE DIAGNÓSTICO CLÍNICO Y EPIDEMIOLÓGICO DE ASMA
J.L. Sánchez Ramos*, L.M. Pascual Orts**, I. Sánchez Rodríguez***, J.A. Maldonado Pérez***, A. Pereira Vega*** y J. Carmona Márquez**
*Departamento de Enfermería, **Departamento de Psicología, Universidad de Huelva. Huelva, ***Neumología Hospital Juan Ramón Jiménez. Huelva.
Objetivo: Examinar la correspondencia entre el criterio epidemiológico de asma (hiperrespuesta bronquial más sibilancias en el último año) y el diagnóstico realizado por un médico y analizar las variables médicas y psicológicas que caracterizan a cada grupo.
Material y método:Sujetos: 320 procedentes del Estudio Europeo de Salud Respiratoria (ECRHS) en la ciudad de Huelva. Instrumentos: Cuestionario de síntomas del ECHRS-II; escalas de preocupación por la contaminación y por la salud, inventario de ansiedad rasgo, escala de amplificación somatosensorial.
Resultados: El 10,4% tenía un diagnóstico de asma confirmada por un médico, mientras que sólo el 27,5% de ellos cumplía con los criterios epidemiológicos de asma. El índice Kappa de concordancia entre ambos fue de 0,209. En el análisis multivariante, las OR (IC95%) de las características vinculadas a cumplir criterios epidemiológicos de asma entre los que se consideran asmáticos fueron: ataques de asma en 12 m 9,6 (0,71-130,6), amplificación somatosensorial 0,93 (0,76-1,15), ansiedad-rasgo 1,30 (0,94-1,78) y despertar con opresión 0,8 (0,48-13,28). Las características vinculadas a cumplir criterios epidemiológicos de asma entre los que no se consideraban asmáticos fueron despertar por falta de aire 4,5 (1,23-16,4), amplificación somatosensorial 0,96 (0,89-1,03), preocupación por la salud 1,01 (0,97-1,06), despertar por opresión 2,56 (0,96-6,83) y despertar por tos 4,98 (2,09-11,9).
Conclusiones: El diagnóstico epidemiológico de asma se corresponde poco con el diagnóstico conocido por el paciente. Entre los pacientes que no se reconocen como asmáticos, los que cumplen con el criterio epidemiológico son más sintomáticos.
COSTES DE UNA CRISIS ASMÁTICA EN EL ÁMBITO HOSPITALARIO Y EN ATENCIÓN PRIMARIA EN ESPAÑA
L. Borderías Clau1, M. Zabaleta Murguionda2, J.A. Riesco Miranda3, C. Pellicer Ciscar4, J. Hernández Hernández5, J.M. Rodriguez Barrios6, T. Carrillo7, T. Oliván Usieto1, J. Molina Paris8 y G. Lumbreras García9, Grupo COAX.
1Neumología H. San Jorge. Huesca, 2Neumología H. Comarcal. Laredo, 3Neumología V. del Puerto. Plasencia, 4Neumología H. F de Borja. Gandía, 5Neumología H.V. de Sonsoles. Avila, 6Farmacoeconomía Laboratorio GSK. Madrid, 7Alergia Hospital Doctor Negrín. Las Palmas de Gran Canaria, 8Médico de Familia C.S Francia 1. Fuenlabrada, 9Médico de Familia C.S. Villaviciosa de Odón. Villaviciosa de Odón.
El asma es una enfermedad crónica cuya prevalencia y gasto sanitario están incrementándose de forma progresiva en los países desarrollados. El 70% del coste total está producido por exacerbaciones del asma.
Objetivo: Conocer el manejo, tratamiento y coste de una crisis asmática a nivel hospitalario y en atención primaria en España.
Método: Estudio observacional prospectivo en 6 hospitales (126 pacientes) y en 11 centros de AP (133 pacientes). Este estudio se realizó durante el año 2000 y los pacientes fueron tratados de forma habitual sin realizar ninguna intervención. Se calcularon los costes directos e indirectos.
Resultados: El 29% de las crisis severas en AP y el 24% de las crisis severas a nivel hospitalario ocurrieron en pacientes diagnosticados de asma leve intermitente. El porcentaje de pacientes con tratamiento corticoideo previo a la crisis fue de 20% en el asma intemitente, 68% en asma leve persisitente, 88% en asma moderado y 84% en asma persistente severo. Seguían tratamiento con corticoides orales el 9% del asma persistente moderado y el 53% del severo. La utilización de beta2 de larga duración era para el asma leve, moderado y severo de 42%, 76% y 68% respectivamente.
Conclusiones:1) En ambos niveles asistenciales el coste de la exacerbación asmática incrementa con la severidad de la crisis. 2) Hay un alto porcentaje de crisis severas en pacientes con asma leve por lo que es posible que los pacientes estén mal clasificados o insuficientemente tratados. 3) Aunque el porcentaje de pacientes con tratamiento corticoideo era adecuado y superior al de otros estudios, la utilización de beta 2 de larga duración fue baja sobre todo en el asma severo.4. El coste de la exacerbación en el hospital fue elevado (1557€) debido a la hospitalización, transporte y readmisión.
CRISIS DE ASMA CASI FATAL: ANÁLISIS Y EVOLUCIÓN DE 22 PACIENTES
J. Lamela, J. Tábara, J. Abal, J. Blanco, M.E. Toubes y P. Marcos
Neumología Complejo Hospitalario de Orense. Orense.
Introducción: La crisis de asma casi fatal (ACF) se define como una agudización de asma severo con al menos una de los siguientes características: 1) parada respiratoria; 2) necesidad de ventilación mecánica; 3) pCO2 > 50 mmHg y/o acidosis respiratoria con pH < 7.30.
Objetivos: Analizar la evolución y conocer la posible influencia del tratamiento con corticoides inhalados (CI) e información recibida en 22 pacientes con ACF.
Material y métodos: Revisión de las historias clínicas de los 22 pacientes con ACF entre 1996-2003 y entrevista con un cuestionario que se realizó a 15 de ellos, en 5 no fue posible y 2 habían fallecido.
Resultados: Los 22 pacientes tenían una edad media de 53.5 años (20-78) y la media del periodo de seguimiento 77 meses (7-90); la instauración de la crisis de ACF fue abrupta solo en 1/22 y estuvo desencadenada por aspirina; en 6 fue necesaria ventilación mecánica invasiva (VMI); fumaban 9/13 hombres y 0/9 mujeres; enfermedad psiquiátrica 0/22. Tomaban CI 6/22; después de la crisis 17/22, 1 no y en 4 no conocido. Ninguno había sido informado sobre que hacer en caso de agudización del asma. En 5 de los 22 pacientes se repitieron crisis de ACF: 2 habían sido tratados con VMI y 3 no tomaban CI: uno tuvo una crisis tres meses después y no había sido informado de la necesidad de continuar con CI después del alta y una paciente, con adicción a drogas, tuvo 6 crisis más.
Conclusiones:1) Ninguno de los 22 pacientes tenía enfermedad psiquiátrica. 2) Solo 1/4 parte de los pacientes tomaba CI antes de la crisis de ACF. 3) Ningún paciente había sido informado de las medidas a seguir en caso de agravamiento o agudización del asma.
DESCRIPCIÓN DEL TRATAMIENTO ACTUAL PARA EL ASMA EN CINCO ÁREAS ESPAÑOLAS DEL ESTUDIO EUROPEO DEL ASMA (ECRHS II)
J. Martinez-Moratalla Rovira1, E. Almar Marqués2, J.A. Maldonado3, F. Payo4, I. Urrutia5, A. Nuñez1, G. Gonzalez1 y J. Sunyer6
1Neumología Hospital General Universitario. Albacete, 2Epidemiología Delegación Consejería Sanidad. Albacete, 3Neumología Hospital Juan Ramón Jiménez. Huelva, 4Neumología H. General de Asturias. Oviedo, 5Neumología Hospital de Galdakao. Vizcaya, 6U.R. Respiratòria i Ambiental IMIM. Barcelona.
Objetivo: Describir el tratamiento para el asma y la adherencia al mismo, en los individuos con diagnóstico médico de asma, en los centros españoles participantes en el ECRHS II.
Material y método: Se seleccionaron aquellos individuos con diagnóstico médico de asma (223 individuos), procedentes de la cohorte del ECRHS II, a los 10 años de seguimiento. La información sobre tratamiento, en los 12 meses anteriores a la encuesta, se obtuvo por medio de un cuestionario diseñado para el ECRHS I, y adaptado a las nuevas características del tratamiento para el asma.
Resultados: La prevalencia actual de asma diagnosticada por el médico en la cohorte fue de un 5,8% (IC 95%: 4,7% - 7,2%), de la cual un 2,3% (IC 95%: 1,6% - 3,2%) corresponde a casos de asma persistentes y un 3,6 (IC 95%: 2,7% - 4,7%) a nuevos casos de asma en este periodo. Llevan tratamiento para el asma 66% de los individuos con diagnostico médico de asma (IC 95%: 60% - 72%). El tratamiento inhalado, fue seguido por el 61% de los asmáticos; de estos el 78% tomó un beta2 inhalado de corta, el 25% un beta2 inhalado de larga, atropinicos el 7%, cromoglicato/nedocromil el 4% y corticoides inhalado el 62% de los que tomaron medicación inhalada. Siguieron tratamiento oral el 29% (IC 95%: 23% - 35%) de los asmáticos, de estos correspondió a metilxantina oral un 11% y a esteroides orales un 36% del total la medicación oral. Los esteroides orales fueron administrados en los 12 meses anteriores a un 10% de los asmáticos, aunque solo un 2% de los asmáticos de la muestra lo tomaron de forma continua. La Inmunoterapia específica para el asma, en los últimos 10 años, fue prescrita a un 16% (IC 95%: 11% - 21%) de los sujetos con diagnóstico de asma. Habitualmente tomaron toda, o casi toda la medicación prescrita, un 81% y en las reagudizaciones este porcentaje aumenta al 95%.
Conclusiones:a) La incidencia de asma en la cohorte ha sido elevada. b) La tercera parte de los individuos con diagnóstico medico de asma no han seguido tratamiento en los últimos 12 meses. c) El uso de corticoides inhalados sigue siendo bajo. d) La adherencia al tratamiento puede considerarse alta.
DIAGNOSTICO DE ASMA ALÉRGICO Y CARACTERÍSTICAS DE LOS PACIENTES CON ASMA QUE ACUDEN A LAS CONSULTAS DE ALERGOLOGÍA Y NEUMOLOGÍA EN ESPAÑA
L. Borderías Clau1, S. Bardagí2, P. García Ortega3, I. Antepara4, T. Chivato5, M. de Molina6, C. Disdier7, M. Espinosa8, J. Ignacio9, S. Nevot10, X. Badía11, G. Gambús12, J. Casafont12, A. Carreño13 y T. Oliván1
1Neumología H. San Jorge. Huesca, 2Neumología H de Mataró. Mataró, 3Alergología H. Juan XXIII. Tarragona, 4Alergología H. de Basurto. Basurto, 5Alergología H. del Aire. Madrid, 6Alergología Creu Roja. L´Hospitalet del Llobregat, 7Neumología H. S. Pedro Alcántara. Cáceres, 8Neumología Policlínica Rubert. Madrid, 9Neumología H. de Ronda. Ronda - Málaga, 10Alergología Hospital General. Manresa, 11Deto. Epidemiología i Salut Pública Hospital Universitari de la Santa Creu i Sant Pau. Barcelona, 12Dto. Médico Novartis Farmaceútica. Barcelona, 13Dto. Médico Health Outcomes Research Europe. Barcelona.
Objetivo: Estimar la prevalencia del asma alérgico en pacientes con asma para las especialidades de Neumología (NML) y Alergología (ALG) y comparar las características clínicas de los pacientes con asma entre ambas especialidades
Pacientes y método: En enero de 2002 se realizó un muestreo aleatorio sistemático de las historias clínicas de 390 pacientes entre 12-65 años, controlados en las consultas de 10 hospitales (5NML y 5 ALG). El diagnóstico de asma alérgico se realizó si había positividad a alguno de los neumoalérgenos testados en los test cutáneos y/o IgE RAST.
Resultados: Se incluyeron 382 pacientes (191 NML y 191 ALG), 140 varones (36,7%) y 242 mujeres (63,3%) con una edad media de 36,7 (15,4) años. Al 99,5% de los pacientes de ALG y al 76,5% de los visitados en NML se les había practicado al menos una de las 2 pruebas para el estudio de alergia. En la Tabla 1 se expone la prevalencia de asma alérgico para cada una de las especialidades y la distribución por severidad del asma. La prevalencia del diagnóstico de asma alérgico también se relacionó con la edad (p > 0,01), y el género (p > 0,01). El 81,4% de los varones y el 60,7% de las mujeres tuvieron un componente alérgico en el asma. Los fármacos administrados con mayor frecuencia para el tratamiento correspondían al grupo de broncodilatadores inhalados, que se administraron en el 86,3% de los casos atendidos en ALG y en el 89,5% de los atendidos en NML, correspondiendo a broncodilatadores de acción prolongada el 18,8% y el 48,6%, respectivamente. El segundo grupo de fármacos utilizado fue el de corticoides inhalados, administrados en el 71,7% y en el 92,1% de los pacientes, ocupando los antagonistas de los leucotrienos el tercer lugar, con sólo el 6,8% y el 18,3% de los pacientes. Un 24% de los pacientes atendidos en alergología y un 5,7% de los atendidos en neumología estaban tratados exclusivamente con broncodilatadores.
Conclusiones:1) la prevalencia en la realización de test para el estudio de la alergia y en el diagnóstico de asma alérgico era mayor en las consultas de ALG que en las de NML. 2) los pacientes visitados en las consultas de NML eran mayores y con asma más severo que los de ALG. 3) Los pacientes más jóvenes de género masculino con menor gravedad del asma atendidos en alergología fueron los que presentaron mayor prevalencia de diagnóstico de asma alérgica. Los autores creen que esto es debido posiblemente a las diferencias de la práctica médica entre especialidades y a los patrones de derivación de los pacientes asmáticos en nuestro país.
DIFERENCIAS INMUNOFENOTÍPICAS Y DE EXPRESIÓN DE QUIMIORRECEPTORES EN POBLACIONES LINFOCITARIAS DE SANGRE PERIFÉRICA ENTRE PACIENTES ASMÁTICOS Y BRONQUÍTICOS CRÓNICOS
J. Barbarroja Escudero*, A. Prieto Martín*, E. Reyes Martín*, H. Barcenilla*, D. Díaz Martín*, J. Flores Segovia**, A. Ruíz Peña**, F. Canseco González** y M. Álvarez-Mon Soto***
*Dpto. Medicina UAH, **Neumología HUPA, ***ESI/Oncología HUPA. Alcalá de Henares.
Antecedentes: Las técnicas de citometría de flujo han mostrado su utilidad para detectar alteraciones en la composición inmunofenotípica y en la expresión de quimiorreceptores de pacientes con distintos procesos inflamatorios de diversa naturaleza.
Objetivos: Comparar las alteraciones inmunofenotípicas y de expresión de quimiorreceptores entre pacientes asmáticos y bronquíticos crónicos.
Métodos: Se estudiaron linfocitos de sangre periférica en 24 pacientes asmáticos y en 20 pacientes bronquíticos crónicos de edades similares. Mediante técnicas de citometría de flujo de cuatro colores se determinaron los antígenos CD3, CD4, CD8, CD19, CD25, CD28, CD45RA, CD45RO, CD56, CD57 y HLA-DR, y la expresión de los quimiorreceptores CCR2, CCR5, CCR6, CXCR3 y CXCR4.
Resultados: En asmáticos se observó un aumento de las subpoblaciones CD4+CD45RA+, CD4+CD28+ y CD4+CD45RO-CD28+, y disminución de las subpoblaciones CD8+CD45RO+ y CD8+ CD45RA+CD45RO+. También se observó una disminución de las poblaciones memoria CD4+CD45RO+CD28+ y CD8+CD45RO+ CD28+ y aumento de la subpoblación CD8+CD45RO-CD28+. Así mismo se objetivó una disminución de la expresión de CD57+ en las poblaciones siguientes: CD4+CD28+, CD4+CD45RO+CD28+, CD4+CD45RO-CD28+ y CD8+CD28+. En cuanto a quimiorreceptores, sólo se observó una sobreexpresión del CXCR3 en la subpoblación CD8+CD28+ en asmáticos respecto a bronquíticos.
Conclusiones: Las técnicas de citometría de flujo demuestran la existencia de diferencias inmunofenotípicas en los linfocitos de sangre periférica de los pacientes asmáticos respecto a bronquíticos. Éstas afectan a las poblaciones CD4 y CD8 incluyendo poblaciones efectoras. En asmáticos existe mayor expresión del CXCR3 en la subpoblación CD8+CD28+ que en bronquíticos. Sin embargo es llamativa la similitud en la expresión de los quimiorreceptores CCR2, CCR5, CCR6 y CXCR4 en ambas patologías.
EL TRATAMIENTO CORTICOIDEO TÓPICO SE ASOCIA A ALTERACIONES DEL INMUNOFENOTIPO Y DE LA EXPRESIÓN DE RECEPTORES DE QUIMIOQUINAS EN LINFOCITOS DE SANGRE PERIFÉRICA DE PACIENTES ASMÁTICOS
J. Barbarroja Escudero*, A. Prieto Martín*, E. Reyes Martín*, H. Barcenilla*, D. Díaz Martín*, E. San Antonio*, E. Alonso Peces**, M. Vázquez Mezquita**, F. Canseco González** y M. Álvarez-Mon Soto***
*Dpto. Medicina UAH, **Neumología HUPA, ***ESI/Oncología HUPA, Alcalá de Henares.
Antecedentes: Se desconoce el posible efecto del tratamiento corticoideo sobre las alteraciones inmunofenotípicas y de expresión de quimiorreceptores en linfocitos de sangre periférica de pacientes con asma.
Métodos: Se estudiaron los linfocitos T y B de sangre periférica en 24 pacientes asmáticos y en 11 controles sanos no fumadores de edades similares. Los pacientes asmáticos se clasificaron en tres grupos de tratamiento: pacientes sin corticoides (n = 6); pacientes hasta 1000 mg/día de fluticasona (n = 12); y pacientes con dosis mayores de 1000 mg/día (n = 6).
Resultados: Los pacientes sin tratamiento presentan aumentos en la población CD4+CD45RO-CD28+ y en la expresión del quimiorreceptor CXCR3 en la población CD8+CD25+ y del CCR6 en las poblaciones CD4 y CD8 recientemente activadas, CD8+CD25+ y CD8+CD25+ brillantes. En pacientes hasta 1000 mg/día se observa aumento de las poblaciones efectoras CD4+CD28-CD57+ y CD4+CD45RO+CD28-CD57+, en la expresión del quimiorreceptor CXCR3 en la población citotóxica CD8+CD28+ y en la del CCR5 en linfocitos T, CD4+CD28+, CD8+CD28+, CD8+CD25+ y CD8+CD25+ brillantes, aunque con disminución de la expresión de CCR2 en los linfocitos T. Con las dosis máximas se observa disminución de las poblaciones CD4+, CD8+CD45RO+, linfocitos T y células T killer, con aumento en la expresión del quimiorreceptor CXCR3 en las poblaciones CD4+, CD4+CD45RO+ y CD4+HLA-DR+, y del CCR6 en CD4+, CD4+CD45RO+, CD4 recientemente activadas, CD4+CD28+, CD4+CD25+ y CD4+CD25+ brillantes.
Conclusiones: El tratamiento corticoideo disminuye de forma dosis dependiente el porcentaje de las células efectoras y memoria, así como la expresión del quimiorreceptor CCR5 sin conseguir alterar la sobreexpresión del CCR6 de varias subpoblaciones linfocitarias. Además, el tratamiento a dosis máximas induce también disminuciones significativas que afectan a los linfocitos T y a los CD3+CD56+.
ESTANDARIZACIÓN DEL PROCEDIMIENTO DE RECOGIDA DE MUESTRAS DE CONDENSADO DE AIRE ESPIRADO (CAE)
J.B. de Lema Palomeque, M. González, N. Calaf, T. Feixas Roma, P. Casan, J. Belda y J. Sanchis
Función Pulmonar H.U. de la Santa Creu i Sant Pau. Barcelona.
Introducción: El CAE permite estudiar la inflamación pulmonar de manera no invasiva. Es un procedimiento de reciente aparición que no está lo suficientemente estandarizado. El volumen de la muestra obtenida es fundamental para evaluar los parámetros inflamatorios.
Objetivo: Evaluar el efecto del tiempo de recolección (min) y el uso de un tubo corrugado (TC) en la línea espiratoria, sobre el volumen final (ml) de la muestra de CAE.
Materiales y métodos: Se utilizó un prototipo ANACON (Biostec-España) capaz de coleccionar el aire espirado y condensarlo a 20ºC, en 5 voluntarios sanos. (Edad: 34-55 años). Se recogieron muestras durante 10 y 15 minutos, con TC intercalado. Cada individuo se encontraba sentado, respirando a volumen circulante y con pinzas nasales. Las condiciones ambientales de recolección fueron: temperatura ambiente: 22-24ºC; humedad relativa 45-50% y presión barométrica 750-760 mmHg.
Resultados: La tabla expresa los resultados obtenidos (ml):
Conclusiones: Los datos sugieren que la variación de tiempo y el uso de un tubo en la línea espiratoria modifican el volumen de la muestra obtenida.
Financiado por SEPAR-ISCIII-RED RESPIRA.
IMPACTO DE LOS PROGRAMAS EDUCATIVOS EN LAS CREENCIAS Y ACTITUDES DEL PACIENTE ASMÁTICO
M. Perpiñá1, J. Sanchis2, P. Casàn2, E. Martínez Moragón3, F. Duce4 y J. Viejo5, En representación del grupo CESEA Neumológico
1Neumología H. U. La Fe. Valencia, 2Neumología H. Universitari de la Santa Creu i Sant Pau. Barcelona, 3Neumología H. Sagunto. Sagunto, 4Alergia Clínico. Zaragoza, 5Neumología H. General Yagüe. Burgos.
Los programas educativos (PE) y la participación activa del asmático en el manejo de su propio proceso constituyen un elemento clave para conseguir un buen control de la enfermedad. Sin embargo, está todavía por definir las interdependencias que se establecen entre la asistencia a PE y aspectos tales como la morbilidad psicológica del sujeto y sus opiniones y juicios relativos a la salud y a la utilidad de los antiasmáticos. Con el fin de analizar estos aspectos, hemos estudiado 395 pacientes (264 mujeres y 131 hombres; edad 39 ± 14 años), en situación estable y diferentes niveles de gravedad (GINA), con una duración del asma de 18 ± 13 años y controlados de forma habitual en consultas especializadas de ámbito hospitalario. Todos ellos cumplimentaron las versiones españolas de los siguientes cuestionarios: Inventario de de Depresión de Beck, Inventario de Ansiedad/estado (STAI/E), Cuestionario de Creencias sobre la salud (CCS) y Cuestionario de Creencias sobre los Medicamentos (CSM). La identificación de las relaciones subyacentes entre todas las variables consideradas se llevó a cabo aplicando un análisis factorial (AF) (componentes principales, rotación varimax, scree-test). El AF reveló la existencia de 3 factores (varianza explicada (VE): 42,3%). El factor 1 (VE: 21,3%) agrupó la no participación en PE con mayor autopercepción de gravedad, temor y poca confianza ante los medicamentos, gran preocupación por el estado de salud (subescalas de abuso, daño y preocupación del CSM; subescalas de frustración, gravedad percibida, barreras y preocupación por la salud del CCS) y puntuaciones más elevadas de ansiedad y depresión. El 2º factor (VE: 13,2%) señaló que cuanto mayor es la gravedad objetiva (GINA), la edad y la duración del asma, mayores son también las creencias sobre la necesidad de la toma de antiasmáticos (subescalas de necesidad y actitud activa del CSM y CCS, respectivamente). El factor 3 (VE: 7,8%) vino a indicar que en las mujeres de menor edad, la participación en PE determina una valoración positiva hacia los efectos de la medicación antiasmática (subescala beneficios percibidos del CCS). El conjunto de estos resultados demuestra que, al menos en el asma persistente, la participación activa en PE influye de manera sustancial en las creencias del individuo sobre la enfermedad y su actitud frente a los medicamentos; la no participación en ellos facilita la existencia de una interpretación fatalista del proceso y de su evolución y un peor estado emocional.
Trabajo subvencionado en parte por GSK y Beca FIS RTIC G03/11.
INCUMPLIMIENTO CON LOS CORTICOIDES INHALADOS EN EL ASMA. FACTORES DETERMINANTES
M. Perpiñá1, J. Sanchis2, P. Casàn2, A. Lloris1, F. Duce3 y J. Viejo4, En representación del grupo CESEA Neumológico
1Neumología H. U. La Fe. Valencia, 2Neumología H. U. de la Santa Creu i Sant Pau. Barcelona, 3Alergia Clínico. Zaragoza, 4Neumología H. General Yagüe. Burgos.
El incumplimiento terapéutico con los corticoides inhalados (CI) en el asma constituye un problema importante en la práctica diaria y su solución pasa, al menos en parte, por conocer mejor cuáles son sus factores determinantes. El presente estudio se ha llevado a cabo con el propósito de identificar en población asmática adulta tales factores y sus posibles interrelaciones. Durante el primer trimestre de 2003, hemos estudiado 395 pacientes (264 mujeres y 131 hombres; edad: 39 ± 14 años) con asma persistente leve (90), moderada (193) o grave (112), en situación estable y controlados regularmente en consultas especializadas. El 32% (127) habían participado en un Programa de Educación en Asma (PEA). Tras recoger sus características clínicas y sociodemográficas, todos ellos cumplimentaron 4 cuestionarios: Inventario de Depresión de Beck, Ansiedad/Estado, Creencias sobre la Salud (CCS) y Creencias sobre los Medicamentos (CSM). De acuerdo con los criterios propuestos por Chambers et al., (Respir Med, 1999;93: 88), 166 (42%) resultaron ser no cumplidores (NC) y 229 (58%) cumplidores (C). Las razones más frecuentes argumentadas por los NC fueron la creencia de que los CI sólo deben utilizarse cuando la enfermedad produce síntomas (40%) y el olvido (38%) De todas las variables consideradas, las únicas que mostraron diferencias entre NC y C fueron la participación o no en PEA, la duración y gravedad del asma (valorada de acuerdo con GINA, la gravedad subjetiva y el dominio gravedad percibida del CCS) y las puntuaciones de las subescala actitud activa frente a la enfermedad del CCS y necesidad de antiasmáticos del CSM) (pruebas t). El análisis de regresión logística identificó como factores asociados con el uso regular de CI: a) el haber participado en un PEA (OR: 1,6; IC95%: 1-2,6); b) el convencimiento sobre la necesidad de la toma de antiasmáticos (OR: 1,2; IC95%: 1,1-1,3); y c) el percibir al asma como un problema importante (OR: 0,18; IC95%: 0,7-0,9) (bondad de ajuste de Hosmer-Lemeshow: 5,5; p: 0,7). Estos resultados señalan que incluso en asmáticos controlados en consultas especializadas, la tasa de incumplimiento es elevada y multideterminada e indican la importancia de las estrategias educativas para conseguir una adherencia mantenida con los CI.
Trabajo subvencionado en parte por GSK y Beca FIS RTIC G03/11.
INFLUENCIA DE LA UTILIZACIÓN DE INHALADORES ANTIASMÁTICOS EN LA ESTIMACIÓN DEL NIVEL DE ETANOL EN AIRE ESPIRADO MEDIDO POR ALCOHOLÍMETROS
J.M. Ignacio García1,2, M.J. Chocrón Giraldez1, J. Almenara Barrios3 y C. Hita4
1Neumología Hospital Serranía de Ronda. Ronda - Málaga, 2Departamento Farmacología Universidad de Cádiz. Cádiz, 3Area de Medicina Preventiva y Salud Pública Universidad de Cádiz. Cádiz, 4Residente de Medicina Familiar y Comunitaria Hospital Axarquía. Velez-Málaga.
Introducción: La interferencias en las pruebas del alcoholímetro es motivo de preocupación para pacientes y autoridades responsables. Diversas sustancias que continen etanol, entre ellas algunos medicamentos en aerosol, producen medidas en el etilómetro si se ingiere minutos antes de la prueba. En el presente trabajo se analiza la influencia de diversos aerosoles antiasmáticos sobre el test de determinación de alcohol en aire espirado mediante el empleo de etilómetros.
Pacientes y métodos: 69 pacientes voluntarios con asma clinicamente estable participan en el estudio Las siguientes medicaciones antiasmáticas fueron evaluadas: con excipiente alcohólico fue incluido salbutamol (Buto-Asma - Aldo Unión-), sin excipiente alcohólico en sistema MDI fueron incluidos: salbutamol -ventolin-, formoterol -foradil-, salmeterol -inaspir, budesonida -pulmicort-, fluticasona -flixotide y en polvo seco salmeterol + fluticasona accuhaler -seretide accuhaler-, budesonida turbuhaler -pulmicort turbuhaler-, formoterol + budesonida turbuhaler -symbicort turbuhaler- y terbutalina tubuhaler -terbasmin turbuhaler. Los sujetos se sometieron a la prueba del alcoholímetro antes del tratamiento, al minuto y a los 5 minutos despues de la administración. El etilómetro utilizado fue de tipo evidencial, modelo alcotest 7110 MK III. El análisis estadistico se realizó con los paquetes estadísiticos EPI-INFO y SPSS 10.
Resultados: Todos los sujetos estaban libre del alcohol al inicio del estudio; en la lectura realizada al minuto de la toma del inhalador tipo MDI sólo el 36,2% (25 pacientes) daban lecturas negativas: en el 62,3% de los pacientes la lectura del alcoholímetros era considerada una interferencia o bien nos indicaba, en papel, que las diferencias entre las dos medidas de alcohol realizadas eran importantes. Un sujeto mostró una lectura final postiva (0,07 mg/l). En los pacientes que tomaron inhaladores de polvo seco la lectura al minuto fue siempre negativa. La lectura realizada a los 5 minutos después de la toma de los inhaladores fue negativa en todos en todos los casos.
Conclusiones: El uso de inhaladores tipo MDI con propelente como vehículo puede causar falsos positivos cuando se mide con alcoholímetros de tipo evidencial. Estos efectos son transitorios y puede prevenirse retrasando la realización del test 5-10 minutos después de la toma del inhalador.
Trabajo subvencionado por la Asociación AEPRE y por la Junta de Andalucía III Plan Andaluz de Investigación)
MÉTODO PARA AMPLIFICAR CULTIVOS PRIMARIOS DE CÉLULAS EPITELIALES BRONQUIALES
G. Margarit, J. Belda, P. Casan, C. León, J. Castella y J. Sanchis
Respiratorio Hospital de la Santa. Creu i Sant Pau. Facultad de Medicina. UAB. Barcelona.
Introducción: Los cultivos de células epiteliales bronquiales son un buen modelo para el estudio de enfermedades pulmonares, pero son difíciles de reproducir y se obtienen un número muy limitado de células.
Objetivo: Desarrollar un método que incremente la producción de células epiteliales bronquiales humanas en cultivos primarios.
Material y métodos: Se sembraron explantes procedentes de muestras quirúrgicas (9) y biopsias endoscópicas (3) en placas recubiertas de colágeno tipo I con medio de cultivo 199 suplementado para células epiteliales bronquiales (Devalia et al. Respir Med 1990;84:303-312). Al iniciarse proliferación celular a su alrededor, fueron extraídos y subcultivados sucesivamente. Las células restantes se tripsinizaron tras alcanzar más del 50% de confluencia. Se valoró el número de células obtenidas, la viabilidad y la citoqueratina-7.
Resultados: El número total de células obtenidas con este método superó en una media de tres veces el número de células epiteliales bronquiales humanas obtenidas en cultivos primarios simples. El número máximo de pases fue 5, la viabilidad media fue 91,9 (DE: 11,7) % y el porcentaje de células positivas para citoqueratina-7, 30,71 (DE:10,68)%.
Conclusión: El método descrito de ampliación de los cultivos celulares permite incrementar significativamente el número de células obtenidas y, por lo tanto, la complejidad de los estudios realizables.
Financiado por SEPAR-ISCIII-RED RESPIRA.
ÓXIDO NÍTRICO EN AIRE EXHALADO: VALORES DE REFERENCIA
P. Marcos Rodríguez, G. Rodríguez Trigo, C. Montero Martínez, A. Souto Alonso, S. Pérez Bogerd y H. Verea Hernando
Neumología C.H.U. Juan Canalejo. A Coruña.
Introducción: El óxido nítrico en aire exhalado (NOe) es un marcador de inflamación de la vía aérea cada vez más utilizado en Neumología. Son pocos los estudios que analizan los valores de NOe en población sana y con resultados divergentes en función del equipo empleado.
Objetivo: Establecer valores de referencia de NOe en población adulta sana.
Métodos: Se realizó la medición de NOe (equipo NIOX, Aerocrine, Sweden) siguiendo las recomendaciones de la ATS (Am J Respir Crit Care Med 1999;160:2104-2117). Se incluyeron sujetos adultos sanos entre 18 y 60 años, no fumadores. Se excluyeron aquellos que referían asma, rinitis, atopia o historia clínica compatible con alguna de ellas. También se eliminaron del análisis los sujetos con síntomas de infección respiratoria de vías altas o bajas en las 3 semanas previas a la determinación y los que estuvieran tomando algun fármaco.
Resultados: Se incluyeron 83 sujetos de edad media 32 años (DS 8, rango: 19-56), 32 hombres (38%) y 52 mujeres (62%). La determinación se realizó tras una media de 3,7 horas (DS 1,8) después de la última ingesta entre las 17 y 21h. El valor de NOe fue de 18 ppb, DS 11, rango: 2-54. No se encontró correlación del NOe con la edad. El NOe fue significativamente superior en mujeres (22 ppb) frente a hombres (15 ppb), p 0,003.
Conclusiones:1) El valor medio de óxido nítrico en aire exhalado en sujetos sanos entre 18 y 60 años es de 18 ppb. 2) El NOe es superior en mujeres.
RELACIÓN ENTRE LOS ÍNDICES DE REACTIVIDAD BRONQUIAL A LA HISTAMINA Y LA EOSINOFILIA PERIFÉRICA
J. Fernández-Lahera, A. Viñas Calvo, F. García Río, J.M. Pino García, I. Fernández-Navarro, S. Alcolea, M.T. Ramírez Prieto, C. Villasante Fernández-Montes y J. Villamor León
Neumología Hospital Universitario La Paz. Madrid.
Objetivo: Analizar la relación entre diferentes índices de reactividad bronquial y la eosinofilia en sangre periférica.
Metodología: Fueron incluidos en el estudio 602 pacientes remitidos de forma consecutiva durante dos años para realización de provocación bronquial. Se trataba de 391 mujeres y 211 hombres, con una edad media de 38 ± 18 años. Un 21% de los sujetos eran fumadores activos y en un 37% de los casos, existía historia de atopia. La provocación bronquial se realizó según la normativa de la ERS'93, administrando dosis progresivas de difosfato de histamina, mediante un dosímetro APS-pro (Jaeger), hasta una dosis máxima acumulada de 9,4 mmoles. Dos minutos después de cada nebulización, se midió el FEV1 y se consideró que la provocación era positiva cuando la caída del FEV1 superaba el 20%. El resultado se expresó como PD20 o dosis que producía una caída del 20% en el FEV1. Se calcularon los siguientes índices de reactividad: pendiente de la curva dosis-respuesta (DRS), índice continuo de respuesta (CRI) e índice de reactividad bronquial (BRI). En todos los casos, se determinó el cambio del FEV1 con respecto al valor basal y con respecto al post-diluyente. La cifra de eosinófilos en sangre periférica se determinó mediante un equipo automatizado (SMA-4).
Resultados: La provocación bronquial por histamina resultó positiva en 177 sujetos (29%), con una PD20 de 2,66 ± 2,44 mmol. En la totalidad de pacientes estudiados, los sujetos con hiperrespuesta bronquial mostraron un mayor grado de eosinofilia periférica que los sujetos sin hiperrespuesta (122 ± 129 vs 90 ± 76. 103/mL, p = 0,007). Los pacientes con hiperrespuesta bronquial también presentaban una mayor DRS, tanto con respecto al valor basal (182,20 ± 647,40 vs 3,72 ± 6,11%/mmol, p < 0,001) como al post-diluyente (126,86 ± 447,61 vs 3,21 ± 3,89%/mmol, p < 0,001), y un CRI superior, también con respecto al basal (1,45 ± 1,21 vs 0,44 ± 0,41, p < 0,001) y al post-diluyente (1,44 ± 0,62 vs 0,30 ± 1,07, p < 0,001). Por el contrario, el BRI basal y post-diluyente resultaron menores en los pacientes con hiperrespuesta (9,58 ± 39,96 vs 12,06 ± 6,83 y 9,36 ± 38,87 vs 11,36 ± 11,66, respectivamente) (p < 0,001). La cifra de eosinófilos en sangre periférica no se relacionó con la PD20 (r = 0,171), ni con la DRS o el CRI. En la totalidad de sujetos estudiados, se apreció una relación entre los eosinófilos en sangre periférica y el BRI basal (r = 0,290, p < 0,01) o el BRI post-diluyente (r = 0,279, p < 0,01). En los pacientes con hiperrespuesta bronquial, los eosinófilos en sangre periférica también se relacionaron en el BRI basal (r = 0,387, p < 0,01) y el BRI post-diluyente (r = 0,394, p < 0,01).
Conclusión: El índice de reactividad bronquial es un parámetro de la curva dosis-respuesta a la provocación bronquial por histamina que alcanza una relación significativa, aunque débil, con la cifra de eosinófilos en sangre periférica.
RESPUESTA FUNCIONAL PULMONAR Y CELULAR EN EL ESPUTO INDUCIDO DE LA BRONCOPROVOCACIÓN CON ADENOSINA 5'-MONOFOSFATO EN PACIENTES CON ASMA
E. Polverino, F.P. Gómez, D. Celis, A. Peña, J.A. Barberà, J. Roca y R. Rodríguez-Roisin
Pneumología Hospital Clínic, IDIBAPS. Barcelona.
Se ha sugerido que las pruebas broncoprovocación (PBP) mediante estímulo indirecto, como la adenosina 5'-monofosfato (AMP), son más representativas del estado inflamatorio de las vías aéreas que las PBP por estímulo directo (metacolina [MTH]). Por consiguiente, la PBP con AMP es en la actualidad frecuentemente utilizada en investigaciones clínicas aunque los mecanismos fisiopatológicos subyacentes no son completamente conocidos. En el presente estudio investigamos los efectos funcionales de la PBP con AMP, incluyendo las relaciones ventilación-perfusión (VA/Q) como marcador del compromiso de las vías aéreas periféricas, y la composición celular del esputo inducido. Los resultados fueron comparados con los obtenidos utilizando MTH. Se siguió un diseño simple ciego, aleatorizado y cruzado con un intervalo de una semana. Se incluyeron 12 pacientes con asma leve, no fumadores (FEV1, 92 ±(DE)14% ref.; edad, 25 ± 3 años) que fueron evaluados en condiciones basales y a los 5, 15 y 45 minutos de una respuesta diana establecida por la reducción del FEV1 >= 30% (33 ± 4% con AMP y 35 ± 6% con MTH). El esputo inducido fue realizado antes (reclutamiento) y a las 4 horas de la PBP con AMP y MTH. En comparación con las condiciones basales, a los 5 minutos de la PBP se observó en ambas pruebas reducción de la PaO2 (AMP, -31 ± 10 mmHg; MTH, -32 ± 12 mmHg) y aumento del AaPO2 (AMP, +25 ± 8 mmHg; MTH, +28 ± 10 mmHg) como consecuencia del desarrollo de desequilibrio VA/Q (DDISP R-E*, AMP, +3,8 ± 2,4; MTH, +4.6 ± 2,4). A los 5 y 15 min de la PBP con AMP se observó, respectivamente, el incremento del gasto cardiaco (de 5,7 ± 1,2 a 6,7 ± 1,3 L·min-1, p < 0,05) y del consumo de oxígeno (de 197 ± 33 a 218 ± 48 L·min-1, p < 0,05), probablemente por un efecto inotrópico del AMP. Además, la administración de AMP indujo un incremento significativo de los neutrófilos en el esputo (de 48 ± 21% a 62 ± 18%, p < 0.05), en ausencia de cambios en los eosinófilos. En conclusión, en pacientes con asma leve la broncoprovocación con AMP produce una respuesta neutrofílica junto con una intensa broncoconstricción y alteraciones del intercambio gaseoso de intensidad equivalentes. Por el contrario, la metacolina provoca alteraciones similares de la función pulmonar sin que se produzcan cambios en la composición celular del esputo inducido.
Subvencionado por FIS 020558, 2001SGR00386, C03/11 (ISCIII) y SEPAR 2001.
VALIDEZ CONCURRENTE DE LOS CUESTIONARIOS CREENCIAS SOBRE LA SALUD Y CREENCIAS SOBRE LOS MEDICAMENTOS
M. Perpiñá1, J. Sanchis2, P. Casàn2, E. Martínez Moragón3, F. Duce4 y J. Viejo5, En representación del Grupo CESEA Neumológico
1Neumología H. U. La Fe. Valencia, 2Neumología H.U. de la Santa Creu i Sant Pau. Barcelona, 3Neumología H. Sagunto. Sagunto, 4Alergia Clinico. Zaragoza, 5Neumología H. General Yagüe. Burgos.
El Cuestionario de Creencias sobre la Salud (CCS) y el Cuestionario de Creencias sobre los Medicamentos (CSM) son dos inventarios autoadministrados, con propiedades métricas adecuadas y traducidos recientemente para su posible aplicación en población asmática española. El CCS (19 frases en 6 dominios: actitud activa, barreras, beneficios percibidos, frustración, preocupación por la salud y gravedad percibida) evalúa opiniones acerca de la salud y la enfermedad asmática. El CSM (18 items en 4 subescalas: abuso, daño, necesidad y preocupación) rastrea los juicios del individuo sobre los medicamentos en general y los antiasmáticos en particular. El objetivo del presente trabajo ha sido determinar las interrrelaciones existentes entre las actitudes y valoraciones que los diferentes dominios de uno y otro cuestionario pretenden medir (validez concurrente) y su asociación con edad, sexo, morbilidad clínica (GINA y duración de la enfermedad) y estado emocional (evaluado mediante los inventarios de Beck para la depresión y STAI/E para la ansiedad). Para ello hemos estudiado 395 asmáticos (264 mujeres y 131 hombres; edad: 39 ± 14 años) con asma persistente leve (90), moderada (193) o grave (112), en situación estable y reclutados en las consultas especializadas de diferentes hospitales del pais, donde eran controlados regularmente. El análisis factorial conjunto de todas estas variables (componentes principales, rotación varimax, scree-test) identificó 3 dimensiones (varianza explicada (VE): 44%). La primera de ellas (VE: 22%) englobó la ansiedad y la depresión con actitudes negativas hacia la salud y los medicamentos, preocupación por los efectos indeseables de los mismos y falta de confianza en las propias capacidades para controlar el asma (subescalas frustración, gravedad percivida, barreras y preocupación por la salud del CCS, y preocupación, daño y abuso del CSM). La segunda dimensión (VE: 14%) emparejó las variables de morbilidad clínica (GINA y duración del asma) y edad, con una conciencia de dependencia de los antiasmáticos (subescala de necesidad del CSM) y una actitud activa y colaboradora ante el médico (subescala actitud activa del CCS). El tercer factor (VE: 8%) asoció el hecho de ser mujer y joven con una posición realista acerca de la utilidad de los medicamentos (subescala beneficios percibidos del CCS). Estos datos indican que los dos cuestionarios valoran aspectos similares pero no idénticos relativos a las creencias y juicios de valor que el paciente muestra sobre su salud y los medicamentos y que tales juicios se asocian de manera diferencial con las facetas clínicas, demográficas y psicológicas estudiadas. La validez concurrente del CCS y CSM parece por tanto satisfactoria.
Trabajo subvencionado en parte por GSK y Beca FIS RTIC G03/11.