Históricamente se ha asumido que las unidades de cuidados intermedios respiratorios (UCIR) eran estructuras eficientes por los costes evitados atribuibles a la reducción de los ingresos en las unidades de cuidados intensivos (UCI) y eficaces por la especialización neumológica.
MétodosSe evaluó el número de ingresos y mortalidad en la unidad, histórica y en el año 2016. Ese año además se describieron los grupos relacionados de diagnóstico (GRD) agrupados y el coste evitado por estancia en UCI en relación con todos los capítulos presupuestarios. Se realizó un análisis multivariante para asociar costes a pesos medios y complejidad y se realizó una regresión logística múltiple sobre la totalidad de enfermos ingresados de 2004 a 2017 para describir las variables asociadas a la mortalidad en nuestra unidad.
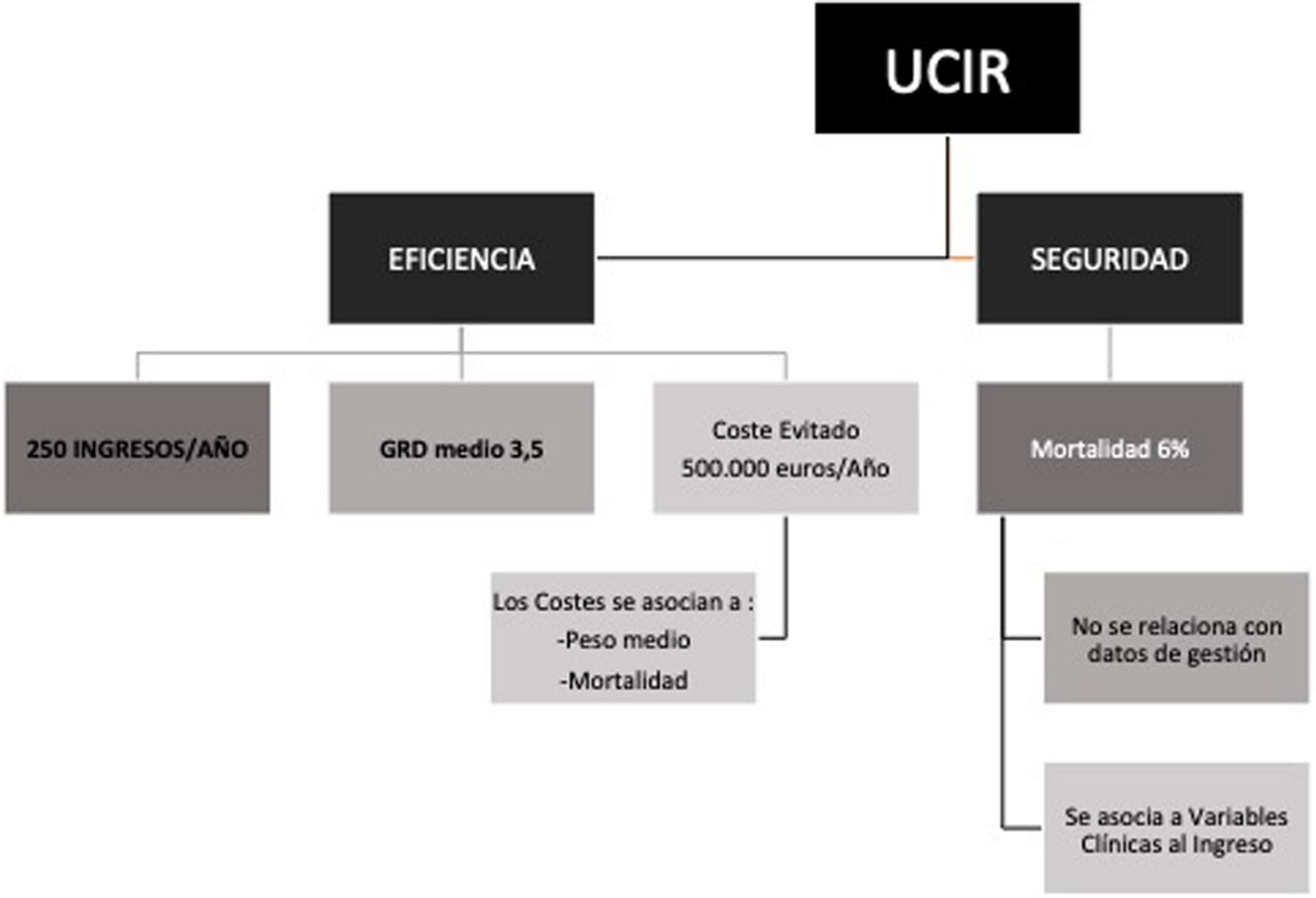
ResultadosLa UCIR evita un coste al hospital de 500.000€/año al reducir días de estancia en las UCI. El análisis sobre la cohorte de 2016 describe que los costes se asocian al peso medio y mortalidad, y por tanto, a la complejidad. El análisis de regresión logística multivariante sobre la cohorte de 2004-2017 describe la frecuencia respiratoria, la leucopenia, la anemia, la hiperpotasemia y la acidosis como las variables que mejor se asocian con la mortalidad. El área bajo la curva para el modelo logístico fue de 0,75.
ConclusiónLa UCIR analizada ha demostrado ser eficiente en términos de «coste evitado» y ahorro ligado a la complejidad. Nuestros resultados sugieren que las UCIR son un entorno seguro para los pacientes al tener una mortalidad menor que otras unidades similares.
Historically, it has been assumed that Intermediate Respiratory Care Units (IRCU) were efficient, because they saved costs by reducing the number of admissions to intensive care units (ICU), and effective, because they specialized in respiratory diseases.
MethodsThe number of IRCU admissions and mortality rate, historically and in 2016, were evaluated. For 2016, the grouped Related Diagnostic Groups (DRGs) were also described, and the savings achieved under all budgetary headings by avoiding UCI stays were calculated. A multivariate analysis was performed to associate costs with mean weights and complexity, and multiple logistic regression was performed on all patients admitted from 2004 to 2017 to describe the variables associated with mortality in our unit.
ResultsAn IRCU generates savings of €500,000/year by reducing length of ICU stay. Analysis of the 2016 cohort shows that costs correlate with mean weight and mortality, and consequently complexity. The multivariate logistic regression analysis of the 2004-2017 cohort found respiratory frequency, leukopenia, anemia, hyperkalemia, and acidosis to be the variables best associated with mortality. The area under the curve for the logistic model was 0.75.
ConclusionThe IRCU analyzed in our study was efficient in terms of ‘avoided costs’ and savings associated with complexity. Our results suggest that IRCUs have a lower mortality rate than other similar units, and are therefore a safe environment for patients.
Una unidad de cuidados intermedios respiratorios (UCIR) se define como un área de monitorización y asistencia a pacientes con insuficiencia respiratoria aguda que requieren ventilación no invasiva (VNI)1 y/u oxigenoterapia de alto flujo como parte de su tratamiento. Estas unidades pueden atender a pacientes que no precisan o no se benefician del ingreso en una UCI tradicional, pero que por su complejidad tampoco podrían recibir unos cuidados adecuados en una sala convencional de hospitalización2. Hasta un 40% de los pacientes ingresados en una UCI no precisan intubación, solo el 40% de los casos de insuficiencia respiratoria aguda requieren ventilación mecánica invasiva (VMI) y hasta un 60% del tiempo de esta VMI se emplea en su retirada o destete1, lo que podría alertarnos de una inadecuada gestión de los recursos disponibles en UCI. En Europa, solo el 9% de las UCIR están ubicadas físicamente dentro de las UCI generales, aunque esta tasa está aumentando a nivel mundial3. A día de hoy, la mayoría de estas unidades o bien se integran dentro de la zona de hospitalización de Neumología (59%), o constituyen una unidad independiente (25%)4,5.
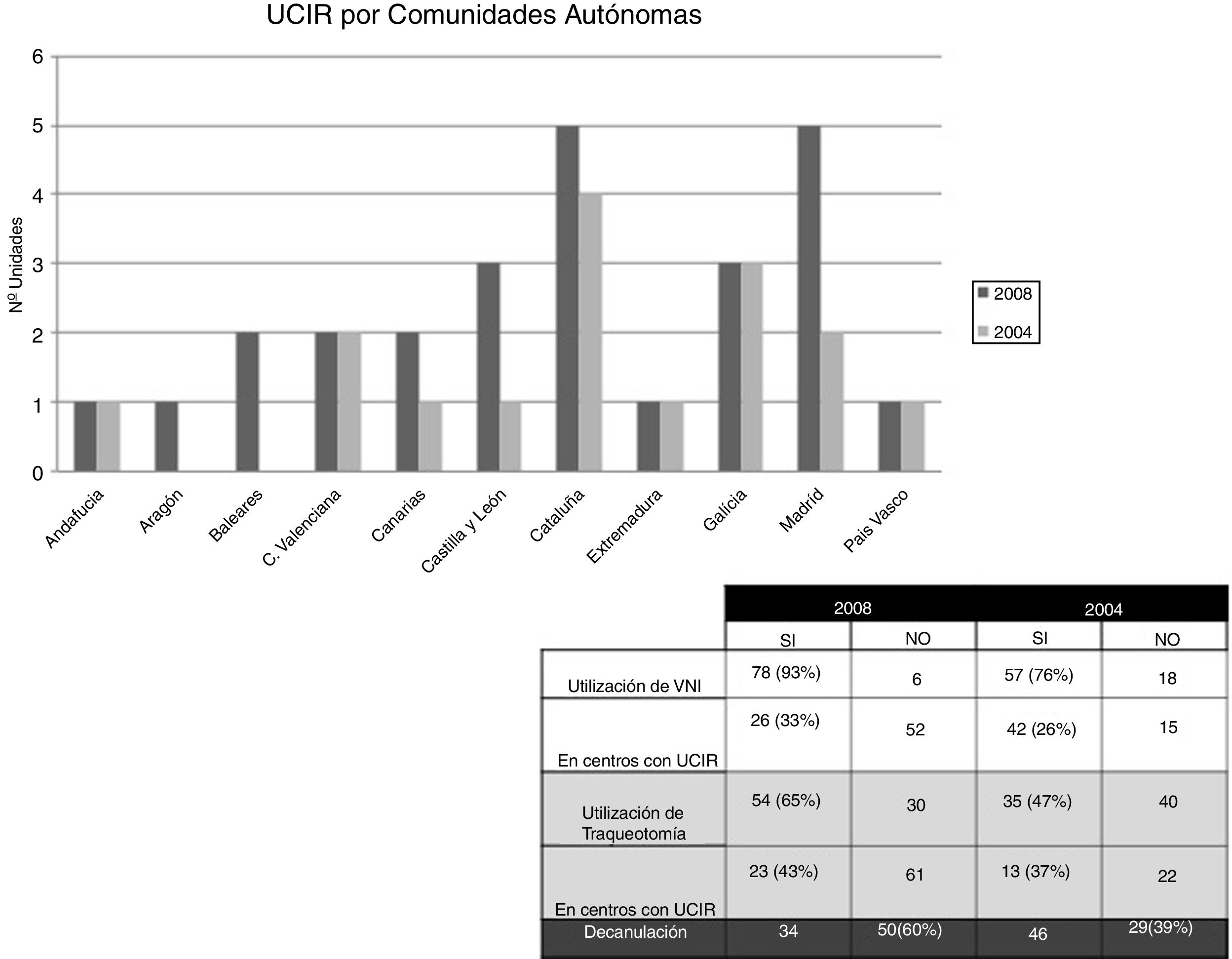
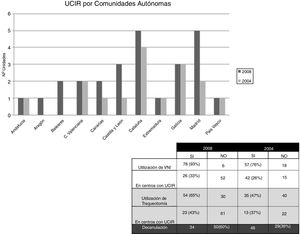
En el caso concreto de España, se comienza a conocer el grado de implantación de las UCIR a través de 2 encuestas realizadas por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) en los años 20046 y 20087. En ellas se observaba, en primer lugar, un incremento de un 10% aproximadamente en el número de estas unidades en las diferentes comunidades autónomas. Según estos mismos estudios, el 78% de estas unidades eran estructuras dependientes de Neumología.
En segundo lugar, estos sondeos también mostraban un incremento en la utilización de la VNI y la VMI por traqueotomía en estas unidades específicas, cuyo promedio de camas se mantenía estable en 4 por unidad (fig. 1).
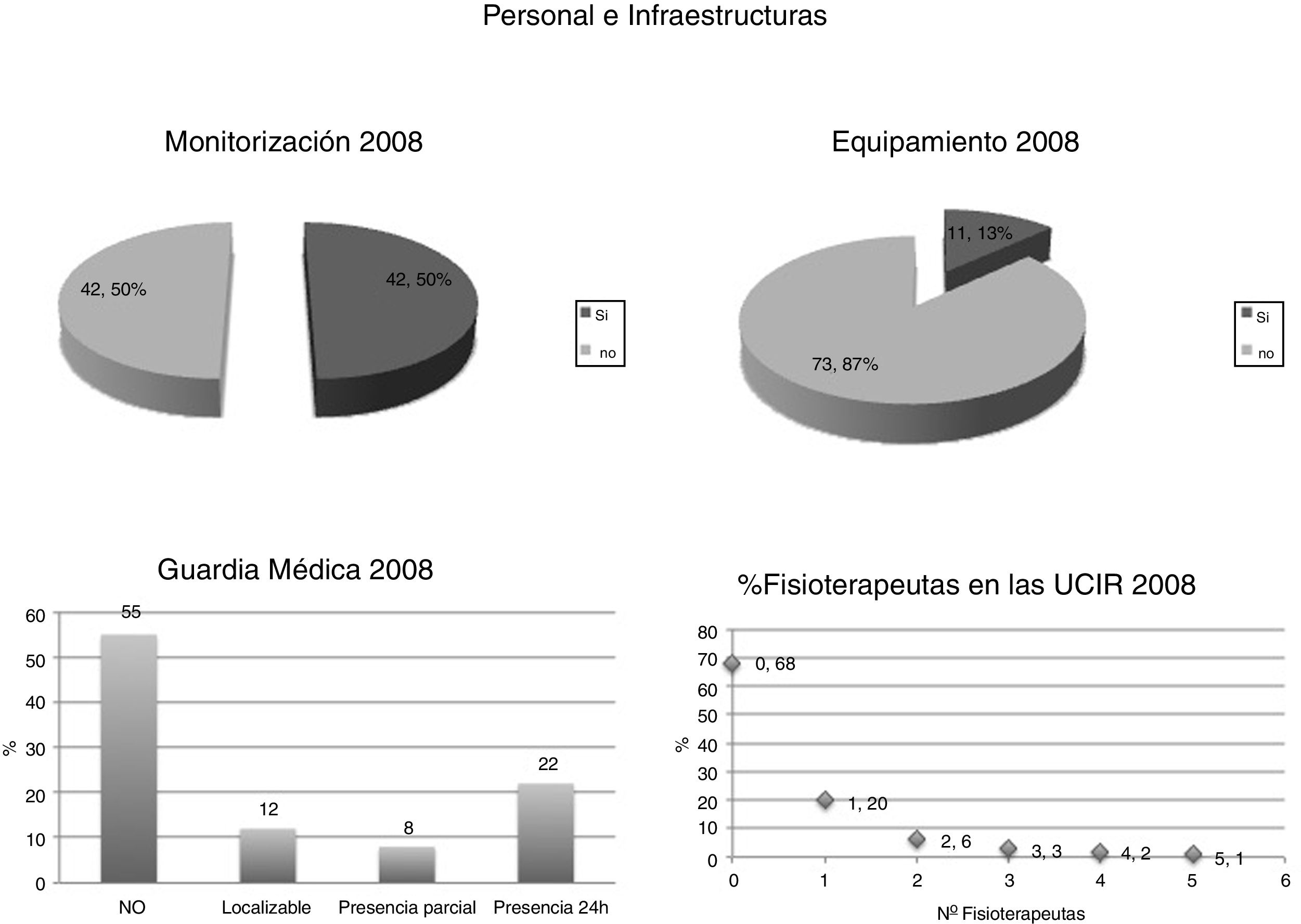
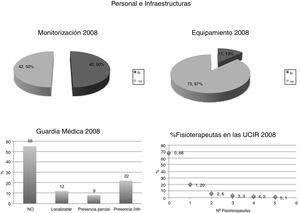
Al analizar las características de las unidades creadas en esos 4 años, estas encuestas evidenciaban que: el 64% de las nuevas UCIR no disponían de médicos internos residentes; el 68% no disponían de fisioterapeuta propio, y hasta un 55% no disponían de ninguna estructura de guardia. Adicionalmente, en 2008 el 50% de las UCIR carecían de monitorización específica y un 87% no estaban dotadas de equipamiento específico recomendado. De todo ello se desprende que el incremento en el número de unidades no se acompañó de una mejora en los recursos humanos ni materiales (fig. 2).
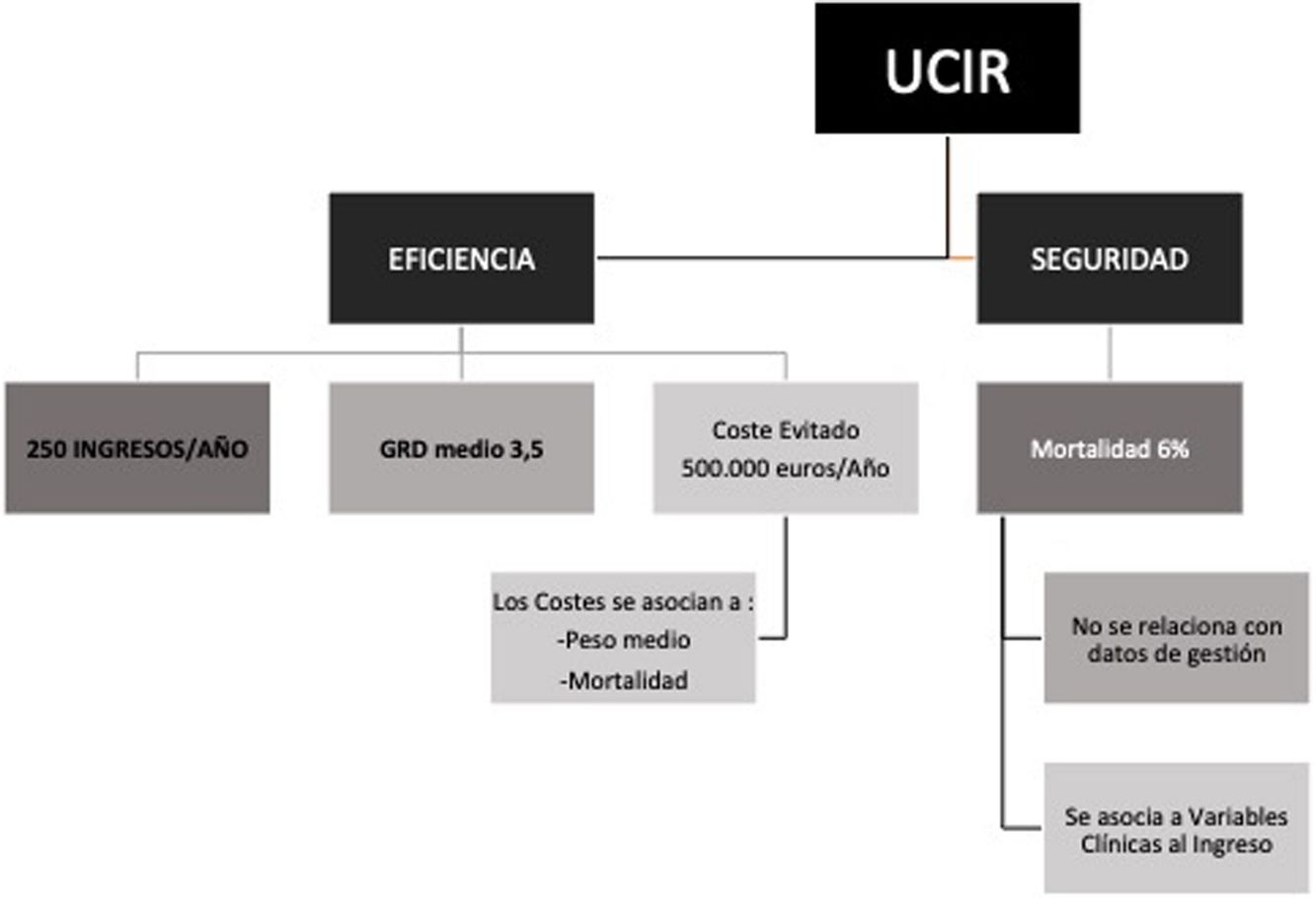
La implantación de las UCIR no es todavía universal en nuestro medio y existen aún muchos pacientes que, sin necesitarlo, deben recibir asistencia en las UCI por carecer los centros de una unidad de cuidados intermedios de alta complejidad, con el consiguiente incremento de gasto asistencial y limitación en la utilización de los recursos adecuados en cada caso. El objetivo de este estudio es realizar un análisis de los costes de una UCIR de un hospital general para conocer el gasto anual asociado a su complejidad y su potencial eficiencia en relación con el coste evitado. Para ello se analizaron los costes atribuibles al año 2016 y los costes previstos en el caso de haberse ubicado a los pacientes en la UCI de nuestro centro. Adicionalmente, como objetivo secundario, se analizan los factores que más se relacionan con los costes para determinar su impacto en el coste final y se analiza la mortalidad de la unidad en ese año y a lo largo de su historia para así poder aislar los factores predictores de mortalidad de la unidad.
Materiales y métodosEl estudio y análisis de los datos de los pacientes fue avalado por el Comité de Ética del Hospital Universitario Fundación Jiménez Díaz (HUFJD).
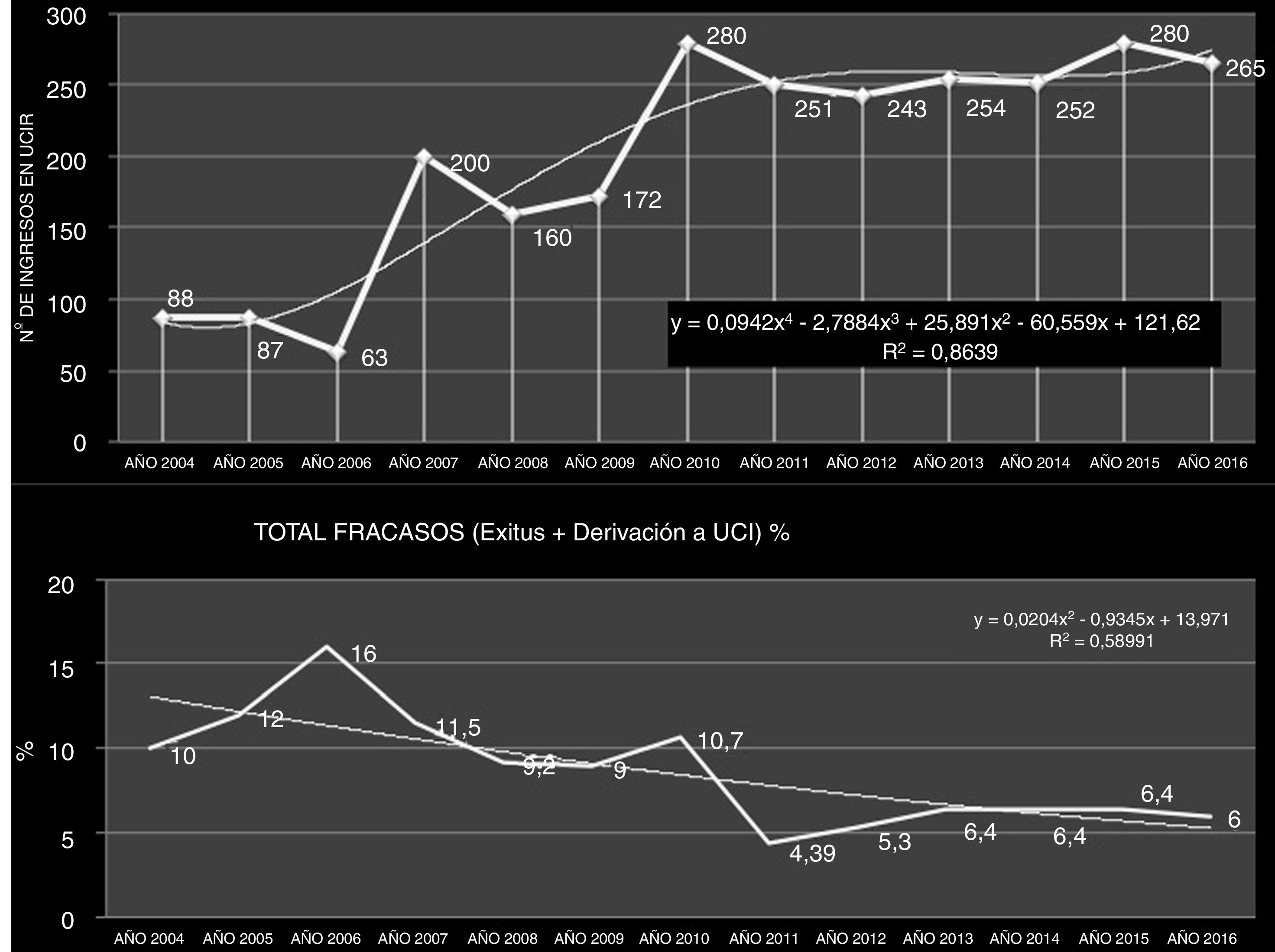
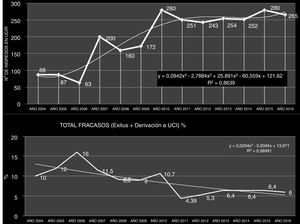
Características de la UnidadLa UCIR del HUFJD, analizada en este estudio, dispone de 5 camas, pudiendo alcanzar 8 en los periodos de mayor necesidad asistencial. La figura 3 recoge la evolución del número de ingresos y fracasos (incluye fallecimiento y derivación a la UCI) existentes en la unidad desde el año 2004.
Análisis de los costes de la Unidad de Cuidados Intermedios Respiratorios cohorte 2016En el año 2016 ingresaron 250 pacientes en la unidad cuyas características globales aparecen en la tabla 1. Se calcularon los costes de personal teniendo en cuenta la totalidad de la plantilla existente en todos los turnos de trabajo y el convenio actual vigente8. Se accedió a una información completa del coste directo de todos los apartados que corresponden a este capítulo, que se distribuyeron en material sanitario y de consumo del paciente (fármacos y radiología, electricidad), instrumental, vestuario y otros (gases medicinales, luz, limpieza, mantenimiento, material de oficina, alimentación, etc.).
Perfil global de la cohorte para el año 2016 y cohorte global de 2004-2017
| Características | Valor periodo 2016 | Valor periodo 2004-2017 |
|---|---|---|
| Años de estudio | 1 | 13 |
| Número de pacientes | 250 | 1.966 |
| Edad media (años) | 71±16 | 75±14 |
| Sexo (hombre %/mujer %) | 40/60 | 37/63 |
| Causas de ingreso (%) | ||
| Médica | 58 | 66 |
| Quirúrgica | 42 | 33 |
| Broncoscopia de riesgo | 7 | 5 |
| Tratamiento con VNI (%) | 57 | 77 |
| Tratamiento con OAF (%) | 22 | 8 |
| Destete VMI (%) | 21 | 15 |
| Uso de fármacos vasoactivos (%) | 33 | 26 |
| Postoperatorios (%) | 48 | 43 |
OAF: oxigenoterapia de alto flujo; VMI: ventilación mecánica invasiva (destete de traqueotomía); VNI: ventilación no invasiva.
El consumo de productos farmacéuticos se distribuyó en función de su uso medido en unidosis. Los equipos amortizados no se incluyeron dentro del inventario por no presentar valor alguno amortizable.
Se realizó una revisión de las historias clínicas de los 250 pacientes ingresados en el año 2016 y se contabilizaron todos los perfiles analíticos y todas las pruebas radiológicas realizadas en ese año.
Para analizar el coste evitado por la UCIR, se calcularon los días de estancia media anual en dicha unidad, y se les atribuyó el coste teórico de cama estimado para el tramo 1 de la UCI, según la clasificación del Ministerio de Sanidad, que diferencia 3 tramos de complejidad para UCI9. La diferencia entre el coste real calculado para la UCIR (tabla 2) y el coste estimado para la UCI se consideró como el coste evitado.
La posible relación entre cada una de las variables (peso, estancia, nivel de enfermedad y nivel de mortalidad) y los costes se analizó estadísticamente mediante los modelos de regresión lineal.
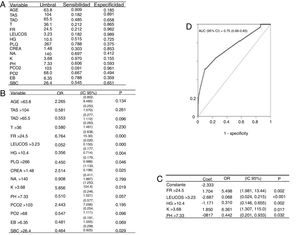
Factores predictores de mortalidad en la Unidad de Cuidados Intermedios Respiratorios cohorte 2004-2017La posible relación entre cada una de las variables (grupos de diagnóstico relacionado o GRD, estancia, nivel de enfermedad y nivel de mortalidad) y la mortalidad se analizó mediante modelos de regresión de Poisson. Este modelo recoge la mortalidad de la UCIR en el periodo de 2004 a 2017. Mediante este procedimiento se analizaron los valores de riesgo relativo (RR), error estándar, intervalo de confianza al 95% y el valor de p de cada variable, para ver si alguna se relacionaba con la mortalidad. Se realizó a continuación un modelo de regresión logística univariable con los datos recogidos al ingreso. Usando curvas ROC y la estadística J de Youden, se obtuvo el punto de corte que mejor predice la mortalidad para cada una de las variables. Se definió una clasificación binaria para cada parámetro en función de los puntos de corte y los parámetros seleccionados (p<0,05) para alimentar el modelo de regresión logística multivariable. El método para construir el modelo multivariable fue el de pasos hacia adelante (forward stepwise). Para la construcción del modelo no se tuvo en cuenta la relevancia clínica, únicamente la relevancia estadística. El área bajo la curva (AUC), la sensibilidad y la especificidad se calcularon utilizando una curva ROC correspondiente al modelo multivariable, que informa sobre la capacidad predictiva de este modelo. El método bootstrap recogió la validación interna del modelo y la bondad de ajuste realizada mediante la prueba de Hosmer y Lemeshow.
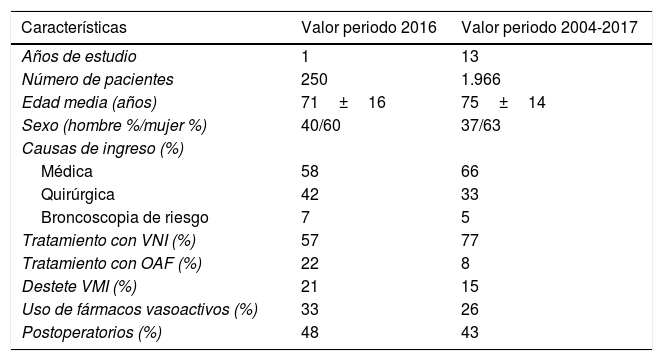
ResultadosCaracterísticas de la UnidadEl número de pacientes ingresados en 2016 fue de 250, con un total de 1.390 días de estancia. El valor medio de GRD en el año 2016 en la UCIR fue de 3,59±2,59. La estancia media fue de 5,62 días. El nivel de gravedad fue 3,44±0,58, y el de mortalidad, 3,36±0,77 (evaluados mediante la escala de 1-4)10. La figura 3 muestra el incremento temporal existente en el periodo 2004-2017 en el número de ingresos y la estabilidad alcanzada en las cifras de mortalidad en ese mismo periodo. La tabla 1 muestra las características de la cohorte del año 2016.
Análisis de los costes de la Unidad de Cuidados Intermedios Respiratorios cohorte 2016En el material adicional se incluyen los datos acerca del material e infraestructura de la unidad (tabla 1 del material adicional), los criterios actuales de ingreso (tabla 2 del material adicional) y las características generales de los pacientes clasificados por GRD (tabla 3 del material adicional).
Las tablas 4-8 del material adicional muestran los gastos de la UCIR en 2016 para los capítulos de recursos humanos, consumos y gastos de farmacia y radiología, respectivamente.
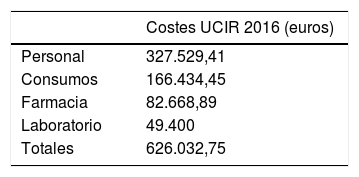
El coste total de la UCIR en la anualidad de 2016, resultado de la suma de las categorías descritas, ascendió a la cantidad de 626.032,75€ (tabla 2).
La UCIR evitó al hospital un gasto de 1.390 estancias de UCI, con un valor teórico comprendido entre 969.066,3 (tramo 3: 697,17€/día) y 1.119.450,4 (tramo 1: 805,36€/día, utilizado en el presente estudio). Asumiendo el gasto propio de la UCIR (tabla 2), el gasto real anual evitado oscilaría entre 343.033,55 y 493.417,65€/año.
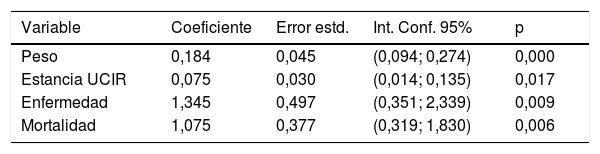
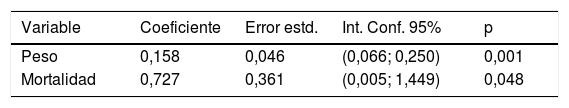
El análisis de las variables que más se asociaban a los costes se realizó por separado mediante los modelos univariables en el que cada variable fue analizada de manera independiente frente al factor coste (tabla 3); se observó que todas las variables del modelo, peso medio, estancia media, nivel de enfermedad y de mortalidad se asociaron con los costes. Posteriormente, al introducir todas las variables en su conjunto, se obtuvo un modelo multivariable global que detectó las variables que tuvieron una asociación más fuerte con los costes (tabla 4), resultando que el peso medio y la complejidad fueron las variables más fuertemente relacionadas con los costes.
Análisis univariables
| Variable | Coeficiente | Error estd. | Int. Conf. 95% | p |
|---|---|---|---|---|
| Peso | 0,184 | 0,045 | (0,094; 0,274) | 0,000 |
| Estancia UCIR | 0,075 | 0,030 | (0,014; 0,135) | 0,017 |
| Enfermedad | 1,345 | 0,497 | (0,351; 2,339) | 0,009 |
| Mortalidad | 1,075 | 0,377 | (0,319; 1,830) | 0,006 |
Se muestran los resultados de los modelos univariables de regresión lineal que pretenden analizar qué variables se asocian de manera independiente con los costes y cuáles no lo hacen. La variable costes ha sido transformada en logaritmos, debido a que presenta una fuerte asimetría positiva como es habitual en muchas distribuciones de datos económicos. Como norma general para operar regresiones lineales con este tipo de datos se realiza una transformación que conduzca a una distribución simétrica cercana a la normal. Al trabajar con datos agregados, los modelos de regresión se han estimado tomando como pesos el número de episodios de cada grupo GRD. Vemos que todas las variables son estadísticamente significativas (p<0,05), por lo tanto parece que todas las variables se asocian con los costes.
Análisis multivariable
| Variable | Coeficiente | Error estd. | Int. Conf. 95% | p |
|---|---|---|---|---|
| Peso | 0,158 | 0,046 | (0,066; 0,250) | 0,001 |
| Mortalidad | 0,727 | 0,361 | (0,005; 1,449) | 0,048 |
Se muestra el modelo multivariable al que se llega utilizando en combinación todas las variables. Las variables más fuertemente ligadas a costes son el peso medio y la mortalidad.
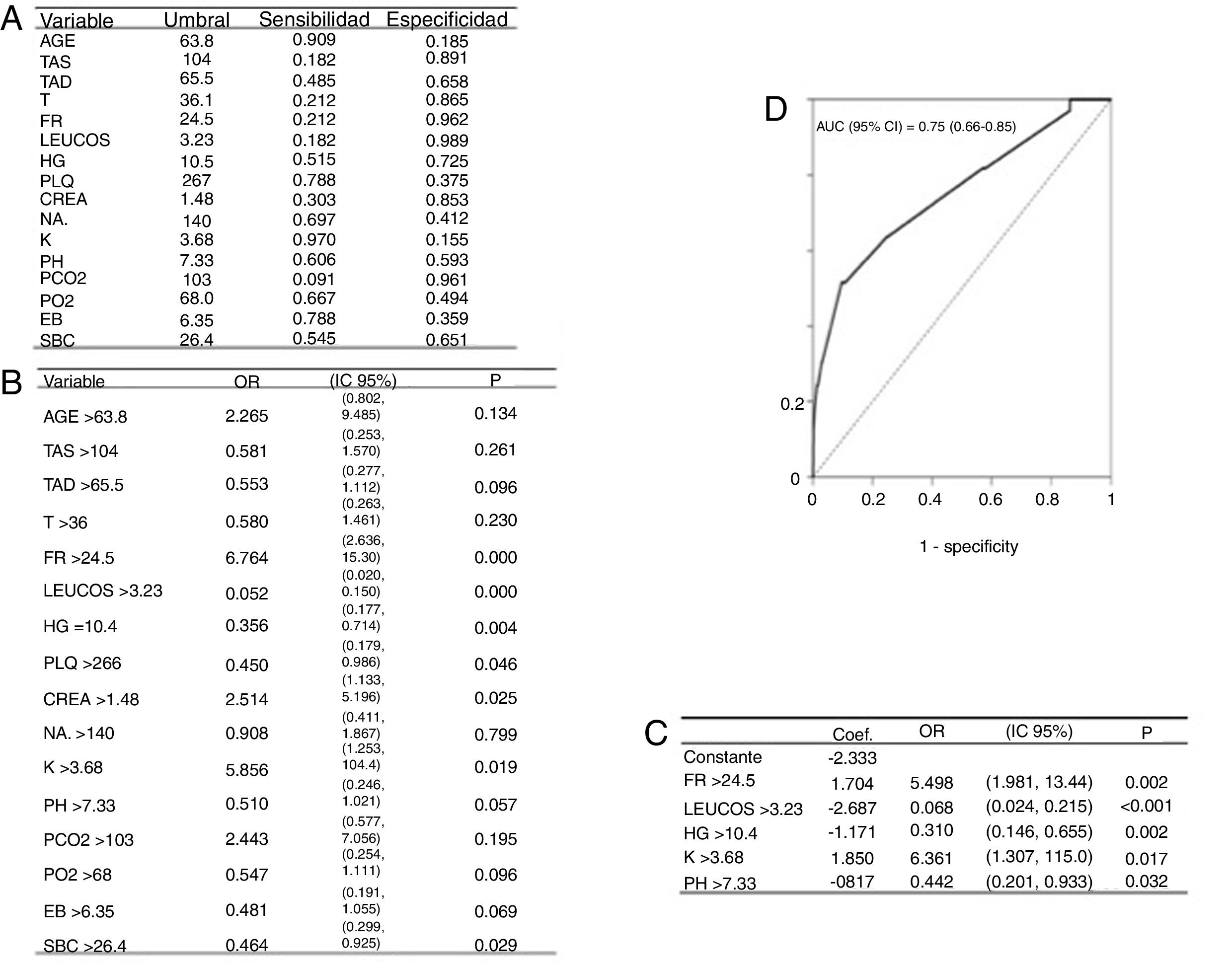
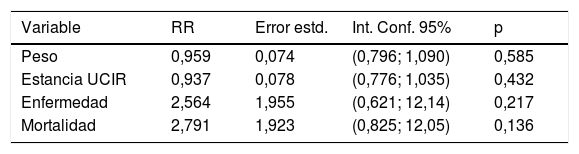
La cohorte 2004-2017 está descrita en la tabla 1. El modelo de regresión de Poisson recoge la mortalidad de la UCIR en el periodo de 2004 a 2017 (tabla 5), donde se puede ver que ninguna de las variables analizadas se relaciona individualmente con la mortalidad. Las variables se describen en la tabla 6. El modelo de regresión logística univariable con los datos recogidos al ingreso se representa en la figura 4A,B. El modelo de regresión logística multivariable se muestra en la figura 4C. El área bajo la curva (AUC), la sensibilidad y la especificidad se calcularon utilizando una curva ROC (fig. 4D). La validación interna del bootstrap indicó un optimismo de 0,016, lo que refleja la robustez del modelo, y la bondad de ajuste realizada mediante la prueba de Hosmer y Lemeshow fue satisfactoria, al detectar finalmente que la frecuencia respiratoria (RR), el número de leucocitos (LEUCOS), el valor de la hemoglobina (Hb), el nivel de potasio (K) y pH son las variables que, combinadas, mejor discriminan entre clases (fig. 4C). El área bajo la curva para el modelo logístico fue de 0,75 (fig. 4D).
Relación entre cada una de las variables (peso, estancia, nivel de enfermedad y nivel de mortalidad) y las muertes
| Variable | RR | Error estd. | Int. Conf. 95% | p |
|---|---|---|---|---|
| Peso | 0,959 | 0,074 | (0,796; 1,090) | 0,585 |
| Estancia UCIR | 0,937 | 0,078 | (0,776; 1,035) | 0,432 |
| Enfermedad | 2,564 | 1,955 | (0,621; 12,14) | 0,217 |
| Mortalidad | 2,791 | 1,923 | (0,825; 12,05) | 0,136 |
En este caso ninguna de las variables parece relacionarse con el número de muertes.
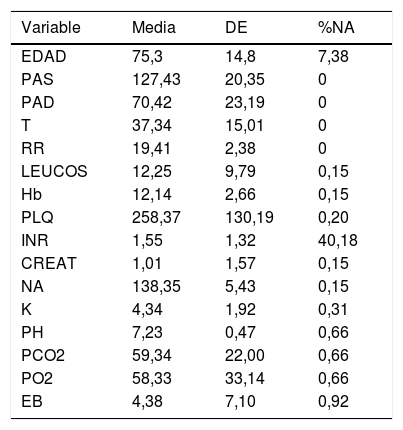
Descripción de las variables de la cohorte 2004-2017
| Variable | Media | DE | %NA |
|---|---|---|---|
| EDAD | 75,3 | 14,8 | 7,38 |
| PAS | 127,43 | 20,35 | 0 |
| PAD | 70,42 | 23,19 | 0 |
| T | 37,34 | 15,01 | 0 |
| RR | 19,41 | 2,38 | 0 |
| LEUCOS | 12,25 | 9,79 | 0,15 |
| Hb | 12,14 | 2,66 | 0,15 |
| PLQ | 258,37 | 130,19 | 0,20 |
| INR | 1,55 | 1,32 | 40,18 |
| CREAT | 1,01 | 1,57 | 0,15 |
| NA | 138,35 | 5,43 | 0,15 |
| K | 4,34 | 1,92 | 0,31 |
| PH | 7,23 | 0,47 | 0,66 |
| PCO2 | 59,34 | 22,00 | 0,66 |
| PO2 | 58,33 | 33,14 | 0,66 |
| EB | 4,38 | 7,10 | 0,92 |
INR: international normalized ratio.
El % de NA (Not Available value) indica los valores no disponibles con relación a cada variable. Las variables clínicas incluían frecuencia respiratoria (RR), la temperatura (T), la presión arterial sistólica (PAS) y la presión arterial diastólica (PAD). Los hallazgos de laboratorio incluían hemoglobina (Hb), plaquetas (PLQ), leucocitos (LEUCOS), glucosa en sangre (GLU), potasio en sangre (K), sodio (NA) y creatinina (CREAT). También se registraron los gases sanguíneos en el momento del ingreso hospitalario (FiO2 21%) con presión parcial de oxígeno (PO2), presión parcial de dióxido de carbono (PCO2), PH, bicarbonatos (SBC) y exceso de base (EB). También se utilizaron los datos de la historia clínica del paciente, como la edad (EDAD) y la mortalidad o supervivencia individual al alta del UCIR.
A) Resultados con predictores cualitativos: Obtención de puntos de corte con curvas ROC (criterio de Youden). B) Modelos de regresión logística univariable, variables de corte. C) Modelos de regresión logística multivariable, coeficientes del modelo. D) El área bajo la curva indica que el modelo tiene una capacidad de discriminación aceptable. La validación mediante el método bootstrap proporciona una pérdida de capacidad predictiva algo inferior al 1,6%, por lo que el modelo parece bastante fiable.
Los resultados referidos a los costes de la UCIR analizada sugieren que este tipo de unidades suponen un ahorro económico que puede llegar a ser muy considerable, principalmente en términos de gastos evitados, al mismo tiempo que mantienen una tasa de mortalidad baja.
La UCIR ofrece asistencia a pacientes de alta complejidad, cuyo eje principal de tratamiento es la VNI, la VMI por traqueotomía o la oxigenoterapia de alto flujo. El gasto evitado proviene del hecho de que este tipo de UCIR evita estancias prolongadas o innecesarias en las UCI.
El presente análisis está basado en el concepto de «coste evitado», un ahorro que debe considerarse implícito al uso adecuado de los distintos niveles de asistencia y cuidados que pueden encontrarse dentro de un hospital. En el año 2016, 250 pacientes ingresados en la UCIR generaron 1.390 días de estancia global. Debido a la complejidad que presentaban, de no existir la UCIR, estos pacientes deberían haber sido asistidos en la UCI.
Por otro lado, de no contar con recursos disponibles en la UCI, algunos de estos pacientes hubieran sido atendidos en una sala de hospitalización convencional. Estas áreas de hospitalización prestan cuidados a pacientes que tienen una complejidad media claramente inferior al valor medio de la UCIR y, por tanto, no se corresponde con el nivel de asistencia que estos pacientes requerirían.
Desconocemos el coste exacto de un día de estancia en la UCI de nuestro hospital. Por este motivo, hemos utilizado como referencia el informe del Ministerio de Sanidad, que considera un promedio de coste asociado por día de las UCI de los hospitales públicos de Madrid de 805,36€ para los hospitales del tramo 111,12, correspondiente a nuestro centro. Por tanto, el análisis del coste evitado es estimativo, lo que debe considerarse como una limitación del presente estudio.
De acuerdo con los datos recogidos, se puede concluir que la UCIR evitó al hospital un gasto de 1.390 días de estancia de UCI, con un valor teórico de 805,36€/día. Dado el coste propio de la UCIR, el coste evitado final anual estaría cercano a los 493.417,65€/año. El concepto de coste evitado no debe considerarse solo desde una aproximación económica. Debe contemplarse el valor añadido que supone la potencial mejora de la capacidad de ingresos en la UCI, con lo que ello implica en la organización de la actividad médica y quirúrgica de alta complejidad y que supone un beneficio extra adicional que no hemos cuantificado, aunque ha sido descrito en otros estudios13-16.
Los modelos multivariables presentados indican que los costes se asocian fundamentalmente al valor del GRD medio y a la mortalidad, en suma: a la complejidad del paciente. Por ello, consideramos que el análisis comparativo aquí planteado no podría sostenerse si se reduce la complejidad media de los pacientes atendidos en una UCIR y se aproxima a los niveles de GRD que podrían ser atendidos en una sala convencional. En definitiva, este estudio confirma que una UCIR de elevada complejidad evita un número mayor de estancias en la UCI y se asocia a un mayor ahorro de costes.
Existen pocos estudios que aborden la eficiencia teórica asociada con la disponibilidad de una UCIR en el proceso asistencial. En una revisión sistemática de la literatura, solo se identificaron 3 estudios con análisis económicos y todos se referían a UCIR respiratorias. En uno de los estudios, los autores coincidían en que no había datos suficientes que apoyasen que «una UCIR fuera rentable en una institución con UCI y camas de hospitalización general»17. En otro estudio prospectivo más reciente, Bertolini et al.18 publicaron que en el manejo de la exacerbación de la enfermedad pulmonar obstructiva crónica de alta complejidad, el coste total por paciente fue menor en una UCIR respiratoria que en una UCI. Por último, Byrick et al.19 advirtieron sobre la existencia de un aumento en el número de ingresos en la UCI de pacientes con baja complejidad y estancias cortas con baja carga de trabajo de enfermería, coincidiendo con el cierre de la UCIR por razones presupuestarias en un hospital canadiense. Estos hallazgos fueron indicativos de un uso ineficiente del personal y de los recursos, lo cual obligó a la reapertura de la UCIR.
El valor de GRD de la UCIR analizada en nuestro estudio es muy alto, si lo comparamos con el de la sala de hospitalización del servicio de Neumología (NML) del mismo centro (GRD-UCIR 3,5 vs. GRD-hospitalización NML 1,12), e inferior al de una UCI convencional (GRD-UCIR 3,5 vs. GRD-UCI 5,8)20. Los valores de GRD más bajos existentes de nuestro registro están principalmente relacionados con pacientes cuyo ingreso fue motivado por la necesidad de una monitorización continua de sus constantes. La estancia media, cuantificada en 5,63 días, es muy competitiva, a pesar de verse afectada por los pacientes derivados desde la UCI por destete lento o complejo. Este tipo de enfermos suponen el 16% del total de pacientes ingresados y alcanzan un valor medio de GRD entre 4 y 5, lo que supone el 19,35% de la estancia global en la unidad. De no existir la UCIR, estos pacientes hubieran continuado ingresados en la UCI, y es precisamente este cambio de entorno lo que se asocia a un mayor ahorro para el hospital, sin incrementos en mortalidad.
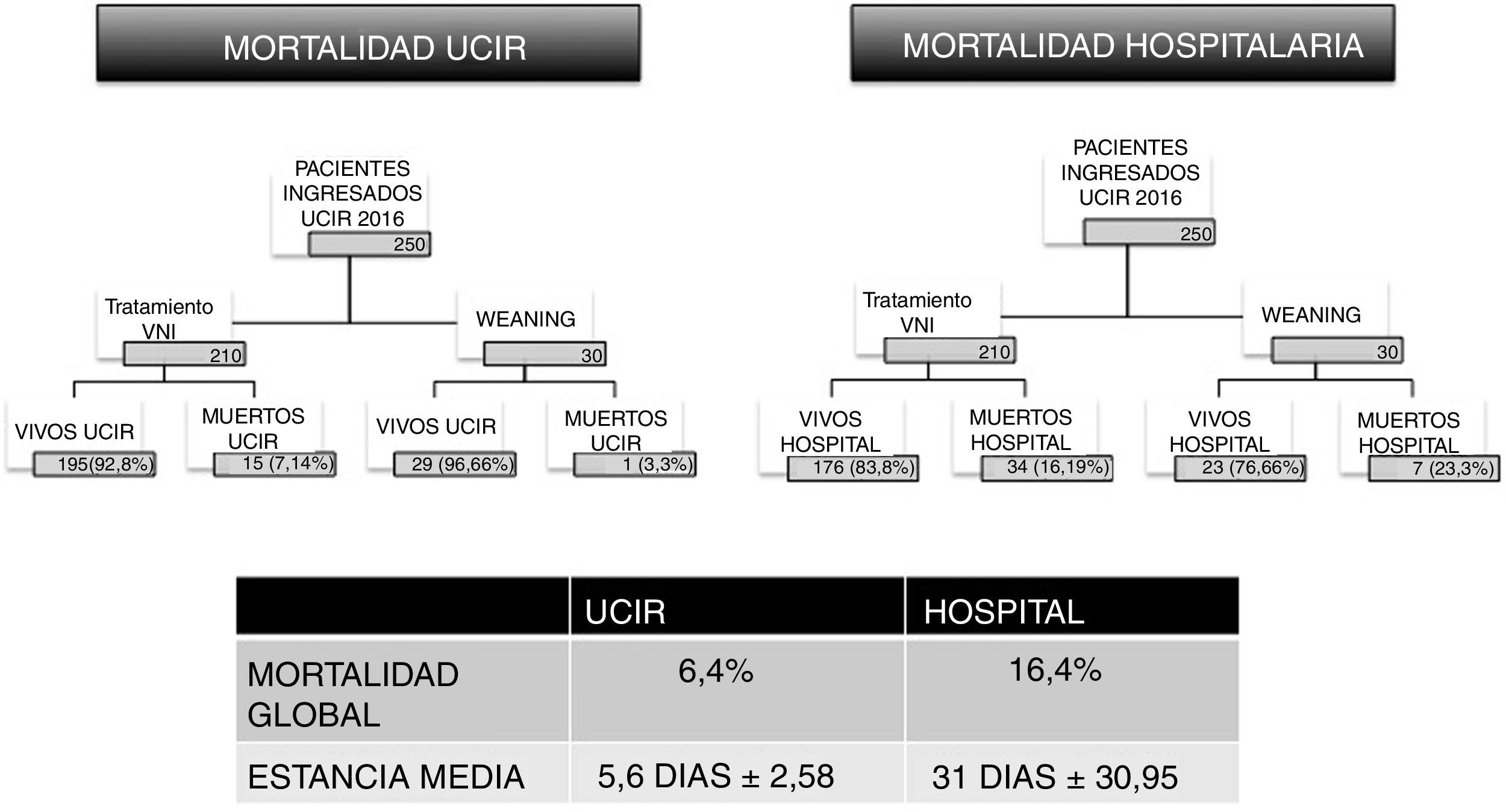
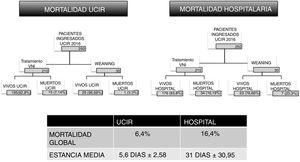
En el análisis de toda unidad clínica, un dato económico favorable debe estar acompañado de indicadores sólidos de calidad asistencial. En este estudio se analiza también la mortalidad de la UCIR. En 2016 fallecieron 16 de los 250 pacientes ingresados. Estos pacientes tenían un índice medio de gravedad de 3,625, según la escala de 1 a 4 (escala de gravedad 1-4) (tabla 4 del material adicional) y una probabilidad de muerte por complejidad de 3,8125 (escala de mortalidad 1-4). La tasa de mortalidad de la unidad se ha mantenido estable desde 2009 en un valor medio del 6,4%. Esta cifra está en línea con otros estudios21 que han demostrado que la existencia de una UCIR disminuye la mortalidad hospitalaria22. Se analizan por separado los datos de los pacientes tratados con VNI y los que requieren VMI mediante traqueotomía, y se obtienen tasas igualmente optimistas. En un estudio europeo de 2016, se describe una mortalidad asociada a la VNI del 30%23, mientras que en la UCIR aquí analizada solo se registraron por este concepto 15 fallecidos de 210 pacientes (7,14%). En relación con las traqueotomías y destete de VMI, la mortalidad de este grupo de pacientes, según el último estudio multicéntrico de 2015, está cifrada en un 30-38%24, frente al 3,3% (un caso de 30) en nuestra UCIR.
La UCIR no es el lugar de alta final del proceso, y una vez estabilizados y concluido el destete de la VMI, los enfermos vuelven a sus servicios de origen donde pueden tener una mortalidad diferida (fig. 5). En la cohorte de 250 enfermos analizados en 2016, el seguimiento más allá de la UCIR muestra una mortalidad adicional de 41 sujetos, lo que supone una mortalidad global del 16%, también inferior a la media europea. Analizando por partes la mortalidad de cada grupo, el uso de la VNI se asocia a 34 fallecidos sobre 210 sujetos, es decir, un 16,19% (en Europa es del 30%23); y para los 30 casos de destetes de traqueotomía hubo 7 fallecidos (todos ellos en la planta de hospitalización tras el alta de la UCIR), es decir, un 23%, por debajo también del promedio europeo, cifrado en un 30-38%24. Con respecto a los factores predictores de mortalidad al ingreso, la regresión de Poisson no encontró asociación con las variables analizadas en este estudio. Se llevó por ello a cabo una regresión logística multivariante ejecutada sobre las 19 variables clínicas al ingreso que reflejan una mayor mortalidad en aquellos enfermos con alteraciones hematológicas, taquipnea y acidosis. Estos datos son coincidentes con los aportados previamente en otros estudios25.
ConclusiónUna UCIR, como la analizada en el presente estudio, es capaz de evitar ingresos en la UCI y favorecer por tanto un ahorro considerable en la atención del paciente respiratorio crítico. Ello permite, en consecuencia, mejorar la distribución de los recursos del hospital. Si la UCIR es de alta complejidad, entonces el ahorro es aún más significativo. Adicionalmente, se muestra que una UCIR es un entorno seguro que ofrece cifras de mortalidad bajas, pese a la complejidad de los pacientes admitidos.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Gracias a todos los miembros del servicio de Neumología del Hospital Fundación Jiménez Díaz IIS por su apoyo constante; al equipo de Dirección y Gerencia de la Fundación Jiménez Díaz por su ayuda en la redacción de este artículo y al Director de Evaluación Asistencial Doctor Agustín Albarracin Sierra. A ESADE Business and Law School por su formación en Gestión y a José Fernández Arias por su labor encomiable en la recogida de datos.In memoriam: Doctora Charo Melchor Iñiguez, a la que admiramos y recordamos con cariño.