La prueba de actividades de la vida diaria de Glittre (prueba ADL) es, en un entorno de laboratorio, una medida fiable del estado funcional de los pacientes con enfermedad pulmonar obstructiva crónica (EPOC) estable. Nos propusimos adaptar la prueba para poder llevarla a cabo en el entorno domiciliario (test ADLm) y supervisar la recuperación del estado funcional de pacientes con EPOC después de una exacerbación atendida en un programa de hospitalización domiciliaria (HD).
MétodoEvaluamos a 17 pacientes con EPOC moderada a muy grave después de una exacerbación en 3 visitas domiciliarias: el día del alta de HD (V0), al cabo de 10días (V10post) y un mes después del alta (V30post). Los pacientes realizaron la prueba ADLm (vueltas VO2 y VE), impacto de la EPOC (CAT), el Cuestionario de disnea para las ADV London Chest (LCADL), la escala de disnea Medical Research Council modificada (MRCm) y una dinamometría de las extremidades superiores (fuerza de prensión).
Resultadosel número de vueltas al circuito en la prueba ADLm (4, 5 y 5, p<0,05), el CAT (19, 12 y 12, p<0,01), la MRCm (2, 1,5 y 1, p<0,01) y el dominio de cuidado personal del LCADL (6, 5 y 5, p<0,01) mejoraron durante el seguimiento (V0, V10post y V30post, respectivamente). No se constataron cambios significativos en el VO2, el VE o la fuerza de prensión.
ConclusiónNuestros resultados indican que, tras una exacerbación de la EPOC, es factible realizar la prueba ADLm en el entorno domiciliario, y que el estado funcional continúa mejorando 10días después del alta de HD.
The Glittre Activities of Daily Living Test (ADL-Test) is a reliable functional status measurement for stable chronic obstructive pulmonary disease (COPD) patients in a laboratory setting. We aimed to adapt the test to the home setting (mADL-Test) and to follow-up the functional status recovery of post-exacerbation COPD patients included in a home hospitalization (HH) program.
MethodWe assessed 17 exacerbated moderate-to-very-severe COPD patients in 3 home visits: at discharge to HH (V0), 10days (V10post) and 1month after discharge (V30post). Patients completed the mADL-Test (laps, VO2 and VE), COPD assessment test (CAT), London Chest ADL Test (LCADL), modified Medical Research Council (mMRC) and upper limb strength (handgrip).
ResultsThe number of laps of the mADL-Test (4, 5 and 5, P<.05), CAT (19, 12 and 12, P<.01), mMRC (2, 1.5 and 1, P<.01) and the self-care domain of the LCADL (6, 5 and 5, P<.01) improved during follow-up (V0, V10post and V30post, respectively). No significant changes were evidenced in VO2, VE or handgrip.
ConclusionOur results suggest that the mADL-test can be performed in the home setting after a COPD exacerbation, and that functional status continues to improve 10days after discharge to HH.
El estado funcional hace referencia a la capacidad de los pacientes para hacer frente a sus actividades de la vida diaria (AVD). La enfermedad pulmonar obstructiva crónica1 (EPOC) afecta a la capacidad de los pacientes para llevar a cabo sus AVD2. Un estado funcional deteriorado es un factor de riesgo de exacerbaciones3. El estado funcional previo no siempre se recupera después de una exacerbación y los pacientes pueden entrar en un ciclo negativo en el que, a más exacerbaciones, mayor empeoramiento de su estado funcional4. La consecuencia es un posible aumento de la mortalidad y una mayor carga asistencial5. Aun así, y a pesar de su relevancia, los patrones de recuperación del estado funcional tras una exacerbación de la EPOC se han estudiado poco6.
Los programas de atención domiciliaria, como la hospitalización domiciliaria (HD)7, son servicios con éxito en el caso de los pacientes con EPOC. No obstante, en raras ocasiones se ha evaluado la capacidad funcional fuera del entorno hospitalario o del laboratorio8. El entorno domiciliario representa un desafío para la ejecución de la mayoría de las pruebas de ejercicio habituales, como por ejemplo la prueba de marcha de 6min (6MWT)9, sin embargo en los últimos años se han sugerido algunas pruebas de capacidad de ejercicio que se pueden realizar en lugares pequeños. Puhan et al.10 observaron que los resultados de la prueba de sentarse-levantarse guardan relación con la mortalidad de los pacientes con EPOC estable. Jones et al.11 afirmaron que la prueba sentarse-levantarse con 5 repeticiones es una medida práctica de la funcionalidad, incluso si se realiza junto a la cabecera del paciente. La prueba del escalón de Chester también podría ser un método adecuado12. Sin embargo, es posible que estas pruebas subestimen la limitación funcional habitual de estos pacientes, ya que se centran principalmente del uso de las extremidades inferiores, mientras que la mayoría de las AVD habituales combinan el uso de las extremidades inferiores y las superiores13. La prueba ideal sería aquella en la que los pacientes tuviesen que reproducir las AVD más comunes en su propio entorno.
La prueba de AVD de Glittre14 (prueba ADL) fue desarrollada con la finalidad específica de obtener una evaluación válida y fiable del estado funcional de los pacientes con EPOC, incluyendo su tolerancia al esfuerzo y su capacidad funcional8. La prueba reproduce las 5AVD más habituales en un circuito de 10m de longitud y requiere el uso de todas las extremidades14. En pacientes con EPOC estable, la prueba AVD induce una respuesta fisiológica estable submáxima15,16, discrimina la capacidad funcional de los pacientes con EPOC de la de los sujetos sanos17, es reproducible16 y muestra capacidad de respuesta a la rehabilitación pulmonar14. Sin embargo, no se ha probado en pacientes con EPOC que se recuperan de una exacerbación ni en un entorno domiciliario.
Nuestro grupo de investigación ya había estudiado la prueba ADL en pacientes con EPOC estable en un entorno hospitalario18, y por ello quisimos evaluar si su realización en el entorno domiciliario también era factible. Como objetivo secundario, nos propusimos hacer un seguimiento de la prueba ADL durante la fase de recuperación temprana de una exacerbación de la EPOC. Abordamos estos 2 objetivos estudiando a pacientes con EPOC que se estaban recuperando de una exacerbación que había sido atendida mediante HD.
MétodosLlevamos a cabo un estudio observacional y prospectivo de factibilidad. Los pacientes fueron seleccionados consecutivamente en la unidad de HD del Hospital Clínic de Barcelona (España) entre marzo y junio de 2011. El protocolo del estudio fue aprobado por el Comité de Ética del hospital y todos los participantes firmaron el documento de consentimiento informado.
PoblaciónDurante el período de estudio, todos los pacientes con EPOC admitidos en el programa de HD19 debido a una exacerbación se sometieron a un cribado de selección. Debido al carácter exploratorio del estudio, no fue posible calcular previamente el tamaño de la muestra.
La intervención de HD habitual no se modificó19. En resumen, los pacientes fueron admitidos en el programa de HD si no cumplían ninguno de los criterios de hospitalización mandatorios (por ejemplo, necesidad de ventilación mecánica) y habían sido hospitalizados durante menos de 48h. Los criterios de exclusión de la HD comprendieron: vivir fuera del área de referencia o haber sido admitido en una residencia de ancianos; presentar una situación social de extrema pobreza; tener cáncer de pulmón u otras neoplasias avanzadas, comorbilidades neurológicas o cardíacas graves, y no disponer de teléfono en el domicilio. Durante la HD, un miembro del personal de enfermería cualificado en patología respiratoria visitó a los pacientes a diario. Se utilizó tratamiento farmacológico estándar de acuerdo con las guías nacionales20 vigentes en el momento del estudio y un abordaje terapéutico completo e individualizado. El personal médico y de enfermería programó y llevó a cabo de manera conjunta la visita del día del alta (V0).
Los criterios de inclusión específicos del estudio fueron los siguientes: a)diagnóstico de EPOC según los criterios GOLD1, y b)exacerbación de la EPOC como único diagnóstico de admisión. Excluimos a los pacientes que presentaban alguna patología muscular, ósea, cardíaca o cognitiva que pudiese impedirles realizar la prueba ADL o pudiese comprometer la seguridad de la prueba.
ProtocoloUn fisioterapeuta respiratorio evaluó a los pacientes en 3 visitas domiciliarias (fig. 1): el día del alta de la HD (V0), al cabo de 10días (V10post) y un mes después del alta (V30post). Para garantizar el bienestar de los pacientes, las determinaciones de la V0 se realizaron en 2días consecutivos. El día anterior al día del alta efectuamos la evaluación clínica (cuestionarios). Además, comentamos la prueba a los pacientes y les invitamos a simular la prueba del escalón para reducir al mínimo el efecto del aprendizaje. El día del alta, los pacientes se sometieron a la evaluación del estado funcional, aprovechando la presencia del personal médico para garantizar su seguridad durante la prueba de ejercicio. Las visitas siguientes, V10post y V30post, se efectuaron en un día cada una.
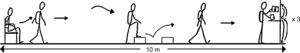
Prueba ADLm. Se solicitó a los pacientes que durante 6min diesen tantas vueltas como pudiesen al circuito. Durante la prueba no se les animó verbalmente. Se colocaron 2 escalones separados (de 17cm de altura y 27cm de profundidad), uno enfrente del otro, para mantener los movimientos de subida y bajada que requiere la prueba original.Modificado a partir de Skumlien et al.14, con permiso de Elsevier.
El estado funcional se evaluó mediante la prueba ADL de Glittre original14 modificada (prueba ADLm) (fig. 1), en la que introdujimos 2 cambios. En primer lugar, remplazamos el objetivo original de 5 vueltas al circuito14 por una prueba de tiempo limitado que el paciente realizó a su ritmo, de modo que la variable principal de valoración del estudio fue el número de vueltas que el paciente pudo realizar durante 6min en la primera, segunda y tercera visita. En segundo lugar, remplazamos la voluminosa escalera original de 2 escalones por 2 escalones separados colocados uno enfrente del otro, con el fin de mejorar la portabilidad del equipamiento, manteniendo la carga de esfuerzo original (es decir, los nuevos escalones tenían la misma altura y profundidad que los originales).
Se enseñó a los pacientes cómo realizar la prueba ADLm de forma correcta y segura: debían dar vueltas al circuito durante 6min con la mayor rapidez posible y podían pararse si notaban dolor, cansancio excesivo o por cualquier otro motivo, y se les comentó que si el equipo investigador detectaba algún signo de alarma, el test se pararía.
Además, todos los pacientes se conectaron a un analizador de gases portátil (Fitmate, Cosmed; Roma, Italia) a través de una mascarilla facial, a fin de evaluar si la respuesta fisiológica durante la prueba era similar a la observada en el test original15. Así, todos los pacientes completaron las pruebas sin suplementación de oxígeno o, en el caso de los pacientes que recibían oxigenoterapia, tras un lavado de 20min. El consumo de oxígeno (VO2) y la ventilación (VE) se determinaron respiración a respiración. Antes de cada evaluación se calibró el equipamiento que los pacientes llevaron en el interior de la misma mochila utilizada para la prueba. No obstante, al igual que se hace en la prueba original, el peso final se ajustó tomando en consideración el instrumento (1,5kg) y el sexo del paciente. Finalmente, la frecuencia cardíaca y la saturación de oxígeno se monitorizaron continuamente mediante un pulsioxímetro portátil (3Xi Konica Minolta; Osaka, Japón).
Evaluación clínicaEn cada visita de evaluación se obtuvieron los siguientes resultados comunicados por el paciente, siempre en el mismo orden: 1)grado de disnea: escala de disnea del Medical Research Council modificada21 (MRCm); 2)disnea relacionada con las AVD: cuestionario de actividades de la vida diaria London Chest22 (LCADL); 3)estado de salud: cuestionario de evaluación de la EPOC23 (CAT), y 4)actividad física: cuestionario de Baecke modificado para personas ancianas24 (Baekm), que solamente se registró en las visitas V0 y V30post.
Además, los pacientes se sometieron a una dinamometría10 para explorar el grado de fuerza en las extremidades superiores. En primer lugar realizaron la prueba con la mano dominante; para el análisis estadístico se utilizó la mejor de las 3 mediciones de cada mano.
Las variables secundarias, tales como los datos sociodemográficos y otros datos clínicos, se recabaron a partir de la historia clínica.
Análisis estadísticoPara el análisis estadístico se utilizó el programa informático PASW (SPSS Inc., comercializado en 2009. PASW Statistics for Windows, Versión 18.0, Chicago, Illinois, EE.UU.). La normalidad de los datos iniciales se evaluó mediante la prueba de Shapiro-Wilk. Debido al reducido tamaño de la muestra, se utilizaron pruebas no paramétricas. Para las comparaciones entre visitas se utilizó la prueba de Wilcoxon para datos emparejados. Si no se indica lo contrario, los resultados se expresan como medianas y rangos intercuartil (IQR). Todas las pruebas fueron bilaterales y el nivel de significación se estableció en un valor de p<0,05. Para el análisis de la respuesta metabólica (VO2 y VE) se emplearon los valores de la prueba ADLm del último minuto. El perfil fisiológico de VO2 de la prueba ADLm se analizó mediante la prueba de Friedman.
ResultadosDurante el año 2011, 71 pacientes con EPOC fueron admitidos en el programa de HD por exacerbación. Sin embargo, durante el período de reclutamiento de este estudio solamente se admitieron 29 pacientes (41%), y dichos pacientes fueron cribados para participar en el estudio. Desafortunadamente, 10 pacientes fueron excluidos: 5 por presentar una neoplasia, 4 por alteraciones del movimiento y uno por inestabilidad cardíaca (claseiv de la clasificación de la New York Heart Association25), y 2 pacientes rechazaron participar. En consecuencia, se incluyeron 17 pacientes en el estudio. Las características generales de la muestra fueron las siguientes: mediana de edad 66años (IQR: 60-84), 15 varones y mediana de FEV1 38% del estimado (IQR: 29-44%). En la tabla 1 se presenta más información sobre la población de estudio en el momento de la inclusión.
Características de la población de estudio
| Participantes, n | 17 |
| Edad, años | 66 (60-84) |
| Sexo, varones, n (%) | 15 (83) |
| Antecedentes de tabaquismo, años-paquete | 60 (20-150) |
| IMC, kg/m2 | 27,6 (24,2-30,3) |
| Duración de la HD, días | 5,5 (4-7) |
| Índice de Charlson modificado | 4 (3-6) |
| Espirometría forzada | |
| FEV1, litros | 1,3 (0,98-1,44) |
| FEV1, % previsto | 41 (31-47) |
| FEV1/FVC, cociente | 44 (39-55) |
| GOLD | |
| 2, n (%) | 2 (12) |
| 3, n (%) | 11 (65) |
| 4, n (%) | 4 (23) |
| Usuarios previos de OCD, n (%) | 7 (40) |
FEV1: volumen espiratorio forzado durante el primer segundo; FVC: capacidad vital forzada; HD: hospitalización domiciliaria; IMC: índice de masa corporal; OCD: oxigenoterapia crónica domiciliaria.
Los resultados de las pruebas ADLm se muestran en la tabla 2. La mayoría de los pacientes incrementaron de manera gradual y significativa el número de vueltas al circuito (4, 5 y 5, p<0,05) durante el seguimiento (V0, V10post y V30post, respectivamente). En total, 12 de los 17 pacientes incrementaron su rendimiento en ≥1vuelta entre la V0 y la V30post. Aunque el número de vueltas aumentó, los valores finales de VO2 y VE no mejoraron significativamente entre la primera y la última valoración (p=0,331 y p=0,244, respectivamente). Sin embargo, se pudo observar una mejoría en el capacidad de ejercicio, representada por el incremento en el VO2 pico. Además, los pacientes presentaron una FC basal más baja y una saturación basal más alta, indicando mejor estado físico.
Respuesta cardiopulmonar y fisiológica a la prueba ADLm
| n=17 | V0 | V10post | V30post |
|---|---|---|---|
| Capacidad funcional | |||
| Vueltas al circuito, n | 4 (3-6) | 5 (3-5,5)a | 5 (3,5-7)b,c |
| Parámetros metabólicos | |||
| VO2, ml/min | 906 (833-1009) | 961 (915-1241) | 1.008 (793-1.349) |
| VO2/kg, ml/kg/min | 11 (10-13) | 12 (10-15) | 13 (10,16) |
| VE, l/min | 28 (23-31) | 31 (25-37) | 27 (24-36) |
| Saturación de O2 | |||
| Basal, % | 93 (90-95) | 94 (92-96) | 94 (92-96) |
| Final, % | 88 (81-92) | 91 (85-94) | 92 (84-93) |
| Frecuencia cardíaca | |||
| Basal, lpm | 90 (73-96) | 83 (70-94) | 77 (71-92)c |
| Final, lpm | 104 (93-117) | 99 (86-108) | 105 (84-119) |
| Nivel de esfuerzo percibidod | |||
| Disnea basal | 1 (0-2) | 1 (0-2) | 0 (0-1) |
| Disnea final | 5 (4-7) | 4 (2-6) | 5 (4-7) |
| Fatiga basal | 0 (0-2) | 0 (0-0) | 0 (0-1) |
| Fatiga final | 2 (0-4) | 1 (02) | 2 (0-3) |
lpm: latidos por minuto; VE: ventilación; VO2: consumo de oxígeno; VO2/kg: consumo de oxígeno por kilogramo y minuto.
Valores de p<0,05.
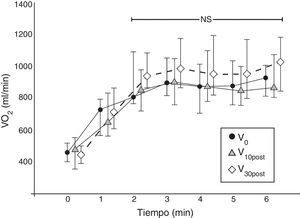
El perfil de VO2 durante la prueba se estabilizó desde el segundo minuto hasta el final de la prueba (fig. 2), lo cual es representativo de una prueba submáxima, como la 6MWT26.
Perfil fisiológico de VO2 en las 3 visitas de seguimiento. Cada línea representa el perfil de VO2 en la prueba ADLm (valores medios y desviación estándar) del conjunto de los 17 pacientes en cada visita de evaluación. Los valores de VO2 se muestran minuto a minuto. El perfil de VO2 se estabiliza a partir del segundo minuto (p=NS).
NS: no significativo; VO2 (ml/min).
Fue factible realizar la prueba ADLm en todos los domicilios, todos los pacientes la toleraron bien y no se constataron efectos adversos. Además, ningún paciente tuvo que ser excluido por motivos logísticos (por ejemplo, las dimensiones del domicilio) y no tuvimos ninguna dificultad importante para transportar el equipamiento para la prueba ADLm ni para configurarlo en las distintas ubicaciones.
Evolución clínicaLa evolución clínica de los pacientes después el alta de la HD se muestra en la tabla 3. Globalmente, el estado clínico de los pacientes continuó mejorando durante el seguimiento. La puntuación CAT mejoró significativamente en los 10 primeros días y la puntuación de la escala MRCm también mostró una tendencia hacia la mejoría (p<0,05 y p=0,058, respectivamente). Ambas variables mejoraron al final del estudio.
Evolución clínica de los pacientes después del alta de la HD
| n=17 | V0 | V10post | V30post |
|---|---|---|---|
| Puntuación MRCm | 2 (1-2) | 1,5 (1-2) | 1 (1-1)a |
| Puntuación LCADL | 16 (11-25) | 17 (13-23) | 15 (13-18) |
| Cuidado personal | 6 (5-11) | 6 (4-11) | 5 (4-6)a |
| Doméstica | 1 (0-2) | 1 (0-3) | 1 (0-5) |
| Física | 3 (1-6) | 4 (2-5) | 3 (2-5) |
| Ocio | 3 (2-5) | 4 (3-4) | 4 (3-4) |
| Puntuación CAT | 19 (11-26) | 12 (7-16)b | 12 (8-15)a |
| Puntuación de Baecke modificadac | 4 (2-11) | N/A | 14 (7-16)a |
| Poco activos, n (%) | 11 (65) | N/A | 5 (29) |
| Moderadamente activos, n (%) | 6 (35) | N/A | 8 (47) |
| Muy activos, n (%) | 0 | N/A | 4 (24) |
| Dinamometríad | |||
| Mano dominante, kg | 30 (22-37) | 31 (23-38) | 31 (20-36) |
| Mano no dominante, kg | 26 (21-34) | 27 (19-36) | 26 (19-33) |
CAT: cuestionario de evaluación de la EPOC; LCADL: cuestionario de actividades de la vida diaria London Chest; MRCm: escala de disnea del Medical Research Council modificada; N/A: no disponible.
Valores de p<0,05.
El dominio de cuidado personal del cuestionario LCADL también mejoró significativamente durante el seguimiento (p=0,017), al igual que el cuestionario Baekm (p=0,004). De acuerdo con los criterios del cuestionario Baekm24, 4 pacientes en particular mostraron una actividad muy elevada un mes después del alta, y solamente 5 continuaron inactivos (29% de la población total).
DiscusiónEl resultado principal que aporta este estudio es que la prueba ADLm es un instrumento factible para determinar el estado funcional en el entorno domiciliario de los pacientes con EPOC entre moderada y muy grave en fase de recuperación de una exacerbación. Además, hemos demostrado que el estado funcional, determinado mediante la prueba ADLm, continúa mejorando en los 10días posteriores al alta de la HD.
El estado funcional está relacionado con los resultados clínicos de la EPOC, por lo que su evaluación es relevante para el control del paciente, a pesar de que no existe ninguna prueba de referencia8 y suele haber dificultades para ello. El estado clínico del paciente (estable y en fase de exacerbación) y el entorno en el que se le atiende (hospitalario o ambulatorio) podrían dificultar esta tarea. En concreto, los programas domiciliarios suponen un desafío para efectuar las pruebas de ejercicio convencionales. Tras valorar la prueba de Glittre18 a nivel hospitalario, nos propusimos explorar la factibilidad de utilizarlo para evaluar el estado funcional en un entorno domiciliario. En este estudio, la prueba ADLm resultó adecuada para su utilización domiciliaria, incluso en pacientes con EPOC que se estaban recuperando de una exacerbación y con la intervención de un único evaluador. Sin embargo, para poder llevar a cabo el estudio, modificamos la prueba de Glittre original. Adaptamos el circuito para que fuese más fácil de configurar y realizar en los diferentes entornos domiciliarios. Conservamos la carga de esfuerzo original de la prueba, manteniendo las subidas y bajadas que los pacientes tienen que ejecutar y, de hecho, el perfil fisiológico de la prueba ADLm fue análogo a la de la prueba original15. Además, establecimos como resultado principal el número de vueltas al circuito que el paciente realizó en 6min, para obtener registros fisiológicos comparables de todos los pacientes y evitar el efecto «suelo» que se ha descrito cuando los pacientes reciben la orden de completar un número fijo de vueltas al circuito11. Además, recientemente se ha probado que la prueba de Glittre es reproducible16, aunque reconocemos que no validamos nuestras modificaciones frente a una prueba de referencia o la prueba original, por lo que nuestros resultados se deben interpretar con precaución.
La originalidad de nuestro estudio también radica en el hecho de que aporta nuevos datos acerca de la recuperación funcional natural en los pacientes con EPOC que han sufrido una exacerbación: el resultado de la prueba ADLm mejora, al menos durante los 10 días posteriores al alta. La mejoría observada en nuestro estudio en la prueba ADLm, a pesar de ser pequeña, fue paralela a la mejoría clínica que mostraron los pacientes. Al final del estudio pudo observarse una mejoría clínica (mejoría significativa en el grado de disnea, el estado de salud y la actividad física) y una mejoría de las variables cardiopulmonares (FC más baja al comienzo de la prueba, SpO2 más alta al final y una tendencia hacia la mejoría del VO2 pico). Reconocemos que la respuesta metabólica a la prueba no alcanzó una diferencia significativa entre visitas, sin embargo se puede observar que los valores medianos de VO2 aumentaron durante el seguimiento. Una posible explicación, además del reducido tamaño de la muestra, es que la recuperación clínica, como la disminución de la puntuación MRCm, podría haber permitido a los pacientes incrementar el número de vueltas al circuito sin aumentar significativamente el consumo de oxígeno. Queremos aclarar que nuestros pacientes no participaron en ningún programa de rehabilitación pulmonar después del alta, por lo que especulamos que la leve recuperación posterior podría ser consecuencia del tratamiento que recibieron durante la HD (en el entorno de una unidad de atención integrada) y del pequeño margen de mejoría sin tratamiento complementario (como el entrenamiento físico). Asimismo, se ha demostrado que las pruebas de ejercicio submáximo tienen mejor capacidad de respuesta para detectar cambios funcionales en pacientes con EPOC que las pruebas incrementales27, lo que apoya la respuesta a la prueba ADLm durante la fase de recuperación de una exacerbación. La prueba 6MWT ya ha mostrado una mejoría significativa entre la hospitalización por exacerbación y un mes después del alta hospitalaria en pacientes con EPOC no entrenados6,28. Sin embargo, en otros estudios, por ejemplo, la prueba de marcha de lanzadera gradual no detectó diferencias entre el día del alta y 6semanas más tarde29,30. Además, no hubo problemas de seguridad durante la ejecución de ninguna de las pruebas, por lo que creemos que la prueba ADLm es una buena opción para la evaluación del estado funcional de los pacientes con EPOC, incluso durante la fase de recuperación de una exacerbación.
Finalmente, es necesario mencionar otras limitaciones de este estudio. Al tratarse de un estudio de factibilidad, de una prueba de la que no se disponía de datos previos, no fue posible calcular anticipadamente el tamaño de la muestra, y ello podría haber contribuido a la insuficiente potencia estadística que se obtuvo en algunas comparaciones, como la correlación entre los resultados de la prueba ADLm y algunas variables clínicas. Asimismo, una gran mayoría de nuestros pacientes eran varones, por lo que los resultados no se pueden generalizar a ambos sexos. Por último, queremos enfatizar que, para poder obtener un registro fisiológico, 7 de los 17 pacientes realizaron la prueba ADLm sin su terapia de suplementación de oxígeno, y esto, en nuestra opinión, podría explicar parte de la variabilidad observada en nuestros resultados.
En resumen, la prueba ADLm es un instrumento recomendado para determinar el estado funcional en el entorno domiciliario, que podría ser especialmente útil para unidades de atención domiciliaria así como para evaluar a pacientes sin EPOC cuyo estado funcional pueda estar alterado31. Esperamos que se efectúen otros estudios sobre las propiedades de la prueba ADLm que permitan comprender mejor el patrón de recuperación después de una exacerbación de la EPOC.
ConclusionesLos resultados de este estudio sugieren que la prueba ADLm es un instrumento factible y seguro para evaluar en el domicilio el estado funcional de pacientes con EPOC de moderada a muy grave en fase de recuperación de una exacerbación. Además, el estado funcional mejora después de una exacerbación tratada en HD, al menos 10días después del alta. Es indudable la necesidad de realizar estudios más extensos para confirmar y ampliar estos resultados.
FinanciaciónEste trabajo ha sido parcialmente financiado por NEXES UE-FP7 (CIP-ICT-PSP-2007-1) 225025 y SEPAR 0123/09.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a los pacientes su participaron en este estudio, y al equipo de Atención Integrada del Hospital Clínic su contribución en el reclutamiento de pacientes y la organización del estudio. También agradecen a Cosmed (Italia) y a Sonmedica (España) la cesión de los equipamientos utilizados para las determinaciones fisiológicas domiciliarias, y a Bill de Felice su colaboración altruista en la revisión del texto.