La fuga aérea prolongada es motivo de frustración entre médicos y pacientes, sobre todo para aquellos con alto riesgo quirúrgico. El uso de válvulas endobronquiales podría ser una alternativa al tratamiento quirúrgico. El objetivo de este trabajo es mostrar nuestra experiencia con el uso de las mismas y analizar su eficacia en una serie de casos tratados por fuga aérea persistente.
Material y métodosLa colocación de las válvulas se realiza mediante broncoscopia flexible, bajo sedación consciente y anestesia local. La fuga aérea se identifica, en un primer paso, mediante la oclusión del bronquio con un catéter-balón durante una broncoscopia. El éxito del procedimiento se define como la desaparición completa de la misma, con la retirada del drenaje torácico sin necesidad de otros procedimientos posteriores.
ResultadosDe noviembre de 2010 a diciembre de 2013 se han tratado 8 pacientes por fuga aérea persistente con válvulas endobronquiales. El número de válvulas utilizadas osciló entre 1 y 4 (mediana de 2), con una mediana de duración de la fuga aérea previa a su colocación de 15,5días. No hubo complicaciones, y la resolución de la fuga fue completa en 6 de los 8 pacientes (75%). La mediana de duración del drenaje después de la inserción de las válvulas fue de 13días y la mediana del tiempo transcurrido hasta su extracción, de 52,5días.
ConclusionesEl uso de válvulas endobronquiales es un método eficaz y seguro para el tratamiento endobronquial de la fuga aérea prolongada y una alternativa válida a la cirugía.
Persistent air leak is frustrating for both patients and physicians, above all leaks with a high risk of surgery. Insertion of endobronchial valves could be an alternative to surgery. The aim of this study is to describe our experience in these valves and analyse their efficacy in a series of patients with persistent air leaks.
Material and methodsThe valves are inserted by means of flexible bronchoscopy under conscious sedation and local anesthesia. A preliminary bronchoscopy identifies the air leak by bronchial occlusion using a balloon catheter. A successful outcome is defined as complete disappearance of the leak following removal of the chest drain, without the need for further surgery.
ResultsFrom November 2010 to December 2013, 8 patients with persistent air leaks were treated with endobronchial valves. The number of valves used ranged from 1 to 4 (median 2), with a median duration of air leak prior to placement of 15.5 days. There were no complications and the resolution of the leak was complete in 6 of 8 patients (75%). The median duration of drainage after insertion of the valves was 13 days and the median time to removal of 52.5 days.
ConclusionsInsertion of endobronchial valves is a safe and effective method for treating persistent air leaks, and a valid alternative to surgery.
La fuga aérea prolongada o persistente (FAP) se debe a la existencia de una comunicación anómala entre el espacio alveolar y el espacio pleural durante un periodo superior a 5-7 días1.
Se presenta como complicación hasta en el 15% de las toracotomías, en el neumotórax espontáneo sobre pacientes con enfermedad pulmonar subyacente, traumatismo torácico, como complicación de una ablación con radiofrecuencia de tumores pulmonares, de causa iatrógena (toracocentesis, biopsia pleural, punciones transtorácicas) o como complicación de empiemas o neumonías necrosantes2. Suele aparecer en pacientes con enfermedades pulmonares crónicas y/o pluripatológicos, lo que conlleva a períodos de hospitalización prolongados, mayor estancia en la unidad de cuidados intensivos, el uso prolongado del drenaje torácico con su consecuente aumento de la probabilidad de infección, una mayor morbilidad y potencial mortalidad, así como el aumento del gasto sanitario3,4.
El tratamiento clásico de la FAP ha sido el abordaje quirúrgico. Sin embargo, debido a la comorbilidad mencionada, algunos pacientes no son operables. Esto ha motivado a que en los últimos años se hayan desarrollado tratamientos endoscópicos mínimamente invasivos, entre los que se incluyen las válvulas endobronquiales (VEB) unidireccionales, y que son los dispositivos que mayor eficacia y seguridad han demostrado5.
Las VEB fueron diseñadas en un principio para el tratamiento endoscópico de la reducción de volumen en el enfisema, siendo posteriormente utilizadas en el tratamiento de la FAP. El dispositivo funciona como una válvula de Heimlich, impidiendo que el flujo de aire se dirija hacia las zonas pulmonares distales a la válvula, al mismo tiempo que facilita el drenaje del moco y del aire en dirección proximal6,7. Esto consigue, en algunos casos, colapsar el segmento afectado y expandir el segmento pulmonar normal adyacente8, contribuyendo de esta forma a la disminución o desaparición del débito de la fuga, con la consecuente cicatrización del parénquima pulmonar9.
Este artículo recoge la experiencia de 8 pacientes con FAP tratados mediante VEB y lo contrasta con los resultados de las series publicadas hasta la fecha.
Material y métodosPoblaciónSe ha estudiado de forma prospectiva una serie de 10 pacientes que fueron evaluados para colocación de VEB, desde octubre de 2010 a noviembre de 2013, por presentar FAP tras tratamiento conservador con drenaje torácico. Los pacientes referidos para esta evaluación o bien no se consideraron candidatos a cirugía por presentar comorbilidad importante o bien la cirugía previa no fue eficaz para controlar la FAP.
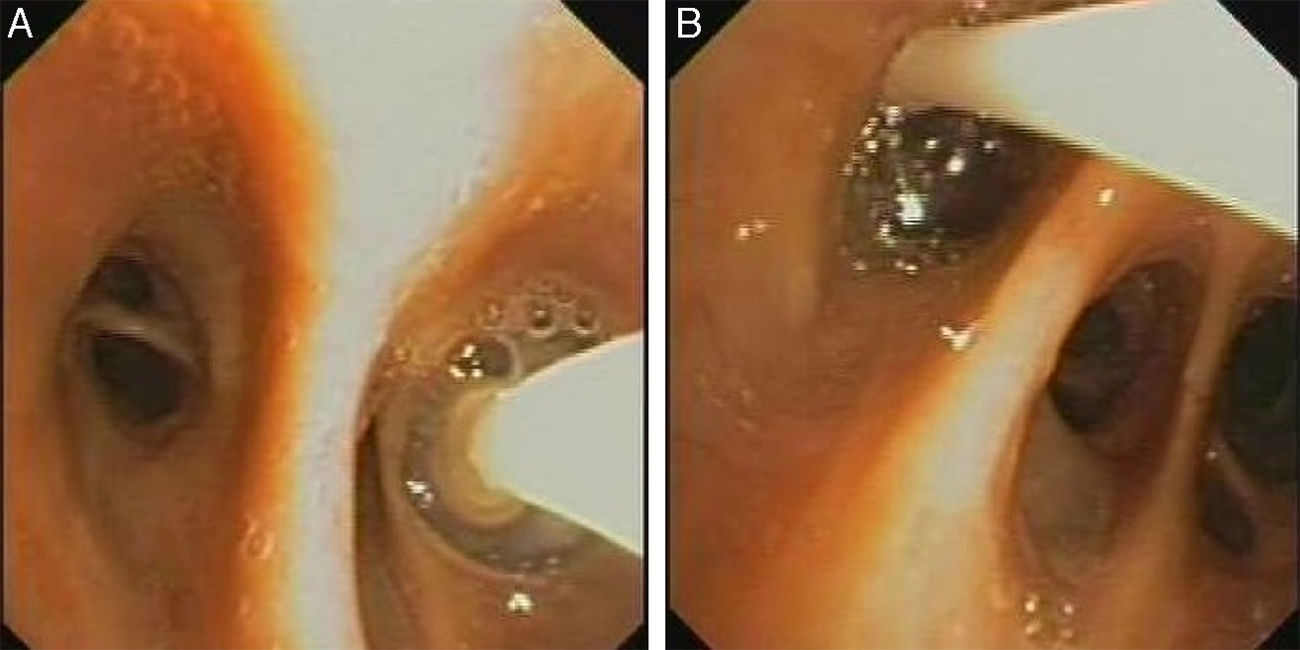
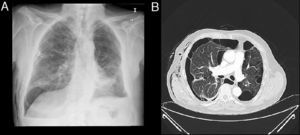
ProcedimientoLa colocación de las válvulas se realiza mediante broncoscopia flexible, bajo sedación consciente y anestesia local. La técnica de colocación de VEB parte de localizar el origen anatómico de la fuga. La fuga aérea se identifica previamente mediante la oclusión con balón durante una broncoscopia flexible (fig. 1A y B).
Localización de la fugaMediante un catéter con balón tipo Fogarty iremos ocluyendo los distintos segmentos o subsegmentos moviéndonos desde la parte proximal a la distal. Comenzamos ocluyendo el bronquio principal para demostrar que la fuga de aire desaparece. Si es así, se continúa taponando el bronquio lobar superior durante 1 a 3min mientras vamos observando el burbujeo en el sello de agua. Durante cada oclusión se recomienda esperar varios ciclos respiratorios (5 respiraciones) para determinar el efecto de la misma en la fuga aérea. Al ocluir el bronquio responsable de la fuga el burbujeo disminuirá o incluso desaparecerá10. Si no se aprecian cambios en el grado de la fuga aérea hay que ocluir el bronquio lobar inferior y, en el caso del pulmón derecho, el lobar medio al mismo tiempo. Una vez identificado el lóbulo diana, el paso siguiente es valorar cada segmento por separado. Este análisis sistemático del árbol bronquial nos permite localizar en la mayoría de las ocasiones la fuga, aunque esta sea debida a más de un segmento o más de un lóbulo11.
Colocación de la válvulaUna vez identificada la procedencia de la fístula, el siguiente paso es medir el calibre del bronquio para elegir el diámetro de la válvula que mejor se adapte al mismo. En el mercado se comercializan 2 tipos: la válvula IBV® (Olympus) está construida con una estructura de nitinol y una membrana de polímeros en forma de paraguas; mediante un balón calibrado que se insufla dentro del bronquio sabremos el diámetro apropiado que necesitamos de la misma. La EBV Zephyr® (Pulmonx) es una válvula unidireccional de silicona contenida dentro de una red autoexpandible de nitinol; se calibra mediante un sistema de paletas de diferentes tamaños que permiten medir el diámetro del bronquio. Hemos utilizado de forma habitual la válvula IBV excepto en un paciente, en el que hemos empleado la EBV por no disponer en ese momento de la IBV.
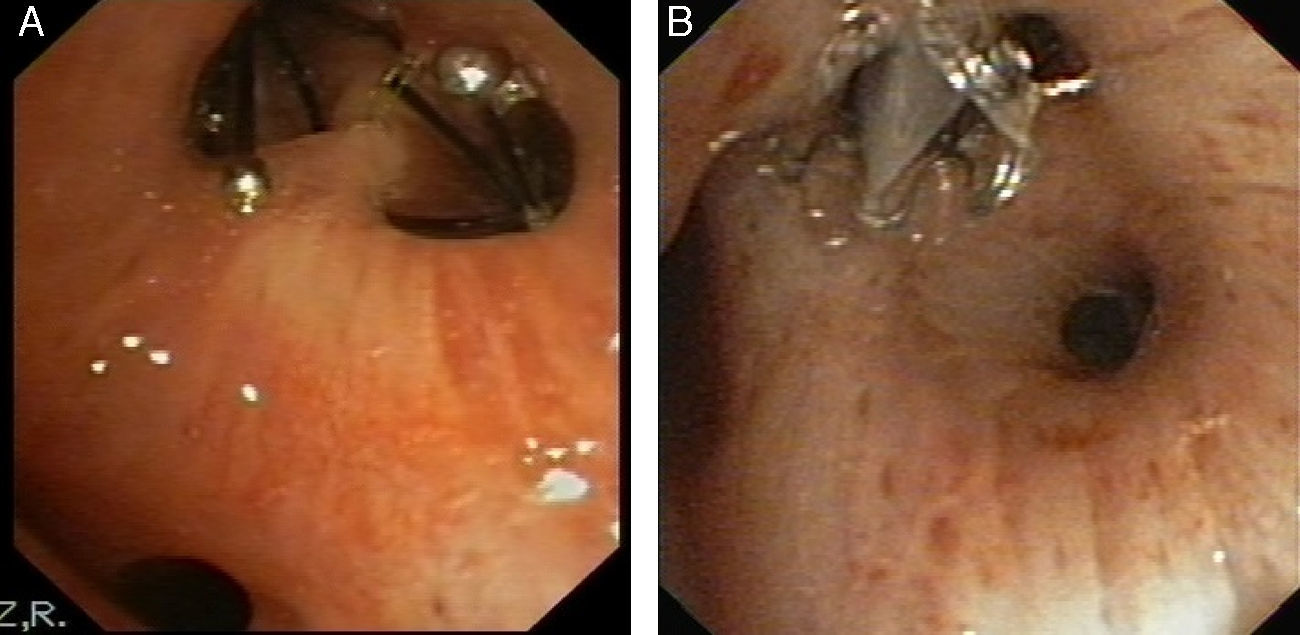
La válvula se introduce mediante un catéter a través del canal de trabajo del broncoscopio y al liberarla se autoexpande, anclándose a la mucosa bronquial (fig. 2A y B).
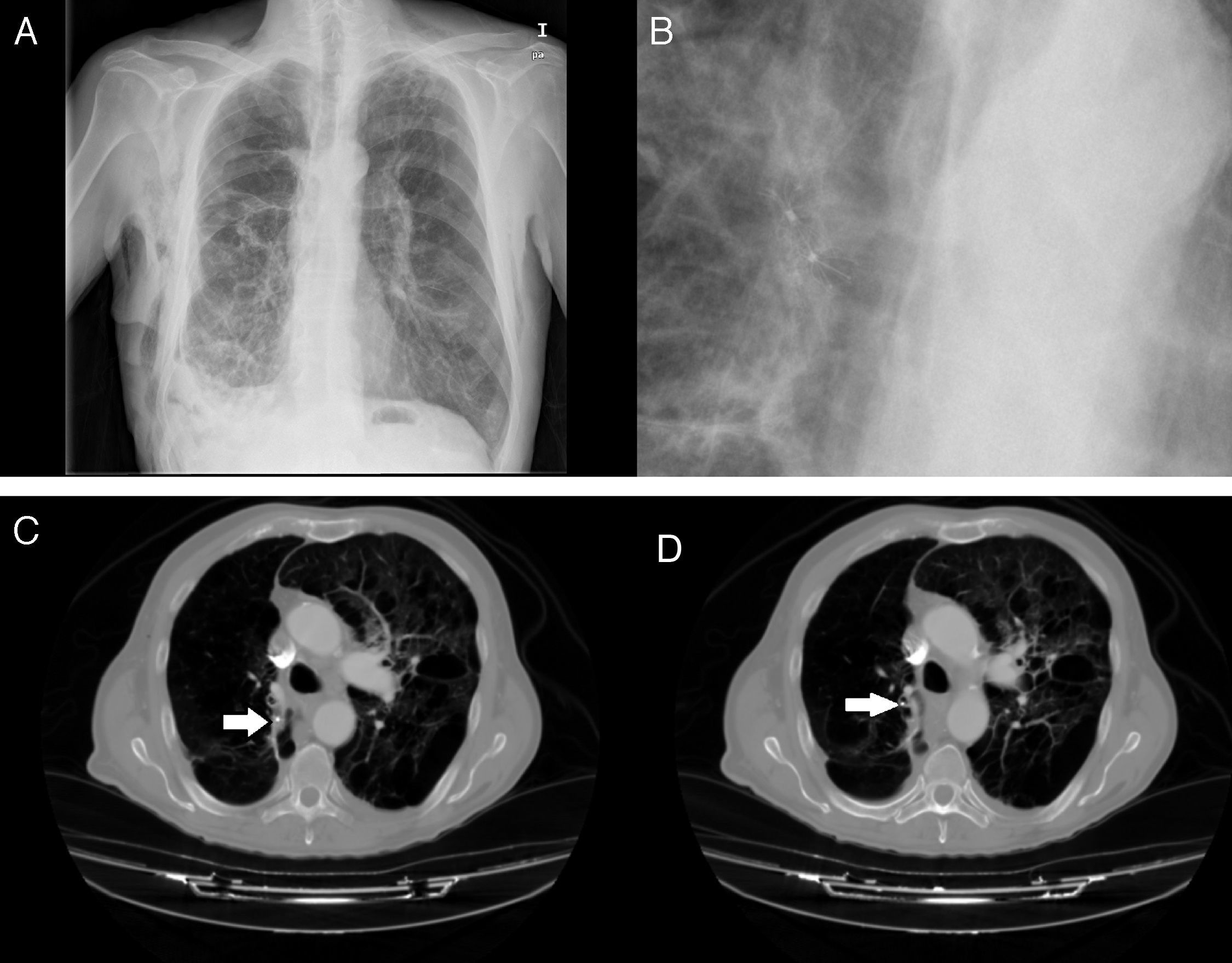
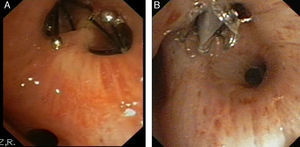
Durante todo el procedimiento se monitoriza cuidadosamente la profundidad de la anestesia y las constantes vitales, y al finalizar su colocación se realiza una radiografía de tórax (fig. 3A y B), o una TC si fuera necesario (fig. 3C y D) para descartar complicaciones, constatar la reexpansión pulmonar y su correcto enclave.
A)Radiografía de tórax con válvulas IVB en lóbulo superior derecho. B)Detalle de la radiografía de tórax con válvulas IBV en lóbulo superior derecho. C)TC de tórax en paciente con enfisema bulloso y válvula IBV colocada en B2 derecho (señalada por fecha). D)TC de tórax en paciente con enfisema bulloso y válvula IBV colocada en B1 derecho (señalada por flecha). Paciente con neumotórax derecho y enfisema pulmonar (paciente n.¿ 5).
El éxito del procedimiento se define como la desaparición completa de la fuga aérea y la retirada del drenaje torácico.
Extracción de la válvulaUna vez resuelto el episodio de FAP y retirado el drenaje pleural, los 2 tipos de válvulas se extraen mediante broncoscopia flexible en la sala tras un periodo aproximado de 6semanas. El seguimiento de los pacientes se realizó hasta los 3meses del tratamiento para controlar posibles complicaciones derivadas del implante (neumonía, colonización bronquial, migración de la válvula, hemoptisis, etc.) y evaluar la recidiva del neumotórax.
ResultadosSe excluyeron del estudio 2 pacientes a los cuales no se les pudo localizar el origen de la FAP mediante el test de oclusión.
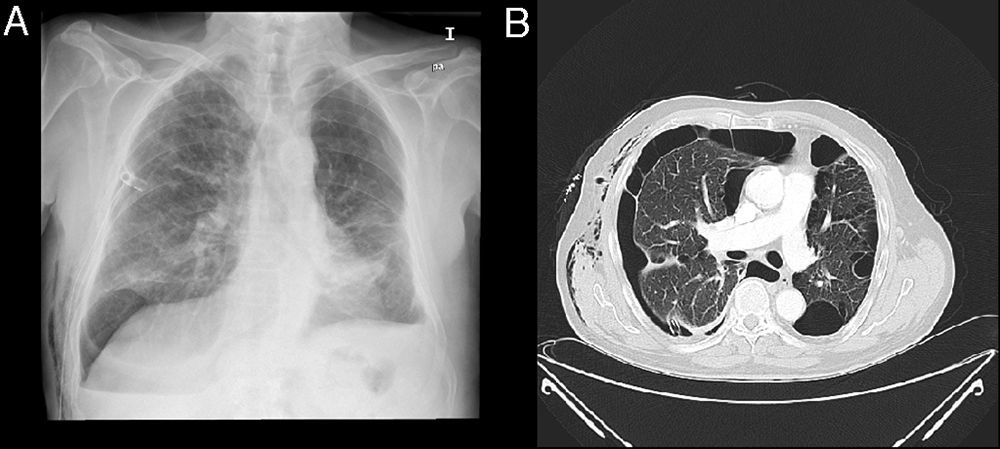
Hemos realizado 9 procedimientos en 8 pacientes con FAP. La serie se compuso de 7 hombres y una mujer, con una mediana de edad fue 68,5años. Todos los pacientes tenían comorbilidad asociada importante: enfisema pulmonar severo 7 pacientes, insuficiencia respiratoria 5, trombocitopenia inferior a 20.000 plaquetas uno y cardiopatía isquémica otro paciente. En 6 pacientes la FAP se produjo tras la aparición de un neumotórax espontáneo secundario a una enfermedad pulmonar de base (fig. 4A y B), en otro por un neumotórax iatrógeno y en el octavo tras la resección anatómica por un cáncer de pulmón.
La fuga aérea era continua en 5 casos e intermitente en los otros 3. En promedio, se colocaron 2 válvulas por paciente (en 7 IBV y en uno EBV), con una mediana de tiempo de drenaje pleural previo a su inserción de 15,5días. Hubo un paciente afecto de neumotórax espontáneo secundario (caso n.¿ 8) que no respondió primeramente a la colocación de válvulas en el lóbulo inferior derecho, se intervino quirúrgicamente pero tampoco fue efectivo, y se realizó una nueva colocación de VEB en el lóbulo superior derecho que finalmente resolvió el cuadro.
No se registró ninguna complicación durante el procedimiento, la mediana de tiempo de drenaje pleural posterior a la colocación de las válvulas fue de 13días y la fuga cesó en 6 pacientes, de forma que la tasa de éxito en nuestra serie fue del 75%. Tampoco hubo efectos adversos relacionados con el implante a los 3meses de seguimiento.
La mediana de tiempo que se mantuvieron las válvulas fue de 52,5días, aunque en uno de los casos no se retiró hasta los 2años debido a que la paciente no acudió a la revisión.
En la tabla 1 se describen las características de los pacientes.
Descripción de los pacientes y procedimientos realizados
| Características de los pacientes | |||||||||
| Pacientes | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8a | |
| Edad (años) | 55 | 85 | 66 | 28 | 69 | 74 | 72 | 68 | |
| Sexo | Varón | Varón | Varón | Mujer | Varón | Varón | Varón | Varón | |
| Diagnóstico | Silicosis post TB | EPOC. Silicosis | EPOC. Bulla | Post TB | EPOC | Post-resección | EPOC | EPOC | |
| Día de drenaje previo | 15 | 16 | 14 | 90 | 22 | 22 | 8 | 12 | 6 |
| Localización de la fuga aérea | LID | Língula | LSD | LSI | LSD | LII | LII | LID | LSD |
| Tipo de fuga aérea | I | C | C | I | C | C | I | C | C |
| Número de válvulas | 4 | 1 | 2 | 3 | 2 | 1 | 2 | 1 | 2 |
| Tamaño de la válvula (mm) | 6-7 | 6 | 6 | 6 | 4 | 7 | 7 | 6 | 7 |
| Tipo de válvula | IBV | IBV | IBV | IBV | EBV | IBV | IBV | IBV | IBV |
| Días de drenaje posterior a la VEB | 14 | 4 | 4 | 20 | 12 | 15 | 4 | 14 | 15 |
| Éxito del tratamiento | No | Sí | No | Sí | Sí | Sí | Sí | No | Sí |
| Cirugía tras VEB | Sí | No | Sí | No | No | No | No | Sí | No |
| Extracción de válvula (días) | 19 | 56 | 60 | 720 | 49 | 39 | 40 | 8 | 65 |
| Recidiva | No | No | No | Sí | No | No | No | Sí | No |
C: continua; EBV: Zephyr®; I: intermitente; IBV: Olympus®; LID: lóbulo inferior derecho; LII: lóbulo inferior izquierdo; LSD: lóbulo superior derecho; LSI: lóbulo superior izquierdo; VEB: válvula endobronquial.
En este artículo presentamos la mayor serie publicada en España de pacientes tratados por FAP mediante la implantación de VEB, donde este tratamiento es eficaz tanto en pacientes por neumotórax secundario como la originada tras resección pulmonar. El cese completo de la fuga en nuestros pacientes se observó en el 75% de los casos, sin necesidad de realizar otros procedimientos tras la retirada del drenaje torácico.
En la literatura existen relativamente pocos estudios sobre este tema. En general, son series de casos retrospectivas con muestra pequeña y heterogénea en términos de características de los pacientes y de la etiología de la fuga aérea. El primer caso publicado a nivel mundial de una FAP tratado exitosamente con VEB fue publicado en 2006 por Feller-Kopman et al.12; en España, la única publicación al respecto fue descrita por Rosell et al.13 en el año 2010. Las 2 series más grandes publicadas son la de Travaline et al.14, con 40 pacientes, donde la tasa de éxito fue del 48%, y la de Firlinger et al.15 en 2013, que recogen 16 pacientes, con una tasa de éxito del 76,9%. El resto de publicaciones son series de casos que describen entre 1 y 7 pacientes8,9,12,13,16–23.
En la revisión de estos artículos, y sin considerar la heterogeneidad de la muestra, se han utilizado válvulas para el tratamiento de FAP en 90 pacientes. En el 63% (57 pacientes) se señala la desaparición completa de la misma y en el 28% (26 casos), una reducción parcial. La mediana de uso de válvulas en todas las publicaciones es de 3.
En líneas generales, el uso de VEB se postula en todos estos estudios como una alternativa válida para el tratamiento de las FAP, al igual que tras los resultados obtenidos en nuestra serie. Sin embargo, a la luz de estos resultados no se define claramente qué población de pacientes son los candidatos ideales a este tratamiento. En nuestra serie hubo de intervenirse quirúrgicamente a 3 pacientes a pesar de la comorbilidad que presentaban, debido a que la fuga no desapareció por completo tras la colocación de la VEB. El primero de ellos se intervino a los 14días de la colocación de la válvula; probablemente se realizó de forma incorrecta el test de oclusión, sin identificar bien la fuga aérea debido al carácter intermitente de la misma. En el segundo, la fuga era tan intensa que a pesar del tratamiento con VEB se decidió la cirugía al quinto día. En el tercero (caso n.¿ 8) tampoco la cirugía fue eficaz tras la colocación de válvulas, por lo que se realizó un segundo procedimiento no invasivo para la colocación de nuevas VEB que sí fueron entonces eficaces en la resolución de la fuga.
La presencia de FAP intermitente dificulta la localización de la fuga mediante el test de oclusión, sobre todo si además no se observa su cese completo sino simplemente una disminución de la misma. En el trabajo de Firlinger et al.15 los pacientes con fuga intermitente fueron excluidos del estudio, lo que explicaría la mayor tasa de éxito de su serie respecto a las publicadas en la literatura. Además, utilizaron un medidor digital, que podría facilitar la selección de pacientes para este tipo de tratamiento. En nuestra serie obtuvimos un porcentaje de éxito similar, a pesar de tener 3 casos con fuga aérea intermitente.
La respuesta o no al tratamiento con la VEB es difícil de explicar al ser una serie corta de casos, por lo que sería interesante realizar estudios prospectivos y analizar las variables predictoras de éxito en este tipo de tratamiento: tipo de FAP, cuantía de la misma, edad, causa de la fuga, función pulmonar previa, el índice de masa corporal, etc.
Las posibles complicaciones del procedimiento, extrapolando de lo publicado por Wan et al.24 en el contexto del tratamiento de reducción de volumen, incluyen neumonía, empiema, hemoptisis e insuficiencia respiratoria, con una mortalidad muy baja que se relacionaba más con la causa subyacente de comorbilidad que con el procedimiento. Jenkins et al.25 señalan también la migración de la válvula como otra complicación posible, y en la serie publicada por Travaline et al.14 se identificaron pacientes que presentaron mal posicionamiento de la válvula, expectoración de una de ellas, desaturación moderada, neumonía y colonización de la válvula por Staphylococcus aureus resistente a la meticilina. Otra complicación importante descrita es la disnea e insuficiencia respiratoria debida a la oclusión bronquial en pacientes con enfisema y sometidos a resección pulmonar previa por cáncer de pulmón. Dooms et al.26 describen un caso donde, tras la oclusión del bronquio lobar superior derecho después de una lobectomía inferior derecha, no se produjo atelectasia de dicho lóbulo, probablemente por la existencia de ventilación colateral. Sin embargo, la existencia de esta ventilación colateral no impide el cierre de la fuga tras la colocación de la válvula, ya que esta sí disminuye el paso del aire por la misma, permitiendo la curación del pulmón. No hubo en nuestra serie ninguna atelectasia, por lo que ningún paciente presentó aumento de su disnea o disminución de la saturación de oxígeno tras la colocación de la válvula. Y tampoco esperamos la aparición de atelectasia con el tiempo, ya que en esta serie no se realizaron oclusiones lobares completas.
En definitiva, no se presentaron complicaciones en nuestra serie, siendo el procedimiento seguro y bien tolerado. Tampoco aparecieron complicaciones a los 3 meses del seguimiento, aunque sí una recidiva en la paciente más joven que desarrolló una pequeña cámara apical que no precisó drenaje y se resolvió con fisioterapia respiratoria. Al igual que en otros estudios, tenemos que reconocer las limitaciones de la ausencia de grupo control, el tamaño de la muestra y la heterogeneidad de la causa de la fuga aérea.
ConclusiónEl tratamiento de la FAP con VEB es mínimamente invasivo, eficaz y seguro, constituyendo una buena alternativa para los pacientes de alto riesgo quirúrgico. Los resultados de nuestra serie son similares a los publicados por otros grupos de trabajo y adolecen de sus mismas debilidades: ser retrospectivo y tener una muestra pequeña y heterogénea en cuanto a la etiología de la FAP. Sería necesario realizar estudios prospectivos bien diseñados que confirmen su indicación, así como los factores de riesgo predictores de éxito.
Contribución de los autoresDra. Cordovilla: responsable de la realización de los procedimientos, la concepción del estudio y su diseño, la adquisición, análisis e interpretación de los datos, la elaboración de este manuscrito y la revisión del contenido intelectual del mismo, así como la revisión de la versión final enviada para su valoración.
Dr. Torracchi: participó en la realización de los procedimientos, la concepción del estudio y su diseño, la adquisición, análisis e interpretación de los datos, la elaboración de este manuscrito y la revisión del contenido intelectual del mismo, así como la revisión de la versión final enviada para su valoración.
Dr. Varela: participó en la realización de los procedimientos, en la revisión del contenido intelectual del manuscrito, así como la revisión de la versión final enviada para su valoración.
Dr. Jiménez: participó en la realización de los procedimientos, en la revisión del contenido intelectual del manuscrito, así como la revisión de la versión final enviada para su valoración.
Dr. Aranda: participó en la realización de los procedimientos, en la revisión del contenido intelectual del manuscrito, así como la revisión de la versión final enviada para su valoración.
Dra. Novoa: participó en la realización de los procedimientos, en la revisión del contenido intelectual del manuscrito así como la revisión de la versión final enviada para su valoración.
Dr. Barrueco: contribuyó en la revisión del contenido intelectual del manuscrito así como la revisión de la versión final enviada para su valoración.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a Manuel Lanchas Hernando, a María José Rodríguez Celador y a Emilia Pedraz Rivas su contribución y asistencia diaria durante los procedimientos endoscópicos.