La broncoscopia es la técnica habitualmente empleada en pacientes con atelectasias secundarias a tapones mucosos. Presentamos el caso de una paciente de 82años de edad con antecedentes de síndrome de Meige, que desarrolló un cuadro de insuficiencia respiratoria aguda al sufrir una atelectasia del lóbulo superior derecho en el contexto de una neumonía intrahospitalaria. La paciente presentaba importante disminución del nivel de conciencia, gran trabajo respiratorio y acidosis hipercápnica grave, condiciones que contraindicaban la realización de una broncoscopia. Se instauró ventilación mecánica no invasiva (VMNI) con doble nivel de presión a través de una mascarilla facial. La evolución fue favorable, con franca mejoría clínica y gasométrica. En la radiografía de tórax realizada a las 12h se apreció resolución completa de la atelectasia. Estos datos sugieren que la VMNI podría ser útil en el tratamiento de las atelectasias de algunos pacientes críticos.
Bronchoscopy is a commonly used technique in patients with atelectasis due to mucus plugs. We present here the case of an 82-year-old patient with a history of Meige's syndrome who developed acute respiratory failure due to atelectasis of the right upper lobe associated with hospital-acquired pneumonia. The patient had a severely reduced level of consciousness, significant work-of-breathing and severe hypercapnic acidosis, all of which contraindicated bronchoscopy. Bi-level noninvasive mechanical ventilation (NIMV) was initiated by way of a face mask. Progress was favourable, with clear clinical and gasometric improvement. The chest X-ray performed 12hours later showed complete resolution of the atelectasis. These data suggest that NIMV may be useful in the treatment of atelectasis is some critical patients.
La aparición de atelectasias relacionadas con la existencia de tapones de moco es un hecho frecuente en los pacientes ingresados en el hospital. La broncoscopia es la técnica de elección para resolver estas atelectasias, sobre todo cuando comprometen al paciente desde un punto de vista respiratorio1. Presentamos el caso de una paciente con atelectasia obstructiva del lóbulo superior derecho y acidosis respiratoria, que se resolvió con ventilación mecánica no invasiva (VMNI).
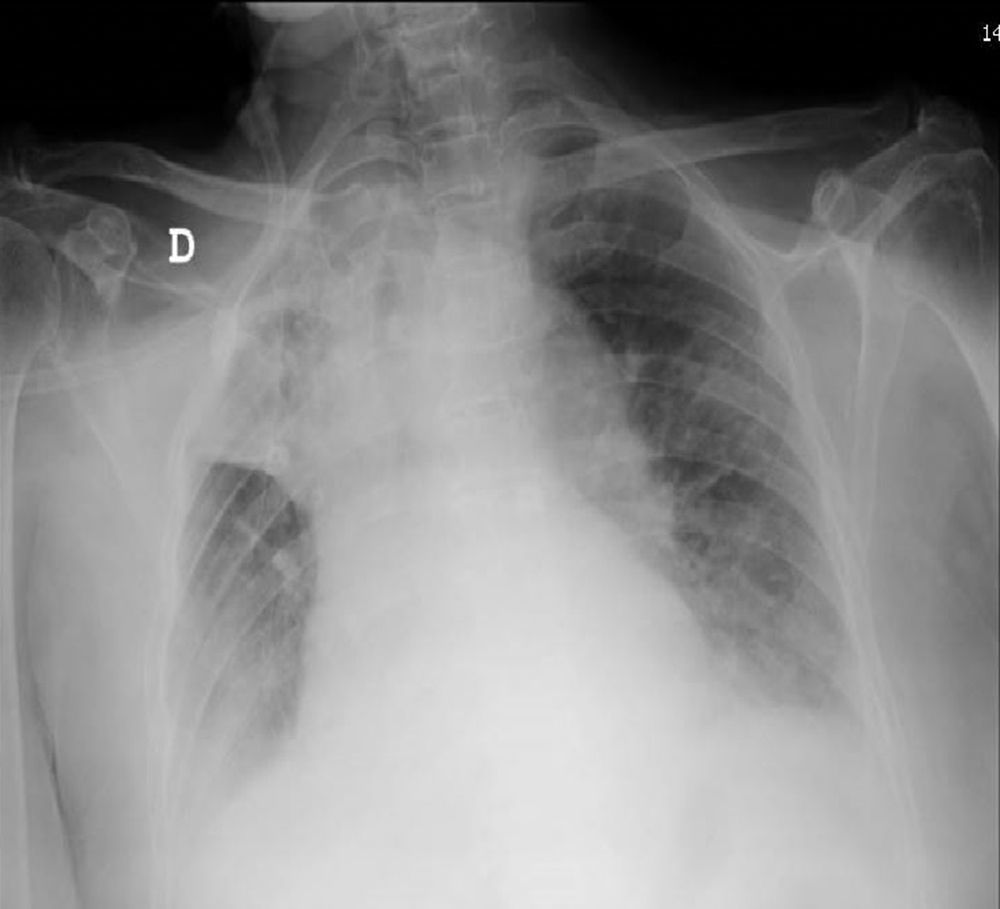
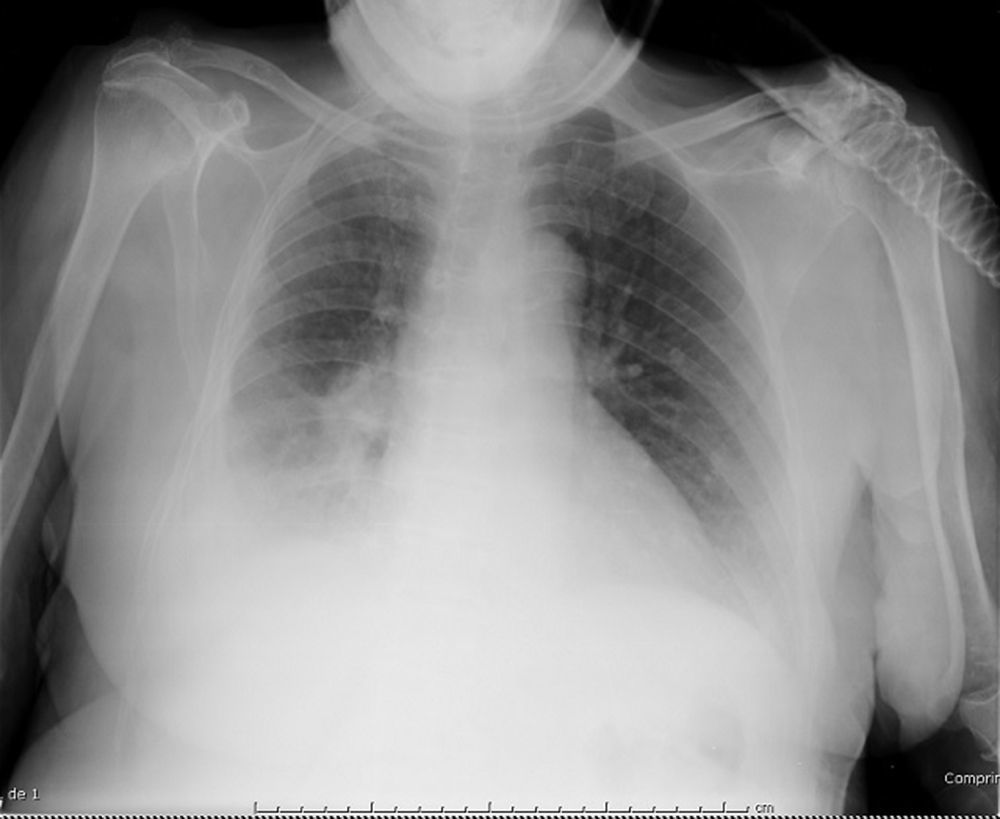
Caso clínicoMujer de 82años de edad con antecedentes de diabetes mellitus tipo2, distonía oromandibular, cervical y blefaroespasmo (síndrome de Meige). En 2010 había sido diagnosticada de ataque isquémico transitorio de perfil lacunar sensitivo puro hemisférico derecho. La paciente acudió al hospital refiriendo dolor abdominal de 2días de evolución. Tras la valoración en urgencias se diagnosticó una inflamación del íleon terminal, ingresando en el servicio de cirugía general con medidas conservadoras. Al cuarto día del ingreso, la paciente presentó deterioro del estado general, disnea de mínimos esfuerzos hasta hacerse de reposo acompañada de importante trabajo respiratorio y disminución progresiva del nivel de conciencia. La temperatura era de 38°C. En la exploración física destacaba taquipnea de 28respiraciones/min con tiraje subcostal intenso, taquicardia a 110latidos/min, presentando una saturación arterial de hemoglobina (SpO2) del 83% a pesar de recibir O2 a través de una mascarilla reservorio. La auscultación pulmonar reveló murmullo vesicular disminuido generalizado y roncus abundantes. La exploración de otros órganos no deparó hallazgos de interés. La analítica mostró leucocitosis (12,5×109) con desviación izquierda (75% neutrófilos). Se realizó una radiografía de tórax, en la que se apreció una atelectasia del lóbulo superior derecho (LSD) con desplazamiento mediastínico ipsilateral (fig. 1). La radiografía al ingreso era normal. Se solicitó una broncoscopia al servicio de neumología para resolver la atelectasia de LSD. La situación de la paciente era crítica, y se planteó la posibilidad de utilizar un asistente mecánico para la tos (Cough Assist®) como tratamiento alternativo. Se realizó una gasometría arterial (GA), recibiendo la paciente O2 con reservorio, que mostró pH: 7,06; PaCO2: 78mmHg; PaO2: 94mmHg; HCO3: 22,1mmol/l; SaO2: 86%, optando finalmente por iniciar VMNI. Se instauró ventilación con doble nivel de presión a través de una mascarilla facial con un respirador Monnal T50®. Se asoció antibioterapia intravenosa. La regulación del respirador fue IPAP: 25; EPAP: 10; FR: 12; Ti: 1,3, con O2 añadido a 8l/min. La GA obtenida tras 1h de tratamiento mostró: pH: 7,22; PaCO2: 53mmHg; PaO2: 58mmHg; HCO3: 21,7mmol/l; SaO2: 83,3%. La frecuencia respiratoria y el nivel de conciencia en ese momento habían mejorado. A las 24h la paciente presentaba un nivel de conciencia normal, ausencia de trabajo respiratorio y la GA mostraba: pH: 7,36; PaCO2: 45mmHg; PaO2: 73mmHg; HCO3: 24,3mmol/l; SaO2: 94%. Se realizó un control radiológico a las 12h, en el que se evidenció la resolución completa de la atelectasia en el LSD junto a condensación en el LID (fig. 2). Tras 48h de estabilidad clínica y gasométrica se retiró la VMNI y se continuó con la terapia antibiótica durante 14días, con evolución favorable.
La prevención de las atelectasias puede realizarse con fisioterapia respiratoria, con equipos de insuflación-exsuflación mecánica o con la aplicación de presión positiva en la vía aérea. La fisioterapia respiratoria en los pacientes ingresados es una asignatura olvidada. Su escasa utilización facilita la aparición de complicaciones respiratorias, como es el caso de las atelectasias, abusando luego de procedimientos invasivos como la broncoscopia para su resolución2. Los equipos de insuflación-exsuflación mecánica como el Cough Assist® han demostrado su utilidad preventiva y curativa en pacientes neuromusculares con problemas derivados de la retención de secreciones, aunque su utilización es fundamentalmente domiciliaria y siempre asociada a la fisioterapia3. Por último, la aplicación de presión positiva en la vía aérea ha mostrado ser eficaz en la prevención de atelectasias postoperatorias, sola o junto a otras técnicas de fisioterapia respiratoria4,5.
Sin embargo, una vez instaurada, la broncoscopia es la técnica de elección para su resolución, al aspirar el material mucoso de la vía aérea. En nuestro caso, la presencia de fallo respiratorio hipercápnico nos permitió establecer la indicación de VMNI, con el resultado esperado en términos de mejoría del fallo respiratorio, y además con la resolución completa de la atelectasia en un plazo breve de tiempo. No hemos encontrado referencias en la literatura que describan el papel de la VMNI en el tratamiento de atelectasias pulmonares en pacientes críticos con contraindicación para la realización de broncoscopia. Estos datos sugieren que la VMNI podría ser útil en el tratamiento de las atelectasias de algunos pacientes críticos. La posibilidad de desplazar a la broncoscopia, técnica más agresiva y con mayores requerimientos de medios y de personal, debe ser objeto de futuras investigaciones.