La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad infradiagnosticada y con una elevada morbimortalidad y supone un problema de salud pública de gran magnitud. En los países de nuestro entorno constituye la cuarta causa de muerte y se prevé que su prevalencia siga aumentando.
La EPOC es una enfermedad compleja y multicomponente. Los síntomas principales son la disnea, la tos y la expectoración. Su presentación clínica es muy heterogénea, y dentro de lo que hoy denominamos EPOC se pueden definir diversos fenotipos con repercusión clínica, pronóstica y terapéutica1. Aunque la EPOC no es una enfermedad curable, la deshabituación del consumo de tabaco es la medida más eficaz para prevenir y frenar su progresión2.
Desde 2009, el Ministerio de Sanidad y Política Social, a través del Plan de Calidad del Sistema Nacional de Salud (SNS) y la Estrategia en EPOC, ha estado trabajando para identificar la manera de mejorar la atención y la calidad de vida de las personas con EPOC y para reducir el número de personas que presentan esta enfermedad. El equipo multidisciplinario de la Estrategia en EPOC3 ha impulsado el desarrollo de una guía de práctica clínica (GPC) con la participación de todos los agentes integrantes de la estrategia. En este contexto nació la primera versión de la Guía Española de la EPOC (GesEPOC) en el año 20124.
A nivel mundial, las recomendaciones de la iniciativa GOLD (Global Initiative for Obstructive Lung Diseases) para el diagnóstico y tratamiento de la EPOC, publicadas por primera vez en el 2001 y revisadas cada año, han sido las más utilizadas5. En España, las guías de referencia han sido las elaboradas por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) junto con otras sociedades científicas6,7. La multitud de avances que han surgido en los últimos años hace que los contenidos de estas guías necesiten actualizarse.
GesEPOC es una guía actualizada para responder a las cuestiones planteadas en la asistencia al paciente con EPOC, en la que han participado todas las sociedades científicas implicadas.
GesEPOC persigue la atención eficiente de los pacientes con EPOC a partir de un trabajo coordinado y multidisciplinar con la participación de representantes de los diferentes niveles asistenciales. La implantación de GesEPOC ha sido muy importante; ya en el año 2014, el 46,3% de las historias clínicas auditadas en España en servicios de neumología incluían la clasificación del fenotipo según GesEPOC8.
El presente documento constituye la versión completa de la GPC para el Diagnóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC) en su versión de 2017.
GesEPOC 2017 está formada por tres tipos de contenidos: a) respuestas derivadas de preguntas PICO (acrónimo de patient, intervention, comparison, outcome) (v. anexo 1 en http://dx.doi.org/10.1016/j.arbres.2017.03.018); b) respuestas derivadas de preguntas narrativas, y c) texto libre. En el apartado “Método” se explican con detalle las características y el alcance de cada tipo de contenido.
Alcance y objetivosEl objetivo principal de la guía es proporcionar a los profesionales sanitarios encargados de la asistencia a pacientes EPOC una herramienta que les permita tomar las mejores decisiones sobre los problemas que plantea su atención.
Se trata de optimizar el proceso diagnóstico identificando en primer lugar a los pacientes de bajo o alto riesgo. Los pacientes de bajo riesgo pueden ser tratados y seguidos en cualquier nivel asistencial y con escasos requerimientos de pruebas complementarias. Por el contrario, aquellos pacientes identificados como de alto riesgo requieren una evaluación más precisa para establecer su fenotipo1,9. La aproximación al paciente basada en fenotipos clínicos permite clasificarlos en subgrupos con valor pronóstico, a la vez que determina la terapia vados más adecuada y permite lograr mejores resultados. Esta nueva perspectiva representa un cambio significativo en el tratamiento de la EPOC, ya que supone pasar de un acercamiento centrado en la gravedad de la obstrucción a un enfoque más personalizado10–12.
La guía incluye el diagnóstico y el tratamiento de la EPOC en fase estable, agudizada y al final de la vida. El proceso diagnóstico se estructura en tres partes: el diagnóstico de la EPOC, la evaluación del riesgo y la caracterización del fenotipo.
Esta guía va dirigida a médicos de familia, profesionales de enfermería de atención primaria y especializada, neumólogos, internistas y otros especialistas que atienden a los pacientes con EPOC.
MétodoGesEPOC es un proyecto compartido —iniciado en junio de 2010 por las diversas sociedades científicas implicadas en la atención a pacientes con EPOC y el Foro Español de Pacientes— para discutir y consensuar recomendaciones, pautas de actuación y estrategias de tratamiento de la EPOC, con la finalidad de estimular la calidad en la atención a los pacientes con esta enfermedad que acuden a la consulta de los profesionales de atención primaria y especializada4.
GesEPOC nace por iniciativa de la SEPAR y cuenta con la colaboración de SemFYC (Sociedad Española de Medicina de Familia y Comunitaria), SEMERGEN (Sociedad Española de Médicos de Atención Primaria), SEMG (Sociedad Española de Médicos Generales y de Familia), GRAP (Sociedad de Respiratorio en Atención Primaria), SEMI (Sociedad Española de Medicina Interna), SEMES (Sociedad Española de Medicina de Urgencias y Emergencias), SEGG (Sociedad Española de Geriatría y Gerontología), SERMEF (Sociedad Española de Rehabilitación y Medicina Física), SORECAR (Sociedad Española de Rehabilitación Cardiorrespiratoria) y FAECAP (Federación de Asociaciones de Enfermería Comunitaria y Atención Primaria).
Para la elaboración de la presente edición de la guía GesEPOC, los pasos que se han seguido son los que se describen a continuación.
Constitución del grupo de trabajo de la guíaEl grupo de trabajo está integrado por profesionales contactados fundamentalmente a través de las distintas sociedades científicas relacionadas con el tema de la guía. El grupo de trabajo estuvo constituido por especialistas en neumología, medicina interna, medicina de familia, urgencias, medicina física y rehabilitación, medicina preventiva y salud pública, geriatría, psicología, enfermería y fisioterapia.
Esta GPC ha contado también con representantes de los pacientes (Foro Español de Pacientes) en su grupo de trabajo.
En el desarrollo metodológico de la guía se ha contado con la participación de metodólogos expertos del Centro Cochrane Iberoamericano, que han asesorado en el desarrollo de GesEPOC 2017 y han elaborado la evaluación de la evidencia de las preguntas PICO.
Formulación de preguntas clínicasLos miembros del grupo de trabajo definieron las preguntas clínicas que debía contestar la guía en formato PICO13. Para algunas de las secciones en las que este formato no fue posible, se decidió realizar un abordaje narrativo; las secciones sobre las estrategias de detección precoz de pacientes con EPOC o los componentes básicos de un programa de educación terapéutica estructurada son ejemplo de ello.
Búsqueda bibliográficaCon la ayuda de un documentalista, se diseñó una estrategia de búsqueda de la literatura médica para identificar, en primer lugar, revisiones sistemáticas posteriores a la fecha de búsqueda de la anterior guía GesEPOC4.
Para ello se consultaron las siguientes bases de datos electrónicas:
- •
Cochrane Database of Systematic Reviews (The Cochrane Library).
- •
Database of Abstracts of Reviews of Effects (DARE).
- •
Health Technology Assessment (HTA) Database.
- •
National Health Service Economic Evaluation Database (NHS EED).
- •
MEDLINE (vía PubMed).
Adicionalmente, se diseñó una estrategia de búsqueda bibliográfica para identificar ensayos clínicos aleatorizados que respondieran a las preguntas clínicas o que pudieran actualizar las revisiones sistemáticas seleccionadas. Para ello se consultaron las siguientes bases de datos electrónicas:
- •
MEDLINE (vía Ovid).
- •
The Cochrane Central Register of Controlled Trials.
No se estableció ningún límite por lengua de publicación en las búsquedas realizadas, pero se han considerado principalmente estudios en español, inglés y francés. La fecha de cierre de la última búsqueda fue en mayo de 2016. Los miembros del grupo de trabajo monitorizaron las principales referencias que pudieran responder a las preguntas clínicas de la guía hasta diciembre de 2016.
Formulación de las recomendaciones mediante el sistema GRADESe siguieron las directrices del grupo de trabajo GRADE (Grading of Recommendations Assessment, Development and Evaluation)13–15 para clasificar la calidad de la evidencia y graduar la fuerza de las recomendaciones relativas a las preguntas de la GPC, salvo para las secciones desarrolladas de forma narrativa, en las que se llevó a cabo un proceso de actualización de la literatura médica, pero sin realizar recomendaciones.
Con la participación de metodólogos expertos se realizaron (o actualizaron) metaanálisis de los diferentes ensayos clínicos (siempre que fuera posible) y se elaboraron tablas de síntesis de la evidencia. Para ello se utilizaron los programas RevMan (versión 5.3) y GRADE-Pro.
Clasificación de la importancia relativa de las variables de resultadoEn esta etapa, el grupo de trabajo estableció de forma explícita las variables de resultado de interés para las preguntas y las clasificó, según su importancia relativa, a partir de la siguiente escala de 9 puntos:
- •
De 1 a 3: variable de resultado no importante para la toma de decisiones, que no desempeña un papel importante en la formulación de las recomendaciones.
- •
De 4 a 6: variable de resultado importante, pero no clave, para la toma de decisiones.
- •
De 7 a 9: variable de resultado clave para la toma de decisiones.
La calidad de la evidencia refleja la confianza en los resultados de la literatura científica para apoyar una recomendación y, por ello, esta evaluación se realiza para cada una de las variables consideradas clave o importantes.
Para evaluar los efectos de una intervención, los ensayos clínicos aleatorizados aportan, a priori, la mayor confianza con sus resultados. Esta confianza se puede ver disminuida por diferentes consideraciones o factores:
- •
Limitaciones en el diseño o ejecución de los estudios (riesgo de sesgos).
- •
Inconsistencia entre los resultados de diferentes estudios.
- •
Disponibilidad de evidencia indirecta.
- •
Imprecisión de los estimadores del efecto.
- •
Sospecha de sesgo de publicación.
La confianza en los resultados de estudios observacionales es, a priori, menor y, sin embargo, esta confianza puede aumentar por diferentes consideraciones o factores:
- •
Magnitud del efecto importante.
- •
Gradiente dosis-respuesta.
- •
Impacto de las variables de confusión plausibles.
Finalmente, la calidad de la evidencia se clasifica como alta, moderada, baja o muy baja.
Graduación de la fuerza de las recomendacionesLa fuerza de una recomendación refleja el grado de confianza en que los beneficios de una intervención superan a los inconvenientes.
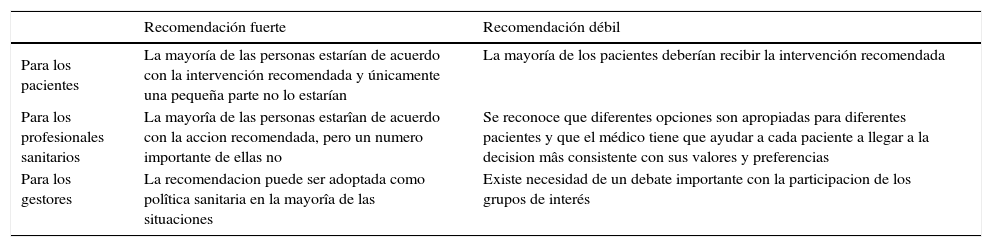
El sistema GRADE propone un sistema sencillo para graduar la fuerza de las recomendaciones, en fuertes o débiles, a favor o en contra de una intervención. Las implicaciones para los pacientes, profesionales sanitarios y gestores se resumen en la tabla 116.
Implicaciones de la fuerza de las recomendaciones.
| Recomendación fuerte | Recomendación débil | |
|---|---|---|
| Para los pacientes | La mayoría de las personas estarían de acuerdo con la intervención recomendada y únicamente una pequeña parte no lo estarían | La mayoría de los pacientes deberían recibir la intervención recomendada |
| Para los profesionales sanitarios | La mayorîa de las personas estarîan de acuerdo con la accion recomendada, pero un numero importante de ellas no | Se reconoce que diferentes opciones son apropiadas para diferentes pacientes y que el médico tiene que ayudar a cada paciente a llegar a la decision mâs consistente con sus valores y preferencias |
| Para los gestores | La recomendacion puede ser adoptada como polîtica sanitaria en la mayorîa de las situaciones | Existe necesidad de un debate importante con la participacion de los grupos de interés |
Tomada de Alonso-Coello et al16 (adaptada de Guyatt et al. BMJ. 2008;336:924-6).
En el proceso de graduación de la fuerza de las recomendaciones, el grupo de trabajo tuvo en cuenta los factores que se describen a continuación.
Balance entre beneficios y riesgosPara realizar una adecuada valoración del balance entre los beneficios y los riesgos es necesario tener en cuenta el riesgo basal de la población a la que va dirigida la recomendación y el efecto, tanto en términos relativos como absolutos.
Calidad de la evidencia científicaCuanto menor es la confianza en los resultados de la evidencia científica, menos probable es que se deba realizar una recomendación a favor o en contra de la intervención.
Valores y preferenciasLa incertidumbre sobre los valores y preferencias de la población diana, a la cual va dirigida la guía, será otro de los factores que hay que tener en cuenta. El personal sanitario, el colectivo de pacientes o la sociedad en general deben ver reflejados sus valores y preferencias, que deberían influir en la graduación de las recomendaciones.
CostesA diferencia de otras variables de resultado, los costes son mucho más variables en el tiempo, en distintas áreas geográficas y en funciónde diversas implicaciones. Así, aunque un coste elevado disminuye la probabilidad de graduar como fuerte una recomendación, el contexto será crítico en la valoración final.
Perspectiva de los pacientesEn el marco de GesEPOC se ha incorporado la visión de los pacientes a través de su participación en el grupo de trabajo (Foro Español de Pacientes).
Preguntas seleccionadasEsta metodología se aplicó a las preguntas identificadas como más relevantes por el grupo de trabajo. Son las enumeradas a continuación.
Preguntas narrativasP1. ¿Cómo debemos diagnosticar el solapamiento asma-EPOC (ACO)?
P2. ¿Qué comorbilidades deben evaluarse en el paciente con EPOC? Pluripatología y multimorbilidad en la EPOC.
P3. Estrategias para reducir el infradiagnóstico y mejorar la detección precoz. ¿Qué estrategia es eficiente para mejorar la detección precoz de la EPOC?
P4. ¿Cuál es el mejor sistema de estratificación del riesgo en la EPOC?
P5. ¿Cómo se debe tratar el tabaquismo en la EPOC?
P6. ¿Cómo prescribir actividad física y qué estrategias puedo utilizar para que el paciente con EPOC realice actividad física?
P7. ¿Cuándo hay que prescribir rehabilitación pulmonar en la EPOC?
P8. ¿Cuáles son los componentes básicos de un programa de educación terapéutica estructurada? P9. ¿Cuáles son los componentes de los modelos de atención integrada en la EPOC?
P10. ¿Cómo tratar la EPOC al final de la vida?
Preguntas PICOP11. En los pacientes con EPOC estable, ¿se recomienda la administración de un tratamiento broncodilatador de larga duración tipo LAMA frente a un broncodilatador de larga duración tipo LABA?
P12. En los pacientes con EPOC estable, ¿se recomienda el uso del tratamiento con doble broncodilatación de larga duración frente a un tratamiento en monoterapia?
P13. En los pacientes con EPOC estable, ¿se recomienda el uso de un tratamiento combinado con un broncodilatador más un corticoide inhalado frente al tratamiento con doble broncodilatación?
P14. En los pacientes con EPOC estable, ¿se deben usar los mucolíticos para prevenir las exacerbaciones?
P15. En los pacientes con EPOC, ¿se deben usar los inhibidores de la fosfodiesterasa 4 (roflumilast) para prevenir las exacerbaciones?
P16. En los pacientes con EPOC estable, ¿se recomienda el uso de antibióticos orales para prevenir las exacerbaciones?
P17. En los pacientes con EPOC, ¿se recomienda el uso de antibióticos en el tratamiento ambulatorio de las agudizaciones?
P18. En los pacientes con EPOC hospitalizados, ¿se recomienda realizar tratamientos de deshabituación tabáquica en un contexto de agudización de la EPOC respecto al tratamiento habitual?
P19. En los pacientes con EPOC hospitalizados, ¿se recomienda administrar corticoides por vía intravenosa frente a corticoides por vía oral para el tratamiento de las exacerbaciones?
P20. En los pacientes con un episodio de exacerbación de la EPOC, ¿se recomienda la hospitalización a domicilio como alternativa a la atención convencional?
P21. En los pacientes con EPOC hospitalizados por exacerbación de la EPOC, ¿se recomienda la rehabilitación pulmonar temprana frente a la atención habitual?
P22. En los pacientes hospitalizados con una exacerbación de la EPOC, ¿se recomienda el uso de la ventilación no invasiva frente a la atención habitual?