Puntos clave:
- •
La ventilación no invasiva tiene indicaciones precisas en pacientes con insuficiencia respiratoria.
- •
La rehabilitación pulmonar mejora la disnea, la capacidad de ejercicio y la calidad de vida.
- •
La aplicación de programas domiciliarios de mantenimiento es una alternativa válida a la rehabilitación realizada en el hospital desde las fases iniciales de la enfermedad.
- •
Evitar el sedentarismo y estimular la actividad. El ejercicio físico cotidiano es un punto esencial en el manejo del paciente con EPOC, y debería prescribirse de forma individualizada.
Actualmente no hay suficiente evidencia científica para recomendar este tipo de tratamiento de forma generalizada en la EPOC estable con hipercapnia. La mayoría de los estudios y de las revisiones sistemáticas publicadas muestran unos resultados muy heterogéneos1.
Recientemente se ha publicado un estudio en el que el objetivo primario era analizar la supervivencia y se observó que mejoraba durante los 2 primeros años de utilización de la ventilación mecánica no invasiva (VMNI) más oxigenoterapia crónica domiciliaria (OCD), aunque a los 3 años y medio la supervivencia se igualaba a la de los pacientes con solo OCD2.
No obstante, la indicación de la VMNI en pacientes con EPOC estable puede valorarse en un subgrupo de pacientes que presentan hipercapnia diurna importante: PaCO2 (presión arterial de dióxido de carbono) > 55 mmHg o hipercapnia diurna (PaCO2 > 45 mmHg) con desaturaciones nocturnas (SaO2 [saturación arterial de oxígeno] < 90%, más del 10% del tiempo total de sueño) a pesar de la oxigenoterapia, o 2 o más hospitalizaciones anuales por insuficiencia respiratoria grave3–5.
Rehabilitación pulmonarP7. ¿Cuándo hay que prescribir rehabilitación pulmonar en la EPOC?
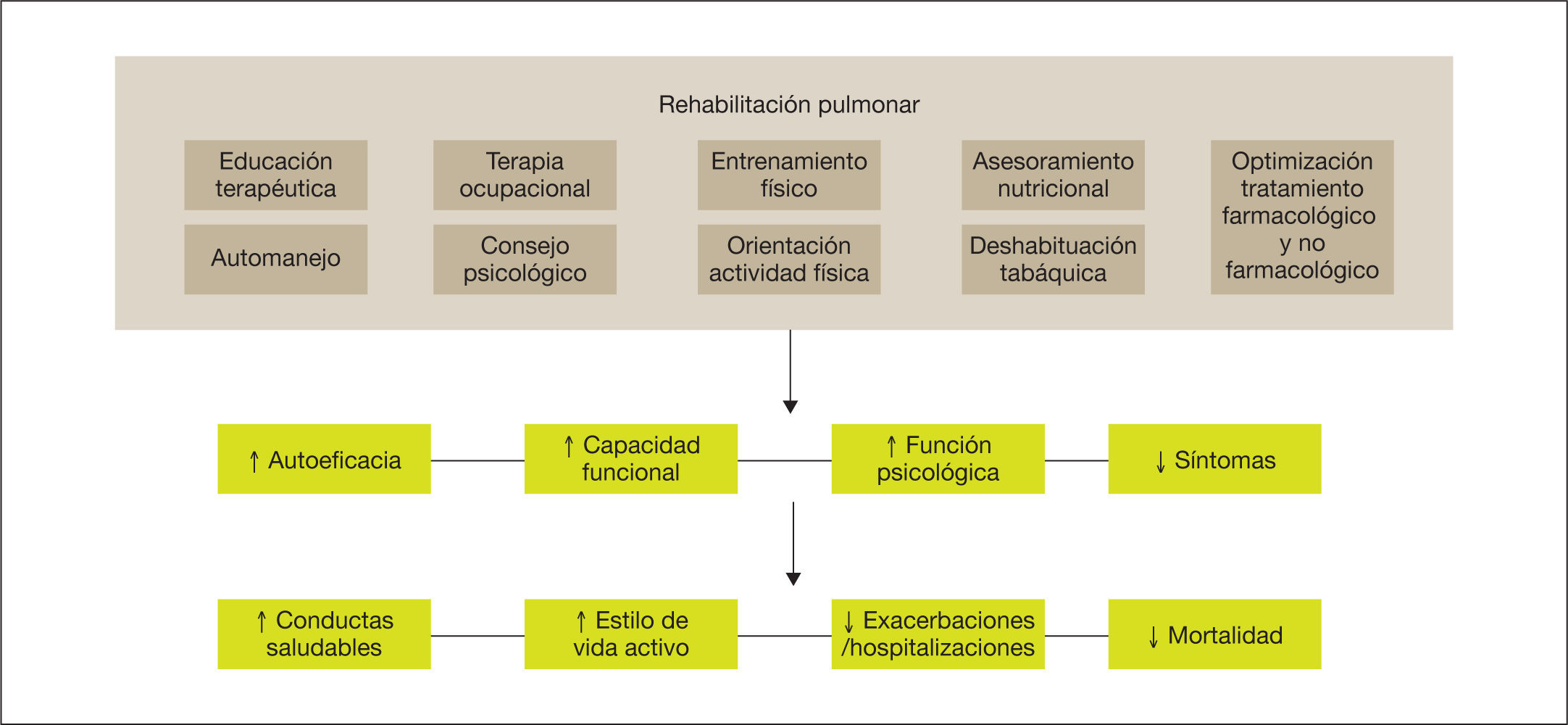
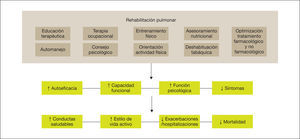
Los efectos de la rehabilitación pulmonar (RP) en pacientes con EPOC están bien demostrados y establecidos6–10 (fig. 1). Desde la última actualización de la guía GesEPOC en 2014, el concepto de rehabilitación pulmonar consensuado por la American Thoracic Society (ATS) y la European Respiratory Society (ERS) se incorpora con más énfasis como parte central del cuidado integrado del paciente crónico6,11. Asimismo, la ATS y la ERS también han desarrollado una normativa con el objetivo de mejorar la implementación de la rehabilitación pulmonar, ya que —aunque la evidencia actual sigue respaldando la rehabilitación pulmonar como parte del tratamiento integral del paciente con EPOC— el acceso a los programas y la derivación por parte de los profesionales aún no está bien establecido6,7,12. La nueva definición establece que “la rehabilitación pulmonar es una intervención integral basada en una evaluación exhaustiva del paciente seguida de terapias adaptadas a los pacientes —que incluyen pero no están limitadas al entrenamiento, la educación y el cambio de comportamiento— diseñadas para mejorar la condición física y psicológica de las personas con enfermedad respiratoria crónica y promover la adherencia a largo plazo a los comportamientos que mejoran la salud”6.
Los componentes de un programa de rehabilitación pulmonar completo e integrado tienen un efecto directo y positivo sobre el paciente, tanto a nivel físico como psicológico, favoreciendo que el paciente se vuelva más proactivo hacia su enfermedad, adquiriendo conductas de vida saludable y, por consiguiente, reduciendo el riesgo de exacerbaciones y mortalidad. Adaptada de Spruit et al22.
Siguiendo la definición de rehabilitación pulmonar consensuada por la ERS y la ATS, a continuación se resumen las últimas evidencias y recomendaciones para su prescripción6:
- •
Resultados de diferentes estudios recomiendan incluir a todos los pacientes con EPOC en un programa de rehabilitación pulmonar como parte del tratamiento7.
- •
Los programas estructurados de educación terapéutica deben iniciarse en el momento del diagnóstico y hasta el final de la vida. Los programas se adaptarán a las necesidades del paciente y tendrán en cuenta la comorbilidad13.
- •
La prescripción rutinaria de incluir pacientes con EPOC leve en programas de rehabilitación pulmonar, a pesar de conseguir mejoras en variables como la calidad de vida y la capacidad de ejercicio, es una recomendación débil14.
- •
El ejercicio físico, iniciado durante o inmediatamente después de una agudización de la EPOC, mejora la calidad de vida y la capacidad de ejercicio; sin embargo, la heterogeneidad en el tipo de programa de rehabilitación pulmonar que se ofrece puede explicar los efectos en variables de resultado como las readmisiones hospitalarias y la mortalidad15.
- •
El acceso limitado a programas de rehabilitación pulmonar para pacientes con EPOC está generando un incremento en el estudio de programas que sean aplicables en la comunidad, con menor necesidad de infraestructura7,16,17.
- •
Las intervenciones de cambio de comportamiento podrían ayudar a mejorar la participación en los programas de automanejo de la EPOC18,19.
- •
El conocimiento sobre los efectos del uso de la tecnología para el entrenamiento físico, la educación terapéutica, la gestión de la enfermedad y la actividad física en el contexto de la rehabilitación pulmonar aún es limitado20–22.
- •
Los factores psicosociales y las propias percepciones de los pacientes pueden contribuir a la adherencia y al mantenimiento a largo plazo de los efectos de la rehabilitación pulmonar18.