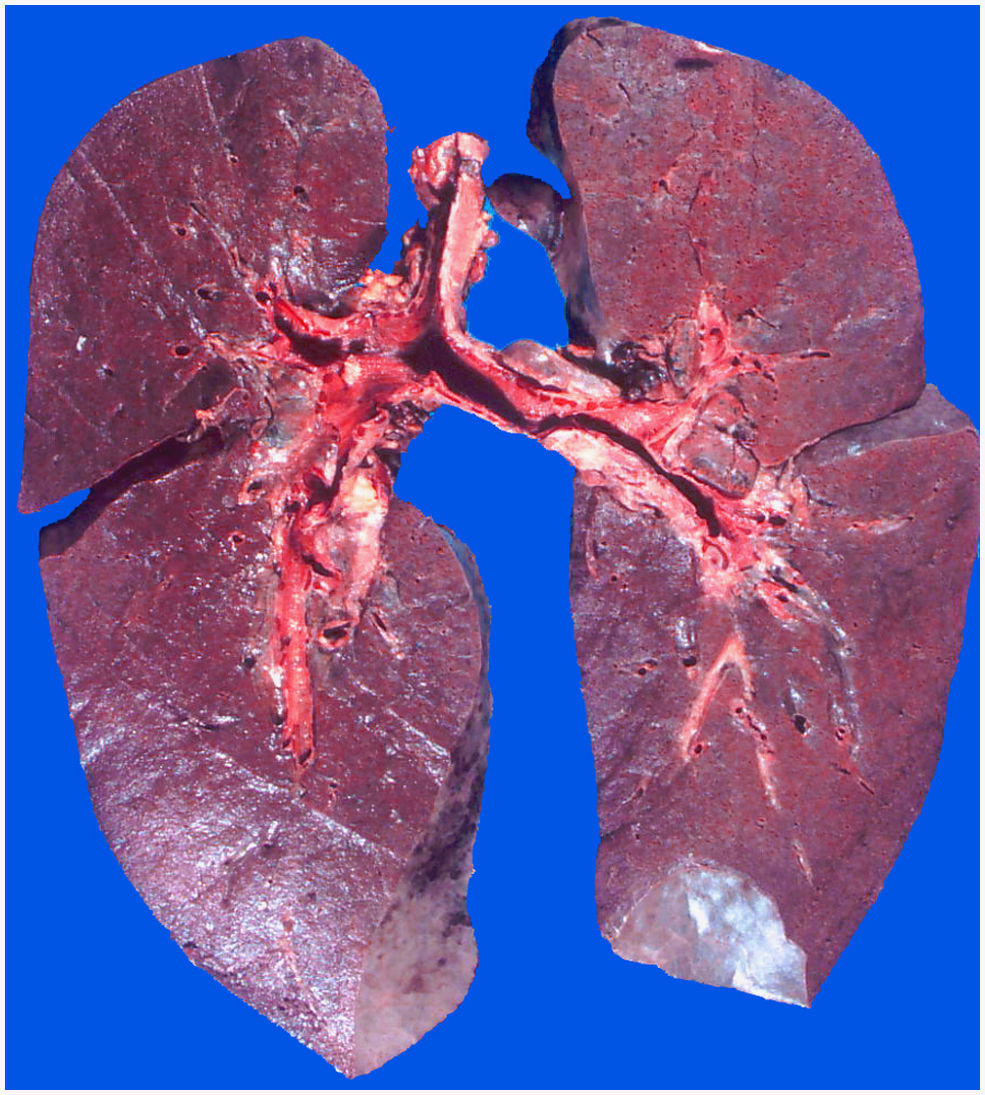
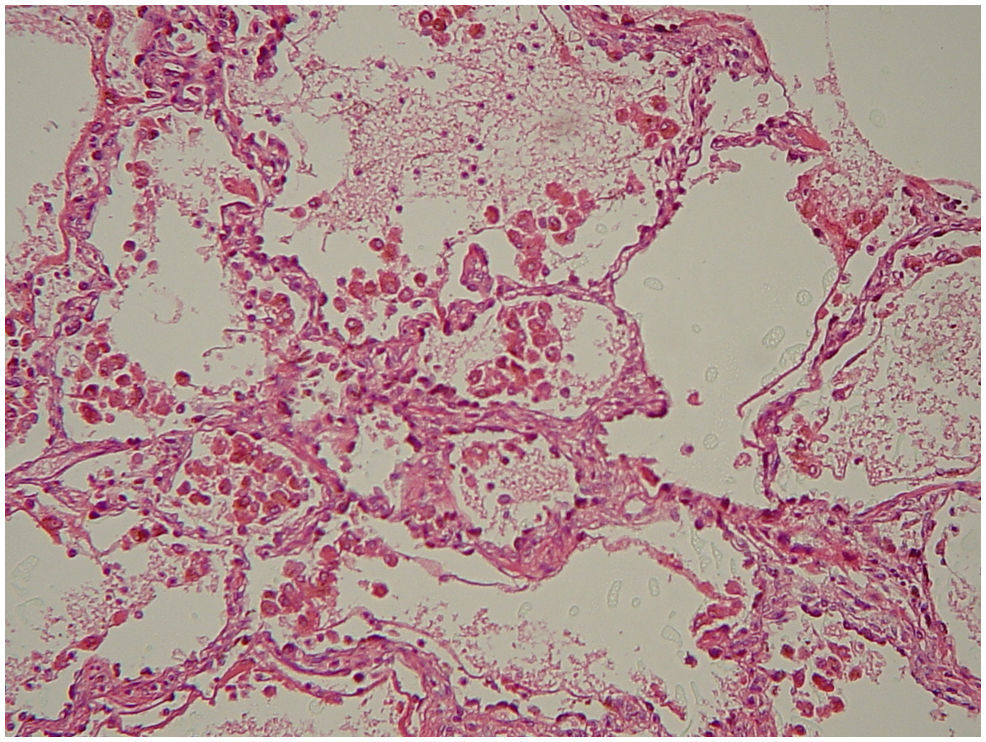
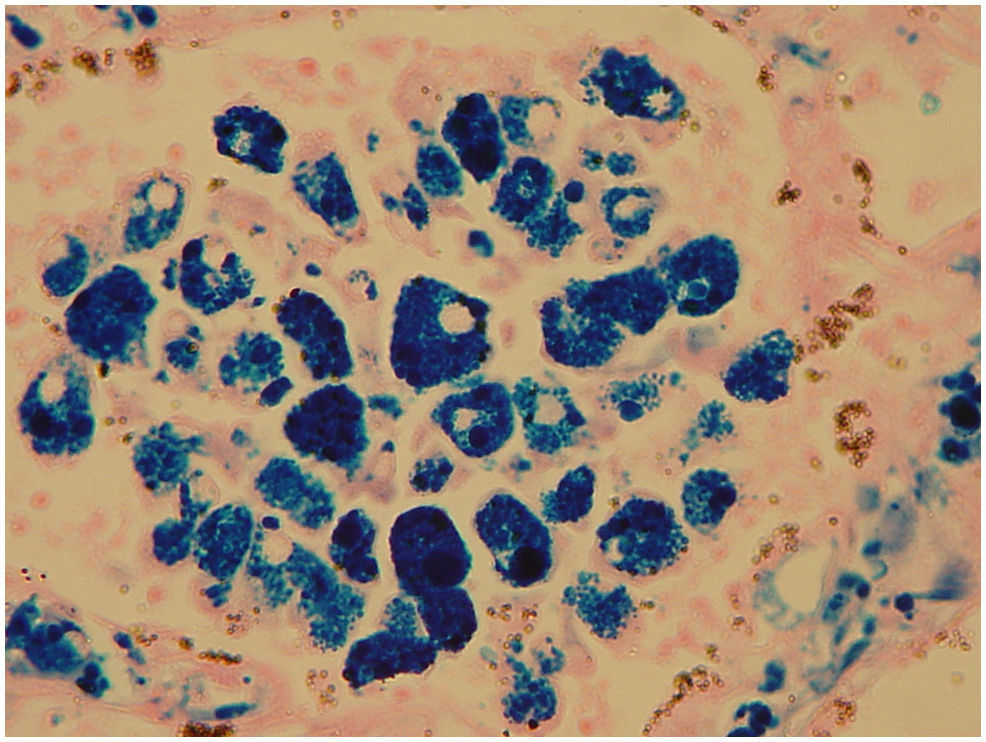
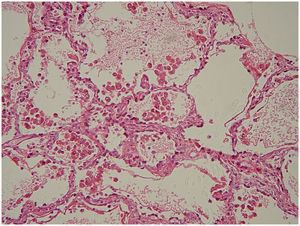
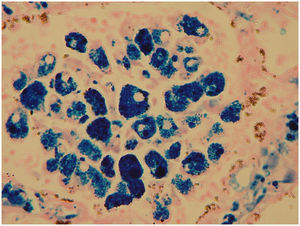
La hemosiderosis pulmonar idiopática (HPI) es una entidad extremadamente rara de causa desconocida, que usualmente afecta a la edad pediátrica y ocasionalmente a adultos jóvenes, predominando en el sexo masculino. Esta enfermedad pulmonar primaria se caracteriza fundamentalmente por episodios de hemorragia pulmonar crónica o recurrente y acumulación de hemosiderina en los pulmones1. En nuestro conocimiento son escasos los reportes de estudios posmortem de esta patología, por lo que consideramos que este caso tiene gran interés, sobre todo porque se trató de un paciente joven siendo la mayoría de casos descritos en niños, y porque además las características clínicas fueron bastante inusuales con un desenlace fatal. Esta patología fue descrita por primera vez por Rudolf Virchow en 1864. La incidencia se calcula es un 1,23 casos por millón de habitantes2. La etiología aún se desconoce, pero al parecer están implicados fenómenos inmunológicos, por lo que la base fundamental del tratamiento son los corticosteroides, aunque algunos estudios ponen en duda su eficacia. Se desconoce su etiología aunque se ha atribuido a alteraciones de la microvasculatura pulmonar provocada por factores ambientales3,4. El cuadro clínico se caracteriza por episodios más o menos intensos de hemoptisis acompañadas de tos, disnea y dolor en la región esternal. En ocasiones la hemoptisis puede ser mínima y pasar desapercibida. Los estudios de laboratorio generalmente muestran anemia normocítica; y las radiografías muestran áreas irregulares radioopacas distribuidas en los pulmones. Se puede establecer el diagnóstico mediante el cuadro clínico, las características radiológicas, los hallazgos histopatológicos y eliminando enfermedades que pueden tener similitud clínica y radiológica1. El diagnóstico se establece por exclusión de otras enfermedades por lo que es indispensable demostrar ausencia de lesión renal, depósito de complejos inmunes, anticuerpos citoplásmicos de los neutrófilos (ANCA) y anticuerpos antimembrana basal glomerular. En 2003 llegó al servicio de urgencias del Hospital General de México un hombre de 18 años de edad con hemoptisis incoercible. Como antecedentes de relevancia 8 meses antes de su muerte cursó con síndrome anémico y durante ese lapso presentó varios episodios de hemoptisis asociada. Dos días antes de su ingreso en urgencias presentó tos y fiebre no cuantificada, complicándose con cuadro de hemoptisis importante por lo que acudió al servicio de urgencias donde a pesar de las medidas implementadas y ante la hemoptisis masiva presentó choque hipovolémico y falleció. No se realizaron estudios de imagen por fallecer el paciente antes de poder efectuarlos. La inmunofluorescencia resultó negativa para IgC, IgM, C3 y C1 en pulmones y riñones. Los exámenes de laboratorio mostraron, eritrocitos 4,02, Hb 8,5g/dl, Htc 28,2, VCM 70, HCM 21,5, CHCM 30,8, ADE 18,8%. Plaquetas 381.000, VPM 9,7 fl, leucocitos 22,1. Diferencial: linfocitos 6,9%, eosinófilos 0,6%, basófilos 0,4%, linfocitos 1.530, eosinófilos 130, basófilos 90, neutrófilos 86, bandas 3, linfocitos 8, monocitos 3. La gasometría arterial demostró pH 7.282, pCO2 22mmHg, pO2 92,4mmHg, HCO3 10,5mmol/l. Se practicó la autopsia a un hombre joven con palidez generalizada de tegumentos; los pulmones se encontraron con aumento de peso y a la sección presentaban aumento de la consistencia y aspecto hemorrágico de forma difusa (fig. 1). El corazón no tenía alteraciones. Los riñones fueron de características normales. En el estudio microscópico de los pulmones se observaron gran cantidad de eritrocitos intraalveolares y numerosos macrófagos con un material de color café obscuro en su citoplasma (gránulos de hemosiderina producto de la degradación de la hemoglobina de los hematíes intraalveolares) (fig. 2). Con la tinción de perls para hierro se demostró positividad de los gránulos descritos en el interior de los macrófagos (fig. 3). Las paredes alveolares se encontraron engrosadas en diversos grados, con la tinción de Masson se identificó ligera fibrosis; los vasos sanguíneos no tenían alteraciones aparentes. Los riñones fueron de características normales. El hígado mostró necrosis centrolobulillar incipiente. Se realizó inmunofluorescencia en riñón sin que se visualizaran depósitos de complejos inmunes, además se practicaron reacciones de inmunohistoquímica para: IgC, IgM, C3 y C4 en pulmones no demostrando inmunoreactividad. Con estos estudios se descartó un posible síndrome de Goodpasture, una causa bien conocida de hemorragia pulmonar. Por lo que por exclusión de esta y otras patologías, y en ausencia de otros datos histopatológicos de relevancia asociados, se estableció el diagnóstico de hemosiderosis pulmonar idiopática. Posteriormente se tuvo conocimiento de que una hermana del fallecido también presentó la misma sintomatología de episodios de hemoptisis recurrente. El caso de autopsia que presentamos es el 2.o en este centro hospitalario en un período de 15 años. Aunque esta entidad es infrecuente es importante conocerla, ya que se incluye dentro de las enfermedades que presentan hemorragia pulmonar, manifestada principalmente como hemosiderosis pulmonar. Generalmente las pautas con corticoesteroides dan buenos resultados aunque en algunos centros se han utilizado otras alternativas terapéuticas como hidroxicloroquina, azatriopina, cliclofosfamida1.
La hemosiderosis pulmonar idiopática exige una minuciosa investigación clínica. Debido a esto es importante efectuar estudios de sangre periférica, pruebas de función renal e inmunológicas y evaluar el funcionamiento cardíaco. Algunos autores han propuesto la realización de biopsias de pulmón e inmunofluorescencia y microscopía electrónica. Generalmente la inmunofluorescencia es negativa y la microscopía electrónica muestra datos inespecíficos como edema de células endoteliales y engrosamiento irregular de las membranas basales de los alveolos6. El curso clínico es impredecible, ya que algunos casos que permanecen estables pueden sufrir episodios agudos de hemorragia pulmonar1. Las hemosiderosis pulmonares pueden ser primarias y secundarias; entre las de origen inicialmente pulmonar esta la HPI, la asociada a anticuerpos con proteínas de la leche de vaca, conocida como síndrome de Heiner, y también se han descrito relacionadas con algunas toxinas producidas por el hongo stachybotrys1,4,5. Hay otras enfermedades primarias con síndromes riñón-pulmón como el de Goodpasture y la granulomatosis de Wegener4,5. Otras causas de origen pulmonar son la aspiración de cuerpos extraños y enfermedades infecciosas crónicas. Las causas de hemosiderosis pulmonar secundaria incluyen entidades como hipertensión pulmonar, malformaciones vasculares, cardiopatías y entidades hematológicas como coagulopatías, púrpuras, etc. Este es un caso con desenlace fatal y de características clínicas muy llamativas, que nos muestra que esta enfermedad aunque crónica, puede tener episodios agudos de sangrado, tan intensos que pueden determinar la muerte del paciente.