Las indicaciones de los corticoides inhalados (CI) asociados a broncodilatadores de larga duración (BDLD) están bien definidas en las guías de práctica clínica. Sin embargo, existen áreas de incertidumbre acerca de su eficacia y seguridad. El objetivo de este documento es establecer un consenso de expertos acerca de estas áreas.
MétodoSe constituyó un grupo coordinador que realizó una revisión sistemática de la evidencia científica para proponer cuestiones que reflejaban áreas de incertidumbre relativas a la eficacia de los CI, los efectos adversos asociados a su empleo y los criterios para su retirada. Estas aseveraciones fueron sometidas a un panel de expertos mediante el método Delphi para comprobar el grado de consenso.
ResultadosParticiparon en el panel 25 expertos, que alcanzaron el consenso en la indicación de CI en el fenotipo mixto EPOC-asma, en su empleo en el paciente con agudizaciones frecuentes y en no añadir CI a BDLD para mejorar la función pulmonar del paciente con EPOC. En general, no hubo consenso en restringir el uso de CI motivado por sus efectos adversos. En cambio, el panel alcanzó el consenso en que la retirada del CI es factible pero debe hacerse de forma gradual y evaluando a corto plazo a los pacientes a los que se les retire.
ConclusionesExiste consenso en la indicación de CI en pacientes con fenotipo mixto EPOC-asma y agudizador frecuente. Se deben considerar los posibles efectos adversos, pero no existe consenso en sí justifican restringir su indicación. También existe consenso en que la retirada de CI es factible.
Indications for inhaled corticosteroids (IC) in combination with long-acting bronchodilators (LABD) are well defined in clinical practice guidelines. However, there are some doubts about their efficacy and safety. The aim of this document is to establish an expert consensus to clarify these issues.
MethodA coordinator group was formed, which systematically reviewed the scientific evidence with the aim of identifying areas of uncertainty about the efficacy of ICs, the adverse effects associated with their use and criteria for withdrawal. Their proposals were submitted to a panel of experts and the Delphi technique was used to test the level of consensus.
ResultsTwenty-five experts participated in the panel, and consensus was reached on the use of IC in the mixed chronic obstructive pulmonary disease (COPD)-asthma phenotype and in frequent exacerbators, and on not using IC in association with LABD for improving lung function in COPD. There was no general consensus on restricting the use of IC to prevent adverse effects. The panel did agree that IC withdrawal is feasible but should be undertaken gradually, and patients who have discontinued must be evaluated in the short term.
ConclusionsConsensus was reached regarding the indication of IC in mixed COPD-asthma and frequent exacerbator phenotypes. The potential for adverse effects must be taken into consideration, but there is no consensus on whether limiting use is justified. The withdrawal of ICs was uniformly agreed to be feasible.
La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad de elevada prevalencia. Los datos de nuestro país basados en el estudio EPISCAN1 muestran que afecta al 10,2% de la población adulta española entre los 40 y los 80 años. Además, es la tercera causa de muerte a nivel mundial2 y la quinta en cuanto a años de vida vividos con discapacidad3.
La guía española de la EPOC (GesEPOC) recomienda el empleo de BDLD como primera línea de tratamiento, solos o en combinación de familias farmacológicas (long-acting beta agonists [LABA] y long-acting muscarinic antagonists [LAMA]), y reserva el empleo de combinaciones de LABA con CI para aquellos pacientes que teniendo un FEV1<60% presentan agudizaciones frecuentes, o bien presentan datos de fenotipo mixto EPOC-asma, independientemente del nivel de gravedad4. La estrategia GOLD 2011 coincide en posicionar a los CI asociados a BDLD como tratamiento de pacientes con EPOC grave que sufren agudizaciones frecuentes5.
Numerosos estudios observaciones nacionales e internacionales, realizados en diferentes niveles asistenciales, han detectado un elevado uso de CI solos o asociados a BDLD en pacientes con EPOC. En España, diferentes estudios6-8 han demostrado que un porcentaje superior al 60% de los pacientes con EPOC leve, recibía tratamiento con CI (solos o en asociación con BDLD), normalmente a dosis altas, sin que hubiera diferencias entre las prescripciones realizadas en los diferentes ámbitos asistenciales. Este porcentaje de utilización contrasta con los estudios que indican que el fenotipo mixto EPOC-asma se identifica en menos de un 20% de pacientes9 y que el fenotipo agudizador frecuente engloba solo alrededor de un tercio de los pacientes10.
En algunos casos, los pacientes con EPOC reciben tratamiento combinado CI-BDLD sin indicación clara, o bien, después de una indicación inicial correcta, recuperan la estabilidad clínica pero mantienen el tratamiento de forma prolongada en el tiempo. El efecto beneficioso de los CI en la EPOC estable sobre reducción de agudizaciones y mejora de otros resultados de salud está respaldado por una amplia evidencia en la literatura, pero no está claro si esta respuesta es universal a todos los pacientes o solo la presentan un subgrupo con características determinadas, los llamados respondedores a CI. Además, estos beneficios se acompañan de efectos secundarios derivados de su uso prolongado que pueden ser graves. En este contexto, se ha desarrollado un documento de consenso con el objetivo de conocer el grado de acuerdo en diversas áreas de incertidumbre del empleo de CI asociados a BDLD para que se puedan establecer criterios para el uso apropiado del CI en la EPOC estable.
Material y métodosEste documento de consenso ha sido elaborado por un grupo de profesionales con trayectoria asistencial e investigadora en la EPOC que pretende consensuar estrategias de utilización de los CI en la EPOC estable. La selección de los participantes en el consenso se basó en su trayectoria investigadora en el campo de la EPOC, así como su participación activa tanto en los foros de debate científicos como en las actividades de las sociedades científicas implicadas en la atención a la EPOC. El proceso de consenso se realizó en 2 fases: durante la primera fase se estableció un grupo coordinador compuesto por los 6 autores del documento, que realizaron una revisión sistemática de la evidencia científica relacionada con el empleo de los CI en la EPOC estable. Se definieron 3 bloques temáticos de interés a abordar: 1) beneficios clínicos del empleo de CI asociados a BDLD en la EPOC estable; 2) riesgos asociados a su empleo, y 3) evidencias de la retirada del CI en la EPOC estable. En una segunda fase, de cada uno de los bloques, tras la revisión de la evidencia, se detectaron áreas de incertidumbre en las que la opinión de expertos pudiera dar lugar a un consenso, formulando un total de 20 afirmaciones relacionadas con estas áreas de incertidumbre que fueron sometidas a consenso entre todo el panel. Estas preguntas fueron formuladas exclusivamente por los integrantes del grupo coordinador, sin el apoyo de ninguna empresa externa de asesoría para su exposición o formulación, y fueron enviadas junto con la información completa del documento de revisión de la evidencia científica a los participantes del grupo de trabajo para su análisis, recogiendo sus comentarios y sugerencias para modificar determinados aspectos del documento o de la formulación de las preguntas para su mejor comprensión. El grupo de expertos contó con el tiempo suficiente para poder analizar la información aportada y realizar sugerencias al grupo coordinador previamente al inicio del proceso de votación.
Para determinar el grado de acuerdo entre los expertos acerca de estas afirmaciones sobre el uso de los CI en la EPOC estable, se utilizó el método Delphi, que utiliza juicios de expertos considerando las respuestas a un cuestionario para examinar las probables orientaciones del desarrollo de procesos de cambio. El resumen de los juicios de los expertos (en las formas de evaluaciones cuantitativas y comentarios escritos) son provistos como retroalimentación a los mismos expertos como partes de una ronda siguiente de cuestionario (next-round)11. Este tipo de metodología ya ha sido empleada en otras ocasiones en el campo de la EPOC12,13.
Para cada aseveración, los participantes en el documento valoraban de forma individual su grado de acuerdo con la misma mediante una escala Lickert, puntuada de 1 (completo desacuerdo con la aseveración) a 9 (completo acuerdo con la aseveración), que se agruparon en 3 grupos finales: acuerdo (puntuaciones 7 a 9), ni acuerdo ni desacuerdo (puntuaciones 4-6) y desacuerdo (1-3). La votación se produjo en una primera ronda celebrada de forma presencial mediante un sistema de votación interactiva (www.powervote.com), y aquellas cuestiones que no alcanzaron el consenso en la primera ronda de votaciones se sometieron a una segunda y definitiva ronda utilizando un software de encuestas en línea para su redacción, recopilación y análisis (www.surveymonkey.com). Se estableció el criterio de la existencia de consenso en cada aseveración si el 90% o más de los integrantes del grupo indicaron su acuerdo con la afirmación en alguna de las dos rondas, y el criterio de mayoría si el 70% o más de los participantes indicaron su acuerdo con la aseveración en alguna de las 2 rondas de votación.
Para el análisis de los datos, el grupo coordinador recogió todas las respuestas y estas fueron trasladadas a una hoja de cálculo Microsoft Office Excel (2010), calculando el porcentaje de votación en cada bloque de los establecidos en la escala utilizada.
ResultadosSe invitó a participar en la ronda de votaciones a 27 médicos (incluyendo neumólogos, internistas y médicos de atención primaria), de los que 25 (92,6%) finalmente aportaron su grado de acuerdo con las aseveraciones.
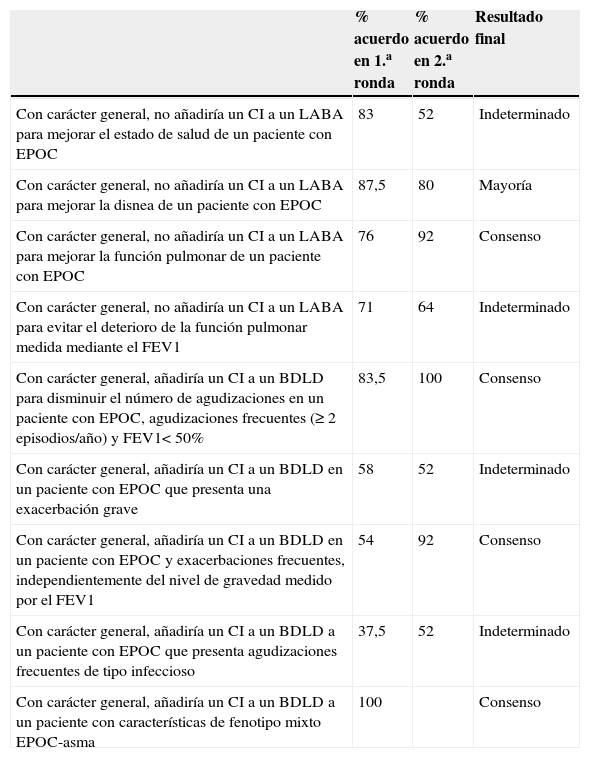
Eficacia clínica de los corticoides inhalados asociados a broncodilatadores de larga duraciónLos resultados de las 2 rondas de votaciones de este bloque temático de preguntas se presentan en la tabla 1. En la primera ronda de preguntas se alcanzó el consenso en la cuestión relativa al empleo de CI asociados a BDLD en el tratamiento del fenotipo mixto EPOC-asma, con un 100% de acuerdo. En una segunda ronda de votaciones, se obtuvo consenso en 3 aseveraciones más, las referidas a no asociar CI a BDLD para mejorar la función pulmonar de un paciente con EPOC (92% de acuerdo) y las referidas a asociar CI a BDLD para disminuir agudizaciones en pacientes con EPOC grave (FEV1<50%) y agudizaciones frecuentes (100% de acuerdo), y en pacientes con agudizaciones frecuentes, independientemente del nivel de gravedad medido por el FEV1 (92% de acuerdo). Además, la mayoría de los participantes en el grupo de trabajo mostraba su acuerdo en no asociar CI a BDLD para mejorar la disnea (80% de acuerdo).
Aseveraciones propuestas al grupo de trabajo acerca de la eficacia del empleo de los CI en la EPOC estable, con los porcentajes de acuerdo en la primera y segunda ronda, y el resultado del consenso
| % acuerdo en 1.a ronda | % acuerdo en 2.a ronda | Resultado final | |
|---|---|---|---|
| Con carácter general, no añadiría un CI a un LABA para mejorar el estado de salud de un paciente con EPOC | 83 | 52 | Indeterminado |
| Con carácter general, no añadiría un CI a un LABA para mejorar la disnea de un paciente con EPOC | 87,5 | 80 | Mayoría |
| Con carácter general, no añadiría un CI a un LABA para mejorar la función pulmonar de un paciente con EPOC | 76 | 92 | Consenso |
| Con carácter general, no añadiría un CI a un LABA para evitar el deterioro de la función pulmonar medida mediante el FEV1 | 71 | 64 | Indeterminado |
| Con carácter general, añadiría un CI a un BDLD para disminuir el número de agudizaciones en un paciente con EPOC, agudizaciones frecuentes (≥ 2 episodios/año) y FEV1< 50% | 83,5 | 100 | Consenso |
| Con carácter general, añadiría un CI a un BDLD en un paciente con EPOC que presenta una exacerbación grave | 58 | 52 | Indeterminado |
| Con carácter general, añadiría un CI a un BDLD en un paciente con EPOC y exacerbaciones frecuentes, independientemente del nivel de gravedad medido por el FEV1 | 54 | 92 | Consenso |
| Con carácter general, añadiría un CI a un BDLD a un paciente con EPOC que presenta agudizaciones frecuentes de tipo infeccioso | 37,5 | 52 | Indeterminado |
| Con carácter general, añadiría un CI a un BDLD a un paciente con características de fenotipo mixto EPOC-asma | 100 | Consenso |
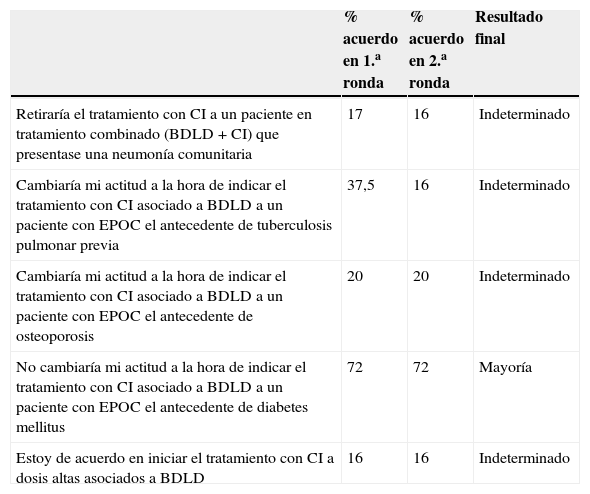
De las 5 propuestas planteadas sobre efectos adversos, ninguna alcanzó el consenso entre los participantes (tabla 2). El ítem relativo a no modificar la actitud a la hora de indicar el tratamiento con CI asociados a BDLD por el antecedente de diabetes alcanzó mayoría (72% de acuerdo).
Aseveraciones propuestas al grupo de trabajo acerca de los efectos secundarios de los CI en la EPOC estable, con los porcentajes de acuerdo en la primera y segunda ronda, y el resultado del consenso
| % acuerdo en 1.a ronda | % acuerdo en 2.a ronda | Resultado final | |
|---|---|---|---|
| Retiraría el tratamiento con CI a un paciente en tratamiento combinado (BDLD + CI) que presentase una neumonía comunitaria | 17 | 16 | Indeterminado |
| Cambiaría mi actitud a la hora de indicar el tratamiento con CI asociado a BDLD a un paciente con EPOC el antecedente de tuberculosis pulmonar previa | 37,5 | 16 | Indeterminado |
| Cambiaría mi actitud a la hora de indicar el tratamiento con CI asociado a BDLD a un paciente con EPOC el antecedente de osteoporosis | 20 | 20 | Indeterminado |
| No cambiaría mi actitud a la hora de indicar el tratamiento con CI asociado a BDLD a un paciente con EPOC el antecedente de diabetes mellitus | 72 | 72 | Mayoría |
| Estoy de acuerdo en iniciar el tratamiento con CI a dosis altas asociados a BDLD | 16 | 16 | Indeterminado |
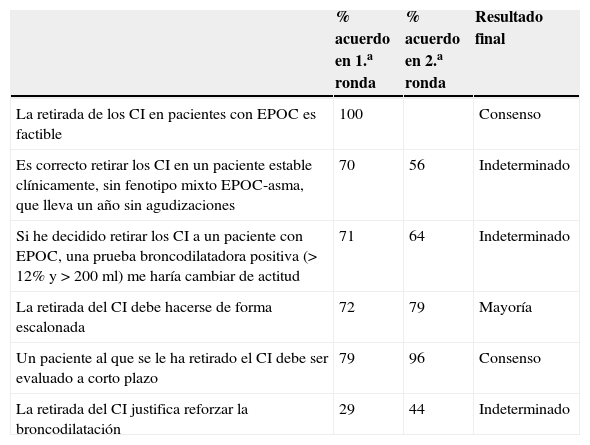
Entre las 6 cuestiones sometidas al consenso sobre la retirada del CI en la EPOC estable (tabla 3), se alcanzó el consenso en que la retirada del CI es factible (100% acuerdo) en la primera ronda de votaciones. En la segunda ronda, la afirmación de revisar a corto plazo a un paciente al que se le haya retirado el CI alcanzó el consenso (96% de acuerdo) y la mayoría de los participantes (79%) consideraron que la retirada del CI debía hacerse de forma escalonada.
Aseveraciones propuestas al grupo de trabajo acerca de la retirada de los CI en la EPOC estable, con los porcentajes de acuerdo en la primera y segunda ronda, y el resultado del consenso
| % acuerdo en 1.a ronda | % acuerdo en 2.a ronda | Resultado final | |
|---|---|---|---|
| La retirada de los CI en pacientes con EPOC es factible | 100 | Consenso | |
| Es correcto retirar los CI en un paciente estable clínicamente, sin fenotipo mixto EPOC-asma, que lleva un año sin agudizaciones | 70 | 56 | Indeterminado |
| Si he decidido retirar los CI a un paciente con EPOC, una prueba broncodilatadora positiva (> 12% y>200ml) me haría cambiar de actitud | 71 | 64 | Indeterminado |
| La retirada del CI debe hacerse de forma escalonada | 72 | 79 | Mayoría |
| Un paciente al que se le ha retirado el CI debe ser evaluado a corto plazo | 79 | 96 | Consenso |
| La retirada del CI justifica reforzar la broncodilatación | 29 | 44 | Indeterminado |
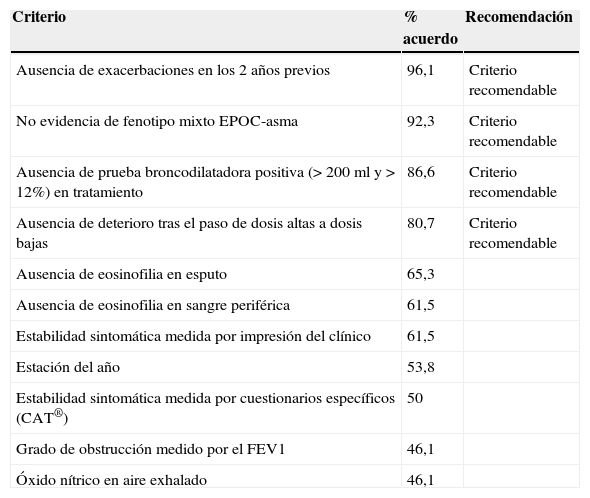
Acerca de los criterios que se debían cumplir para poder indicar la retirada del CI en la EPOC estable, se obtuvo el consenso entre los participantes en la ausencia de agudizaciones en los 2 años previos y en la ausencia de criterios de fenotipo mixto EPOC-asma, con un menor grado de acuerdo en la ausencia de prueba broncodilatadora positiva (> 200ml y>12% de mejora en el FEV1) en el momento de la evaluación y la ausencia de deterioro en el paso de dosis altas a dosis medias. A la vista de estos resultados, se puede concluir que existe una opinión generalizada de que la retirada de CI es posible en ausencia de datos de fenotipo mixto EPOC-asma, en ausencia de agudizaciones en los 2 años previos y, con un menor grado de acuerdo, en ausencia de la prueba broncodilatadora positiva y en ausencia de deterioro tras el paso de dosis altas a dosis medias de CI (tabla 4).
Criterios para la retirada del CI en la EPOC estable, con el grado de acuerdo y la recomendación final del grupo de expertos
| Criterio | % acuerdo | Recomendación |
|---|---|---|
| Ausencia de exacerbaciones en los 2 años previos | 96,1 | Criterio recomendable |
| No evidencia de fenotipo mixto EPOC-asma | 92,3 | Criterio recomendable |
| Ausencia de prueba broncodilatadora positiva (> 200ml y > 12%) en tratamiento | 86,6 | Criterio recomendable |
| Ausencia de deterioro tras el paso de dosis altas a dosis bajas | 80,7 | Criterio recomendable |
| Ausencia de eosinofilia en esputo | 65,3 | |
| Ausencia de eosinofilia en sangre periférica | 61,5 | |
| Estabilidad sintomática medida por impresión del clínico | 61,5 | |
| Estación del año | 53,8 | |
| Estabilidad sintomática medida por cuestionarios específicos (CAT®) | 50 | |
| Grado de obstrucción medido por el FEV1 | 46,1 | |
| Óxido nítrico en aire exhalado | 46,1 |
De acuerdo con los resultados del consenso, se pueden identificar áreas de incertidumbre donde el consenso es difícil, pero existe al mismo tiempo un acuerdo generalizado del grupo de expertos en determinadas afirmaciones.
El grupo de trabajo alcanzó el consenso a la hora de considerar que todos los pacientes con EPOC y fenotipo mixto EPOC-asma deben seguir tratamiento con CI asociados a LABA, independientemente del nivel de gravedad de la enfermedad o el número de agudizaciones. A pesar de que clásicamente estos pacientes han sido excluidos de los ensayos clínicos de CI en la EPOC, estos datos están en consonancia con revisiones recientes que muestran que los pacientes que tienen más posibilidades de disminuir agudizaciones con el empleo de CI son aquellos que presentan una prueba broncodilatadora positiva14 y que la respuesta a los CI en la EPOC está relacionada con características similares a la enfermedad asmática, como la inflamación eosinofílica o la presencia de óxido nítrico en aire exhalado (FeNO) elevado15,16.
Se alcanzó el consenso en la afirmación referida a no añadir un CI a un LABA para mejorar la función pulmonar medida por el FEV1 de un paciente con EPOC. Esta opinión está de acuerdo con varias revisiones sistemáticas recientes17,18 que muestran que, aunque el empleo de CI asociados a LABA mejora el FEV1, especialmente a corto plazo, a más largo plazo la magnitud de la mejora es pequeña y de escasa relevancia clínica, de entre 5 y 20mL.
En aquellas afirmaciones relacionadas con el empleo de asociaciones de CI-LABA para la reducción de agudizaciones en pacientes con agudizaciones frecuentes, el grupo de expertos alcanzó el consenso en que en ambas situaciones (tanto en aquellos pacientes con FEV1<50% e independientemente de la gravedad de la obstrucción bronquial) deberían emplearse los CI asociados a LABA. Este resultado, tal como cabría esperar, está en consonancia con la indicación habitual de los CI asociados a LABA en las guías de práctica clínica de la EPOC, que clásicamente han recomendado su empleo en esta situación (agudizaciones frecuentes y obstrucción grave al flujo aéreo)4,5,19, e igualmente con estudios recientes que muestran la capacidad de reducir agudizaciones de los CI asociados a LABA en pacientes con agudizaciones frecuentes y FEV1< 70%, señalando, por tanto, que el efecto del CI probablemente no esté relacionado con el nivel de gravedad y sí con la presencia de un fenotipo agudizador, en particular si presenta características compatibles con el fenotipo EPOC-sma20-22.
Las cuestiones relativas a los efectos secundarios derivados del uso de CI a largo plazo no obtuvieron el consenso del grupo de expertos, mostrando una gran variabilidad en las respuestas del mismo, reflejando la falta de evidencia acerca de los efectos secundarios de los CI por un lado y, por otro, el desconocimiento del impacto real de estos efectos secundarios en la población con EPOC atendida de forma habitual en las consultas médicas.
El grupo de expertos alcanzó el consenso en afirmar que la retirada de los CI en la EPOC es factible. Aunque la evidencia sobre la retirada de CI es en general escasa y muy heterogénea, estudios recientes refuerzan la idea propuesta desde GesEPOC de que la retirada de CI es segura en pacientes que no han padecido agudizaciones y se encuentran estables23,24. Sin embargo, en la actualidad, no se puede definir cuál es la mejor pauta de retirada de los CI, aunque parece lógico que, dado que las agudizaciones asociadas a la retirada del CI suelen aparecer en los primeros meses tras su interrupción, la revisión de un paciente con EPOC al que se le haya retirado un CI debiera hacerse de forma temprana. Este aspecto consiguió el consenso del grupo de expertos en el sentido de que a un paciente al que se le retire el CI sea revisado en un plazo breve en la consulta externa. En este contexto, nuevas evidencias refuerzan la idea de la seguridad de la retirada del CI en pacientes con EPOC, incluso en aquellos pacientes más graves, sin que aparezcan exacerbaciones en el curso del tiempo, siguiendo una retirada progresiva de los mismos, aunque son necesarios estudios que caractericen mejor a aquellos pacientes en los que esta retirada es segura25.
Finalmente, al someter a votación del grupo de expertos los requisitos clínicos necesarios para plantear la retirada del CI a un paciente con EPOC, el grupo alcanzó el consenso en 2 de ellos (ausencia de fenotipo mixto EPOC-asma y la ausencia de agudizaciones en los 2 años previos), que fueron considerados como requisitos recomendables, y otros 2 (ausencia de prueba broncodilatadora positiva y ausencia de deterioro tras el paso de dosis altas a dosis medias de CI) que fueron votados también mayoritariamente. Estos criterios pretenden servir de guía para el clínico que afronta el manejo de pacientes con EPOC, pero necesitan validación en estudios prospectivos o ensayos clínicos aleatorizados.
El documento presenta también limitaciones, dentro de las que cabe destacar el hecho de que, debido a las propias características de este tipo de documentos, sus resultados solo pueden ser tomados como opiniones de expertos y las recomendaciones que en él se hacen deben ser refrendadas por estudios científicos apropiados que despejen las áreas de incertidumbre detectadas.
Como conclusión, este documento de consenso ha mostrado áreas de consenso entre expertos en relación al uso del CI en la EPOC, relacionadas con su indicación en el fenotipo mixto EPOC-asma y en el agudizador frecuente, la no indicación de su uso para mejorar la función pulmonar, y que su retirada es factible. Sin embargo, existen aún aspectos en los que la incertidumbre puede ser la responsable de la gran variabilidad en el uso de estos fármacos. Estas áreas de incertidumbre deberían ser la diana de estudios futuros que mejoren la práctica clínica.
Conflicto de interesesBernardino Alcázar Navarrete declara haber recibido honorarios por impartir conferencias y/o asesoría científica de Almirall, AstraZeneca, Boehringer Ingelheim, Chiesi, Grupo Ferrer, GSK, Laboratorios Menarini, Novartis, Pfizer, Takeda.
Ciro Casanova ha recibido honorarios por asesoría científica y/o por impartir conferencias de Almirall, AstraZeneca, GlaxoSmithKline, Novartis.
Marc Miravitlles ha recibido honorarios por asesoría científica y/o por impartir conferencias de Almirall, AstraZeneca, Boehringer Ingelheim, Grupo Ferrer, GlaxoSmithKline, Grifols, Laboratorios Esteve, Pfizer, Novartis, Gebro Pharma y Takeda.
Pilar de Lucas ha recibido honorarios por asesoría científica y/o impartir conferencias de Almirall, Boehringer Ingelheim, Novartis, Teva, Takeda.
Juan Antonio Riesco declara haber recibido honorarios por impartir conferencias y/o asesoría científica de Almirall, AstraZeneca, Boehringer Ingelheim, Chiesi, Grupo Ferrer, GSK, Laboratorios Esteve, Laboratorios Menarini, Novartis, Pfizer, Takeda.
José Miguel Rodríguez González-Moro declara haber recibido honorarios por impartir conferencias y/o asesoría científica de Almirall, Boehringer Ingelheim, Chiesi, GSK, Laboratorios Menarini, Novartis, Pfizer.
Este consenso se ha llevado a cabo gracias a una ayuda no restringida de Novartis. El promotor no ha participado en ninguna fase de su desarrollo, elaboración o redacción, restringiendo su actuación a la organización de la logística para su desarrollo. Los participantes no han recibido compensación económica por su participación. Las opiniones expresadas en este trabajo pertenecen única y exclusivamente a sus autores y recogen las de los participantes en el consenso.
A. Fernández Villar (Complejo Hospitalario Universitario de Vigo, Pontevedra). A. Ruiz Sancho (Hospital de Alta Resolución de Loja, Granada). A. Huerta (Hospital Clínic, Barcelona). B. García Cosío (Hospital Universitario Son Espases, Palma de Mallorca). C. Esteban (Hospital Galdakao-Usasolo, Vizcaya). F. Ortega Ruiz (Hospitales Universitarios Virgen del Rocío, Sevilla). G. Peces Barba (Fundación Jiménez Díaz, Madrid). J.A. Quintano (Centro de Salud Lucena I, Córdoba). J.L. López Campos (Hospitales Universitarios Virgen del Rocío, Sevilla). J.L. Viejo Bañuelos (Burgos). J.J. Soler Cataluña (Hospital Universitario Arnau de Villanova, Valencia). J.P. de Torres (Clínica Universitaria de Navarra, Navarra). M. Román Rodríguez (Centro de Salud Son Pisa, Palma de Mallorca). M. Calle Rubio (Hospital Clínico San Carlos, Madrid). P. García Sidro (Hospital de la Plana, Castellón). P. Sobradillo Ecenarro (Hospital Universitario Txagorritxu, Álava). P. J. Marcos (Complejo Hospitalario Universitario A Coruña, La Coruña). P. Almagro Mena (Hospital Mutua de Terrasa, Barcelona). R. Agüero Balbín (Hospital Universitario Marqués de Valdecilla, Santander). R. Malo de Molina (Hospital Puerta de Hierro, Madrid).