La enfermedad tromboembólica venosa (ETEV) es un problema de salud de primer orden, con una incidencia de 145 por 100.000 habitantes para la trombosis venosa profunda (TVP) y de 65,8 por 100.000 habitantes para el tromboembolia pulmonar (TEP)1,2. Existen 3factores responsables de la trombosis venosa: la estasis sanguínea, el daño vascular y el estado de hipercoagulabilidad, tanto congénito como adquirido3. Este último puede deberse tanto a neoplasias como a enfermedades autoinmunes o infecciosas. El empleo de exploraciones complementarias para la detección de cáncer oculto en pacientes con ETEV es controvertido, por lo que se están desarrollando herramientas que permitan una mejor identificación de estos pacientes4. Dentro de las manifestaciones de hipercoagulabilidad asociadas al cáncer se encuentran cuadros clásicos y frecuentes, como la TEP, la TVP o la tromboflebitis migratoria, pasando por entidades menos frecuentes, como la trombosis arterial, o infrecuentes y de difícil diagnóstico, como la endocarditis trombótica no bacteriana (ETNB)5.
Hemos encontrado escasas reseñas bibliográficas sobre el particular (buscadores Medline y Pubmed, palabras clave: «endocarditis, non-infective» y «pulmonary embolism»). Solo se han reportado 3casos en que coexistan ambas entidades y en todos ellos hay neoplasias subyacentes: pulmón6, ovario7 y páncreas8.
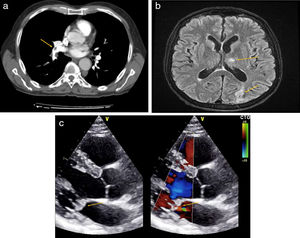
Presentamos el caso de un varón de 64 años de edad, exfumador de 20 paquetes-año desde hace 5 años, con antecedentes personales de vitíligo, en tratamiento con omeprazol 20mg. Consultó por disnea de inicio súbito, dolor torácico de características pleuríticas y síncope. En la exploración física se objetiva una saturación de O2 del 87% y taquicardia de 134 latidos por minuto. Destaca la presencia de un soplo sistólico i/vi en foco mitral, hepatomegalia no dolorosa de 3cm sobre el reborde costal y empastamiento en la extremidad inferior derecha. El hemograma demostró una anemia microcítica (hemoglobina 9,9g/dl), con ferritina de 1.728 ng/ml (valores normales [VN] 30-400 ng/ml). En la bioquímica destacaba una lactato deshidrogenasa de 814 U/l (VN: 125-250 U/l), la transaminasa glutámico pirúvica de 71 U/l (VN: 2-33 U/l), una proteína C reactiva 193mg/l (VN 0-5mg/l) y un dímero D>20.000 ng/ml. La angiografía por tomografía computarizada (angio-TC) demostró defectos de repleción en arterias del lóbulo inferior derecho e inferior izquierdo compatibles con TEP (fig. 1a). El Doppler venoso de miembros inferiores evidenció una TVP femoro-poplítea en la extremidad inferior derecha. Ante estos hallazgos, se ingresó al paciente y se inició tratamiento con enoxaparina ajustada por peso cada 12 h.
a) Angio-TC de arterias pulmonares. Defecto de repleción arterias del lóbulo inferior derecho e inferior izquierdo compatibles con TEP, flecha. b) RM cerebral en fase T2. Impactos isquémicos en hemisferios cerebelosos y en región occipital, flechas. c) Ecocardiograma en eje paraesternal largo. Insuficiencia mitral severa y masas endocárdicas sobre válvula mitral, indicado con flechas.
El paciente refería pérdida de 6kg de peso en 2meses, astenia e hiporexia. Ante la presencia de síndrome constitucional se realizó TC abdominal, que reveló una masa de 38×37mm en el cuerpo del páncreas y múltiples masas hepáticas compatibles con neoplasia pancreática con metástasis hepáticas. La punción aspiración con aguja fina mediante ecoendoscopia confirmó la presencia de un adenocarcinoma de páncreas.
Setenta y dos horas más tarde, el paciente presentó pérdida de fuerza en la extremidad superior derecha y disminución del nivel de consciencia. La exploración neurológica puso de manifiesto la presencia de disminución de la fuerza proximal en el brazo derecho, acompañada de aumento de la base de sustentación y test de Romberg positivo. En la TC cerebral se observó la presencia de lesiones hipodensas, sin captación de contraste, en ambos hemisferios cerebelosos y el lóbulo occipital derecho. La resonancia magnética (RM) cerebral confirmó la presencia de lesiones isquémicas (fig. 1b). Ante la sospecha de cuadro embólico, se realizó un ecocardiograma transtorácico que objetivó una insuficiencia mitral severa y masas endocárdicas sobre válvula mitral, descartando la presencia de foramen oval permeable (fig. 1c). Los hemocultivos fueron repetidamente negativos, así como las serologías para Coxiella spp., Brucella spp., Bartonella spp. y Legionella spp.
Con el diagnóstico de ETEV, ETNB e ictus de origen embólico secundario a estado de hipercoagulabilidad por adenocarcinoma de páncreas estadio iv (T2N1M1), los médicos responsables decidieron iniciar tratamiento con tinzaparina 14.000 UI cada 24 h y quimioterapia paliativa.
La ETNB, anteriormente conocida como endocarditis marántica, es una entidad clínica infrecuente pero de consecuencias devastadoras5. Puede aparecer de manera concomitante a la ETEV como expresión de un estado procoagulante o ser la fuente embolígena primaria de esta.
Desde que Ziegler9 describiera por primera vez la ENTB en 1888 con el término «tromboendocarditis», no fue hasta 1954 cuando Angrist y Marquiss pusieron de manifiesto la fuerte asociación de émbolos sistémicos con esta entidad10. Se caracteriza por la presencia de vegetaciones de fibrina en válvulas cardiacas en ausencia de infección bacteriana5,11. Típicamente, las válvulas afectadas son la mitral y la aórtica, aunque de forma menos común, también se ha reportado la participación de las válvulas cardiacas derechas.
La incidencia en autopsias oscila entre el 0,3-9,3%11, en contraposición con el infrecuente diagnóstico en la práctica clínica8,12, lo que demuestra la necesidad de una alta sospecha clínica para su diagnóstico. Al igual que la ETEV, se relaciona con una gran variedad de estados procoagulantes como enfermedades autoinmunes, infecciones y cáncer, especialmente de páncreas y pulmón13.
En su patogénesis se implica la interacción entre macrófagos y células malignas, lo que libera citocinas que dañan el endotelio, favorecen la agregación y el depósito de plaquetas y la formación de trombos. La sobreactivación de la cascada de la coagulación condiciona un estado de hipercoagulabilidad, que promueve el crecimiento del trombo. Esto condiciona vegetaciones estériles compuestas de fibrina y plaquetas14.
Clínicamente, se manifiesta con embolias sistémicas y menos frecuentemente disfunción valvular. Los soplos cardiacos no son frecuentes y, si se presentan, suelen ser sistólicos, lo que dificulta la sospecha diagnóstica. El diagnóstico es clínico junto la demostración de las vegetaciones por ecocardiografía.
Los principales sitios de embolización son el bazo, el riñón y las extremidades, aunque la mayor morbimortalidad surge de los eventos embólicos coronarios y en el sistema nervioso central9,10. A pesar de la propensión por las válvulas izquierdas, la circulación pulmonar se ve frecuentemente involucrada en el fenómeno embólico15.
El tratamiento se basa en el control de la enfermedad de base y la anticoagulación con heparina no fraccionada o heparina de bajo peso molecular, evitando los fármacos antivitamina K. No hay que olvidar que la cirugía valvular puede ser una opción en pacientes seleccionados8.
Creemos que este caso de presentación sincrónica de ETNB y TEP ilustra la necesidad de elevar la sospecha clínica en pacientes con ETEV y clínica de embolia sistémica, descartando previamente otras entidades más frecuentes, como la presencia de foramen oval permeable. La ETNB es una entidad infrecuente y difícil diagnóstico, pero de gran relevancia pronóstica para el paciente.