La tuberculosis (TB) continúa siendo un importante problema de salud pública. En 2013 se declararon 9 millones de casos nuevos de TB activa a nivel mundial, siendo la proporción de nuevos casos de TB multirresistente del 3,5%.
MétodoSe realizó un estudio de contactos de un caso de TB pulmonar en una paciente de nacionalidad boliviana. Las pruebas diagnósticas se realizaron según los protocolos establecidos a nivel nacional y local.
ResultadosSe detectaron 5 casos a partir del caso índice y se constató la existencia de un brote de TB en una comunidad inmigrante. El resultado del genotipado y del antibiograma ampliado de las muestras de esputo fue crecimiento de Mycobacterium tuberculosis (KatG-msp no mutado/inhA C-T 5RBS) resistente a isoniacida. Se realizó la búsqueda activa de convivientes y contactos con un censo total de 39 personas. La incidencia de infección latente fue de 71,43%.
DiscusiónEl estudio de este brote como otros en la literatura constata la importancia de la búsqueda activa de la localización de contactos y su estudio, de la investigación de laboratorio para lograr la mejora en la detección precoz de la TB. Un diagnóstico precoz del enfermo, el cumplimiento de un tratamiento adecuado y la vigilancia de la farmacorresistencia se consideran pilares fundamentales para la prevención y el control de la TB.
Tuberculosis (TB) remains a major public health problem. In 2013, 9 million new cases of active TB were estimated globally and the proportion of reported new cases with multi-drug resistance (MDR) was 3.5%.
MethodsContact tracing of a case of pulmonary tuberculosis was performed in a Bolivian patient. Diagnostic tests were performed according to national and local protocols.
ResultsAn outbreak of tuberculosis in an immigrant community was detected, with 5 cases originating from one index case. Genotyping and drug susceptibility testing of the sputum samples determined Mycobacterium tuberculosis resistant to isoniazid (KatG-msp unmutated/inhA 5RBS CT). Active case finding revealed a total of 39 contacts with an incidence of latent infection of 71.43%.
ConclusionsThe present study confirms the importance of active case finding through contact tracing as well as rapid laboratory diagnosis to achieve improvements in early detection of TB. Early diagnosis of the patient, compliance with appropriate treatment protocols and monitoring of drug resistance are considered essential for the prevention and control of TB.
La tuberculosis (TB) ha sido una de las grandes causas de morbimortalidad en nuestro país. En la actualidad continúa siendo un importante problema de salud pública mundial. Es una enfermedad transmisible y de declaración obligatoria (EDO), causada por bacterias del complejo Mycobacterium tuberculosis, que puede afectar a cualquier órgano, siendo la forma pulmonar la más frecuente. El mecanismo de transmisión más habitual es persona a persona por vía aérea. El principal factor de riesgo que aumenta la probabilidad de desarrollar enfermedad entre los infectados es la infección por VIH/sida, pero hay otros como son la diabetes, la silicosis, las terapias inmunosupresoras, la insuficiencia renal crónica, las neoplasias, etc.
En los progresos en la lucha contra esta enfermedad, han sido determinantes las alianzas creadas a nivel mundial, regional y nacional, de las cuales se han derivado programas específicos para el control de la TB1. En 2012 se declararon 8,6 millones de nuevos casos de TB activa en el mundo, de ellos unos 450.000 fueron casos de TB multirresistente (TB-MR). Esta cifra aumentó en 2013 a 9 millones de personas, con una proporción de nuevos casos de TB-MR del 3,5%, sin cambios significativos en los últimos años1.
En los últimos 6 años la TB en España se ha mantenido por encima de la media de la Unión Europea, pero con una tendencia descendente, tal y como se observa en el análisis de los últimos datos publicados. En el año 2013 la tasa fue de 11,88 casos por 100.000 habitantes, esta tasa es un 8,3% inferior a la del año 2012, en que fue de 12,95 casos/100.000 y en 2011 del 14,74 casos/100.000 habitantes2.
El porcentaje de casos de TB con país de origen fuera de España fue de un 31,2% en 2012 y un 15,97% en 2013, concentrado en el grupo de 24 a 34 años, mientras que los casos españoles se distribuían principalmente en los grupos de edad de mayores de 65 años y de 35 a 44 años3.
En Castilla y León, en 2013 se han registrado 288 casos de TB que representan una tasa de 11,43 casos por 100.000 habitantes (un 17% menos de casos que en 2012). De ellos, 22 casos fueron asociados a un brote (7,64%). La situación de riesgo más frecuente fue ser inmigrante (7,76% de los casos)4.
Se define como brote la aparición de uno o más casos de TB a partir del primer caso detectado5. La aparición de un brote se ve favorecido por diversos factores como la exposición, la baciloscopia y el retraso en el diagnóstico, entre otros6–9. En el año 2013, el número de brotes de TB pulmonar declarados a la Red Nacional de Vigilancia Epidemiológica fue de 61. Esto supone un descenso en el número de brotes respecto a años anteriores (135 en 2011 y 92 en 2012), aunque este dato puede estar infravalorado por el retraso en la notificación4.
El control de la enfermedad tuberculosa solo es posible mediante la implantación de un programa fundamentado en un diagnóstico precoz del enfermo y el cumplimiento de un tratamiento adecuado, el seguimiento de los casos hasta asegurar su curación y la realización de un estudio de contactos específico10.
En el control de la TB es importante el estudio de las resistencias a fármacos, especialmente en el contexto de un brote10.
Material y métodosEl estudio se inició tras la notificación del caso índice al Servicio de Medicina Preventiva y Salud Pública del Hospital Clínico Universitario de Valladolid. Se aplicó el protocolo de estudio, tratamiento y seguimiento de convivientes y contactos de TB.
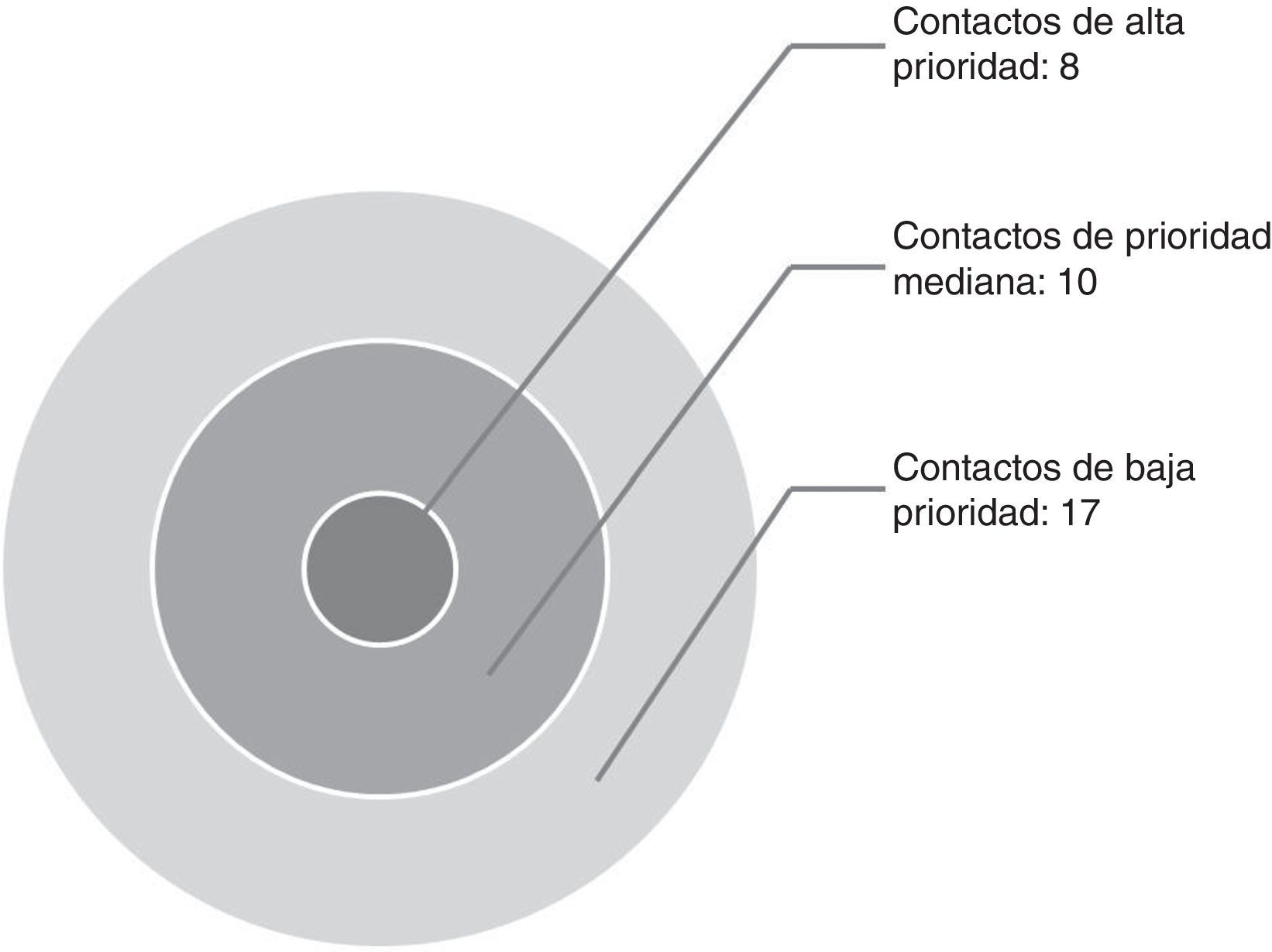
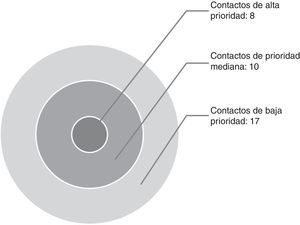
El censo de las personas expuestas se realizó mediante el método de círculos concéntricos11. Se llevó a cabo la clasificación de los contactos de alta prioridad (personas con contacto mayor de 6 h al día, niños menores de 5 años, personas con alteración del sistema inmunitario), contactos de prioridad mediana (personas con contacto diario, pero menor de 6 h) y contactos de baja prioridad (contacto esporádico)5 (fig. 1).
Se realizó la prueba de la tuberculina a todos los expuestos, siguiendo la técnica de Mantoux. Los resultados se leyeron a las 48h, midiendo la induración del diámetro transversal.
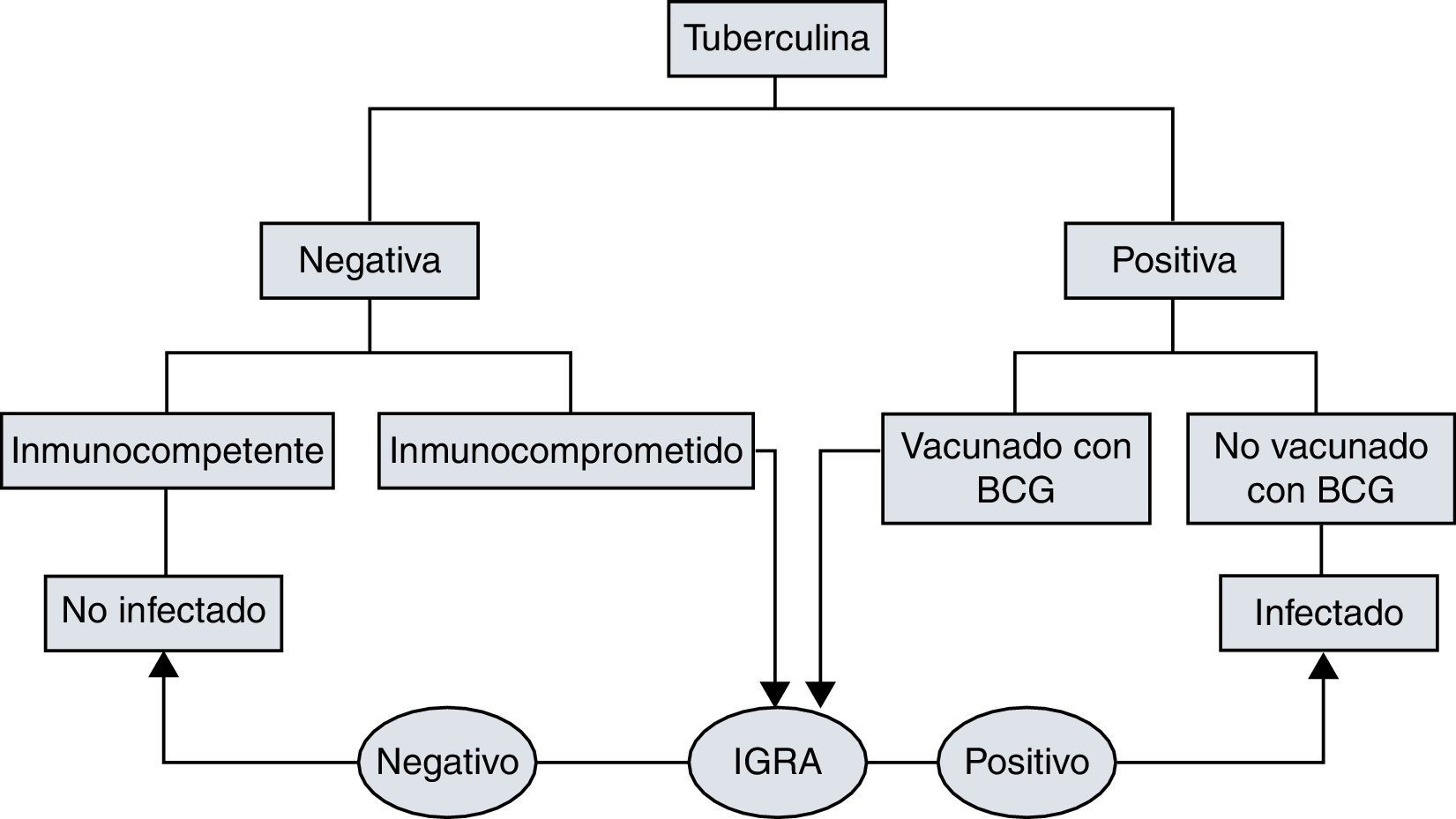
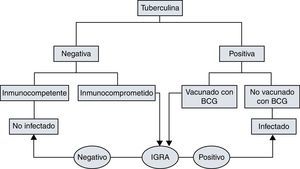
No se pudo practicar el método de diagnóstico interferon gamma release assays (IGRA) a todos los pacientes según indicación11 (fig. 2)12, ya que no se disponía en ese momento del método IGRA en el laboratorio de nuestro hospital. Solo fue posible enviar una selección de muestras, según el riesgo y edad del paciente, al hospital de referencia (Hospital Universitario Río Hortega de Valladolid).
Árbol de actuación e interpretación de la tuberculina e IGRA12.
Se completó el estudio epidemiológico con el envío de muestras de esputo del caso índice y de 3 de los expuestos, con enfermedad activa, al laboratorio de referencia en el Centro Nacional de Microbiología de Majadahonda del Instituto de Salud Carlos III para proceder a la realización del genotipado y antibiograma ampliado.
A los expuestos clasificados como de alto riesgo, cuyo resultado de la prueba de tuberculina fue negativo, se les administró tratamiento de la infección probable y se les repitió el Mantoux a los 2 meses. Cuando la segunda tuberculina fue negativa se retiró el tratamiento quimioprofiláctico.
A los expuestos con prueba de tuberculina positiva, se les realizó un despistaje de la enfermedad mediante placa de tórax y microbiología de esputos seriados. Tras descartar enfermedad activa, a los clasificados de alto riesgo, riesgo medio o esporádico con susceptibilidad por sus condiciones médicas concomitantes se les realizó tratamiento de la infección latente (TIL). En los contactos vacunados con BCG se consideró resultado positivo en la prueba de tuberculina cuando la induración fue mayor de 5mm en los contactos íntimos, menores de 20 años o factores de riesgo; y mayor de 15mm en los contactos medios y esporádicos11.
A los expuestos diagnosticados de enfermedad activa tuberculosa se les derivó a la Unidad de Enfermedades Infecciosas de nuestro centro para la instauración de tratamiento antituberculoso.
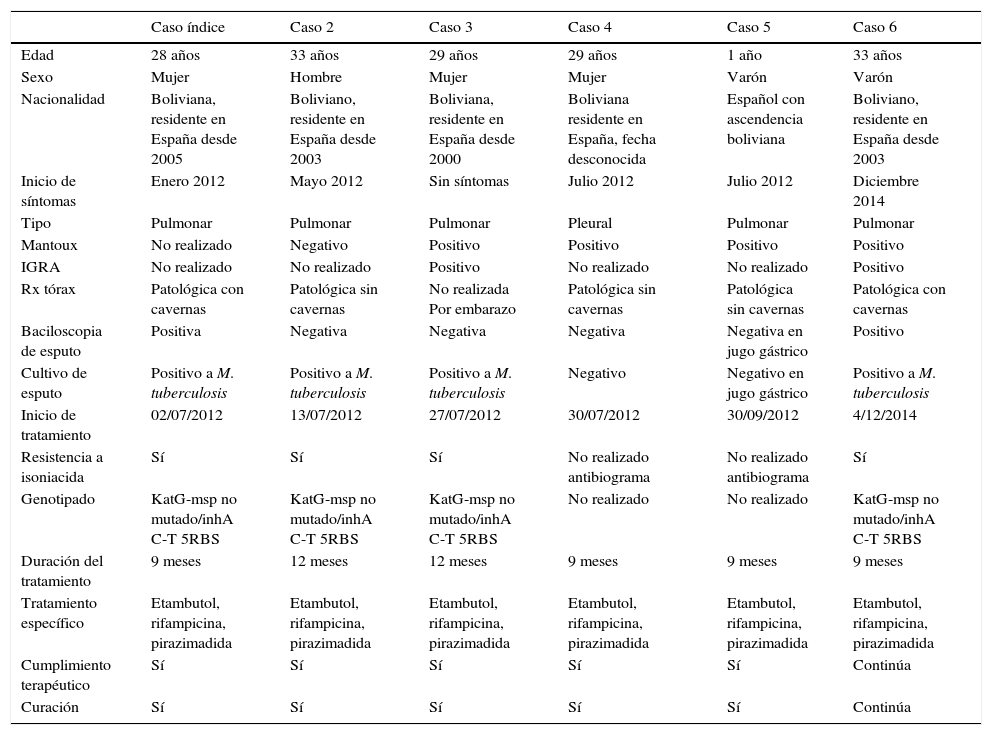
ResultadosEl caso índice fue una mujer boliviana de 28 años afincada en España desde hacía 12 años. Se realizó la búsqueda activa de convivientes y contactos con un censo total de 39 personas (fig. 1). La incidencia de enfermedad fue del 15,3% (6/39). Se produjeron 4 casos nuevos a partir del caso índice durante los meses posteriores a la detección del caso índice. Se perdió un contacto. Un quinto caso, que no fue estudiado en el Hospital Clínico Universitario de Valladolid, se diagnosticó 2 años después. Todos los casos eran de origen sudamericano, salvo uno de ellos, un niño, que había nacido en España. Todos los casos eran residentes en España desde hacía más de 10 años y ninguno había viajado a su país de procedencia en fechas recientes. El tratamiento y seguimiento de los casos se realizó en el Hospital Clínico Universitario. Los tratamientos de los casos fueron cambiados una vez se obtuvo el antibiograma de los cultivos de esputo según lo establecido en las guías terapéuticas. El cumplimiento terapéutico de los casos fue del 100%, así como la curación. Actualmente queda pendiente de finalizar el tratamiento el caso número 6. Las características epidemiológicas, pruebas diagnósticas y tratamiento específico del caso índice y de los 5 casos derivados se muestran en la tabla 1.
Características epidemiológicas, pruebas diagnósticas y tratamiento específico de los casos de tuberculosis
| Caso índice | Caso 2 | Caso 3 | Caso 4 | Caso 5 | Caso 6 | |
|---|---|---|---|---|---|---|
| Edad | 28 años | 33 años | 29 años | 29 años | 1 año | 33 años |
| Sexo | Mujer | Hombre | Mujer | Mujer | Varón | Varón |
| Nacionalidad | Boliviana, residente en España desde 2005 | Boliviano, residente en España desde 2003 | Boliviana, residente en España desde 2000 | Boliviana residente en España, fecha desconocida | Español con ascendencia boliviana | Boliviano, residente en España desde 2003 |
| Inicio de síntomas | Enero 2012 | Mayo 2012 | Sin síntomas | Julio 2012 | Julio 2012 | Diciembre 2014 |
| Tipo | Pulmonar | Pulmonar | Pulmonar | Pleural | Pulmonar | Pulmonar |
| Mantoux | No realizado | Negativo | Positivo | Positivo | Positivo | Positivo |
| IGRA | No realizado | No realizado | Positivo | No realizado | No realizado | Positivo |
| Rx tórax | Patológica con cavernas | Patológica sin cavernas | No realizada Por embarazo | Patológica sin cavernas | Patológica sin cavernas | Patológica con cavernas |
| Baciloscopia de esputo | Positiva | Negativa | Negativa | Negativa | Negativa en jugo gástrico | Positivo |
| Cultivo de esputo | Positivo a M. tuberculosis | Positivo a M. tuberculosis | Positivo a M. tuberculosis | Negativo | Negativo en jugo gástrico | Positivo a M. tuberculosis |
| Inicio de tratamiento | 02/07/2012 | 13/07/2012 | 27/07/2012 | 30/07/2012 | 30/09/2012 | 4/12/2014 |
| Resistencia a isoniacida | Sí | Sí | Sí | No realizado antibiograma | No realizado antibiograma | Sí |
| Genotipado | KatG-msp no mutado/inhA C-T 5RBS | KatG-msp no mutado/inhA C-T 5RBS | KatG-msp no mutado/inhA C-T 5RBS | No realizado | No realizado | KatG-msp no mutado/inhA C-T 5RBS |
| Duración del tratamiento | 9 meses | 12 meses | 12 meses | 9 meses | 9 meses | 9 meses |
| Tratamiento específico | Etambutol, rifampicina, pirazimadida | Etambutol, rifampicina, pirazimadida | Etambutol, rifampicina, pirazimadida | Etambutol, rifampicina, pirazimadida | Etambutol, rifampicina, pirazimadida | Etambutol, rifampicina, pirazimadida |
| Cumplimiento terapéutico | Sí | Sí | Sí | Sí | Sí | Continúa |
| Curación | Sí | Sí | Sí | Sí | Sí | Continúa |
El resultado del genotipado y del antibiograma ampliado fue crecimiento de Mycobacterium tuberculosis (KatG-msp no mutado/inhA C-T 5RBS) resistente a isoniacida, coincidiendo el mismo tipo en los 4 pacientes.
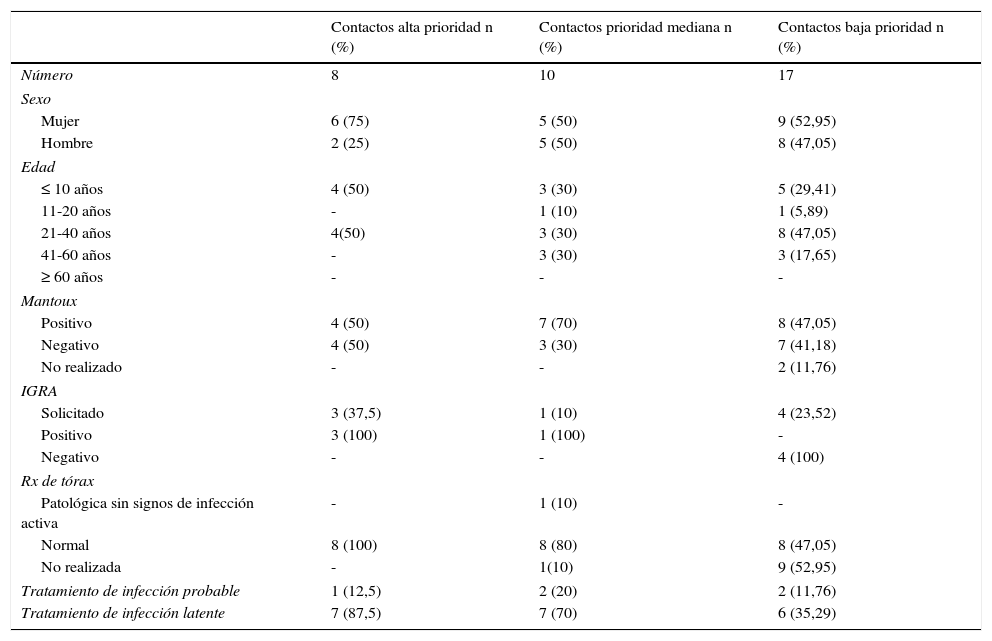
La relación de contactos estudiados que no desarrollaron la enfermedad se muestra en la tabla 2.
Características de los contactos de tuberculosis
| Contactos alta prioridad n (%) | Contactos prioridad mediana n (%) | Contactos baja prioridad n (%) | |
|---|---|---|---|
| Número | 8 | 10 | 17 |
| Sexo | |||
| Mujer | 6 (75) | 5 (50) | 9 (52,95) |
| Hombre | 2 (25) | 5 (50) | 8 (47,05) |
| Edad | |||
| ≤ 10 años | 4 (50) | 3 (30) | 5 (29,41) |
| 11-20 años | - | 1 (10) | 1 (5,89) |
| 21-40 años | 4(50) | 3 (30) | 8 (47,05) |
| 41-60 años | - | 3 (30) | 3 (17,65) |
| ≥ 60 años | - | - | - |
| Mantoux | |||
| Positivo | 4 (50) | 7 (70) | 8 (47,05) |
| Negativo | 4 (50) | 3 (30) | 7 (41,18) |
| No realizado | - | - | 2 (11,76) |
| IGRA | |||
| Solicitado | 3 (37,5) | 1 (10) | 4 (23,52) |
| Positivo | 3 (100) | 1 (100) | - |
| Negativo | - | - | 4 (100) |
| Rx de tórax | |||
| Patológica sin signos de infección activa | - | 1 (10) | - |
| Normal | 8 (100) | 8 (80) | 8 (47,05) |
| No realizada | - | 1(10) | 9 (52,95) |
| Tratamiento de infección probable | 1 (12,5) | 2 (20) | 2 (11,76) |
| Tratamiento de infección latente | 7 (87,5) | 7 (70) | 6 (35,29) |
El 80% de los pacientes estudiados estaban vacunados con BCG. El 14% de los contactos que inicialmente tuvieron Mantoux negativo resultaron positivos cuando se les repitió al cabo de 2 meses y se realizó TIL en todos los conversores, al igual que un contacto que realizó conversión en la prueba IGRA. La prueba IGRA fue positiva en 3 de los contactos menores de 20 años no vacunados, con Mantoux negativo. No se detectaron falsos positivos de la PPD en vacunados con BCG a través de la prueba IGRA. Al resto se los consideró sanos y finalizaron el estudio.
La incidencia de infección latente (IL) fue de 71,43% (25/35). De los 25 pacientes con IL, 23 realizaron el TIL tras descartarse enfermedad (20 con IL y 3 conversores), los 2 restantes (contactos esporádicos) rechazaron el tratamiento. Todo el tratamiento se realizó con rifampicina durante 4 meses. En un caso se suspendió al mes del inicio por embarazo y 2 pacientes abandonaron el tratamiento, siendo imposible su localización durante el seguimiento.
En los niños expuestos con IL el periodo de tratamiento se extendió hasta los 6 meses. No se registró ningún efecto adverso debido a la medicación.
DiscusiónTanto a nivel internacional como nacional, son pocas las publicaciones sobre brotes de TB13. Tras la realización de este estudio se ha verificado la existencia de un brote de enfermedad tuberculosa.
Una eventualidad que complica el tratamiento y la quimioprofilaxis es el contagio por bacilos resistentes a alguno de los fármacos antituberculosos. Las técnicas de genética molecular aportaron datos muy valiosos desde el punto de vista epidemiológico para la caracterización del brote. Pudimos confirmar en nuestro estudio que una única cepa resistente a isoniacida era la responsable.
Es prioritario organizar el ECC a partir de cualquier caso de TB buscando casos índices auténticos o casos secundarios o infectados13. Destaca también la importancia de la disposición de la técnica de diagnóstico IGRA para lograr la mejora en la detección precoz de la ITL14.
La tasa de resistencia inicial a isoniacida es superior a la estimada, probablemente debida al aumento de la inmigración durante los últimos años. En España durante los años 2010-2011 se detectó una resistencia inicial a isoniacida de un 5,7%, siendo los factores asociados a ella la convivencia en grupo y ser inmigrante15.
La incidencia de resistencia primaria y de multirresistencia en la comunidad de Castilla y León es baja, con una tendencia a un ligero incremento no significativo de esta. La resistencia a isoniacida es del 3,2%16.
Aunque en nuestro caso no puede afirmarse con seguridad que la cepa sea importada, ya que el caso índice vive en España desde hace 12 años, tampoco puede descartarse que sea una reactivación.
En nuestro estudio el retraso entre el inicio de los síntomas y la instauración del tratamiento fue de unos 6 meses, lo que pudo dar lugar a la aparición del resto de casos nuevos, o al menos ser un factor condicionante en dicha aparición. La localización pulmonar de la TB en nuestro caso índice y su condición de paciente bacilífera, junto con la intensidad del contacto, son factores de riesgo destacados para su transmisión a los contactos susceptibles.
El cumplimiento terapéutico tanto de los casos como de los contactos fue elevado. Solo 2 pacientes rechazaron el tratamiento de la IL, por ser contactos esporádicos, y hubo una retirada por embarazo. Otros 2 contactos abandonaron el tratamiento sin motivo aparente, siendo imposible localizarlos tras varios intentos. El hecho de que no se detectara ningún efecto adverso derivado de la medicación favorece su continuidad.
En el abordaje global de la TB-MR son necesarias acciones que abarquen desde la prevención hasta la curación de la TB.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Servicio de Neumología, a la Unidad de Enfermedades Infecciosas y al Servicio de Microbiología del Hospital Clínico Universitario de Valladolid.