Introducción
A lo largo de los años, en un buen número de estudios se ha señalado que la morbilidad psiquiátrica entre los individuos con una afección obstructiva de la vía respiratoria es, comparada con la población general, significativamente mayor1-6. En el asma, los trabajos previos llevados a cabo por nuestro grupo, que analizan a pacientes adultos, clínicamente estables y sin otras enfermedades, indican unos porcentajes globales para la ansiedad y la depresión del 17 y el 41%, respectivamente, que varían según el grado de gravedad (fig. 1)7. Más allá de su carácter meramente descriptivo, la importancia de tales datos epidemiológicos estriba en que estas alteraciones tienen una influencia sustancial sobre el control y la evolución de la propia enfermedad respiratoria. Por ejemplo, ahora sabemos que los sujetos que han experimentado episodios de asma casi fatal presentan tasas elevadas de trastornos de ansiedad y pánico8-10, y algo similar ocurre también entre los pacientes con asma lábil tipo I11. Asimismo, se han podido comprobar los siguientes aspectos: a) la presencia de ansiedad altera la capacidad para detectar cambios en el grado de obstrucción de la vía respiratoria12,13; b) la ansiedad y la depresión son variables independientes predictoras de los reingresos14 y de la duración de la estancia hospitalaria tras la agudización15, y c) la morbilidad psiquiátrica dificulta el cumplimiento terapéutico16,17.
Fig.1. Prevalencia de ansiedad y depresión en población asmática, en situación estable y diferentes grados de gravedad (basado en datos de Martínez Pérez et al7).
En este contexto genérico el problema de la combinación ansiedad/asma resulta de particular interés no sólo por sus evidentes implicaciones prácticas, sino también por las cuestiones conceptuales que desde hace tiempo plantea. La presente revisión pretende únicamente centrarse sobre un aspecto concreto de todo el puzzle: las posibles relaciones entre asma y el llamado síndrome de hiperventilación, una entidad descrita por vez primera en 193818, todavía hoy no bien definida, vinculada, al menos en parte, con los trastornos de ansiedad, que afecta al 5-10% de la población y cuya etiqueta, no deja de ser paradójico, es más utilizada por los internistas que por los psiquiatras, para quienes el síndrome constituye tan sólo una forma de ataque de pánico.
Ansiedad, trastorno de pánico y asma
Los trastornos de ansiedad constituyen un amplio grupo de psicopatologías, de complejidad y gravedad variables, caracterizadas básicamente por 2 elementos: el miedo patológico y el sesgo a identificar de manera prioritaria la información amenazante. El miedo patológico es intenso, desproporcionado con la situación que lo provoca, capaz de motivar conductas de evitación, y puede llegar a generalizarse a otros estímulos poco o nada relacionados con el original. La tendencia a primar la codificación de información amenazante determina, por su parte, un estado no consciente de alerta continua ante posibles circunstancias que puedan representar un peligro, real o no, para la supervivencia19.
El trastorno de pánico es uno de los trastornos de ansiedad recogidos por la cuarta edición del Diagnostic and Statistical Manual of Mental Disorders (DSM-IV)20 (tabla I). Su peculiaridad sustantiva es la aparición recurrente de crisis de pánico acompañadas de miedos y preocupación persistente acerca del ataque y sus consecuencias. Lo característico de tales ataques radica en la presencia de un estado agudo de ansiedad junto a síntomas físicos (disnea, palpitaciones, parestesias, temblor, opresión precordial, sudoración, náuseas, malestar abdominal) y cognitivos (miedo a morir, miedo a volverse loco, etc.)19,21. Dentro de este cuadro clínico, y como sucede en el asma u otras enfermedades pulmonares, la disnea es un elemento sustancial, de la misma manera que el pánico no pocas veces es un componente destacado de la disnea experimentada por el enfermo respiratorio. Para intentar explicar esta evidente superposición se han propuesto varias alternativas: el modelo cognitivo-conductual, la hipersensibilidad al CO2 (modelo de falsa alarma) y el modelo de hiperventilación. Una descripción de cada una de ellas fue publicada en la bibliografía neumológica hace ya algunos años por Smoller et al21, y el lector interesado encontrará allí sus fundamentos. Nosotros centraremos nuestra discusión sobre los datos actuales más relevantes y polémicos que hacen referencia a la última de dichas teorías: el modelo de hiperventilación.
La hiperventilación y el síndrome de hiperventilación
La función esencial del aparato respiratorio es garantizar el aporte de O2 a los tejidos del organismo y eliminar el exceso de CO2 producido durante su actividad metabólica. Ello se logra mediante el intercambio gaseoso entre la atmósfera y la sangre capilar pulmonar y por la acción del sistema circulatorio que transporta los gases entre las células y el pulmón. La "sabiduría del organismo" (¡Comroe dixit!) ha decidido que, a nivel del mar, unas presiones alveolares para el O2 y el CO2 de 100 y 40 mmHg, respectivamente, son las que mejor satisfacen las necesidades corporales22. Una serie de mecanismos de gran sensibilidad ajustan la ventilación a la tasa metabólica regulando la frecuencia y la profundidad de los movimientos respiratorios a fin de conseguir que, con un consumo de energía mínimo, la presión de oxígeno (PO2) y la presión parcial de CO2 (PCO2) alveolares se mantengan próximas a esos valores. Además, el organismo de los individuos que viven a mayor altura está adaptado para mantener la PO2 y la PCO2 arteriales en cifras más bajas; cuanto mayor sea la altitud, más intensas serán la hipoxemia y la hipocapnia22.
Sin embargo, esta precisa adecuación de la mecánica ventilatoria al metabolismo del sujeto puede llegar a desacoplarse tanto por defecto (hipoventilación alveolar) como por exceso (hiperventilación alveolar). La primera circunstancia (hipoventilación alveolar) aparece cuando el aporte de O2 y la eliminación de CO2 se encuentran por debajo de la demanda metabólica; en esas condiciones las presiones alveolares y arteriales de O2 disminuirán y la de CO2 aumentará. La segunda (hiperventilación alveolar) ocurre siempre que el aporte de O2 y la eliminación de CO2 superan las exigencias de la actividad metabólica; aquí las presiones de O2 alveolar y arterial se incrementan y las de CO2 se reducen22.
Las causas que originan la aparición de cualquiera de las 2 situaciones son múltiples. La hiperventilación alveolar se atribuye a un largo listado de causas (p. ej., el síndrome de hiperventilación) (tabla II)23. El término se utiliza para describir la hiperventilación inapropiada fisiológicamente, por lo general de inicio agudo y sin un motivo orgánico aparente, donde la alcalosis respiratoria resultante origina un conjunto de síntomas somáticos muy florido, característicos tanto de la hipocapnia como de la ansiedad (tabla III)23-25. Los síntomas y la hiperventilación pueden también hacerse evidentes en las personas susceptibles con el ejercicio26, el estrés mental26 o la perfusión de lactato27. El cuadro es familiar para los médicos que trabajan en los servicios de urgencias, pero hay otras formas mucho menos dramáticas y sutiles y, por supuesto, de reconocimiento más difícil (hiperventilación crónica).
La cifra de PCO2 a partir de la cual aparece la clínica no está bien definida23, aunque en sujetos normales se ha comprobado que las parestesias y la sensación de mareo se manifiestan cuando el valor medio de la PCO2 telespiratoria es de 20 mmHg, con un rango que oscila entre 14 y 29 mmHg28. De todos modos, se admite que la hipocapnia no es el único factor que hay que considerar, dado que la hiperventilación voluntaria y mantenida durante al menos 1 h ocasiona muy pocos síntomas a los individuos sanos23,29, mientras que la hiperventilación isocápnica no impide la presencia de dichos síntomas en el paciente con este síndrome30. Tampoco está claro que la hiperventilación sea siempre el punto de arranque de los episodios, puesto que si experimentalmente se provocan ataques de pánico con la inhalación de CO2, la crisis precede muchas veces a la hiperventilación y la alcalosis hipocápnica21.
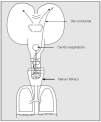
La conclusión de todo lo anterior es que estamos lejos de comprender cuáles son los mecanismos implicados en la patogenia de este síndrome que otros autores prefieren llamar "disnea conductual"31 o "respiración disfuncional"32. Ho-Well ha propuesto un modelo explicativo del síndrome33, basado en la idea apuntada por Plum, según la cual el control de la respiración estaría gobernado no sólo por una "vía metabólica" (CO2/centro respiratorio), sino también por una "vía conductual" motora34. En los sujetos susceptibles, los factores emocionales generarían una determinada actividad nerviosa que actuaría sobre la parte de la corteza sensitivomotora regulada por esa vía conductual. Esto, a su vez, conduciría a la activación del aparato neuromuscular de la respiración, no de forma rítmica, como sucede con la respuesta mediada por el centro respiratorio, sino de manera irregular, desordenada e inapropiada para las necesidades metabólicas reales, con un volumen corriente y una frecuencia respiratoria variables. La información sensorial aferente originada en los receptores de la pared torácica y el diafragma será anormal y abigarrada. La hipocapnia puede aparecer adicionalmente y contribuir a la génesis de los síntomas33 (fig. 2). La validez de esta hipótesis está todavía por confirmar.
Fig. 2. Modelo esquemático de la interacción entre el trastorno emocional y la vía conductual motora propuesta por Plum34 (véase texto).
El diagnóstico del síndrome resulta a veces complejo y para ello se han propuesto diversas pruebas: a) la respuesta de la fracción de CO2 telespiratoria durante la prueba de hiperventilación voluntaria35; b) la reproducción de los síntomas durante la prueba de hiperventilación voluntaria24; c) el test de las 20 respiraciones profundas, que es una variante simplificada de la anterior31, y d) el empleo de determinados inventarios estandarizados, en particular el cuestionario de Nijmegen (CN)36.
Las 2 primeras estrategias han sido criticadas debido a la falta de sensibilidad y especificidad30,37. De la tercera (el test de las 20 respiraciones profundas que busca inducir la aparición de algún síntoma) no se ha realizado, que nosotros sepamos, una evaluación formal de su eficacia, si bien en nuestra experiencia personal, y dada su sencillez de aplicación, tiene un cierto interés para la práctica diaria. Los resultados negativos no descartan nada, pero si la prueba es positiva el índice de sospecha aumenta considerablemente33.
En cuanto al CN, se trata de un instrumento compuesto por 16 ítems, divididos en 3 componentes (disnea, tetania central y tetania periférica), que rastrean la frecuencia (de 0 [nunca] a 4 [siempre]) con la que habitualmente se experimentan una serie de sensaciones y síntomas relacionados con la hiperventilación. Una puntuación total ≥ 23 se considera positiva, y puntuaciones de ≥ 3 en los ítems individuales indican una notable reducción para emprender las actividades de la vida diaria36. Se dice que su sensibilidad y especificidad es del 91 y el 95%, respectivamente, de manera que, aun con limitaciones, hoy por hoy cabe considerarlo como un medio de cribado bastante útil para la detección del síndrome de hiperventilación38.
Recientemente, Malmberg et al han descrito que los individuos con este síndrome muestran un aumento de la ventilación significativamente mayor que la población normal al pasar del decúbito a la posición de pie; además, en función del parámetro elegido y del punto de corte, la sensibilidad de la prueba oscila entre el 69 y el 93%, y la especificidad entre el 77 y el 100%39. Aunque prometedora, la eficacia discriminatoria del método no está suficientemente aclarada.
Asma, hiperventilación y síndrome de hiperventilación
La presencia de hiperventilación en el asma aguda es una circunstancia completamente esperable, incluso ante descensos moderados del FEV140, y el aumento del impulso ventilatorio tiene su origen en la estimulación de las fibras C (a causa del edema y la inflamación de la mucosa) y de los receptores de estiramiento (debido a la hiperinsuflación)41. Los efectos que producen la hiperventilación/hipocapnia sobre la vía respiratoria son bien conocidos (fig. 3)25; los datos obtenidos en animales de laboratorio sugieren que la propia hiperventilación es capaz per se de generar una inflamación de la vía aérea y la pérdida de la acción relajadora de los agonistas adrenérgicos β242. Lo que queda por discutir es la importancia del binomio síndrome de hiperventilación/asma y las implicaciones diagnósticas y terapéuticas resultantes.
Fig. 3. Efectos de la hiperventilación/hipocapnia sobre la vía aérea del asmático.
A nuestro entender, el problema debe interpretarse considerando 2 enfoques: a) que el síndrome se llegue a confundir con el asma cuando el individuo no presenta ninguna enfermedad de la vía respiratoria, y b) que ambas entidades coexistan en un mismo paciente. En el primer supuesto, al sujeto diagnosticado incorrectamente como asmático, se le aplicará un tratamiento (simpaticomiméticos β2 o esteroides) innecesario y eficaz. En el segundo, si el paciente está ya diagnosticado de asma pero no de síndrome de hiperventilación, la disnea conductual puede llegar a magnificar tanto la sintomatología que induzca al médico a emplear dosis excesivas de medicación broncodilatatadora y antiinflamatoria. También es probable que el cuadro ansioso propio del síndrome haga pasar por alto una clínica típicamente asmática y el paciente no sea identificado como tal cuando realmente lo es. Estos escenarios no son nada teóricos y la bibliografía recoge buenos ejemplos de cada uno de ellos6,43-47.
Nosotros hemos evaluado mediante el CN (datos no publicados) la prevalencia del síndrome de hiperventilación en 157 asmáticos adultos (61 varones y 96 mujeres), con diferentes grados de gravedad, en situación estable y evaluados de manera consecutiva. El test fue positivo en el 36% de la muestra, una cifra similar a la obtenida por Thomas et al sobre población asmática inglesa48. De acuerdo con nuestras observaciones, estos pacientes son mayoritariamente mujeres y de mayor edad que el resto; asimismo, presentan más disnea basal y, como era de esperar, más sensibilidad a la ansiedad. La gravedad del asma no parece influir en la prevalencia del síndrome.
A pesar de todo, la verdadera dimensión de la combinación respiración disfuncional/asma está todavía por definir ya que, como señala Morgan38, dejando aparte la simple descripción clínica, no hay un patrón de referencia aceptado para el diagnóstico del síndrome de hiperventilación, y tampoco disponemos de una técnica bien validada que facilite identificar la respiración disfuncional en presencia de enfermedades respiratorias (p. ej., asma). Pero conviene no olvidar --y Morgan también lo avanza-- que este conjunto de limitaciones no niega la existencia del problema en sí. Lo que puntualiza es lo lejos que estamos de su conocimiento.
Según la información de que disponemos, hay muy poca bibliografía neumológica acerca de las consecuencias que conlleva la corrección de la respiración disfuncional para el paciente asmático diagnosticado de síndrome de hiperventilación. El grupo de Thomas49 ha podido comprobar que con la aplicación de técnicas de educación respiratoria (fundamentalmente la respiración diafragmática) los pacientes con esas características reducen al mes y a los 6 meses sus puntuaciones en el CN y, paralelamente, mejoran de forma significativa la calidad de vida relacionada con la salud. El número de pacientes que necesitaron tratar estos investigadores para conseguir una mejoría clínicamente relevante en el estado de salud fue de 1,96 al mes, y de 3,57 a los 6 meses. Estos cambios no se acompañaron de modificaciones en la medicación49.
Desde nuestro punto de vista, y a modo de resumen, el tema apenas ha avanzado más allá de lo que los autores que inicialmente lo describieron apuntaron en su momento. Y mientras no abandonemos el recurso fácil de los estereotipos descalificadores (asmático "histérico", asmático "imposible-inaguantable"...), seguiremos sin encontrar respuestas. La aproximación multidisciplinaria físico-psíquico-neurológica parece la opción más adecuada. De lo contrario, seguramente seguirán apareciendo seudoasmas, asmas de manejo difícil, asmas no diagnosticados, excesos de tratamientos y un abordaje parcial del enfermo asmático.