Introducción
La rinitis y el asma son enfermedades muy comunes y frecuentemente coexisten. Su alta prevalencia se asocia además a una elevada morbilidad y a un alto coste económico. Ambas entidades comparten muchas características, aunque también tienen diferencias importantes.
El documento de consenso ARIA1 (Allergic Rhinitis and its Impact on Asthma), publicado en el año 2001, fue el resultado de un grupo de trabajo internacional sobre la rinitis alérgica y su impacto sobre el asma, en el que se realizó una amplia revisión sobre: clasificación, epidemiología, genética, desencadenantes, mecanismos fisiopatológicos, comorbilidad de la rinitis, diagnóstico, tratamiento, etc. Además, incorporó unas recomendaciones de tratamiento basadas en la evidencia, aparte de resaltar las necesidades de investigación sobre la rinitis alérgica. Después de la aparición del documento ARIA se han publicado varios trabajos donde se hace referencia a la relación entre asma y rinitis.
En el presente artículo se realiza una revisión actualizada de los diferentes aspectos que intervienen en la interrelación entre las vías respiratorias altas y bajas. Se describirán la anatomía y los aspectos principales de la fisiología nasal, destacando la importancia de la nariz en el acondicionamiento del aire. Igualmente se comentarán los aspectos epidemiológicos, donde se hará hincapié en el riesgo que implica la afectación nasal para el desarrollo de asma. Se analizarán, desde el punto de vista fisiopatológico, las semejanzas y diferencias entre la nariz y los bronquios, así como las teorías propuestas para explicar su interrelación. Por último se comentarán los efectos del tratamiento de la rinitis sobre el asma, como parte del concepto de que son manifestaciones de una misma enfermedad.
Aspectos anatómicos y fisiológicos
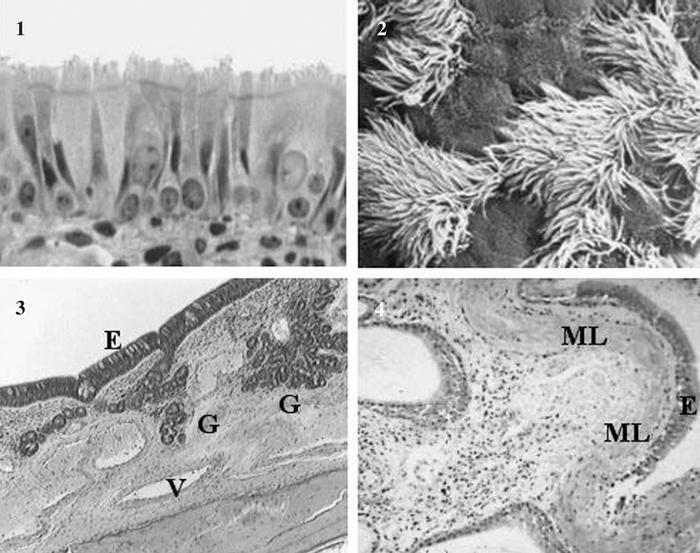
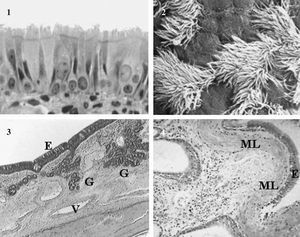
En las personas sanas la estructura de la mucosa nasal y bronquial es similar. Ambas se caracterizan por la presencia de un epitelio seudoestratificado columnar y ciliado. En la submucosa hay presencia de glándulas mucosas, vasos sanguíneos, células estructurales, nervios y algunas células inflamatorias2. También existen diferencias entre la nariz y los bronquios: en la primera hay una gran red de capilares subepiteliales, un sistema arterial y sinusoides venosos. El alto grado de vascularización es una característica primordial de la mucosa nasal debido a que los cambios que se generen en esta amplia red pueden ocasionar una obstrucción nasal grave. Por otro lado, en los bronquios, a diferencia de lo que ocurre en la nariz, hay músculo liso, lo cual explica la presencia de broncoconstricción en el asma (fig. 1).
Fig. 1. Histología de la mucosa nasal y bronquial: epitelio seudoestratificado columnar y ciliado (1), fotografía de los cilios obtenida a través de un microscopio electrónico (2) y especímenes de las mucosas nasal y bronquial (3 y 4). El epitelio es similar en ambas. Obsérvese la presencia de sinusoides venosos en la mucosa nasal (3) y de músculo liso en la mucosa bronquial (4). E: epitelio; G: glándulas; ML: músculo liso; V: sinusoides venosos.
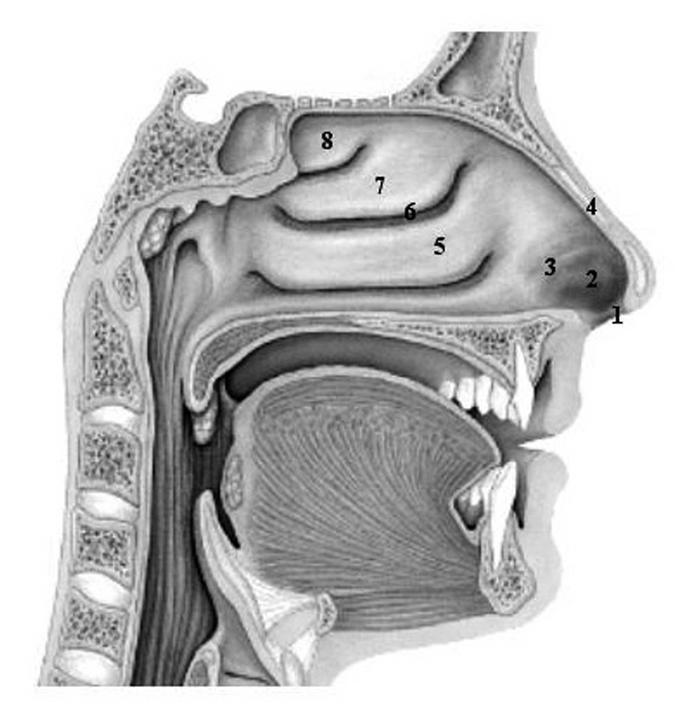
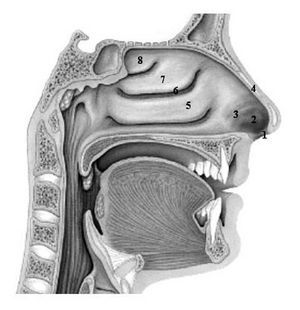
La nariz del ser humano se caracteriza por una gran variación interindividual en la forma y el tamaño. No obstante, la anatomía y función de las estructuras básicas son similares (fig. 2). La parte más anterior y caudal de la nariz corresponde a las ventanas nasales. Detrás de ellas se sitúa el vestíbulo nasal y luego aparece la primera estrechez de la fosa nasal, el área valvular, que es la zona más angosta de las fosas nasales; se sitúa a 1,5 cm de las ventanas nasales y su función es generar resistencia para alterar el carácter laminar del flujo aéreo. El 50% del total de la resistencia generada en la vía aérea se produce en la nariz. De este porcentaje, el 60-70% se genera en el área valvular. La turbulencia producida facilita el contacto del aire con la mucosa nasal, lo cual favorece, a su vez, su adecuado acondicionamiento a través de las modificaciones de temperatura, humedad y filtración de partículas sólidas que luego serán expulsadas por acción del movimiento mucociliar. El flujo de aire inspirado puede ser modulado en gran medida por los cambios en los tejidos eréctiles de los cornetes y del septum nasal. En este segmento se genera el restante 30-40% de resistencia nasal3.
Fig. 2. Anatomía de las fosas nasales: ventana nasal (1), vestíbulo (2), área valvular (3), septum (pared medial) (4), cornete inferior (5), meato medio (6), cornete medio (7) y cornete superior (8).
Aparte de ser una barrera física, la nariz también es una barrera inmunitaria, pues es el primer órgano de choque para los microorganismos que penetren en la vía aérea.
El olfato es otra función de la nariz. Su actividad sensorial la ejercen las ramificaciones del nervio olfatorio (primer par craneal), las cuales penetran en el techo de la cavidad nasal a través de la lámina cribosa del hueso etmoides.
Aspectos epidemiológicos
Los estudios epidemiológicos han demostrado con claridad que la rinitis y el asma coexisten frecuentemente4,5. La mayoría de los pacientes con asma tiene rinitis, la cual se presenta en más del 75% de los pacientes con asma alérgica (extrínseca) y en más del 80% de aquellos con asma no alérgica (intrínseca)6. Sin embargo, en muchas ocasiones el paciente sólo refiere los síntomas que más le preocupan y/o le son molestos, que en la mayoría de los casos son las manifestaciones bronquiales. En este sentido, Gaga et al7 constataron la presencia de inflamación nasal en un grupo de pacientes asmáticos que negaban la presencia de síntomas de rinitis. Es decir, aunque estos pacientes se consideren libres de síntomas, casi siempre se demuestra presencia de afectación nasal.
Por otro lado, la prevalencia de asma en pacientes con rinitis varía entre un 15 y un 40%. Destaca el hecho de que en aquellos con rinitis estacional el asma se presenta en el 10 al 15% de los casos, mientras que en aquellos con rinitis grave persistente se presenta en un 25 a un 40%2. Además, la intensidad de la rinitis se relaciona directamente con la gravedad del asma.
En varios estudios se ha señalado que la rinitis alérgica es un factor de riesgo importante para el desarrollo de asma. En los niños, su presencia se ha asociado de forma independiente con el doble de riesgo de sufrir asma a la edad de 11 años8. En los individuos jóvenes y en los adultos los estudios han mostrado resultados similares en pacientes seguidos a largo plazo9,10, y cabe destacar que el asma se ha encontrado asociada tanto a rinitis alérgica como no alérgica, lo cual indica que la interrelación entre ambas enfermedades ocurre independientemente de la presencia o no de atopia.
La edad de inicio de la atopia puede ser un factor muy influyente en el desarrollo de asma y/o rinitis. En un estudio australiano11, el desarrollo de atopia a temprana edad (antes de los 6 años de vida) fue un importante factor predictor para el desarrollo de asma en la infancia tardía, mientras que la atopia adquirida durante la vida adulta sólo se asoció de forma importante con el desarrollo de rinitis. A pesar de que la frecuencia de asma y rinitis es diferente entre los países subdesarrollados e industrializados, la frecuencia con que se presentan las 2 enfermedades es similar12. En resumen, los datos anteriores indican que el asma y la rinitis coexisten con mucha frecuencia y que la presencia de rinitis se relaciona directamente con el desarrollo de asma.
Aspectos fisiopatológicos
Efectos de la falta de acondicionamiento del aire
Los efectos que se producen en la vía aérea inferior como consecuencia de respirar un aire poco acondicionado se han descrito claramente tras la realización de provocaciones bronquiales con esfuerzo. Strohl et al13 evaluaron el comportamiento de las resistencias de la vía respiratoria en 6 pacientes con hiperreactividad bronquial a quienes se les realizó una provocación con ejercicio respirando por la boca primero aire seco y frío, y luego aire húmedo y caliente. Encontraron que tras la primera provocación las resistencias de la vía respiratoria aumentaron un 84%, mientras que tras la segunda permanecieron invariables. Del mismo modo, Shturman-Ellstein et al14 encontraron que en pacientes asmáticos la respuesta broncoconstrictora es mayor al respirar por la boca que por la nariz.
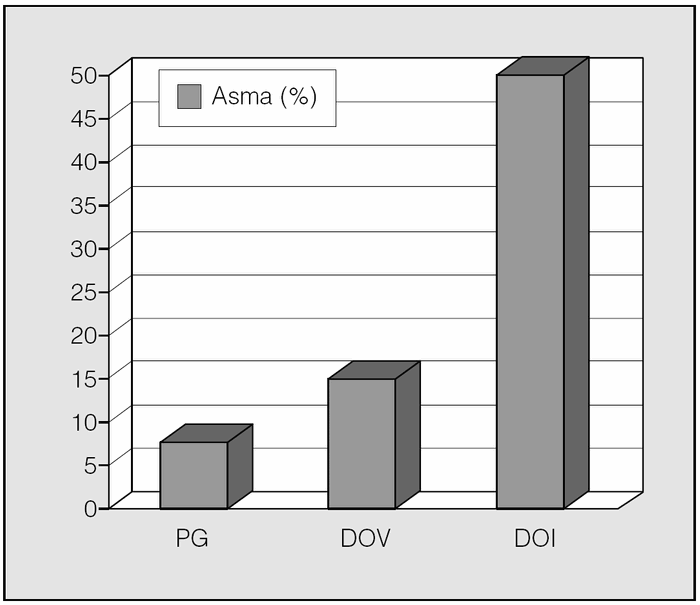
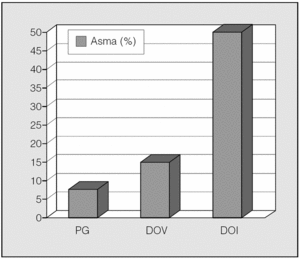
Una observación importante es el hecho de que un gran porcentaje de individuos que practican deportes de invierno de alta competición acaba desarrollando asma. En un interesante estudio Wilber et al15 evaluaron la presencia de broncospasmo inducido por esfuerzo entre los integrantes del equipo norteamericano durante los Juegos Olímpicos de Invierno de 1998. La incidencia global de broncospasmo inducido por esfuerzo fue del 23%, aunque se elevó al 50% entre los practicantes de esquí de fondo. Karjalainen et al16 encontraron además la presencia de infiltrado inflamatorio (predominantemente neutrofílico) bronquial y aumento del grosor de la membrana basal en otro grupo de esquiadores. Estos datos contrastan con lo observado en un grupo de deportistas italianos que participaron en las Olimpiadas de Verano de 2000, en quienes la incidencia de asma fue del 15%17. No obstante, hay que aclarar que según la normativa GINA (Global Initiative for Asthma)18, la prevalencia global de asma varía entre un 5 y un 10%, lo cual indica que la práctica de un deporte de alto rendimiento podría asociarse con una mayor incidencia de asma (fig. 3). Aunque no se sabe la razón de este aumento en la incidencia, una posible explicación podría ser que estos individuos, al respirar por la boca gran parte del día, se exponen a un aire desacondicionado que puede generar hiperreactividad bronquial. Se ha establecido que el cambio de la respiración nasal a la bucal sucede cuando se alcanza un volumen minuto de 30-40 l, umbral que los deportistas de élite superan fácilmente en su entrenamiento cotidiano.
Fig. 3. Presencia de asma en deportistas de élite y en la población general (PG). DOV: deportistas participantes en olimpiadas de verano; DOI: deportistas participantes en olimpiadas de invierno (esquí de fondo).
En resumen, los datos anteriores indican que la exposición repetida y prolongada de las vías respiratorias a un aire poco acondicionado puede generar alteraciones funcionales, inflamatorias e incluso provocar el remodelado de la vía respiratoria.
Similitudes y diferencias entre la inflamación nasal y bronquial
En presencia de enfermedades como la rinitis o el asma, el infiltrado inflamatorio es similar, encontrando los mismos mediadores, citocinas derivadas del linfocito T helper (Th) 2, quimiocinas y moléculas de adhesión19. No obstante, la magnitud de la inflamación puede ser diferente. En los pacientes con asma moderada a grave, la infiltración eosinofílica es más pronunciada en el bronquio que en la nariz, mientras que en aquellos con asma leve el grado de inflamación es similar en ambos sitios20. Tal como se ha mencionado, la inflamación eosinofílica de la nariz está presente en los pacientes asmáticos con o sin síntomas nasales7. Sin embargo, el remodelado de las vías respiratorias parece ser menos extenso en la mucosa nasal que en la bronquial. Mientras que en los pacientes con asma existen un aumento del grosor de la membrana basal, hipertrofia del músculo liso y mayor descamación epitelial, en aquellos con rinitis sólo se han demostrado daños menores del epitelio nasal21.
Inflamación nasal y respuesta bronquial
Diversos estudios clínicos y experimentales han estudiado la conexión existente entre la rinitis y la presencia de inflamación y alteraciones funcionales en la vía respiratoria inferior. Tras provocaciones nasales con alergeno realizadas a pacientes con rinitis alérgica se ha demostrado un incremento de la hiperreactividad bronquial y cambios en la función pulmonar22-25. En otros estudios se ha descrito la presencia de inflamación alérgica sistémica tras la provocación nasal tanto en modelos animales como en humanos. McCusker et al26 realizaron provocaciones nasales con ovoalbúmina en un modelo murino y demostraron cambios inflamatorios (concentraciones elevadas de interleucina 5 y eosinófilos en el lavado broncoalveolar) tanto en la mucosa nasal como en la bronquial. Braunstahl et al27 estudiaron la expresión de las moléculas de adhesión en biopsias nasales y bronquiales obtenidas de forma previa y a las 24 h tras la provocación nasal con alergeno en pacientes con rinitis estacional. Encontraron un aumento significativo de los eosinófilos en el epitelio y la lámina propia nasal, así como en el epitelio bronquial a las 24 h, lo cual se relacionó directamente con la expresión de las moléculas de adhesión. Igualmente detectaron un aumento significativo del número de eosinófilos y de la concentración de interleucina 5 en las muestras de sangre obtenidas a las 24 h. Beeh et al28 estudiaron marcadores de la inflamación en esputo inducido y en plasma de forma previa y 24 h después de realizar una provocación nasal con extractos de pólenes a pacientes alérgicos fuera de la época estacional. Encontraron un aumento de los marcadores de la inflamación (proteína catiónica de los eosinófilos y molécula de adhesión intercelular) en esputo, lo cual se relacionó con un aumento de la interleucina 5 en el plasma.
Otros trabajos han demostrado una respuesta inflamatoria bronquial en pacientes con rinitis alérgica sin asma tras la exposición natural a pólenes y tras provocaciones repetidas a dosis bajas29-32.
Inflamación bronquial y respuesta nasal
Braunstahl et al33,34 estudiaron desde el punto de vista opuesto la respuesta inflamatoria nasal tras la provocación bronquial segmentaria con alérgeno en pacientes con rinitis polínica pero sin asma, y encontraron que mediante este procedimiento se inducían síntomas nasales y bronquiales, así como aumento de los eosinófilos en sangre periférica e infiltración de eosinófilos y basófilos en la mucosa nasal y bronquial.
Respuesta al ejercicio (fig. 4)
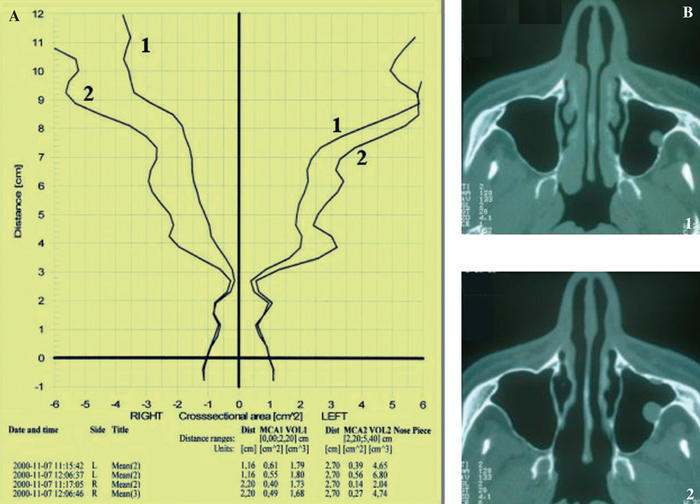
Fig. 4. Dilatación nasal inducida por esfuerzo. Las imágenes corresponden a un paciente a quien se realizó una evaluación de la geometría nasal (volúmenes y áreas transversas) mediante rinometría acústica (A), así como una valoración radiológica mediante tomografía computarizada (B), antes (curva 1 e imagen radiológica 1) y después de la realización de una prueba de esfuerzo (curva 2 e imagen radiológica 2). Obsérvese en A (curva 2) el aumento del volumen nasal, y en B (imagen 2), la reducción del tamaño de las estructuras vasculares de la nariz.
La nariz y los bronquios responden de forma diferente al ejercicio. Entre un 40 y un 90% de los pacientes con asma presentan una reducción del valor del volumen espiratorio forzado en el primer segundo cuando se someten a una prueba de esfuerzo. Algunos autores señalan que esta broncoconstricción parece estar mediada por la desgranulación de los mastocitos a consecuencia de un aumento en la osmolaridad del líquido que recubre las vías aéreas35.
A diferencia de los bronquios, la nariz siempre se dilata tras el esfuerzo. En diversos estudios realizados tanto en sujetos sanos como en aquellos con diversas enfermedades respiratorias (desviación septal, rinitis, asma, fibrosis quística)36-41 se ha podido demostrar que el ejercicio produce una disminución de las resistencias y un aumento de los volúmenes nasales. Estos cambios ocurren de forma inmediata tras realizar el esfuerzo y la recuperación de los valores basales suele tardar 30 o 40 min36-39. Se ha considerado que la respuesta nasal al ejercicio se debe en su mayor parte a un fenómeno de vasoconstricción que disminuye el volumen de los sinusoides venosos. Esta vasoconstricción se cree que está causada por un aumento de la actividad simpática, ya que se ha podido comprobar que el bloqueo del ganglio estrellado y la aplicación local de fentolamina impiden la respuesta vasoconstrictora nasal durante el ejercicio36.
Por otro lado, la broncoconstricción que ocurre en pacientes asmáticos tras el esfuerzo es mucho mayor al respirar por la boca (probablemente a consecuencia de la falta de acondicionamiento del aire inspirado)14, hecho que contrasta con la dilatación nasal, la cual ocurre independientemente de que se respire por la boca o la nariz13, e incluso con la nariz ocluida.
Efecto de la rinosinusitis crónica y la poliposis sobre la gravedad del asma
Los principales hallazgos patológicos de la sinusitis crónica son la hiperplasia de las células caliciformes, la presencia de edema subepitelial y la infiltración por células mononucleares y eosinófilos activados42,43, los cuales son más evidentes en los pacientes con pólipos (un 50% del infiltrado inflamatorio) que en aquellos sin poliposis (un 2% del infiltrado inflamatorio)44. Este tipo de infiltrado inflamatorio se asemeja bastante al que se presenta en el asma.
Otras células inflamatorias como, por ejemplo, mastocitos, linfocitos, macrofágos y, en menor grado, neutrófilos también están aumentadas y de este modo contribuyen a la liberación de mediadores proinflamatorios, citocinas y factores de crecimiento.
Algunos estudios señalan que el asma es más prevalente y grave en quienes presentan afectación nasosinusal extensa2. Bresciani et al45 evaluaron la presencia de rinosinusitis en pacientes con asma leve a moderada comparada con la de asmáticos graves dependientes de corticoides. La proporción de pacientes con síntomas nasales fue similar en ambos grupos, mientras que las anormalidades nasosinusales detectadas mediante tomografía computarizada estuvieron presentes en el 100% de los pacientes con asma grave y en el 88% de los que tenían asma leve a moderada. Las escalas de puntuación clínica y tomográfica también fueron más altas en aquellos con asma grave.
Otro aspecto importante relacionado con la afectación nasosinusal y, por ende, con la gravedad del asma es la presencia de intolerancia al ácido acetilsalicílico, la cual se manifiesta en un 10% de los pacientes asmáticos46, pero puede afectar hasta a un 40% de los enfermos que además presenten rinosinusitis crónica o poliposis nasal47. Estos últimos pacientes presentan un síndrome denominado tríada de Vidal o ASA-tríada, y generalmente se trata de individuos con asma de muy difícil control.
Otitis media con derrame como parte de la enfermedad alérgica respiratoria
La otitis con derrame es una enfermedad inflamatoria crónica del oído medio que se caracteriza por la acumulación de líquido en esta cavidad. Estudios previos han indicado que su presencia en pacientes atópicos se debe en gran parte a los efectos de mediadores inflamatorios derivados de los linfocitos Th2. En un interesante trabajo Nguyen et al48 estudiaron el infiltrado celular y el perfil de citocinas en muestras obtenidas del líquido proveniente del oído medio y del tejido adenoideo de 45 pacientes con otitis media con derrame, 11 de los cuales (24%) eran atópicos. Encontraron que el recuento de eosinófilos y de linfocitos T en el líquido obtenido de los pacientes atópicos era significativamente mayor que en los no atópicos, mientras que el recuento de neutrófilos era significativamente menor. Del mismo modo, el estudio mediante técnica inmunohistoquímica reveló un aumento significativo de células con presencia de ARN mensajero para la interleucina 4 en los sujetos atópicos. El análisis de las biopsias obtenidas de tejido nasofaríngeo (adenoideo) reveló unos patrones similares de respuesta inflamatoria. Los investigadores concluyen que la inflamación alérgica ocurre en ambos extremos de la trompa de Eustaquio, es decir, en la nasofaringe y en el oído medio, y que este hallazgo sustenta la afectación del oído medio en pacientes atópicos.
Mecanismos de interrelación
Se han propuesto varios mecanismos para explicar la interrelación entre la nariz y los bronquios en la enfermedad alérgica respiratoria, los cuales se describen a continuación.
Reflejo nasobronquial. Este reflejo se observó inicialmente en animales. Más tarde fue descrito en seres humanos tras comprobar un aumento de las resistencias bronquiales después de realizar una provocación nasal con un aerosol de cristales de sílice49. Esta observación quedó confirmada tras comprobar que este aumento de las resistencias bronquiales desapareció en 5 individuos a quienes se les había practicado una resección unilateral del nervio trigémino50. No obstante, a pesar de que se sabe que existe un aumento en la activación del aparato neurosensorial de la nariz en los pacientes con rinitis alérgica, no hay evidencia concluyente de que exista un aumento de la expresión de este reflejo en los pacientes con rinitis. Un área que requiere investigación en el futuro es la posibilidad de que las interacciones neurales entre la nariz y los bronquios sean las causantes de la tos crónica relatada por muchos pacientes con síndrome respiratorio alérgico51.
Drenaje de mediadores inflamatorios. Esta hipótesis plantea que existe una aspiración de mediadores, los cuales están presentes en las secreciones o en el aire inspirado y alcanzan la vía respiratoria inferior especialmente durante la noche, lo que lleva a un deterioro de la función pulmonar, aumento de la hiperreactividad bronquial y presencia de síntomas al despertar51. Sin embargo, el único estudio realizado en humanos donde se ha tratado de aclarar este aspecto no ha mostrado resultados que la confirmen. En este trabajo, Bardin et al52, inyectaron tecnecio-99 en los senos maxilares de pacientes con sinusitis crónica y asma de moderada a grave para evaluar la presencia de reactividad en bronquios durante 24 h, sin que encontraran indicios de material radiactivo en ningún punto de los campos pulmonares, a pesar de que sí lo hallaron en el tracto gastrointestinal. No obstante, se sabe que varias sustancias inflamatorias producidas durante las reacciones alérgicas pueden entrar en fase gaseosa o generar aerosoles que se pueden distribuir en el árbol bronquial53, por lo que esta hipótesis no puede descartarse de forma categórica.
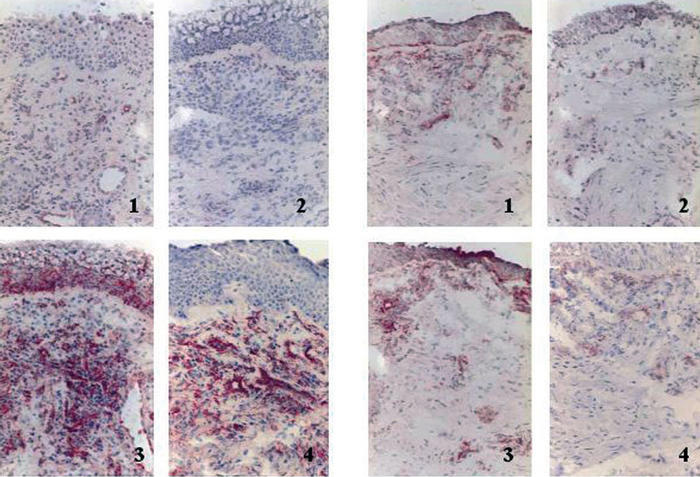
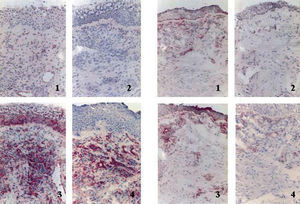
Diseminación sistémica de mediadores. Probablemente la información más relevante y más reciente con respecto a los mecanismos de interrelación entre las vías respiratorias superior e inferior se ha derivado de uno de los trabajos realizados por Braunstahl et al27. Estos investigadores estudiaron a un grupo de pacientes con rinitis alérgica a quienes realizaron biopsias de la mucosa nasal y bronquial de forma previa y 24 h después de practicar una provocación nasal con alérgeno. Encontraron que a las 24 h de realizada la provocación existía un aumento del número de eosinófilos, así como de la expresión de moléculas de adhesión (molécula 1 de adhesión intercelular y molécula 1 de adhesión vascular) en ambas mucosas (fig. 5). Estos datos, sumados al hecho de que la provocación nasal con alérgeno induce eosinofilia25,51 y activación leucocitaria54 en sangre periférica, han llevado a proponer que uno de los mecanismos principales de la interrelación entre rinitis y asma sea la propagación sistémica de la inflamación desde la mucosa nasal a la bronquial. Además, se ha visto que éste no es un fenómeno unidireccional, pues, tal como se comentó previamente, Braunstahl et al33,34 también han encontrado aumento de marcadores inflamatorios en la mucosa nasal al realizar provocaciones bronquiales con alérgeno.
Fig. 5. Especímenes de mucosa nasal (A) y bronquial (B) tomados antes (1 y 2) y 24 h después (3 y 4) de realizar una provocación nasal con alérgeno. En 3 y 4 se ha realizado tinción de inmunohistoquímica para las moléculas 1 de adhesión intercelular y vascular (ICAM-1 y VCAM-1), respectivamente. (Reproducida de Braunstahl et al27, con autorización de la Academia Americana de Alergia, Asma e Inmunología.)
Finalmente, Magnusson et al55 practicaron biopsias de duodeno a 9 pacientes con alergia al polen de abedul al final de la época estacional y repitieron el procedimiento 6 meses más tarde. Observaron que en la primera muestra existía un aumento significativo de eosinófilos, con presencia de proteína básica mayor y de células positivas para la inmunoglobulina E con respecto a la segunda muestra, con lo cual proporcionan una evidencia importante de la interrelación que hay entre células inmunológicamente activas de la vía respiratoria y del intestino.
Todo lo anterior apunta a la existencia de una cascada inflamatoria alérgica que tiene su origen sobre una superficie mucosa, pero que tiende a propagarse sistémicamente51.
Aspectos terapéuticos de la interrelación entre rinitis y asma
Efecto de los corticoides nasales sobre el asma
La interrelación que hay entre rinitis y asma también se ha descrito en estudios que han evaluado el efecto de los corticoides tópicos nasales sobre la inflamación bronquial y la función pulmonar. Sandrini et al56 describieron que la administración de acetósido de triamcinolona intranasal reduce los valores de óxido nítrico exhalado en pacientes con rinitis y asma, aunque no encontraron cambios en ningún parámetro funcional. En otros estudios se ha comunicado una mejoría moderada de la función pulmonar y de la hiperreactividad bronquial57,58. Se ha descrito, además, que el correcto tratamiento de la rinitis con estos fármacos reduce la frecuencia de visitas a urgencias por exacerbaciones de asma y de ingresos hospitalarios59,60.
Por otro lado, en un trabajo recientemente publicado, Pinto et al61 encontraron que la administración de budesonida intranasal en pacientes asmáticos no fumadores se asoció a una disminución del acondicionamiento del aire. El método utilizado para la valoración del acondicionamiento fue la determinación del gradiente total de agua entre el aire antes de ser inspirado y luego a su paso por la nasofaringe. No obstante, en los sujetos asmáticos fumadores no se presentaron variaciones en dicho gradiente. Los autores destacan varios aspectos importantes: a) la presencia de inflamación nasal favorece un adecuado acondicionamiento del aire; b) el hábito del tabaquismo probablemente interfiere con los efectos antiinflamatorios de la budesonida, lo cual podría explicar la ausencia de efecto de este fármaco sobre el acondicionamiento del aire en estos pacientes; c) resaltan la influencia de la nariz sobre las vías respiratorias inferiores y la importancia de conocer e investigar profundamente los procesos fisiológicos y moleculares del acondicionamiento del aire, y d) hacen mención de los efectos benéficos del tratamiento de la inflamación nasal comentados previamente.
Efecto de los antihistamínicos en el asma
Los antihistamínicos son una de las principales opciones de tratamiento para la rinitis alérgica. En algunos de estos fármacos se ha estudiado la presencia de efectos antiinflamatorios, que pueden representar una ventaja adicional, especialmente en el control de la congestión nasal. Estudios previos señalan que la loratadina y la cetirizina podrían mejorar de un modo variable los síntomas de asma en los pacientes con rinitis alérgica62,63. También se ha comunicado que el tratamiento continuo con cetirizina podría reducir la frecuencia y la gravedad de los síntomas bronquiales64. Recientemente se ha publicado un estudio comparativo en el que se observó que la desloratadina y el montelukast fueron igualmente efectivos a la hora de reducir los síntomas de asma y el uso de broncodilatadores en pacientes con rinitis alérgica estacional y asma65. Por otro lado, se ha descrito que el uso de un tratamiento combinado (antihistamínico y antileucotrieno) en pacientes con asma y rinitis parece más eficaz que su uso individual. De acuerdo con lo expuesto en la presente revisión, y teniendo en cuenta que los antihistamínicos no son medicamentos antiasmáticos, es probable que sus posibles efectos benéficos sobre los síntomas bronquiales se expliquen por una mejoría sobre la inflamación nasal.
Efecto de la inmunoterapia sobre el desarrollo de asma
Se ha demostrado la efectividad de la inmunoterapia en el manejo de la rinitis y el asma alérgica tanto en ensayos clínicos como en las recientes revisiones sistemáticas de la Cochrane Library66,67. Del mismo modo, la Organización Mundial de la Salud (OMS) ha establecido su eficacia y ha publicado un artículo de recomendaciones dirigidas a la correcta utilización de este tratamiento68. Su administración debe hacerse a las dosis óptimas ya sea de forma subcutánea o sublingual. La decisión de aplicar inmunoterapia debe apoyarse en la sensibilización alergénica más que en el predominio de rinitis o de asma, ya que ambos trastornos coexisten en la mayoría de los pacientes. Su efecto inmunológico consiste en la restauración del equilibrio normal entre los linfocitos Th1 y Th2, y es el único tratamiento disponible con capacidad de modificar la historia natural de la enfermedad. En este sentido, Moller et al69 realizaron un estudio aleatorizado, doble ciego y controlado con placebo, con el propósito de evaluar si la administración de inmunoterapia específica podía prevenir el desarrollo de asma y reducir la hiperreactividad bronquial en niños con rinoconjuntivitis alérgica estacional. Encontraron que, al cabo de 3 años, los pacientes del grupo activo mejoraron significativamente su hiperreactividad bronquial y tuvieron una incidencia de asma significativamente menor.
Anticuerpos monoclonales contra la inmunoglobulina E
En un estudio multicéntrico, aleatorizado, doble ciego y controlado con placebo, Vignola et al70 evaluaron la eficacia del omalizumab en 405 pacientes con asma de moderada a grave y rinitis alérgica persistente concomitante. Los pacientes fueron aleatorizados para recibir tratamiento convencional más omalizumab o placebo cada 4 semanas durante 28 semanas. Los resultados del estudio mostraron que los pacientes tratados con omalizumab tuvieron una escala de puntuación de síntomas de rinitis y asma significativamente menor que los tratados con placebo. Además, su uso se asoció a un mejor control de los síntomas de la rinitis, a una disminución de las exacerbaciones del asma y a una mejoría de la calidad de vida. No obstante, las indicaciones actuales para el uso del omalizumab son el asma alérgica de moderada a grave con síntomas persistentes a pesar del tratamiento convencional, la presencia de efectos adversos indeseables y la falta de cumplimiento del tratamiento antiasmático. Hacen falta más trabajos que demuestren su beneficio en el tratamiento conjunto de la rinitis y el asma.
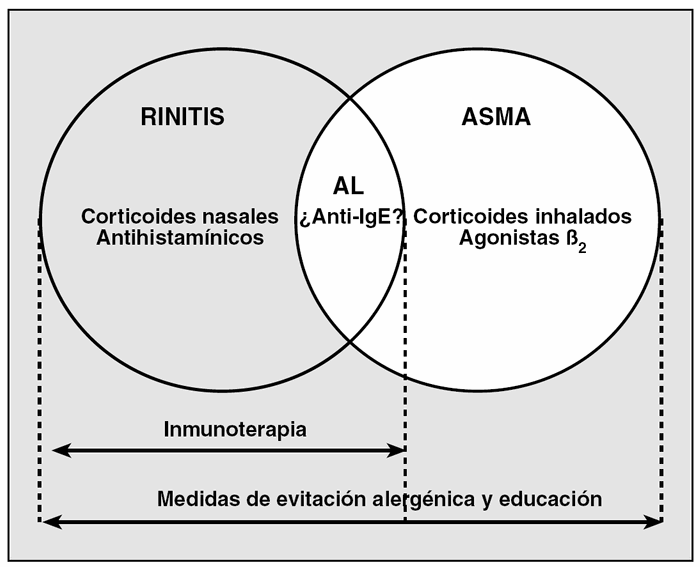
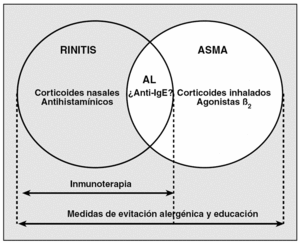
En resumen, las anteriores observaciones indican que el manejo del paciente con alergia respiratoria debe hacerse de forma integral y de acuerdo con la gravedad general del síndrome (fig. 6)71.
Fig. 6. Esquema que resume el enfoque terapéutico "global" en pacientes con rinitis y asma. La línea discontinua indica el efecto potencial del tratamiento de la nariz sobre los bronquios. AL: antileucotrienos; IgE: inmunoglobulina E. (Adaptada de Passalacqua y Canonica71.)
Aportaciones del documento ARIA1
Con el fin de crear una conciencia sobre la teoría de "una vía respiratoria, una enfermedad", el documento ARIA propone 3 aspectos a considerar en los pacientes con enfermedad respiratoria alérgica (tabla I).
Conclusiones
El asma y la rinitis son enfermedades muy prevalentes que frecuentemente coexisten. La rinitis alérgica es un factor de riesgo mayor para el desarrollo de asma. Otras afecciones nasosinusales como la poliposis y la sinusitis crónica también se asocian con frecuencia al asma, además de influir en su gravedad.
La nariz es un órgano con varias funciones. La principal, probablemente, sea el acondicionamiento del aire inspirado, y la alteración de esta función se relaciona con la presencia o gravedad del asma.
La mucosa nasal y bronquial comparten muchas características, si bien presentan una diferencia que es importante por su repercusión clínica: la presencia de sinusoides venosos en la nariz y de músculo liso en los bronquios.
En varios estudios se ha demostrado la presencia de inflamación bronquial después de la exposición nasal a un alérgeno, así como inflamación nasal después de provocaciones bronquiales.
La respuesta bronquial y nasal al ejercicio es muy diferente. Mientras que la mayoría de los asmáticos presenta tras el esfuerzo una disminución del volumen espiratorio forzado en el primer segundo, todos los sujetos sanos o con enfermedades respiratorias experimentan un aumento del volumen y una reducción de las resistencias nasales.
La diseminación sistémica de la respuesta inflamatoria es el mecanismo más probablemente implicado en la interrelación entre nariz y bronquios. La aspiración de mediadores, especialmente en fase gaseosa, pudiera tener alguna importancia, pero esto no se ha demostrado claramente.
Diversos trabajos han demostrado la mejoría clínica y de la inflamación que ocurre en los bronquios tras el tratamiento de la rinitis con corticoides, antileucotrienos y antihistamínicos. La inmunoterapia parece modificar la historia natural de la enfermedad alérgica respiratoria y prevenir la aparición de asma en sujetos con rinitis. Otros tratamientos como los anticuerpos monoclonales antiinmunoglobulina E (omalizumab) parecen ser opciones promisorias en el manejo de pacientes con asma y rinitis concomitantes. Estos hallazgos refuerzan los datos epidemiológicos y fisiopatológicos de la interrelación y sirven para recalcar la necesidad de realizar un manejo integral de la enfermedad alérgica respiratoria.