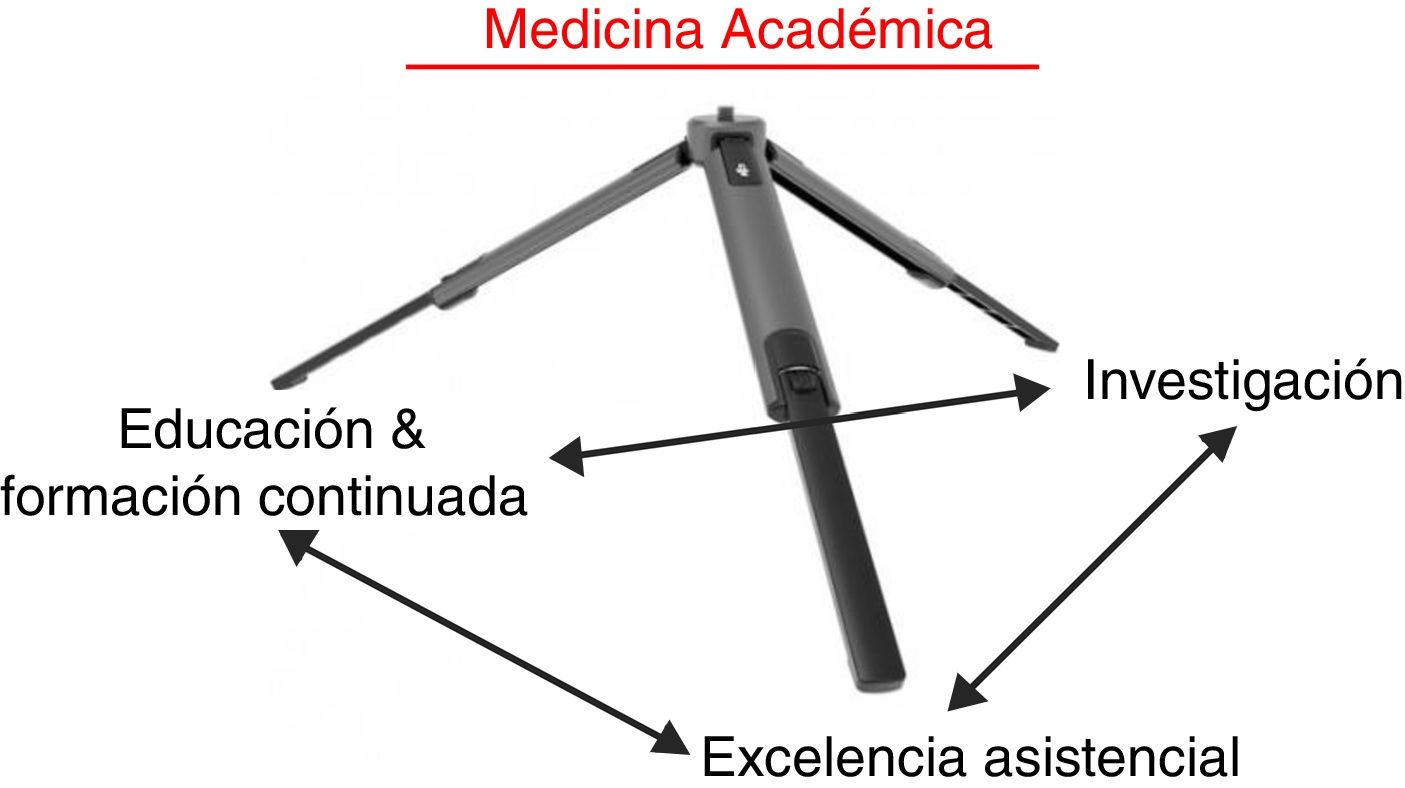
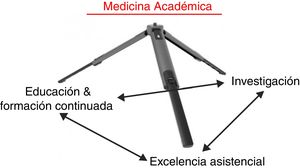
La Conferencia Manuel Tapia supone el reconocimiento de la SEPAR a una trayectoria científica destacada en el ámbito de la salud respiratoria. La primera de ellas recayó en el Dr. Manuel García-Cosío en 1987. El pasado día 2 de junio de 2018, en el marco del 51 Congreso Nacional de la SEPAR en Palma de Mallorca, tuve el honor de ser escogido para dictar la número 31. Prepararla supuso un reto muy importante porque la Conferencia Manuel Tapia ha de combinar aspectos personales con la mejor ciencia posible y, además, ser entretenida y amena. En definitiva, como decía en un artículo publicado en Archivos de Bronconeumología hace ya 16 años, requiere «no perder a la audiencia»1. Con ese objetivo in mente decidí titular la conferencia Lecciones de una vida (dedicada a la medicina respiratoria académica) y estructurarla a partir de mis propias experiencias en el mundo de la medicina académica respiratoria, tanto personales como científicas, para ofrecer a los miembros más jóvenes de nuestra sociedad 10 lecciones (consejos) que espero puedan ser de utilidad para el desarrollo de su propia carrera académica. Finalmente, indicar que el concepto de medicina académica, la respiratoria también, está sustentado en 3 pilares: excelencia asistencial, investigación y educación y formación continuada (fig. 1). Los 3 pilares se relacionan bidireccionalmente y se retroalimentan. Las 10 lecciones (consejos) que siguen están centrados en el pilar «investigación» de este trípode (tabla 1).
Diez lecciones (consejos) de una vida dedicada a la medicina académica respiratoria (Conferencia Manuel Tapia 2018)
| Lección 1. ¿Qué y cómo investigar? |
| Lección 2. Combatir el dogma: Stay hungry, stay foolish (Steve Jobs, 2005) |
| Lección 3. Llegamos tarde: de la enfermedad a la salud respiratoria |
| Lección 4. Cooperar: la generosidad no es una virtud, ¡es una inversión! |
| Lección 5. Complejidad biológica: ¡un gen ya no es un gen! |
| Lección 6. Reconocimiento de patrones: la práctica clínica como ejemplo paradigmático |
| Lección 7. Hacia la medicina de precisión: ¡no perdáis el tren! |
| Lección 8. El futuro no está escrito: ¡depende de vosotros y viene muy deprisa! |
| Lección 9. La vida es frágil y la felicidad, una decisión, no un sentimiento |
| Lección 10. Ser agradecidos |
Investigar no es nada más que intentar contestar preguntas. Por eso, la «pregunta» es la parte más importante (y difícil) del proceso de investigación. En el ámbito de la medicina académica respiratoria, la «pregunta» suele surgir de la práctica clínica y debe tener 3 características singulares1: ser relevante. Dedicar esfuerzo, tiempo y dinero a una pregunta no relevante no tiene ningún sentido2; ser novedosa. Repetir lo que ya se sabe es absurdo3; y ser factible en nuestro propio marco de actuación. Si la pregunta no es factible, no pierdan el tiempo.
El método a utilizar en el proceso de investigación debe seguir (no preceder, como sucede en ocasiones) a la pregunta que se pretende responder. Además, con independencia de la «tecnología» que se requiera en cada proyecto de investigación concreto, conviene tener en cuenta algunos consejos para «hacer descubrimientos»2. Los mantengo en inglés para no tergiversar su sentido original1: slow down to explore2; read, but not too much3; pursue quality for its own sake (como dicen los anglosajones, garbage in, garbage out)4; look at the raw data5, y cultivate smart friends!2. Estando de acuerdo con estos consejos, yo añadiría que analizar los resultados de un proyecto no es «apretar F9» en un programa estadístico. ¡Al contrario, dejad que los datos os hablen, no los forcéis para que encajen en dogmas preconcebidos! (ver apartado siguiente).
Lección 2. Combatir el dogma: Stay hungry, stay foolish (Steve Jobs, 2005)De acuerdo con el diccionario de la Real Academia Española, un dogma es una «proposición tenida por cierta y como principio innegable». La medicina (y otras disciplinas humanas) están llenas de dogmas. La investigación científica tiene por objeto modificar los dogmas a través del conocimiento nuevo. Por eso es importante que los investigadores no «crean» que los dogmas son inmutables. ¡Al contrario! Por ejemplo, el «dogma» establece que la enfermedad pulmonar obstructiva crónica (EPOC) es una dolencia autoinfligida por el tabaco y caracterizada por una pérdida progresiva de la función pulmonar debido a la presencia de inflamación y remodelado de las vías aéreas y/o la presencia de enfisema3. Sin embargo, numerosas observaciones recientes contradicen este «dogma»1: cerca del 30% de los pacientes con EPOC no han fumado nunca2,4, la función pulmonar no necesariamente se deteriora con el tiempo en todos los pacientes3,5, existen diferentes trayectorias vitales de la función pulmonar que conducen a la EPOC4,6, aproximadamente la mitad de los pacientes con EPOC en la edad adulta ya tenían una función pulmonar subóptima al final de la adolescencia6, y estos individuos tienen mayor prevalencia e incidencia de comorbilidades y mueren prematuramente7. Todas estas observaciones apoyan la necesidad de reconsiderar el dogma tradicional de la EPOC y, con ello, abren nuevas oportunidades de prevención y tratamiento de esta enfermedad8.
El malogrado Steve Jobs (Apple) concluyó una conferencia que dirigió a los graduados de la Universidad de Stanford (EE. UU.) en 2005 diciendo: Stay hungry, stay foolish. Estoy totalmente de acuerdo con él y os recomiendo encarecidamente que veáis el video (https://www.youtube.com/watch?v=_vdT7191l3E) y no olvidéis el consejo. Los dogmas están ahí para ser cambiados para el beneficio de nuestros pacientes.
Lección 3. Llegamos tarde: de la enfermedad a la salud respiratoriaLa medicina tradicional ha sido, y todavía es en gran medida, reactiva. Es decir, los médicos actuamos cuando el paciente presenta síntomas de una enfermedad determinada. En estas condiciones, es muy difícil revertir procesos biológicos que, con frecuencia, llevan años desarrollándose. Es necesario evolucionar hacia lo que se ha denominado Medicina P4: Personalizada, Predictiva, Preventiva y Participativa9,10. Por ejemplo, las observaciones discutidas en el apartado anterior sobre los posibles orígenes tempranos de la EPOC ejemplifican bien la necesidad de identificar a los individuos en riesgo de presentar una enfermedad respiratoria cuanto antes porque, posiblemente, intervenciones terapéuticas en ese momento puedan ser más eficaces que las actuales, cuando la enfermedad se encuentra ya establecida desde hace años. Pasaríamos así de tratar las «enfermedades» respiratorias a promocionar la «salud» respiratoria.
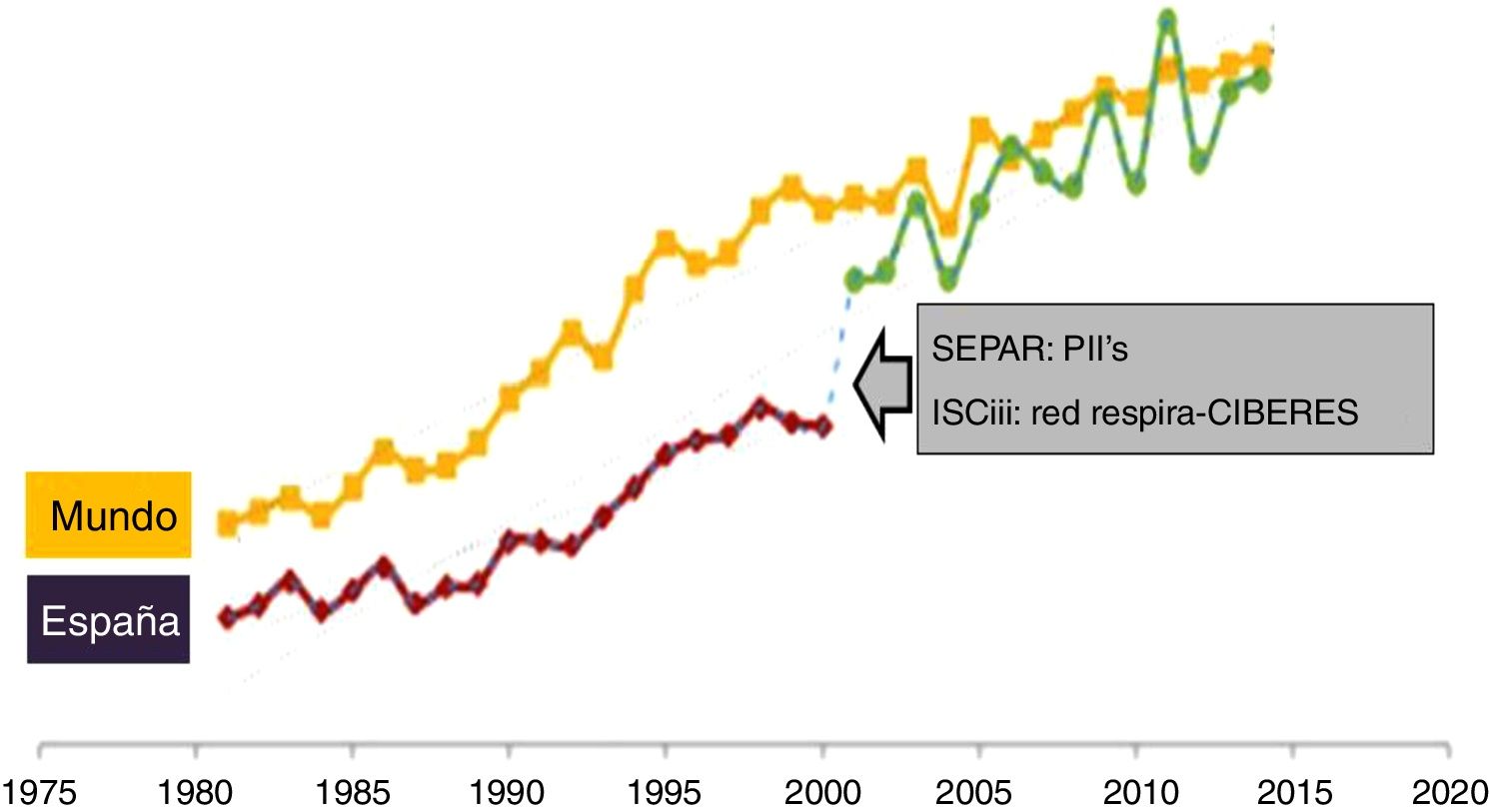
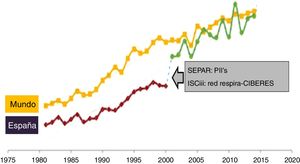
Lección 4. Cooperar: la generosidad no es una virtud, ¡es una inversión!La imagen del científico tradicional trabajando aislado es su laboratorio forma parte del pasado. La complejidad biológica actual hace inexcusable la necesidad de colaboración entre diferentes especialistas (médicos, biólogos, ingenieros, matemáticos, físicos, enfermeras, fisioterapeutas, etc.). A modo de ejemplo, en el año 2000, el comité científico de la SEPAR (formado entonces por los Dres. Pozo, Roca, Salvatierra y Agustí) propuso, y la Junta de SEPAR aprobó, la creación de los Programas Integrados de Investigación (PII). Ello permitió participar con éxito en la primera convocatoria de Redes Temáticas de Investigación Cooperativa del Instituto de Salud Carlos III (Red Respira) y, posteriormente, en la constitución y desarrollo del Centro de Investigación Biomédica en Red de Enfermedades Respiratorias; hasta ese momento, la investigación respiratoria en la SEPAR había estado muy fragmentada. La figura 2 muestra la «asociación» entre la creación de todas estas estructuras de investigación cooperativa y el aumento de la producción científica respiratoria española, que recuperó el gap histórico que arrastraba y se situó en niveles internacionales. Aunque esta asociación no demuestra «causalidad», creo que difícilmente alguien querría volver a la situación anterior. Por eso, recomiendo encarecidamente que seáis generosos y colaboréis con otros investigadores. Recordad que «la generosidad no es una virtud, ¡es una inversión!».
Evolución temporal del número de publicaciones de ámbito respiratorio en el mundo y en España entre 1975 y 2015, y su asociación con la creación de los programas integrados de investigación (PII) y el Centro de Investigación Biomédica en Red de Enfermedades Respiratorias (CIBERES), como ejemplo del valor de la cooperación científica.
Tradicionalmente, un gen era el determinante de un fenotipo (¿se acuerdan de los guisantes de Mendel11?). Actualmente se acepta que un gen es tan solo una secuencia de ADN y que su influencia sobre el fenotipo depende de su interacción con el ambiente y una serie amplia y compleja de redes biológicas12. Surge así el concepto de «propiedades emergentes del sistema», entendidas como aquellas que dependen de la interacción de los diferentes elementos del sistema y no de un elemento aislado del mismo9,10. La salud y la enfermedad son propiedades emergentes de un sistema muy complejo: el cuerpo humano13. Su integración y análisis adecuados pueden abrir nuevas y excitantes posibilidades para su investigación14.
Lección 6. Reconocimiento de patrones: la práctica clínica como ejemplo paradigmáticoLa práctica clínica se basa en el reconocimiento de patrones. Cuando interrogamos y exploramos a un paciente reconocemos (e integramos) un patrón de síntomas y signos que nos sugieren un determinado diagnóstico. Las pruebas complementarias confirman o refutan dicho diagnóstico y eventualmente permiten iniciar un tratamiento adecuado. El problema es que la capacidad de integración del cerebro humano es limitada. Por ejemplo, somos incapaces de integrar la expresión diferencial de 20.000 genes a la vez. Para eso necesitamos ordenadores, pero el proceso básico sigue siendo el mismo: integración, de informacion y reconocimiento de patrones. El análisis de redes es una herramienta útil en este proceso13,15–22.
Lección 7. Hacia la medicina de precisión: ¡no perdáis el tren!En 2015, el muy añorado presidente de los EE. UU. Barack Obama lanzó una iniciativa billonaria para potenciar la «medicina de precisión», definida como treatments targeted to the needs of individual patients on the basis of genetic, biomarker, phenotypic, or psychosocial characteristics that distinguish a given patient from other patients with similar clinical presentations23. En mi opinión, el término «medicina de precisión» es mejor que el de «medicina personalizada» porque la medicina ha sido «personalizada» desde sus inicios, hace más de 3.000 años. Cada vez que un médico atiende a un paciente, sabe si es un hombre o una mujer, joven o viejo, y le pregunta por sus síntomas y explora sus signos físicos, está «personalizando» su actuación médica. Por el contrario, el término «medicina de precisión» se refiere a pacientes con síntomas y signos similares, pero en los que los mecanismos biológicos de enfermedad (o endotipos)19,24,25 son diferentes y merecen un tratamiento distinto. Esta aproximación supondrá, de hecho, supone ya en algunas especialidades como la oncología26, una revolución en el diagnóstico y el tratamiento de todas las enfermedades humanas, incluyendo las enfermedades respiratorias (véase, por ejemplo, la explosión de tratamientos biológicos en enfermedades crónicas de las vías aéreas27). No perdáis el tren: ¡es vuestro futuro y el de vuestros enfermos!
Lección 8. El futuro no está escrito: ¡depende de vosotros y viene muy deprisa!Hablando del futuro, algunas reflexiones1: el futuro no se puede predecir, pero sí se puede construir2,11; el futuro no es algo estático que esté esperando que «le llegue su turno» para aparecer. El futuro depende de lo que todos hagamos hoy y vosotros mañana3, y el futuro puede estar muy cerca, no siempre en la «larga distancia». La dinámica de los nuevos conocimientos e innovaciones tecnológicas y organizativas es exponencial. Trabajad por el futuro, no lo esperéis.
Lección 9. La vida es frágil y la felicidad, una decisión, no un sentimientoEl día 2 de febrero de 2016 mi vida cambió radical y repentinamente. Sufrí un síndrome de Guillain-Barré28 que me tuvo 9 semanas y media en la Unidad de Vigilancia Intensiva de mi propio hospital, seguidas de 2 meses de rehabilitación intensiva (7h/día) en el Instituto Guttmann de Badalona. No voy a entrar en más detalles de este episodio, pero si algún lector está interesado en ellos y en las lecciones aprendidas puede consultar esta dirección de YouTube (https://www.youtube.com/watch?v=hNShUqOiyYM); hablo en catalán (la audiencia era personal del hospital), pero existe la opción de habilitar subtítulos en castellano y en inglés. Quisiera resaltar aquí tan solo la que ha sido para mí la mayor lección de este episodio: la vida es frágil y puede cambiar muy rápidamente. Por lo tanto, debe ser paladeada y disfrutada, en ocasiones sufrida, con plena consciencia de cada momento. Es por ello que os ruego que consideréis «la felicidad» como una decisión (yo decido ser feliz sin importarme las circunstancias que me rodean o me puedan rodear), no como un sentimiento que espero pasivamente que llegue algún día.
Lección 10. Ser agradecidosSegún el viejo y rico refranero español, ‘«es de bien nacidos ser agradecidos», y yo lo quiero ser. En primer lugar, a mi amigo el Dr. Borja García-Cosío, presidente del 51 Congreso de la SEPAR de Palma de Mallorca, por proponerme como candidato para dictar la 31 Conferencia Manuel Tapia, y a la Junta Directiva de la SEPAR por aprobar su solicitud y concederme este gran honor. En segundo lugar, a todas las personas que me cuidaron en 2016, tanto en el Hospital Clínic de Barcelona (Dres. Torres, Badia, Ferrer, personal de enfermería, fisioterapeutas, etc.) como en el Instituto Guttmann (Dr. Vidal, Sra. Judith Ejarque, logopeda, y el equipo de fisioterapeutas). Sin ellos no hubiese podido, físicamente, dictar esta conferencia. En tercer lugar, a todas aquellas personas que me han enseñado, en el sentido amplio de la palabra, a lo largo de mi trayectoria personal y profesional, incluyendo tanto a los mentores (Dres. Rodriguez-Roisín, Wagner, Schumacker, Celli Pozo, Sobradillo) como a los más jóvenes que yo (Dres. Cosío, Sala, Togores, Sauleda, Barbé, Faner, Sobradillo), de los que también he aprendido. Finalmente, sin duda a mi familia (Gemma, Belén, Alvaro, Inés y Xavi), que han estado siempre apoyándome, tanto en las buenas ocasiones (como hoy en este magnífico Auditorium de Palma de Mallorca) como en las menos buenas. A todos, mi reconocimiento y cariño más sincero.