El objetivo del presente estudio es describir las características y resultados de los pacientes ingresados en una unidad de cuidados respiratorios intermedios (UCRI).
Pacientes y métodosSe ha realizado un estudio prospectivo y observacional de un año de duración, en el que se estudió a todos los pacientes ingresados en nuestra UCRI durante ese período. Se analizaron variables sociodemográficas, clínicas, escala APACHE-II, evolución gasométrica, duración de la estancia hospitalaria, mortalidad y reingreso hospitalario.
ResultadosEvaluamos a 190 pacientes (un 64,2% varones), con una edad media de 69,4 años. El 43,2% tenía un índice de Charlson mayor de 2. El APACHE-II fue de 16,3 en el Servicio de Urgencias y de 14,3 al entrar en la UCRI. El 50% de los pacientes ingresó para recibir ventilación, y de ellos sólo 6 (5,7%) ingresaron para la desconexión del ventilador. La duración media de la estancia en la UCRI fue de 3,7 días. La tasa de reingresos fue del 12,7%. La mortalidad fue del 12,6% durante el episodio de hospitalización, y del 11,6% a los 90 días del alta.
ConclusionesLos ingresados en nuestra UCRI son pacientes mayores, con importante comorbilidad y mortalidad elevada, tanto durante el episodio de hospitalización como a los 90 días del alta hospitalaria. No hemos encontrado diferencias estadísticamente significativas en los resultados (estancia media, reingresos, mortalidad) en función del tipo de cuidados (ventilación frente a seguimiento) administrados al paciente.
The aim of this study was to describe the characteristics and results of patients admitted to an intermediate respiratory care unit (IRCU).
Patients and MethodsWe performed a 12-month prospective observational study of all the patients admitted to our IRCU during the study period. We analyzed sociodemographic and clinical variables, the APACHE-II score, blood gas parameters, duration of stay in hospital, mortality, and readmission to hospital.
ResultsWe evaluated 190 patients (64.2% men), with a mean age of 69.4 years. A score of greater than 2 on the Charlson index was recorded in 43.2% of patients. The mean APACHE-II score was 16.3 in the emergency department and 14.3 on entering the IRCU. Fifty percent of the patients were admitted to receive ventilation and, of these, only 6 (5.7%) were admitted for disconnection of the ventilator. The mean duration of stay in the IRCU was 3.7 days. The readmission rate was 12.7% Mortality was 12.6% during hospitalization and 11.6% 90 days after discharge.
ConclusionsThe patients admitted to our IRCU were elderly, with considerable comorbidity and high mortality, both during hospitalization and 90 days after discharge from hospital. The results revealed no statistically significant differences (mean length of stay, readmission, mortality) according to the type of care administered to the patients (ventilation compared to monitoring).
A diferencia de lo que ocurre en EE.UU.1, en Europa2 los neumólogos no se han implicado en el cuidado del paciente con enfermedad respiratoria en situación crítica. España, además, ha contado con un grupo de especialistas especialmente formados para las unidades de cuidados intensivos, por lo que hasta el año 2000 la presencia de neumólogos en la atención a pacientes con enfermedades respiratorias en situación crítica ha sido prácticamente testimonial. Según datos de 1999–2000, en España sólo había una unidad de cuidados respiratorios intermedios (UCRI)2. Desde el año 2000 el interés ha ido creciendo y durante los 2 últimos años se han abierto varias unidades de seguimiento y UCRI en el Estado español2.
Se han definido varios niveles de atención para los pacientes con enfermedades respiratorias: planta de hospitalización convencional, unidades de seguimiento, unidades de cuidados intermedios y salas de intensivos2–4. Los cuidados que se prestan en cada uno de esos niveles son diferentes y variables. En un reciente estudio europeo2 se observó que el 58% de los pacientes ingresados en una unidad de cuidados intensivos (UCI) neumológica recibió ventilación mecánica invasiva (VMI) y el 23% ventilación mecánica no invasiva (VMNI), mientras que en el 19% restante únicamente se realizó seguimiento. En este mismo estudio se observó que el tipo de cuidados aplicados a los pacientes ingresados en las UCRI fue diferente: VMI al 31%, VMNI al 32% y únicamente seguimiento al 37%2. Sin embargo, los servicios proporcionados en las UCI y en las UCRI varían de un país a otro, o de una región a otra, en función de los recursos disponibles, la organización y las diferencias en los sistemas de salud5,6. El porcentaje de pacientes a quienes sólo se efectúa seguimiento y que no precisan medidas agresivas oscila entre un 40% en una UCI7,8 y un 82,7% en una unidad de cuidados intermedios general9. En un estudio multicéntrico español10 sólo el 29% de los pacientes ingresados en una UCI recibió ventilación, y de ellos se administró ventilación de forma no invasiva únicamente al 3,9%.
En España la información sobre los pacientes admitidos en las UCRI es muy limitada. El objetivo principal de nuestro trabajo ha sido describir las características de los pacientes ingresados en una UCRI, así como los cuidados aplicados y los resultados obtenidos.
Pacientes y métodosDiseño del estudioSe trata de un estudio prospectivo y observacional de un año de duración (entre el 15 de febrero de 2007 y el 14 de febrero de 2008), realizado en el Hospital de Galdakao-Usánsolo, un hospital general docente de 400 camas que atiende un área de 300.000 habitantes.
Nuestra UCRI, dependiente del Servicio de Neumología, está ubicada en una estructura independiente, adyacente a la sala de hospitalización convencional, y dispone de 6 camas dotadas de registro múltiple (electrocardiograma continuo, frecuencia cardíaca, presión arterial, saturación de oxígeno y frecuencia respiratoria). Está atendida por un neumólogo de presencia física durante el turno de mañana y la mitad de los días en turnos de tarde y noche. La otra mitad queda atendida por cardiólogos. El personal de enfermería está cualificado y su actuación está protocolizada.
Población estudiadaSe incluyó exclusivamente a los pacientes ingresados en la UCRI durante el período de estudio que cumplieron los criterios de ingreso previamente establecidos4.
Variables recogidasSe recogió la siguiente información: a) variables sociodemográficas; b) variables clínicas, entre ellas, la disnea, medida mediante la escala del Medical Research Council (MRC)11 en situación estable, antes del ingreso; c) enfermedades crónicas coexistentes, mediante el índice de Charlson12, que pondera las enfermedades crónicas que presenta el paciente y que se correlaciona con el riesgo de fallecimiento; d) la situación funcional previa del paciente, que se determinó mediante la escala del Eastern Cooperative Oncologic Group (ECOG)13, que se puntúa de 0 a 5 (a mayor puntuación, mayor deterioro físico), y e) la gravedad al llegar al Servicio de Urgencias y al ingresar en la UCRI, evaluada con la escala Acute Physiology and Chronic Health Evaluation (APACHE-II)14, que valorando 2 componentes (el primero recoge 12 variables fisiológicas y el segundo, la edad y el estado de salud previo del paciente) predice la mortalidad mediante una fórmula de regresión logística.
En los pacientes que recibieron ventilación, se recogió además la gasometría al inicio de la VMNI y 1–2; 6; 12, y 24h después. Se registró el fracaso de la VMNI, así como las causas que lo motivaron. En los pacientes ingresados por neumonía extrahospitalaria se evaluó también la gravedad mediante el Pneumonia Severity Index (PSI)15 y la escala Severity Community Adquired Pneumonia (SCAP)16, que son escalas pronósticas.
Medida de los resultadosPara evaluar los resultados se registraron: a) la duración de la estancia en la UCRI y en el hospital; b) la mortalidades en la UCRI, en el hospital y a los 90 días de la fecha de ingreso, y c) el reingreso hospitalario en los 30 días siguientes a la fecha de alta. Para conocer la mortalidad y los reingresos se estableció contacto telefónico con los pacientes o familiares a los 90 días del alta hospitalaria. Esta información se verificó utilizando el sistema informático del Servicio Vasco de Salud/Osakidetza y los registros oficiales de mortalidad.
Análisis estadísticoEn la estadística descriptiva, se emplearon medias y desviaciones estándar para las variables continuas, y frecuencias y porcentajes para las categóricas. En cuanto a las comparaciones entre pacientes que recibieron ventilación y aquellos a los que sólo se efectuó seguimiento, se emplearon el test de la t de Student para las variables continuas, o el de la U de Mann-Whitney si no podía asumirse la normalidad, y el test de la χ2 o el exacto de Fisher para las categóricas. Se establecieron como significativos los valores de p<0,05. Para el tratamiento estadístico de los datos se empleó el programa informático SAS System, versión 9.1.
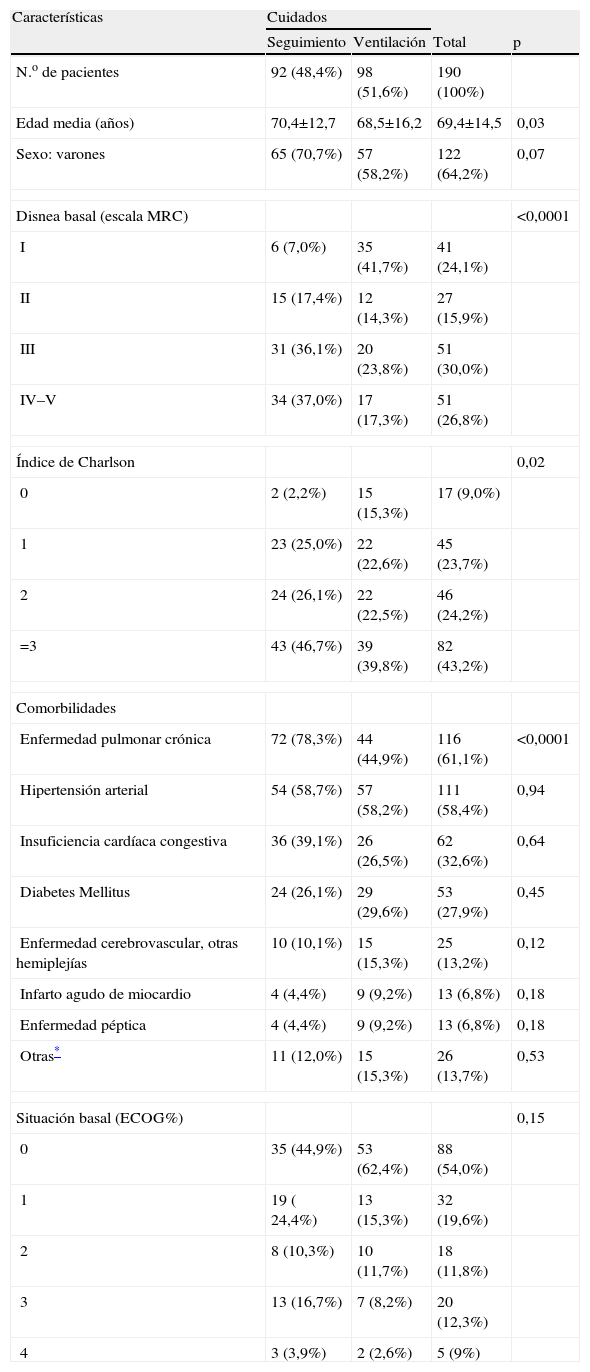
ResultadosDurante el período del estudio se incluyó a 190 pacientes (un 64,2% varones) con una edad media (±desviación estándar) de 69,4±14,5 años. Aproximadamente el 50% tenía un índice de Charlson superior a 2, y se encontraron diferencias estadísticamente significativas entre los pacientes a quienes se efectuó seguimiento y los ventilados (p=0,02). La situación funcional basal, medida mediante la escala ECOG, estaba deteriorada en el 46% de los pacientes (tabla 1).
Características de los pacientes ingresados en función de los cuidados requeridos
| Características | Cuidados | |||
| Seguimiento | Ventilación | Total | p | |
| N.o de pacientes | 92 (48,4%) | 98 (51,6%) | 190 (100%) | |
| Edad media (años) | 70,4±12,7 | 68,5±16,2 | 69,4±14,5 | 0,03 |
| Sexo: varones | 65 (70,7%) | 57 (58,2%) | 122 (64,2%) | 0,07 |
| Disnea basal (escala MRC) | <0,0001 | |||
| I | 6 (7,0%) | 35 (41,7%) | 41 (24,1%) | |
| II | 15 (17,4%) | 12 (14,3%) | 27 (15,9%) | |
| III | 31 (36,1%) | 20 (23,8%) | 51 (30,0%) | |
| IV–V | 34 (37,0%) | 17 (17,3%) | 51 (26,8%) | |
| Índice de Charlson | 0,02 | |||
| 0 | 2 (2,2%) | 15 (15,3%) | 17 (9,0%) | |
| 1 | 23 (25,0%) | 22 (22,6%) | 45 (23,7%) | |
| 2 | 24 (26,1%) | 22 (22,5%) | 46 (24,2%) | |
| =3 | 43 (46,7%) | 39 (39,8%) | 82 (43,2%) | |
| Comorbilidades | ||||
| Enfermedad pulmonar crónica | 72 (78,3%) | 44 (44,9%) | 116 (61,1%) | <0,0001 |
| Hipertensión arterial | 54 (58,7%) | 57 (58,2%) | 111 (58,4%) | 0,94 |
| Insuficiencia cardíaca congestiva | 36 (39,1%) | 26 (26,5%) | 62 (32,6%) | 0,64 |
| Diabetes Mellitus | 24 (26,1%) | 29 (29,6%) | 53 (27,9%) | 0,45 |
| Enfermedad cerebrovascular, otras hemiplejías | 10 (10,1%) | 15 (15,3%) | 25 (13,2%) | 0,12 |
| Infarto agudo de miocardio | 4 (4,4%) | 9 (9,2%) | 13 (6,8%) | 0,18 |
| Enfermedad péptica | 4 (4,4%) | 9 (9,2%) | 13 (6,8%) | 0,18 |
| Otras* | 11 (12,0%) | 15 (15,3%) | 26 (13,7%) | 0,53 |
| Situación basal (ECOG%) | 0,15 | |||
| 0 | 35 (44,9%) | 53 (62,4%) | 88 (54,0%) | |
| 1 | 19 ( 24,4%) | 13 (15,3%) | 32 (19,6%) | |
| 2 | 8 (10,3%) | 10 (11,7%) | 18 (11,8%) | |
| 3 | 13 (16,7%) | 7 (8,2%) | 20 (12,3%) | |
| 4 | 3 (3,9%) | 2 (2,6%) | 5 (9%) | |
Las variables numéricas expresan el número y el porcentaje que representan sobre el total de pacientes ingresados (n=190). La edad se presenta como media±desviación estándar.
ECOG: Eastern Cooperative Oncologic Group; MRC: Medical Research Council.
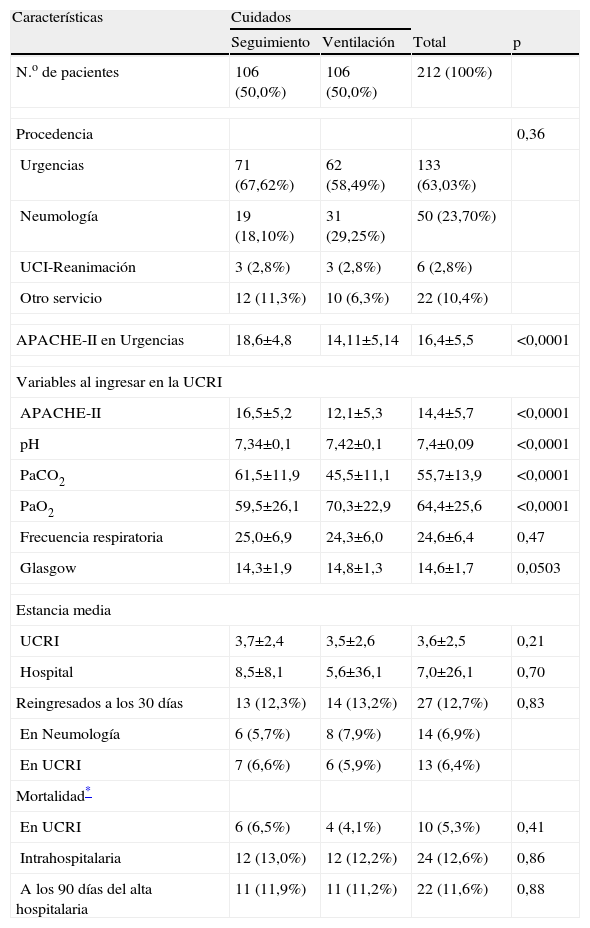
De los 190 pacientes, 17 ingresaron en 2 ocasiones y 3 lo hicieron en 3, lo que representa 212 episodios, que suponen el 9,9% (212/2151) del total de pacientes ingresados en el Servicio de Neumología durante dicho período. El 78,3% de los pacientes que ingresaron en la UCRI presentaba insuficiencia respiratoria, y en el 75,9% de ellos la insuficiencia respiratoria era hipercápnica. La procedencia del ingreso no fue determinante en el nivel de atención requerida (p=0,36). Sin embargo, se observaron diferencias estadísticamente significativas en los parámetros fisiológicos y el APACHE-II, medidos al ingresar en la UCRI, entre el grupo de pacientes ventilados y aquellos a los que se realizó seguimiento (p<0,0001). La frecuencia respiratoria fue el único indicador en el que no se encontraron diferencias entre ambos grupos (p=0,47) (tabla 2).
Características y resultados de los diferentes episodios (n=212), en función de la atención requerida
| Características | Cuidados | |||
| Seguimiento | Ventilación | Total | p | |
| N.o de pacientes | 106 (50,0%) | 106 (50,0%) | 212 (100%) | |
| Procedencia | 0,36 | |||
| Urgencias | 71 (67,62%) | 62 (58,49%) | 133 (63,03%) | |
| Neumología | 19 (18,10%) | 31 (29,25%) | 50 (23,70%) | |
| UCI-Reanimación | 3 (2,8%) | 3 (2,8%) | 6 (2,8%) | |
| Otro servicio | 12 (11,3%) | 10 (6,3%) | 22 (10,4%) | |
| APACHE-II en Urgencias | 18,6±4,8 | 14,11±5,14 | 16,4±5,5 | <0,0001 |
| Variables al ingresar en la UCRI | ||||
| APACHE-II | 16,5±5,2 | 12,1±5,3 | 14,4±5,7 | <0,0001 |
| pH | 7,34±0,1 | 7,42±0,1 | 7,4±0,09 | <0,0001 |
| PaCO2 | 61,5±11,9 | 45,5±11,1 | 55,7±13,9 | <0,0001 |
| PaO2 | 59,5±26,1 | 70,3±22,9 | 64,4±25,6 | <0,0001 |
| Frecuencia respiratoria | 25,0±6,9 | 24,3±6,0 | 24,6±6,4 | 0,47 |
| Glasgow | 14,3±1,9 | 14,8±1,3 | 14,6±1,7 | 0,0503 |
| Estancia media | ||||
| UCRI | 3,7±2,4 | 3,5±2,6 | 3,6±2,5 | 0,21 |
| Hospital | 8,5±8,1 | 5,6±36,1 | 7,0±26,1 | 0,70 |
| Reingresados a los 30 días | 13 (12,3%) | 14 (13,2%) | 27 (12,7%) | 0,83 |
| En Neumología | 6 (5,7%) | 8 (7,9%) | 14 (6,9%) | |
| En UCRI | 7 (6,6%) | 6 (5,9%) | 13 (6,4%) | |
| Mortalidad* | ||||
| En UCRI | 6 (6,5%) | 4 (4,1%) | 10 (5,3%) | 0,41 |
| Intrahospitalaria | 12 (13,0%) | 12 (12,2%) | 24 (12,6%) | 0,86 |
| A los 90 días del alta hospitalaria | 11 (11,9%) | 11 (11,2%) | 22 (11,6%) | 0,88 |
Los datos se expresan como número y porcentaje, o como media±desviación estándar.
APACHE-II: Acute Physiology and Chronic Health Evaluation14; PaCO2: presión arterial de anhídrido carbónico; PaO2: presión arterial de oxígeno; UCI: Unidad de Cuidados Intensivos; UCRI: Unidad de Cuidados Respiratorios Intermedios.
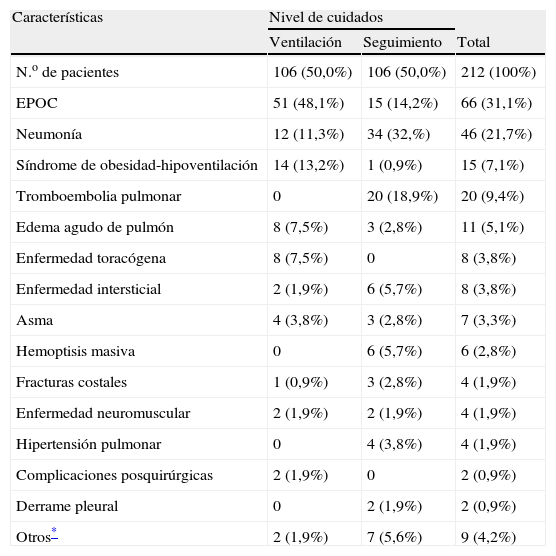
El diagnóstico de los casos ingresados en la UCRI figura en la tabla 3. El 31,1% ingresó en dicha unidad por un episodio de exacerbación de enfermedad pulmonar obstructiva crónica (EPOC). El valor medio basal del volumen espiratorio forzado en el primer segundo de estos episodios fue de 864ml (un 35,7% sobre el teórico). Cuarenta y seis pacientes (21,7%) ingresaron en la UCRI por neumonía: neumonía adquirida en la comunidad en 38 casos (82,6%), neumonía nosocomial en 6 (12,5%) y neumonía en paciente inmunodeprimido en 2 (4,3%). En el momento del ingreso en la UCRI el 73,7% de los casos de neumonía adquirida en la comunidad se consideraron graves, con una puntuación superior a 9 en la escala SCAP16.
Diagnósticos de los episodios (n=212) que requirieron ingreso en la Unidad de Cuidados Respiratorios Intermedios, en función de la atención requerida
| Características | Nivel de cuidados | ||
| Ventilación | Seguimiento | Total | |
| N.o de pacientes | 106 (50,0%) | 106 (50,0%) | 212 (100%) |
| EPOC | 51 (48,1%) | 15 (14,2%) | 66 (31,1%) |
| Neumonía | 12 (11,3%) | 34 (32,%) | 46 (21,7%) |
| Síndrome de obesidad-hipoventilación | 14 (13,2%) | 1 (0,9%) | 15 (7,1%) |
| Tromboembolia pulmonar | 0 | 20 (18,9%) | 20 (9,4%) |
| Edema agudo de pulmón | 8 (7,5%) | 3 (2,8%) | 11 (5,1%) |
| Enfermedad toracógena | 8 (7,5%) | 0 | 8 (3,8%) |
| Enfermedad intersticial | 2 (1,9%) | 6 (5,7%) | 8 (3,8%) |
| Asma | 4 (3,8%) | 3 (2,8%) | 7 (3,3%) |
| Hemoptisis masiva | 0 | 6 (5,7%) | 6 (2,8%) |
| Fracturas costales | 1 (0,9%) | 3 (2,8%) | 4 (1,9%) |
| Enfermedad neuromuscular | 2 (1,9%) | 2 (1,9%) | 4 (1,9%) |
| Hipertensión pulmonar | 0 | 4 (3,8%) | 4 (1,9%) |
| Complicaciones posquirúrgicas | 2 (1,9%) | 0 | 2 (0,9%) |
| Derrame pleural | 0 | 2 (1,9%) | 2 (0,9%) |
| Otros* | 2 (1,9%) | 7 (5,6%) | 9 (4,2%) |
Se encontraron diferencias estadísticamente significativas entre los diagnósticos de los episodios que requirieron ventilación mecánica no invasiva y los que precisaron seguimiento (p<0,0001).
EPOC: enfermedad pulmonar obstructiva crónica.
El 50% de los pacientes ingresó en la UCRI para recibir VMNI (tabla 2). De ellos, un 17,1% estaban incluidos en un programa de ventilación crónica domiciliaria y el 6,6% habían recibido VMNI o VMI en ingresos previos. De los 106 casos ventilados, sólo 6 (5,7%) ingresaron en la UCRI procedentes de la UCI-Reanimación para su desconexión del ventilador, uno de ellos con traqueostomía. La VMNI se inició en la UCRI en el 47,1% de los casos y en el Servicio de Urgencias en el 46,1%.
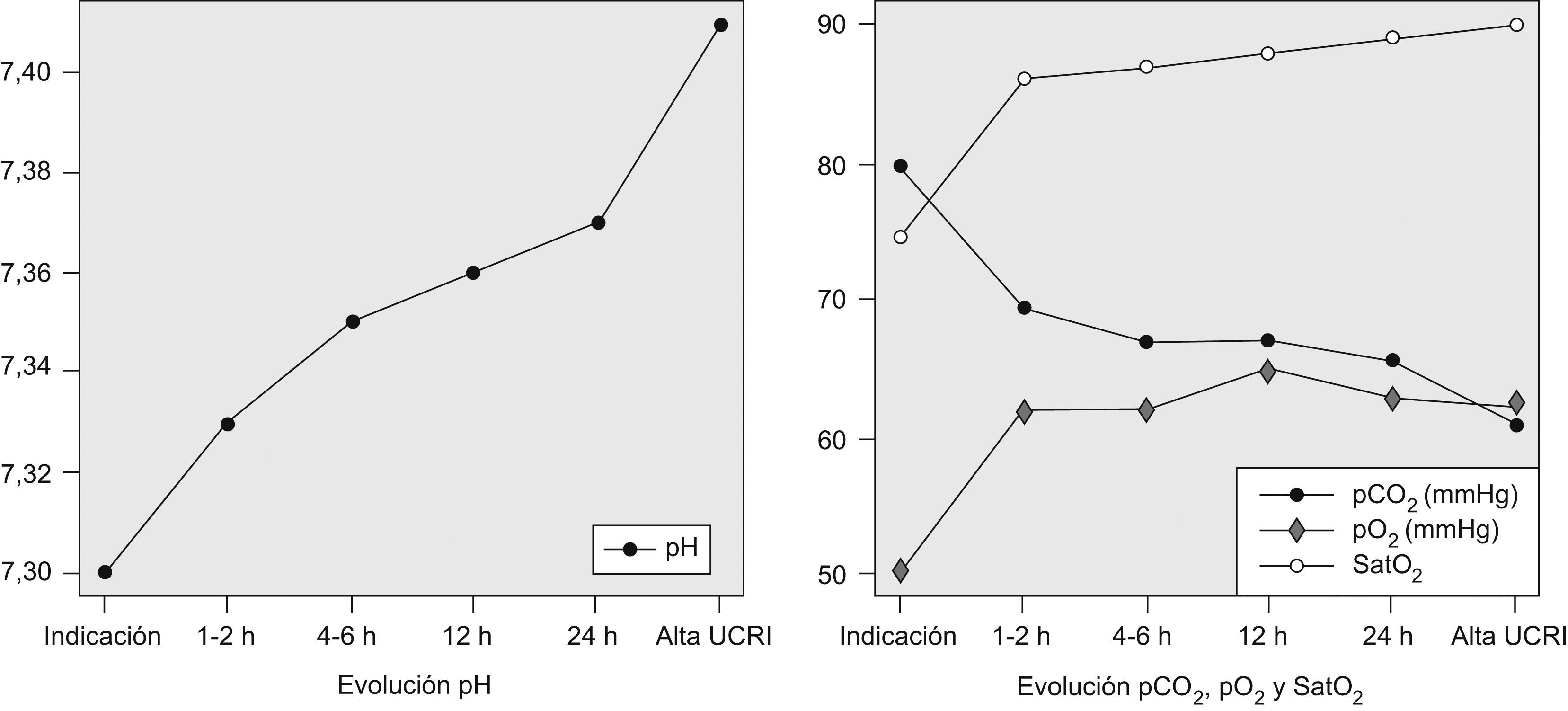
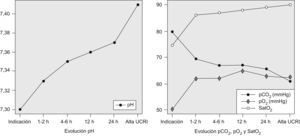
En la figura 1 se observa la evolución gasométrica de los episodios tratados con VMNI. Ésta fracasó en 15 casos (14,2%): en 3 por falta de colaboración, en uno por intolerancia y en 11 por deterioro del proceso de base (de éstos, sólo 2 ingresaron en la UCI requiriendo intubación orotraqueal). En 27 pacientes ventilados (25,5%), el pH al inicio de la ventilación fue inferior a 7,25, y la mortalidad de este grupo fue del 18%.
El 28,4% de los pacientes incluidos presentó complicaciones: arritmias en 19 casos (10,1%), shock en 10 (5,3%), insuficiencia renal aguda en 5 (2,7%), coagulopatía en 3 (1,6%), angina o infarto de miocardio en 2 (1,1%), infección nosocomial en 2 (1,1%), hemorragia gastrointestinal en 2 (1,1%) y otras complicaciones (anemias, descompensaciones hiperglucémicas, alcalosis metabólicas, diarreas) en 14 (7,4%).
Los resultados obtenidos en los episodios que requirieron ingreso en la UCRI fueron los siguientes (tabla 2): la duración de la estancia en la unidad fue de 3,6±2,5 días (en los ventilados: 3,7±2,4; en aquellos en que se realizó seguimiento: 3,5±2,6) y la del ingreso hospitalario de 7,0 días (ventilados: 8,5±8,1; seguimiento: 5,8±36,1). La tasa de reingresos a los 30 días fue del 12,7%; la mitad reingresó en la UCRI y la otra mitad en la Sala de Neumología convencional. No se encontraron diferencias estadísticamente significativas entre el grupo de pacientes ventilados y los seguidos en cuanto a la estancia hospitalaria, tasa de reingresos y mortalidad.
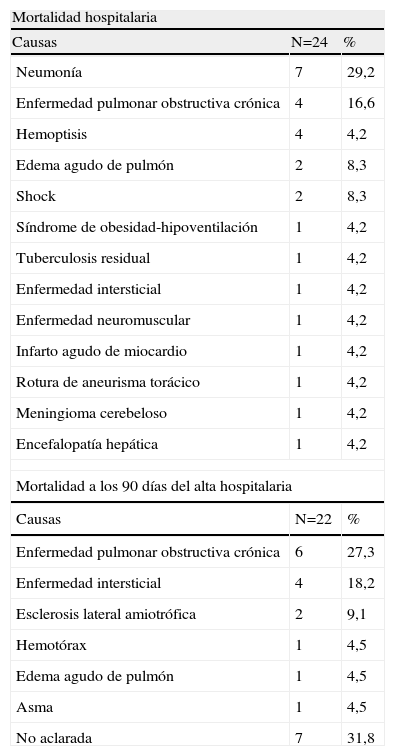
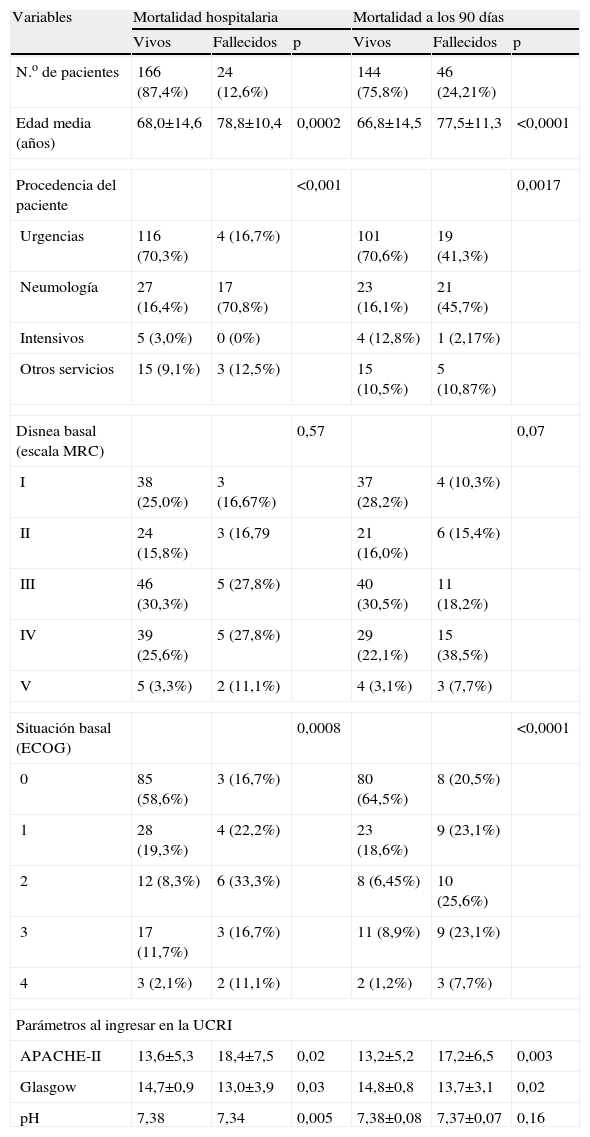
En la tabla 4 se enumeran las causas que provocaron la muerte entre los pacientes ingresados en la UCRI. En la tabla 5 se describen las variables con diferencias estadísticamente significativas según la supervivencia. Al analizar el período intrahospitalario, la edad, la procedencia del paciente, la situación funcional previa (medida por la escala ECOG), la puntuación del APACHE-II al ingresar en la UCRI, la situación neurológica (medida por la escala de Glasgow) y el pH mostraron diferencias estadísticamente significativas entre los pacientes vivos y los fallecidos. Cuando se evaluó el estado vital a los 90 días del alta hospitalaria, los parámetros asociados con la mortalidad estaban relacionados con la situación basal del paciente antes del ingreso (edad, disnea basal, situación funcional basal), pero también con el APACHE-II y la puntuación del Glasgow al ingresar en la UCRI.
Causas de mortalidad en los pacientes ingresados en la Unidad de Cuidados Respiratorios Intermedios
| Mortalidad hospitalaria | ||
| Causas | N=24 | % |
| Neumonía | 7 | 29,2 |
| Enfermedad pulmonar obstructiva crónica | 4 | 16,6 |
| Hemoptisis | 4 | 4,2 |
| Edema agudo de pulmón | 2 | 8,3 |
| Shock | 2 | 8,3 |
| Síndrome de obesidad-hipoventilación | 1 | 4,2 |
| Tuberculosis residual | 1 | 4,2 |
| Enfermedad intersticial | 1 | 4,2 |
| Enfermedad neuromuscular | 1 | 4,2 |
| Infarto agudo de miocardio | 1 | 4,2 |
| Rotura de aneurisma torácico | 1 | 4,2 |
| Meningioma cerebeloso | 1 | 4,2 |
| Encefalopatía hepática | 1 | 4,2 |
| Mortalidad a los 90 días del alta hospitalaria | ||
| Causas | N=22 | % |
| Enfermedad pulmonar obstructiva crónica | 6 | 27,3 |
| Enfermedad intersticial | 4 | 18,2 |
| Esclerosis lateral amiotrófica | 2 | 9,1 |
| Hemotórax | 1 | 4,5 |
| Edema agudo de pulmón | 1 | 4,5 |
| Asma | 1 | 4,5 |
| No aclarada | 7 | 31,8 |
Diferencias entre las características de los pacientes (n=190) en función de la supervivencia durante la estancia hospitalaria y a los 90 días del alta hospitalaria
| Variables | Mortalidad hospitalaria | Mortalidad a los 90 días | ||||
| Vivos | Fallecidos | p | Vivos | Fallecidos | p | |
| N.o de pacientes | 166 (87,4%) | 24 (12,6%) | 144 (75,8%) | 46 (24,21%) | ||
| Edad media (años) | 68,0±14,6 | 78,8±10,4 | 0,0002 | 66,8±14,5 | 77,5±11,3 | <0,0001 |
| Procedencia del paciente | <0,001 | 0,0017 | ||||
| Urgencias | 116 (70,3%) | 4 (16,7%) | 101 (70,6%) | 19 (41,3%) | ||
| Neumología | 27 (16,4%) | 17 (70,8%) | 23 (16,1%) | 21 (45,7%) | ||
| Intensivos | 5 (3,0%) | 0 (0%) | 4 (12,8%) | 1 (2,17%) | ||
| Otros servicios | 15 (9,1%) | 3 (12,5%) | 15 (10,5%) | 5 (10,87%) | ||
| Disnea basal (escala MRC) | 0,57 | 0,07 | ||||
| I | 38 (25,0%) | 3 (16,67%) | 37 (28,2%) | 4 (10,3%) | ||
| II | 24 (15,8%) | 3 (16,79 | 21 (16,0%) | 6 (15,4%) | ||
| III | 46 (30,3%) | 5 (27,8%) | 40 (30,5%) | 11 (18,2%) | ||
| IV | 39 (25,6%) | 5 (27,8%) | 29 (22,1%) | 15 (38,5%) | ||
| V | 5 (3,3%) | 2 (11,1%) | 4 (3,1%) | 3 (7,7%) | ||
| Situación basal (ECOG) | 0,0008 | <0,0001 | ||||
| 0 | 85 (58,6%) | 3 (16,7%) | 80 (64,5%) | 8 (20,5%) | ||
| 1 | 28 (19,3%) | 4 (22,2%) | 23 (18,6%) | 9 (23,1%) | ||
| 2 | 12 (8,3%) | 6 (33,3%) | 8 (6,45%) | 10 (25,6%) | ||
| 3 | 17 (11,7%) | 3 (16,7%) | 11 (8,9%) | 9 (23,1%) | ||
| 4 | 3 (2,1%) | 2 (11,1%) | 2 (1,2%) | 3 (7,7%) | ||
| Parámetros al ingresar en la UCRI | ||||||
| APACHE-II | 13,6±5,3 | 18,4±7,5 | 0,02 | 13,2±5,2 | 17,2±6,5 | 0,003 |
| Glasgow | 14,7±0,9 | 13,0±3,9 | 0,03 | 14,8±0,8 | 13,7±3,1 | 0,02 |
| pH | 7,38 | 7,34 | 0,005 | 7,38±0,08 | 7,37±0,07 | 0,16 |
Los valores se expresan como número (porcentaje) o como media±desviación estándar.
APACHE-II: Acute Physiology and Chronic Health Evaluation14; ECOG: Eastern Cooperative Oncologic Group; MRC: Medical Research Council; UCRI: Unidad de Cuidados Respiratorios Intermedios.
Se han evaluado otras variables que no resultaron estadísticamente significativas: índice de Charslon, APACHE-II en urgencias, otras variables fisiológicas al ingresar en la UCRI, como la presión arterial de anhídrido carbónico y oxígeno, y la frecuencia respiratoria.
Nuestro estudio muestra que una parte considerable de los pacientes ingresados en un hospital por problemas del aparato respiratorio reúnen criterios para ser atendidos en una UCRI. Del total de casos ingresados en el Servicio de Neumología, el 9,9% ingresó en la UCRI y, de éstos, el 50% requirió tratamiento con VMNI. La mortalidad intrahospitalaria de los casos ingresados en la UCRI (13,2%) fue muy inferior a la mortalidad teórica estimada por la escala APACHE-II (21%) en dichos pacientes. Se trata de un estudio prospectivo realizado en una UCRI española, en el que se recopilaron no sólo datos clínicos del episodio evaluado, sino también datos relativos a la situación basal de los pacientes, que además fueron controlados durante un período de 90 días tras el alta hospitalaria.
La comparación de nuestros hallazgos con los obtenidos en otros estudios resulta difícil, ya que la información disponible es limitada. Además hay que tener en cuenta que nuestra UCRI se encuentra situada en un hospital de agudos, por lo que no es comparable con unidades intermedias de desconexión del ventilador17 o unidades situadas en hospitales de rehabilitación18.
Al igual que en otros trabajos19,20, la mayoría de nuestros pacientes provenía de urgencias (63,0%) y, en menor medida, de la planta de hospitalización convencional (23,7%). Los pacientes que ingresaron en nuestra unidad tenían una edad media próxima a los 70 años, ligeramente superior a la descrita por otros autores19,20, y el porcentaje de comorbilidades asociadas era elevado (un 81% de los casos). Su gravedad al ingresar en la UCRI, medida por la escala APACHE-II, fue de 14,4±5,7 puntos. No disponemos de datos publicados al respecto, aunque parece razonable pensar que la gravedad de nuestros pacientes fue inferior a la observada por Confalioneri et al21 en pacientes ingresados en UCI neumológicas (APACHE-II: 18±6 puntos), que se correspondería con una mortalidad teórica de aproximadamente un 25%. De hecho, los pacientes ingresados en las UCRI difieren de los ingresados en las UCI: los primeros son pacientes de más edad, con una menor gravedad durante el episodio, con más comorbilidades asociadas y con una enfermedad crónica más avanzada19.
Aproximadamente el 50% de nuestros pacientes ingresaron para seguimiento y el otro 50% para VMNI; de éstos, sólo un 5,8% ingresaron para desconexión del ventilador. Nuestras cifras de pacientes ventilados son algo inferiores a las de Balaguer et al20 (59%) y contrastan con las de Elpern y al22, que tienen un porcentaje de pacientes tratados con ventilación invasiva muy superior (78%). Esta diferencia probablemente esté justificada porque sus datos son de 1991, cuando todavía era escasa la implantación de la VMNI. El tipo de cuidados que se administraron en nuestra UCRI difiere de los descritos en el censo europeo de 19992, según el cual el 31% de los pacientes ingresados en las UCRI se trataron con VMI, el 32% con VMNI y el 37% ingresaron para seguimiento. Tampoco los cuidados descritos en el censo europeo respecto a las UCI neumológicas coincidieron con lo publicado en un censo italiano de UCI neumológicas21. Todas estas diferencias no hacen más que demostrar la enorme variabilidad que existe en el tipo de servicio proporcionado en las UCI y UCRI, y probablemente tengan que ver con los recursos disponibles, los modelos organizativos y distintos sistemas de salud de los países. Aunque a priori el porcentaje de pacientes que ingresaron para seguimiento en nuestra unidad pueda parecer elevado, según Frutos et al10 al 71% de los pacientes admitidos en las UCI españolas se les efectuó exclusivamente seguimiento, y en una unidad de cuidados intermedios general Junker et al9 describieron que el 82,7% de los ingresos fueron para realizar seguimiento.
Llama poderosamente la atención que la duración de la estancia de nuestros pacientes en la UCRI fuese de 3,6 días de media, muy inferior a la registrada en otros estudios, en los que oscila entre 5 y 26,6 días de media19,20,22. En el estudio de Elpern y al22, publicado en 1991, la estancia media fue de 26,6 días y el 78% de los casos recibió VMI. En el estudio de Bertolini et al19 la duración de la estancia en la UCRI fue de 8 días; sin embargo, sus casos eran exclusivamente de EPOC reagudizada y presentaban unas características diferentes de los nuestros: el 6,2% disponía de una cánula de traqueostomía, frente a sólo un 0,5% de pacientes traqueostomizados en nuestra muestra, lo que explicaría la mayor estancia hospitalaria de los pacientes de su estudio. Balaguer et al20 describen una estancia media de 5,5 días, mucho más cercana a la nuestra, y también con un tamaño muestral similar. Quizá esta pequeña variación esté justificada por pequeñas diferencias en las características de sus pacientes: una edad media inferior, un mayor porcentaje de pacientes con EPOC ingresados por descompensación y un menor número de ingresos por neumonías.
La tasa de fracasos de la VMNI varía según el diagnóstico del paciente: un 19–28% en los ventilados por exacerbación de la EPOC23,24, frente al 49% de los ventilados por otra causa25. Nuestro porcentaje global de fracasos fue del 14,5%, inferior a la tasa referida por Scala et al26 (28,8%) en un estudio realizado en una unidad de seguimiento respiratorio con pacientes con EPOC reagudizada, pero con un nivel de conciencia más deteriorado al inicio de la ventilación que el de nuestros casos. Scala et al26 observaron además que sólo un tercio de los pacientes en los que fracasó la VMNI fueron tributarios de VMI. Estas diferencias podrían atribuirse al deterioro de la situación basal de algunos pacientes, que hubiera desaconsejado la utilización de medidas terapéuticas más agresivas.
La mortalidad de los pacientes con insuficiencia respiratoria aguda tratados con VMNI varía en función de los niveles de atención y del lugar donde se haya aplicado el tratamiento (un 22–40% en una UCI24,27 y un 10–23% en una planta de hospitalización convencional23,28), probablemente debido más a las diferentes características y gravedad de los pacientes que a las características estructurales del lugar de aplicación. En una unidad de seguimiento respiratorio, Ortega et al29 observaron una mortalidad global hospitalaria del 15,9% en pacientes tratados con VMNI por insuficiencia respiratoria aguda debida a EPOC, edema agudo de pulmón o síndrome de obesidad-hipoventilación. Esta tasa es algo superior a la nuestra (13,2%), quizá porque en nuestros datos se incluye a todos los pacientes ingresados en la UCRI, no sólo a aquéllos con insuficiencia respiratoria aguda. Hallamos una discrepancia entre la mortalidad real y la teórica esperada según el APACHE-II (21%). Aggarwall et al30 ya adelantaron en su estudio que los modelos que predicen la mortalidad, como el APACHE-II, no se ajustaban con la mortalidad observada en su UCI neumológica, hecho que justificaban porque el modelo de predicción se obtuvo en población anglosajona, diferente de la suya, con un 47% de pacientes médicos, de los cuales sólo un 10% presentaba insuficiencia respiratoria. Es necesario seguir investigando en nuevos modelos predictivos de gravedad que se ajusten mejor a nuestros pacientes neumológicos.
La mortalidad de nuestros pacientes a los 90 días del alta hospitalaria fue también considerable (11,6%). Esta cifra es similar a la descrita por Vitacca et al31, aunque a priori sus pacientes habían ingresado en una UCRI situada en un centro de rehabilitación y un 43% estaban traqueostomizados. Nuestra cifra no es comparable con el 35% de mortalidad global que comunican Scala et al26, puesto que su trabajo se realizó en pacientes seleccionados con EPOC reagudizada y deterioro del nivel de conciencia.
Nuestro estudio debe interpretarse teniendo en cuenta ciertas limitaciones. En primer lugar, siendo la desconexión del ventilador una de las indicaciones más consensuadas para ingresar un paciente en una UCRI, el número de tales casos incluidos en nuestro estudio es muy bajo (5,6%). Se trata sin lugar a dudas de un área de mejora que pasa por una mayor coordinación con los Servicios de Cuidados Intensivos y de Anestesia y Reanimación. En segundo lugar, nuestra UCRI está atendida por un neumólogo en horario de mañana y durante el 50% de la guardia. El otro 50% de las guardias están atendidas por un cardiólogo, entrenado en técnicas de VMNI. Finalmente hay que tener en cuenta que el tipo de pacientes y el servicio proporcionado por las unidades de cuidados críticos e intermedios no están aún del todo definidos32: varían de un país a otro o de una región a otra en función de los recursos disponibles, de la organización y de los sistemas de salud, como también observan Chiner et al33 en la práctica de la VMNI. En consecuencia, puede que nuestros datos no sean extrapolables a otras UCRI europeas o incluso españolas.
En conclusión, nuestro estudio demuestra que una parte no despreciable de los pacientes ingresados en un hospital por problemas del aparato respiratorio reúnen criterios para ser atendidos en una UCRI. Nuestros casos son pacientes de edad avanzada, con una gran morbilidad asociada, que presentan insuficiencia respiratoria y tienen una mortalidad elevada esperable según las escalas de gravedad de que disponemos. Prácticamente la mitad ingresa para seguimiento y la otra mitad para recibir ventilación, y se observa un porcentaje bajo de fracasos entre los pacientes ventilados. No hemos encontrado diferencias estadísticamente significativas en los resultados (estancia media, reingresos y mortalidad) en función del tipo de cuidado administrado al paciente.