La tos en la infancia es un síntoma muy frecuente, y constituye uno de los motivos de consulta más comunes en la práctica pediátrica diaria. Las causas de tos en el niño son diferentes a las del adulto y se deben seguir las guías específicas de la edad pediátrica para su diagnóstico y tratamiento. En la mayoría de casos la causa son infecciones respiratorias banales que producen una «tos normal o esperada», pero todo niño con tos que persiste más allá de las 4 a 8semanas se considera que tiene «tos crónica» y debe ser evaluado para descartar patologías específicas que abarcan todo el espectro de la neumología pediátrica. El tratamiento de la tos debe realizarse en función de la etiología. Con un abordaje adecuado se puede identificar la misma hasta en el 80% de los casos y el tratamiento será efectivo en el 90% de ellos. En algunos casos de «tos crónica inespecífica», tos en la que se ha descartado patología subyacente, se puede realizar un tratamiento empírico en función de las características de la tos. No hay evidencia científica que justifique el empleo de tratamientos sintomáticos que alivien la tos, como jarabes antitusivos, mucolíticos y/o antihistamínicos, ya que pueden tener efectos secundarios potencialmente graves, por lo que no se deben emplear.
Cough during childhood is very common, and is one of the most frequent reasons for consultation in daily pediatric practice. The causes differ from those in adults, and specific pediatric guidelines should be followed for correct diagnosis and treatment. The most common cause of cough in children is viral infection producing “normal cough”, but all children with persistent cough, i.e. a cough lasting more than 4-8weeks or “chronic cough”, must be carefully evaluated in other to rule out specific causes that may include the entire pediatric pulmonology spectrum. The treatment of cough should be based on the etiology. Around 80% of cases can be diagnosed using an optimal approach, and treatment will be effective in 90% of them. In some cases of “nonspecific chronic cough”, in which no underlying condition can be found, empirical treatment based on the cough characteristics may be useful. There is no scientific evidence to justify the use of over-the-counter cough remedies (anti-tussives, mucolytics and/or antihistamines), as they could have potentially serious side effects, and thus should not be prescribed in children.
La tos es un reflejo fisiológico complejo que consiste en una espiración violenta que pretende liberar secreciones, material extraño, vencer el broncoespasmo o subsanar patologías en la vía aérea para proteger el sistema respiratorio1,2. Los receptores de la tos están localizados a lo largo de las vías respiratorias, desde la laringe hasta los bronquios segmentarios, y se estimulan por irritación química, estimulación táctil y fuerzas mecánicas. El reflejo de la tos tiene una vía aferente a través de ramas del nervio vago y laríngeo hacia el tronco cerebral, teniendo una modulación cortical; y una vía eferente motora que incluye los músculos respiratorios. Las infecciones respiratorias de vías altas (IRVA), la hiperreactividad bronquial (HRB), el asma, la enfermedad por reflujo gastroesofágico (ERGE) y el tratamiento con inhibidores de la enzima convertidora de angiotensina, entre otros, producen aumento de la sensibilidad de los receptores de la tos3–5. Un niño sano en edad escolar y sin antecedentes de IRVA en las 4semanas previas puede toser hasta 34veces al día6,7. Sin embargo, la tos es uno de los motivos de consulta más frecuentes en la práctica pediátrica diaria, pudiendo llegar a ser muy angustiante cuando se alarga en el tiempo; tiene un impacto negativo en el sueño, en la actividad diaria y repercute en la calidad de vida del niño y de sus padres o cuidadores8,9. El manejo de la tos en el niño debe hacerse de acuerdo con las directrices propias de la edad pediátrica, que difieren notablemente de las guías empleadas en el adulto10,11. En los últimos años se han elaborado guías específicas para el manejo de la tos en el niño: las guías Americana12, Británica13 y Australiana-Neozelandesa14. El objetivo de esta revisión es actualizar la evidencia acerca de la etiología, el diagnóstico y el tratamiento de la tos en el niño.
Etiología de la tos en el niñoEn pediatría las causas de la tos varían claramente según la edad, como se comentará con detalle más adelante11–20. La exposición al humo del tabaco y a otros contaminantes ambientales, y el propio hábito de fumar en niños y adolescentes, son una causa frecuente de tos o de falta de resolución de la misma en todas las edades4. En ocasiones puede haber más de una causa subyacente, por lo que es indispensable un abordaje etiológico integral de esta patología en el niño para adecuar su tratamiento16–21.
Evaluación del niño con tosUna de las posibilidades para poder evaluar al niño con tos es hacerlo en función del tiempo de duración de la misma. Así, se clasificaría en tos aguda, tos subaguda y tos crónica.
Tos agudaSu definición varía en función de las guías, ya que las guías Americana y Australiana-Neozelandesa establecen su duración en 2semanas12,14, mientras que guía Británica la establece en 4semanas13. En la mayoría de niños se debe a IRVA que habitualmente se resuelven de manera espontánea. Los niños preescolares pueden tener al año hasta 8-10episodios de IRVA, por lo que en ocasiones la tos puede prolongarse más de 2semanas22. En este apartado no debemos olvidar la posibilidad de inhalación de un cuerpo extraño o las infecciones bacterianas13.
Evaluación diagnóstica de la tos agudaLos niños con tos aguda no suelen requerir la realización de ninguna exploración complementaria, ya que su curso suele ser autolimitado. Estaría indicada la realización de una radiografía de tórax en caso de sospecha clínica de neumonía, datos sugestivos de un trastorno respiratorio crónico, hemoptisis y tos de inicio brusco o tras un episodio de atragantamiento que nos haga sospechar una aspiración de cuerpo extraño22. En este caso se debe realizar una radiografía en inspiración y en espiración y, si la sospecha es clara, una broncoscopia rígida, aunque inicialmente puede realizarse una broncoscopia flexible. En ocasiones, en este apartado, las características de la tos pueden ayudarnos en el diagnóstico: cuando está acompañada de sibilancias sugiere asma, si es perruna o metálica sugiere traqueomalacia, laringomalacia o croup, si es paroxística con/sin estridor sugiere síndromes pertusoides, si es en stacatto puede deberse a infección por Chlamydia trachomatis o Mycoplasma pneumoniae, y la tos en graznido o estridente puede hacernos pensar en una tos psicógena, entre otras.
Tratamiento de la tos agudaEl tratamiento de las IRVA requiere antitérmicos, hidratación adecuada y aspiración de las secreciones. No existe ninguna evidencia frente a placebo de la utilidad de jarabes antitusivos, antihistamínicos y/o combinaciones de ambos, teniendo, además efectos adversos potencialmente muy graves, por lo que no se deben emplear23–26. La miel ha demostrado ser más eficaz que el placebo para el tratamiento de la tos asociada a IRVA27. Los broncodilatadores no son eficaces en niños no asmáticos, y los antibióticos se recomiendan en el caso de sospecha de infección bacteriana, amigdalitis estreptocócica o neumonía4. La educación a la población y a los profesionales sanitarios acerca de la historia natural de la tos asociada a IRVA es muy importante para evitar consultas y exploraciones innecesarias, ya que, en la mayor parte de los casos, la tos se resolverá en la segunda semana desde su inicio28.
Tos subagudaEntre la tos aguda y la crónica existe un período gris que se conoce como tos subaguda. Las guías Americana y Australiana-Neozelandesa la definen como una tos que dura 4semanas12,14, y la guía Británica establece el límite en 8semanas13. En la mayoría de los casos se debe a IRVA o a infecciones bacterianas que se alargan en el tiempo o se solapan unas con otras29. La actitud recomendada es observación, y si la tos se prolonga más de 4semanas, realizar una radiografía de tórax; si esta es normal, debe hacerse un seguimiento del niño durante 6-8semanas. Si la tos no remite, se considera que, por duración, es una tos crónica, por lo que se deben iniciar las pautas diagnósticas y terapéuticas de la misma.
Tos crónicaLa tos crónica en el niño es la que dura más allá de 4semanas, de acuerdo con las guías Americana y Australiana-Neozelandesa, o más de 8semanas, de acuerdo con la guía Británica12–14. Las causas de tos crónica en el niño varían en función de la edad. Marchant et al.17 realizaron un estudio etiológico en niños preescolares con tos crónica, siendo la causa más frecuente la bronquitis bacteriana persistente (BBP) (40%), posteriormente la resolución espontánea secundaria a prolongación o superposición de IRVA, y solo el 10% de los casos se debieron a asma, síndrome de la vía aérea superior o ERGE. En el estudio de Asilsoy et al.16 en niños escolares, las causas de tos más frecuentes fueron asma (25%), BBP (23%), síndrome de la vía aérea superior (20%) y ERGE (5%). A partir de la adolescencia las causas de tos crónica se consideran similares a las del adulto2,10,30,31.
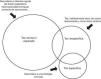
Desde el punto de vista etiológico, la tos crónica en el niño puede clasificarse en 3grupos (fig. 1):
- 1.
Tos normal o esperada: se conoce la causa y, por lo tanto, la tos se considera esperada, no requiere estudios específicos.
- 2.
Tos específica: es aquella en la que existen síntomas y signos que sugieren un diagnóstico específico al que se ha llegado tras un estudio exhaustivo. En este grupo entran los diagnósticos de asma, bronquiectasias (BQ), fibrosis quística (FQ), aspiración de cuerpo extraño, síndromes aspirativos, infecciones respiratorias atípicas, anomalías cardíacas y patología intersticial pulmonar, entre otras (tabla 1)32.
Tabla 1.Diagnóstico diferencial de causas específicas de tos crónica en el niño
Tos crónica en niño sano Tos crónica en niños con enfermedad pulmonar Infecciones respiratorias de repetición Enfermedades supurativas: FQ, BQ o DCP Bronquitis bacteriana persistente Inmunodeficiencias Síndrome de la vía aérea superior o goteo postnasal Síndromes aspirativos Tos como equivalente asmático Aspiración de cuerpo extraño Tos psicógena Infecciones: Mycoplasma pneumoniae, Chlamydia trachomatis, tuberculosis, neumonías… Tos irritativa (tabaco u otros irritantes) Anomalías congénitas: fístula traqueo-esofágica, anillos vasculares, malformaciones de la vía área, enfermedades neuromusculares… BQ: bronquiectasia; C. trachomatis: Chlamydia trachomatis; DCP: discinesia ciliar primaria; FQ: fibrosis quística; M. pneumoniae: Mycoplasma pneumoniae.
- 3.
Tos inespecífica: engloba cuadros que cursan con tos, predominantemente seca y como síntoma aislado, en ausencia de signos o síntomas que sugieran patología en un niño que se encuentra bien y en el que las exploraciones complementarias (al menos espirometría, si es factible, y radiografía de tórax) son normales11–13. La mayoría de las veces es secundaria a IRVA que se alargan en el tiempo, no es grave y remite espontáneamente. A veces la persistencia de la tos se debe a un aumento de la sensibilidad de los receptores de la tos tras una infección viral5, pero siempre hay que tener en cuenta que factores como la contaminación ambiental y la exposición al humo del tabaco pueden estar presentes en esta entidad y contribuyen a su prolongación33. Muchos de estos casos se tratan de manera incorrecta con corticoides inhalados al ser calificados como «equivalente asmático»4,34,35.
La historia clínica debe valorar tiempo y evolución, tipo de tos, ritmo horario, factores agravantes y desencadenantes, calidad de la tos (seca o productiva) y síntomas asociados4,36,37 (tabla 2). Es importante evaluar las características de la tos, seca o productiva, ya que la tos crónica productiva purulenta es patológica y obliga a investigar las enfermedades supurativas. Si la tos se acompaña de sibilantes o dificultad respiratoria, el espectro de posibilidades etiológicas es amplio: asma, cuerpo extraño, aspiraciones recurrentes, traqueobroncomalacia, bronquiolitis obliterante, enfermedades intersticiales, enfermedad pulmonar crónica del prematuro y cardiopatías, entre otras. Cuando se asocia a dermatitis atópica, rinitis alérgica o sensibilización a alérgenos, existen antecedentes personales y familiares de alergia o asma, es nocturna, se exacerba con el ejercicio, con el frío o la exposición a irritantes o alérgenos, el diagnóstico de asma es más probable35. En el caso de la presencia de hemoptisis se debe descartar neumonía, abscesos pulmonares, BQ, FQ, cuerpo extraño, tuberculosis, hemosiderosis pulmonar, tumores, hipertensión pulmonar o malformaciones arteriovenosas pulmonares. La presencia de obstrucción nasal, rinorrea mucopurulenta y halitosis nos debe hacer pensar en síndrome de la vía aérea superior o goteo nasal posterior38. La cefalea persistente puede ser un síntoma de sinusitis39. La presencia de síndrome febril recurrente, malestar general, síntomas constitucionales y tos, generalmente productiva, obliga a estudiar a los contactos y descartar tuberculosis40. En los síndromes aspirativos la tos suele asociarse a regurgitaciones y sofocaciones relacionadas con la alimentación41. La tos psicógena es seca, perruna, repetitiva y frecuente durante el día, se calma o desaparece durante el sueño, se exacerba en presencia de padres o cuidadores y disminuye con la distracción y el deporte. Su diagnóstico es de exclusión en un niño sano que no mejora con medicación19,20. Por último, siempre es importante preguntar si han recibido algún tipo de tratamiento y qué efecto ha tenido sobre la tos, interrogar sobre factores ambientales (tabaquismo familiar, asistencia a guardería, animales, irritantes ambientales…) y buscar síntomas/signos de alarma (comienzo neonatal, tos durante la alimentación, tos de comienzo brusco, tos supurativa con expectoración, sudoración nocturna, pérdida de peso asociada o signos de patología pulmonar crónica…) para la orientación diagnóstica. Los síntomas y signos de alarma en el estudio del niño con tos crónica aparecen en la tabla 3.
Puntos clave de la historia clínica del niño con tos crónica
| Historia clínica | Comentarios |
| Naturaleza de la tos | |
| Gravedad | Descartar enfermedades específicas potencialmente graves |
| Momento de su aparición | Las causas de la tos difieren con la edad |
| Variabilidad a lo largo del día | La tos nocturna, más frecuente en asma o rinitis |
| Producción de esputo | Valorar enfermedades supurativas: FQ, BQ, DCP, BBP… |
| Sibilancias asociadas | Valorar asma |
| Aparición o no de tos durante el sueño | La tos psicógena no suele aparecer durante el sueño |
| Presencia de hemoptisis | Enfermedades supurativas, malformaciones, bronquitis… |
| Tiempo de evolución | Permite clasificar la tos en agua, subaguda y crónica |
| Tipo de tos | Metálica, perruna, seca, espasmódica, en stacatto, paroxística… |
| Edad de aparición | Comienzo neonatal: malformaciones congénitas o enfermedades neuromusculares |
| Relación con la alimentación o la deglución | Posibilidad de síndrome aspirativo |
| Fiebre | Descartar patología infecciosa |
| Contacto con TB y/o VIH | Descartar estas patologías |
| Síntomas crónicos de patología ORL | Valorar la posibilidad de DCP, enfermedades ORL crónicas… |
| Aspiración de cuerpo extraño | Pensar siempre ante la aparición de tos de comienzo brusco |
| Mejoría de la clínica con la medicación | Valorar la mejoría con la administración de broncodilatadores o antibióticos |
| Exposición al humo del tabaco | Valorar ante la falta de resolución o ante la prolongación de la misma |
| Desencadenantes | Frío, cambios de temperatura, ejercicio, exposición a alérgenos… |
| Estado inmunológico y patología infecciosa recurrente | Valorar la posibilidad de inmunodeficiencias |
| Uso de fármacos | Valorar la posibilidad de tratamiento con enzima convertidora de la angiotensina u otros |
| Historia de atopia o enfermedades crónicas | Posibilidad de asma, FQ, DCP, BQ… |
| Crecimiento y desarrollo | Valorar inmunodeficiencias, enfermedades congénitas |
BBP: bronquitis bacteriana persistente; BQ: bronquiectasias; DCP: discinesia ciliar primaria; FQ: fibrosis quística; ORL: otorrinolaringología; TB: tuberculosis; VIH: virus de la inmunodeficiencia humana.
Síntomas y signos de alarma en el niño con tos crónica
| Síntomas y signos de alarma | Comentarios |
| Auscultación anormal | Asma, bronquitis, cuerpo extraño, FQ, anomalías congénitas… |
| Tos húmeda o productiva | Enfermedades supurativas (FQ, BQ, DCP, BBP…), bronquitis… |
| Tos de inicio brusco tras episodio de atragantamiento | Aspiración de cuerpo extraño |
| Tos en relación con alimentación o deglución | Síndromes aspirativos |
| Disnea crónica | Patología torácica (vía aérea o parénquima), cardiaca… |
| Disnea con ejercicio | Asma, enfermedad pulmonar… |
| Soplo cardiaco | Enfermedad cardiaca |
| Presencia de patología neurológica | Síndromes espirativos, debilidad muscular… |
| Deformidades de la pared torácica | Malformaciones, enfermedad pulmonar crónica grave… |
| Hemoptisis | Enfermedad supurativa, anomalías vasculares, bronquitis… |
| Neumonías recurrentes | Asma, cuerpo extraño, malformaciones, inmunodeficiencias… |
| Fallo de medro | Enfermedad pulmonar, cardiaca… |
| Presencia de acropaquías | Enfermedad pulmonar, enfermedad supurativa, cardiaca… |
| Coexistencia de comorbilidades | Enfermedades crónicas |
BBP: bronquitis bacteriana persistente; BQ: bronquiectasias; DCP: discinesia ciliar primaria; FQ: fibrosis quística.
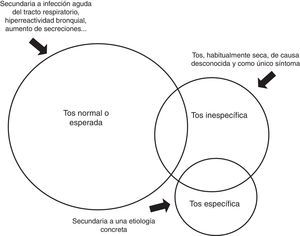
La exploración física debe ser completa y detallada, incluyendo una exploración otorrinolaringológica. Las pruebas diagnósticas se deben solicitar tras una anamnesis y exploración clínica completa10,15. La radiografía de tórax es la primera prueba a realizar12,13,36, y en función de estos resultados se valorará la realización de las siguientes pruebas (fig. 2):
- a.
Pruebas de laboratorio: hemograma e inmunoglobulinas, cuando se sospeche inmunodeficiencias en niños con tos e infecciones bacterianas recurrentes36.
- b.
Pruebas cutáneas: prueba de sensibilidad tuberculínica, test del sudor (electrólitos en sudor con determinación de cloro) y estudio alergológico13.
- c.
Estudio microbiológico: cultivo de esputo o aspirado nasofaríngeo para estudio de virus respiratorios, cultivo de bacterias y/o estudio de celularidad12–14.
- d.
Otros estudios radiológicos: radiografía de tórax en inspiración y espiración ante la sospecha de cuerpo extraño. Tomografía axial computarizada de alta resolución pulmonar ante la sospecha de enfermedades supurativas, malformaciones pulmonares o infecciones graves. Tránsito digestivo superior (TDS) ante la sospecha de cuerpos extraños en el esófago, fístulas traqueoesofágicas y compresiones extrínsecas12–14.
- e.
Función pulmonar: la espirometría pueden realizarse a partir de los 3-4años de edad con el entrenamiento adecuado. Una prueba broncodilatadora positiva sugiere asma, pero cuando esta es normal, se necesitan estudios complementarios (metacolina, óxido nítrico exhalado o esputo inducido) para llegar al diagnóstico13,42.
- f.
Fibrobroncoscopia: se realizará en todo niño con tos crónica en el que sospechemos anomalías de la vía aérea, inhalación de cuerpo extraño, aspiraciones, cuando existan cambios radiológicos localizados o para realizar lavado broncoalveolar y estudios microbiológicos12,13,39.
- g.
pHmetría: cuando se sospeche ERGE, aunque un estudio normal no permite descartar reflujo no ácido, que debe valorarse por impedanciometría13,38,43.
Los niños con asma pueden comenzar con tos, pero la mayoría de niños con tos inespecífica no tienen asma44. La tos seca recurrente puede deberse a aumento de la sensibilidad de los receptores de la tos5, muchas veces secundaria a IRVA. La HRB se asocia a sibilancias pero no a tos seca persistente o a tos nocturna45. Los factores de riesgo, las características de la tos, la presencia de sibilancias y la espirometría nos pueden ayudar en el diagnóstico13,14,35,42.
Bronquitis bacteriana persistenteHasta ahora era una entidad poco estudiada e infradiagnosticada, y se define como tos crónica productiva secundaria a infección de la vía aérea que se resuelve con tratamiento antibiótico prolongado una vez que se han descartado otras patologías46. Los microorganismos más comúnmente implicados son Streptococcus pneumoniae, Haemophilus influenzae y Moraxella catarrhalis, aislándose, en algunos casos, más de un patógeno29,47. El diagnóstico definitivo se realiza por broncoscopia y lavado broncoalveolar, pero puede plantearse realizar una prueba de tratamiento con antibióticos durante 2-4semanas y ver si se resuelve el cuadro antes de la realización de la misma. Algunos pacientes con BBP recurrente requieren ciclos largos y repetidos de antibióticos, por lo que algunos autores plantean la posibilidad de tratamiento con antibióticos inhalados de forma prolongada48. Es una entidad que puede estar asociada a asma y cursar con gran morbilidad, por lo que debe ser diagnosticada y tratada adecuadamente para evitar la evolución a BQ.
Síndrome de la vía aérea superior o goteo nasal posteriorEsta entidad en adultos es una de las causas principales de tos crónica, aunque es menos frecuente en la población pediátrica15. Se debe a la estimulación mecánica de la rama aferente del reflejo de la tos en la vía aérea superior por las secreciones que descienden de la nariz y/o los senos paranasales. En la edad preescolar se debe a infecciones de repetición por hipertrofia adenoamigdalar y/u otitis seromucosa: En los escolares, la presencia de rinitis persistente y/o hipertrofia de cornetes debe hacer pensar en atopia, y la presencia de pólipos nasales obliga a descartar FQ2,49.
Enfermedad por reflujo gastroesofágicoLa asociación entre ERGE y tos crónica inespecífica en los niños es controvertida, ya que hay poca evidencia de que esta patología por sí sola cause tos32. La pHmetría de 24h es sensible y específica para la ERGE ácido, siendo la impedancia la prueba para diagnosticar ERGE no ácido30. El TDS ayuda al diagnóstico de anillos vasculares u otras causas de compresión mecánica12–14.
Trastornos respiratorios funcionalesReconocer la tos psicógena y otros trastornos respiratorios funcionales, como la disfunción de cuerdas vocales, es importante en los pacientes pediátricos, ya que son difíciles de diagnosticar y se etiquetan frecuentemente como asma o síndrome de la vía aérea superior. La tos psicógena es menos frecuente en varones, y suele darse en escolares o adolescentes que tras una IRVA comienzan con una tos seca, ruda, «en graznido», que aparece de manera intermitente durante el día pero desaparece cuando se distrae y durante el sueño. Suele ser muy alarmante para el entorno, padres y profesores, pero el paciente muestra una sorprendente indiferencia19,20.
Tratamiento de la tos crónica en el niñoEl tratamiento de la tos crónica debe realizarse tras una exhaustiva investigación etiológica, teniendo como objetivo eliminar el agente causal y siguiendo las guías de práctica clínica12–14. Es imprescindible recordar a la familia que evite la exposición del niño al humo del tabaco y a otros irritantes ambientales15.
Tratamiento de la tos de causa específicaLa tos crónica secundaria a asma requiere tratamiento con broncodilatadores y, en función de su clasificación, tratamiento con corticoides inhalados42. En los casos de rinitis alérgica requerirá antihistamínicos y esteroides nasales38. La sinusitis precisará tratamiento con antibióticos39. El ERGE requerirá tratamiento con inhibidores de la bomba de protones y/o cirugía50. La BBP requiere tratamientos prolongados (entre 2 y 6semanas) con amoxicilina-clavulánico o claritromicina29,46–48. La tos psicógena requiere el estudio de las causas de estrés o ansiedad y apoyo psicológico posterior12–14,19,20.
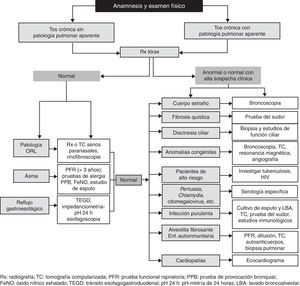
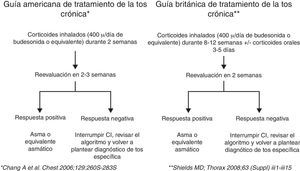
Tratamiento de la tos de causa inespecíficaSi el impacto de la tos es moderado, no hay datos de enfermedad subyacente y el niño está bien, se recomienda un período de observación sin realizar pruebas diagnósticas ni tratamiento y revisar al niño en 6-8semanas. Si se decide realizar un ensayo terapéutico, la duración es empírica y se basa en recomendaciones de expertos, dada la ausencia de estudios controlados en población pediátrica4,12,16. Se recomienda un ensayo terapéutico con corticoides inhalados a dosis medias en los casos de tos predominantemente seca (400μg/día de budesonida o equivalente) durante 2-12semanas en función de las guías, reevaluando al paciente a las 2-3semanas, y si no responde al tratamiento, se debe retirar el mismo12,13 (fig. 3). En los casos de tos inespecífica productiva se puede valorar iniciar un ciclo de antibióticos (amoxicilina-clavulánico) durante 2-3semanas. Chang et al.51 llevaron a cabo un estudio en niños con tos de más de 4semanas de duración que fueron aleatorizados a seguir el algoritmo de tratamiento, previamente descrito, a partir de las 4semanas o a mantener el periodo de observación sin tratamiento de 6-8semanas, siendo el objetivo principal del trabajo la resolución de la tos a las 6semanas. La duración de la tos fue más corta en el grupo de tratamiento precoz. Algunos pacientes tienen una mejoría espontánea de la tos, independientemente del tratamiento, y el diagnóstico de tos como «equivalente asmático» solo puede establecerse tras la reaparición de la sintomatología al retirar el tratamiento y una nueva respuesta positiva al reiniciar el mismo, por lo que una respuesta positiva con corticoides inhalados no permite confirmar el diagnóstico de asma. No está indicado el empleo de antitusivos de acción central, antitusivos no narcóticos, mucolíticos ni expectorantes4. La presencia de más de una causa de la tos puede ser la causa de retraso o fracaso terapéutico si no se tratan todas las patologías subyacentes.
ConclusionesLa tos en la infancia es un síntoma frecuente que, en la mayoría de casos, se debe a infecciones respiratorias banales, pero todo niño con tos crónica debe ser estudiado de forma exhaustiva para encontrar la causa subyacente de la misma. Se recomienda realizar una anamnesis y exploración física detalladas, radiografía de tórax y espirometría (si es posible). La tos crónica específica requiere tratamiento según la patología de base. Si el diagnóstico no es claro, las características de la tos, seca o productiva, pueden ayudar para valorar un posible tratamiento: corticoides inhalados, en el caso de tos seca, o antibióticos, en el caso de tos productiva. El tratamiento debe mantenerse según las recomendaciones de las guías, y si no se objetiva mejoría, se suspenderá el mismo y se buscarán diagnósticos alternativos, teniendo en cuenta que en algunos casos la causa de tos puede deberse a más de una patología. No hay evidencia de que el empleo de jarabes antitusivos y/o antihistamínicos ni otros remedios para la tos sean eficaces, salvo la miel para las IRVA, pudiendo tener efectos adversos graves en los niños, por lo que no deben ser empleados.
FinanciaciónEsta revisión ha sido realizada sin financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.