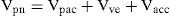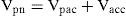En los últimos años ha aumentado el interés por conocer las consecuencias de la interacción paciente-ventilador sobre la mecánica pulmonar en ventilación no invasiva. Es por ello que diversas empresas fabricantes de ventiladores han incorporado a los mismos la posibilidad de monitorización de la ventilación on-line y de descarga de los datos almacenados en su memoria interna. Sin embargo, no existe consenso en la forma de presentación de estos datos, y dichos dispositivos aún no están lo suficientemente validados como para ser empleados de forma sistemática en la práctica clínica.
El presente trabajo tiene por objetivo efectuar un análisis crítico y argumentado de las características técnicas de la determinación de variables de monitorización en uso en los diferentes software incorporados a ventiladores comerciales y de las formas de presentación de estas mediciones en pantalla, enfatizando los defectos y las virtudes de cada una de ellas y analizando su comportamiento en situaciones comunes en la práctica clínica, como los cambios en la interfase o la presencia de fugas accidentales. Asimismo, se proponen vías de solución para establecer las directrices futuras acerca de los parámetros que pueden resultar de importancia para el clínico y la forma de proporcionar e interpretar dicha información.
In recent years, there has been an increasing interest in knowing the consequences of the patient-ventilator interaction in non-invasive mechanical ventilation. Therefore, several ventilator manufacturers have incorporated into their devices the possibility to monitor ventilation on-line and download the data stored in their internal memories. However, there is not a consensus as to how these data should be presented, and said devices have still not been sufficiently validated to be used systematically in clinical practice.
The objective of the present study is to develop a critical, argumentative analysis of the technical characteristics for determining the monitor variables used in the different software programs incorporated in commercial ventilators. Likewise, the study contemplates the presentation of the measurements on the screen display, emphasizing the advantages and defects of each one and analyzing their behavior in common clinical practice situations, such as changes in the interface or the presence of accidental leaks. In addition, solution mechanisms are proposed for establishing future directives for the parameters that are important for clinicians, as well as the manner for providing and interpreting said information.
El uso de la ventilación mecánica no invasiva (VMNI) en el domicilio como tratamiento del paciente con insuficiencia respiratoria crónica se inició en nuestro país a principios de los años noventa1. Las principales patologías sobre las que se ha aplicado esta terapia han sido las enfermedades neuromusculares y de caja torácica2, el síndrome de hipoventilación asociado a obesidad3 y la enfermedad pulmonar obstructiva crónica (EPOC)4. La proporción de pacientes afectos de cada una de estas enfermedades entre los tratados con ventilación mecánica domiciliaria, sin embargo, es diferente en distintos países europeos en el último estudio publicado que recoge los patrones de uso de la VMNI domiciliaria en Europa, publicado en 2005, con datos de los dos años anteriores. Así, mientras en algunos de ellos, como Italia, la proporción de enfermos ventilados con patología de la vía aérea (principalmente EPOC) alcanza el 50% del total, en otros, como España, esta no supera el 20%5. El incremento del uso de la ventilación no invasiva en neumología clínica observado en esta última década, sin embargo, puede haber modificado sustancialmente estos patrones territoriales de prescripción.
En los últimos años, coincidiendo con las mejoras técnicas que los distintos ventiladores han ido incorporando, ha aumentado el interés por conocer las consecuencias de la interacción paciente-ventilador sobre la mecánica pulmonar, y más concretamente de los efectos de distintos modos ventilatorios y de los parámetros de ventilación modificables por el clínico sobre esta misma mecánica. Es por ello que diversas empresas fabricantes de ventiladores han incorporado a los mismos la posibilidad de monitorización de la ventilación on-line y de descarga de los datos almacenados en su memoria interna. En esta línea, en una publicación reciente6 se recomienda el empleo de sistemas de monitorización de los pacientes que reciben VMNI a domicilio, especialmente en aquellos en los que la insuficiencia respiratoria no está suficientemente corregida, sugiriendo paralelamente la necesidad de validar los sistemas desarrollados e introducidos por los fabricantes que posibilitan la descarga de los datos almacenados en la memoria interna del ventilador (built-in software). No obstante, la literatura acerca de la fiabilidad de estos software es escasa. Únicamente existe un estudio muy reciente hecho en entorno de simulación que explora la fiabilidad de las medidas de cálculo de fugas y volumen corriente7.
El presente trabajo tiene por objetivo efectuar un análisis crítico y argumentado de las características técnicas de la determinación de variables de monitorización en uso en los diferentes software incorporados a ventiladores comerciales, y de las formas de presentación de estas mediciones en pantalla, enfatizando los defectos y las virtudes de cada una de ellas. Los datos aquí presentados se han obtenido por adquisición propia de señales, bien con pacientes reales, bien en un entorno controlado de simulación (Simulador IngMar Medical 2000 SL, Pittsburgh, PA, EE. UU., y Polígrafo de Señales Powerlab 16SP, ADInstruments, Sydney, Australia), y se han comparado estos con los proporcionados por los software comerciales incorporados a cada ventilador. Así, este trabajo pretende abrir una reflexión acerca de hacia dónde debe encaminarse la monitorización en el paciente que recibe VMNI domiciliaria.
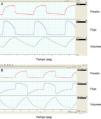
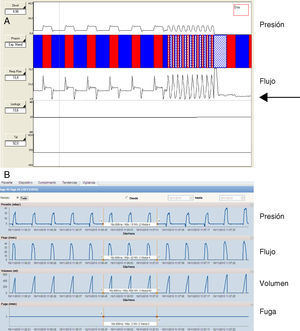
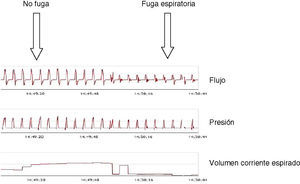
Presentación en pantalla de los datos de los ventiladores. Requisitos de los sistemasLos sistemas iniciales de monitorización de VMNI aparecieron hace unos 10 años, como una adaptación de los mismos destinada a mejorar el control de cumplimiento del tratamiento y su eficacia en los pacientes con síndrome de apneas del sueño y tratamiento con presión positiva en la vía aérea, mediante un dispositivo acoplado a la parte posterior del ventilador. Uno de los primeros modelos comerciales con esta mecánica de trabajo (VPAP III, ResMed, Sydney, Australia) era capaz de descargar los datos, no únicamente de cumplimiento, sino también de volumen minuto, frecuencia respiratoria, episodios obstructivos y valores de fuga no intencional. Su diseño llegó a incorporar un pulsioxímetro que permitía sincronizar los datos de mecánica pulmonar con los de saturación de oxihemoglobina. La figura 1 muestra un trazado con este dispositivo.
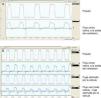
En años posteriores, y en parte propiciado por los estudios realizados en el entorno del paciente crítico que relacionaban la presencia de interacciones patológicas paciente-ventilador (asincronías) con un mayor grado de incomodidad8, la mayoría de los software fueron ya capaces de proporcionar datos de las ondas básicas de flujo y presión-tiempo respiración a respiración, con una resolución en pantalla que alcanzó a permitir, en la mayoría de los casos, una lectura fiable de los trazados. Pero no todos los fabricantes llegaron a ofrecer la misma frecuencia de adquisición de señal, y con frecuencias inferiores a 10Hz (10 puntos por segundo) algunos detalles de la gráfica con trascendencia clínica pueden pasar desapercibidos. Valga como ejemplo de ello la simulación de la figura 2.
Simulación a diversas frecuencias de adquisición de señal de un registro de flujo y presión en modalidad de presión de soporte. En la figura A la frecuencia de muestreo es de 200Hz, y en la figura B, de 5. Nótese que, en la figura B, tanto el esfuerzo ineficaz (*) como el trigger (**) son mucho menos visibles.
Por lo que respecta a la forma de presentación de las diferentes gráficas, la mayoría de ventiladores utilizados en VMNI domiciliaria son susceptibles de ser conectados al paciente mediante diferentes sistemas de tubuladura (única o doble), de válvula espiratoria (neumática o fuga controlada) y de interfase (nasal, oronasal, etc.). Todos estos factores pueden modificar la naturaleza de las gráficas básicas y deben ser tenidos en cuenta por el clínico a la hora de interpretar la morfología de dichas gráficas, y por los fabricantes para suministrar una presentación correcta de las mismas.
Gráficas básicas y problemas asociados al uso de interfases distintasOnda de flujo-tiempoLa mayor parte de los pacientes que reciben VMNI domiciliaria en nuestro entorno están ventilados con modalidades de presión5. Por tanto, la onda de flujo-tiempo, como variable dependiente en los modos de presión, será la que proporcionará información acerca de las interacciones paciente-ventilador.
En el entorno del paciente crítico o en el ámbito de la anestesiología, la presentación de la onda flujo-tiempo no presenta inconvenientes sustanciales. La práctica totalidad de pacientes portadores de tubo endotraqueal están conectados al ventilador mediante circuitos de doble rama (una rama para el aire inspirado proveniente del ventilador y una rama para el circuito espiratorio). Así, mediante la monitorización del aire inspirado y exhalado con neumotacógrafos situados al final de cada uno de los circuitos puede obtenerse sin mayores inconvenientes una onda correcta de flujo-tiempo. De la misma manera, en los ventiladores no invasivos provistos de circuito de doble rama tampoco debería existir mayor problema para la presentación de la mencionada onda en pantalla.
La principal dificultad de la presentación de la onda de flujo aparece cuando se emplean ventiladores de rama única con sistemas espiratorios incorporados en la propia tubuladura o en la interfase. En este contexto, se dispone únicamente de un neumotacógrafo, situado en el propio ventilador. En el trayecto del aire desde el neumotacógrafo al paciente y a la inversa, sin embargo, se producen una serie de hechos fisiológicos que distorsionan la onda de flujo en su morfología nativa y obligan a emplear algoritmos para recrear lo que sucede en la vía aérea del paciente.
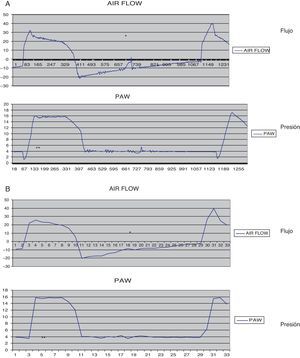
En sistemas de válvula neumática (oclusión de una válvula durante la inspiración y abertura durante la espiración), en ausencia de reinhalación, todo el aire exhalado por el paciente sale a través de la válvula, con lo que la información de la fase espiratoria es inexistente. Por ello, todas las asincronías susceptibles de detectarse durante la espiración (esfuerzo ineficaz, ciclo corto, etc.) no son visibles para el clínico. La figura 3 muestra una onda de flujo-tiempo con un sistema de válvula neumática y neumotacógrafo situado entre el ventilador y la válvula. Evidentemente, si precisamos monitorizar la gráfica completa, será necesario colocar un neumotacógrafo adicional entre la válvula y el paciente, que nos proporcione toda la información sobre ambas fases del ciclo. El problema de la rama única afecta especialmente a los ventiladores de modo volumétrico utilizados en VMNI, en los que la insuficiente compensación de las fugas determina que el sistema sea funcional sin la existencia de un control de fugas suficiente.
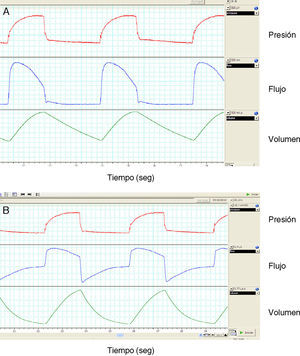
Monitorización mediante neumotacógrafo externo de la onda de flujo-tiempo. En la figura A el neumotacógrafo está colocado entre el ventilador y la válvula espiratoria, que es de tipo neumático, con lo que la información de la fase espiratoria es inexistente. En la figura B el neumotacógrafo está colocado entre la válvula y el paciente, con lo que la información de la fase espiratoria es completa. El registro muestra un trazado con presión de soporte, si bien la onda de presión está ligeramente distorsionada porque se utilizó para su obtención un tiempo de presurización largo (300mseg) y la monitorización se efectuó al final de una tubuladura estándar de 2metros.
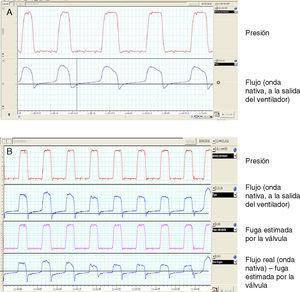
En sistemas de válvula de tubuladura única y fuga controlada, el principal inconveniente de la onda de flujo-tiempo consiste en que el flujo (y por tanto el volumen) que circula a través del neumotacógrafo durante la inspiración es la suma del flujo correspondiente al paciente y el flujo que escapa por la válvula. Durante la fase espiratoria sucede lo contrario: el flujo que llega al neumotacógrafo es el exhalado por el paciente menos el que escapa por la válvula. La conclusión es clara: en la onda nativa, sin corregir, el flujo (y por tanto el volumen) inspiratorio están sobreestimados, mientras que el flujo y el volumen en espiración están infraestimados. Es preciso incorporar un algoritmo matemático a la onda de flujo que estime el flujo que escapa por la válvula en la inspiración (en un sistema ideal con ausencia de fugas no intencionales). En la figura 4 puede observarse la onda nativa de flujo-tiempo en un sistema con válvula de fuga. Tras la corrección mediante un algoritmo matemático que tiene en cuenta la correlación entre el valor de presión y el flujo que escapa por la válvula (disponible para cada interfase en la información proporcionada por el fabricante y transformable en una ecuación de primer grado mediante una recta de regresión para valores de presión entre 4 y 20cmH2O) puede observarse que el punto cero de flujo corresponde exactamente con el inicio de la inspiración.
Presentación de ondas presión y flujo-tiempo nativas en un sistema de tubuladura única, con válvula de fuga controlada y modalidad presión de soporte. Nótese que en la figura A el flujo inspiratorio es mucho mayor que el espiratorio, con referencia al punto 0. En la figura B se ha corregido la onda nativa, restándole el flujo calculado de fugas para cada instante.
Algunos de los software de monitorización no efectúan la corrección mencionada anteriormente o la realizan de una forma incompleta. El resultado es un desplazamiento inferior del punto cero de flujo. En la figura 5 A puede observarse el trazado que ofrece un software comercial con este problema. La figura 5 B muestra un tratamiento alternativo del trazado, simplemente con la supresión de la fase espiratoria, aun utilizando una válvula de fuga, con los mismos inconvenientes reseñados más arriba (pérdida de información de fase espiratoria).
Onda de presión-tiempoLa onda de presión-tiempo ofrece menos problemas técnicos que la de flujo-tiempo. El principal problema que puede presentar, tanto en los sistemas de tubuladura única como doble, es atribuible a la pérdida lineal de presión causada por la resistencia y compliance de la tubuladura empleada. Para aumentar la fiabilidad de la onda de presión-tiempo algunos fabricantes han colocado un sensor proximal suplementario para capturar la onda de presión a dicho nivel. Otra opción técnica consiste en el requerimiento de una prueba previa al uso en el paciente, calculando a partir de ella la pérdida de presión en función de la resistencia y compliance de la tubuladura empleada. Esta opción es incorporada en algunos de los ventiladores de última generación.
Volumen corrienteSin duda, una de las variables de mayor importancia a monitorizar en el paciente con VMNI domiciliaria es el volumen corriente. Todos los software ofrecen lectura del volumen corriente obtenida a partir de la onda de flujo-tiempo. Así, los inconvenientes a los que hacíamos referencia en la sección de análisis de la onda de flujo-tiempo serían aplicables también a la medida del volumen corriente. Analizando los distintos software, sin embargo, puede comprobarse que existen importantes diferencias en la forma de obtención y la presentación de las mediciones de éste:
- -
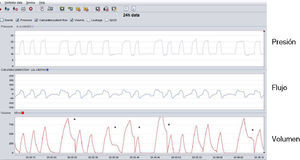
Con presentación de la onda volumen-tiempo. Habitualmente se acompaña de la monitorización del volumen inspiratorio mediante la integración de la parte positiva de la onda de flujo-tiempo. El valor del volumen corriente en cada ciclo se corresponde con el valor máximo de la onda de volumen. Este modelo de presentación tiene ventajas e inconvenientes. Entre las ventajas cabe destacar que permite discriminar, al menos desde un punto de vista cualitativo, los ciclos en los que hay fugas en inspiración de los que no las presentan. Como puede verse en la figura 6, tomada de un paciente real, el área bajo la curva (volumen) de la parte positiva de la onda de flujo es mucho mayor que la de la parte negativa, también presentada en la pantalla, lo cual sugiere que hay presencia de fugas en dicha parte del ciclo. Así, como consecuencia de la integración de la onda de flujo asimétrica, la parte espiratoria de la onda de volumen es mucho menor que la inspiratoria. El descenso abrupto que se produce previamente a la siguiente inspiración es atribuible al reinicio de la integración de la onda de flujo. Habitualmente, el reinicio suele producirse en el punto en el que la onda de flujo atraviesa el punto cero, pasando de negativa a positiva. Sin dicho reinicio, en sistemas con fugas inspiratorias, si la onda de volumen no retorna al punto cero en cada inspiración se producirá una deriva de dicho punto, con imposibilidad de cálculo del volumen corriente. Este planteamiento de monitorización del volumen inspiratorio con presentación de la curva volumen-tiempo muestra también inconvenientes adicionales: en primer lugar, el algoritmo de modificación de la curva nativa de flujo (monitorizada por el neumotacógrafo dentro del ventilador) ha de ser exquisito para asegurar la fiabilidad del volumen corriente y, en segundo lugar, en ciclos con fuga inspiratoria, el cálculo del volumen corriente real presenta dificultades.
Figura 6.Presentación de onda de volumen-tiempo en un paciente con fugas inspiratorias y modalidad presión de soporte. Obsérvese que el área bajo la curva de la parte inspiratoria de la onda de volumen es muy superior a la de la parte espiratoria en determinados ciclos, marcados con un asterisco. En dichos ciclos, además, el tiempo inspiratorio es más prolongado porque la onda de flujo o bien no alcanza o alcanza con retraso el criterio de ciclado a espiración (en este caso, un 30% de flujo máximo) y dicho ciclado se produce por un criterio secundario de seguridad (tiempo). También en dichos ciclos, se produce un descenso abrupto en el momento en el que la onda de flujo cruza el punto cero, que reinicia el ciclo para evitar la deriva en la integración de la onda de flujo.
- -
Sin presentación de la onda volumen-tiempo. En este planteamiento únicamente se ofrece una lectura puntual de la estimación del volumen corriente y se utiliza un software que integra la parte espiratoria de la onda de flujo, es decir, monitoriza volumen corriente espirado. Al igual que el planteamiento anterior, también aparecen aquí ventajas e inconvenientes. Entre las ventajas, merece la consideración de que el volumen corriente espirado es mucho menos variable en presencia de fugas, dado que la mayoría de los sistemas de monitorización basan la monitorización de las fugas tomando como referencia precisamente las del ciclo espiratorio. Por tanto, a priori, la exactitud de la integración de la rama espiratoria debería ser mayor. Los inconvenientes de esta forma de estimación no son despreciables, sin embargo, y el principal de ellos aparece en pacientes con interfase nasal y que tienen tendencia a exhalar el aire por la boca. La figura 7 muestra un modelo artificial en el que se ha simulado una fuga espiratoria a través de una válvula unidireccional. Como puede comprobarse, el volumen exhalado monitorizado cae significativamente, aun cuando el paciente estaría, presuntamente, ventilado con volúmenes corrientes correctos.
Figura 7.Modelo de simulación mediante válvula unidireccional que muestra cómo se comportaría un sistema que monitoriza el volumen corriente espirado en un paciente con ventilación con interfase nasal y espiración por boca. A pesar que el volumen inspiratorio proporcionado por el ventilador es el mismo, el monitorizado cae significativamente.
En cuanto a la fiabilidad de la medida del volumen corriente, Contal et al.7 exploran la correlación entre el volumen ofrecido por el software de siete ventiladores, comparándolo con un sistema externo de adquisición de señales. Cabe destacar que todos los software de los ventiladores estudiados infraestiman el volumen corriente, y únicamente en uno de ellos se encuentra una correlación con el nivel de fugas del experimento. Como limitaciones del trabajo de estos autores hay que mencionar que el análisis que se efectúa en él no es respiración a respiración, y que los valores obtenidos en el modelo experimental no se convierten a condiciones de humedad y temperatura del cuerpo humano (condiciones BTPS), aunque algunos de los ventiladores que incluyen en el estudio ya ofrecen la lectura en estas condiciones.
Fugas- -
Bases para el cálculo matemático. Se trata de una de las variables principales que deberían monitorizarse con exactitud en el paciente con VMNI. Sin embargo, la dificultad técnica que entraña su medición en función de las interfases utilizadas no es despreciable. Con sistemas de doble tubuladura la dificultad es mucho menor, dado que la diferencia entre el volumen inspirado y el espirado es directamente atribuible a las fugas. La situación cambia si empleamos sistemas de tubuladura única. En ese caso se plantea el problema de cómo discriminar cuál es la proporción de flujo que circula por el neumotacógrafo destinado al volumen corriente y cuál corresponde a las fugas, tanto por la válvula como por existencia de fuga accidental.
Por tanto, el planteamiento matemático sería el de la ecuación 1:
donde Vpn correspondería al flujo (o volumen) total que circula por el neumotacógrafo, Vpac sería el correspondiente al paciente, Vve al de las fugas por la válvula y Vacc al de las fugas accidentales.El primer paso sería que el software corrigiera el flujo por las fugas de la válvula, como se muestra en la figura 4. Este requisito puede cumplirse de dos formas. En alguno de los ventiladores utilizados en los entornos de críticos existe la posibilidad de efectuar una «prueba de fugas» mediante la oclusión manual de la interfase conectada al ventilador, que realiza un incremento gradual de la presión, calculando para cada punto de presión la fuga por la interfase. La segunda forma sería introducir manualmente en el software el tipo de interfase que se va a utilizar, y por tanto los datos de fuga correspondientes a la misma. Si tenemos en cuenta que el nivel de fuga de una mascarilla facial9 es aproximadamente un 20% superior al de una nasal, puede comprenderse fácilmente la trascendencia de que el software tenga conocimiento de dichos datos. Un ejemplo de ello es el trazado de la figura 8, en el que se emplea una fuga equivalente a la de una máscara facial (50l/min a presión de 20cm H2O) en un modelo de simulación sin ningún otro punto de fuga adicional. Como puede verse, el sistema informa de una fuga accidental de 11l/min que corresponde a la diferencia de flujo entre la mascarilla nasal estándar que el ventilador asume que se ha utilizado y la facial.
El segundo paso consistiría en la discriminación de la fuga accidental, con lo que, si conocemos la propia de la válvula, la ecuación pasa a ser la siguiente:
En otras palabras, es un sistema de una ecuación con dos incógnitas. Los únicos puntos en los cuales podemos conocer el valor son aquellos en los que conocemos una de las variables. La mayoría de software utilizan para su estimación la transición entre la espiración y la inspiración, donde el flujo del paciente es cero y, por consiguiente, todo el flujo que circula por el neumotacógrafo corresponde a fugas. A partir de este valor, se extrapola la fuga inspiratoria. La figura 9 ilustra este concepto.
El problema con este modelo puede aparecer cuando las fugas son proporcionalmente más importantes en una de las dos fases. Por ejemplo, una interfase mal ajustada tendrá una fuga adicional proporcionalmente mayor durante la inspiración, cuando la presión en la vía aérea es mayor e, inversamente, en un paciente con buen ajuste de una interfase nasal pero espiración por la boca, la fuga será proporcionalmente muy superior durante dicha fase del ciclo. Este punto no ha sido hasta la fecha motivo de estudio. Visualmente, sin embargo, y como ya se mencionaba anteriormente, una fuga desproporcionada en inspiración puede intuirse cuando la parte inspiratoria del flujo es muy superior a la espiratoria o bien cuando en la transición de la onda de presión de inspiración a espiración el flujo persiste positivo, ya que, en esta última circunstancia, sin presencia de fugas, la onda de flujo debería cruzar el punto cero coincidiendo con el paso a presión espiratoria.
- -
Presentación en pantalla. La forma en que los software presentan la información sobre las fugas es también variable, en función de su diseño. Así, mientras algunos fabricantes optan por ofrecer en pantalla la lectura de la fuga total (accidental+válvula espiratoria), otros optan por dar únicamente lectura de la fuga accidental. Incluso hay algunos fabricantes que ofrecen únicamente lectura de la fuga en espiración. Por tanto, es fundamental discriminar el tipo de lectura que ofrece cada utillaje a la hora de interpretar un trazado.
Además de las variaciones en la forma de lectura, también es variable la presentación visual de las fugas. La mayoría de fabricantes optan por ofrecer lecturas puntuales a frecuencias variables (desde respiración a respiración, hasta el valor medio de varias respiraciones). Por el contrario, otros fabricantes ofrecen lectura de la onda de fugas, cuya morfología suele ser superponible a la de la presión.
Finalmente, en lo que respecta a la fiabilidad, el estudio de Contal et al.7 explora también la fiabilidad de la lectura de las fugas ofrecida por siete ventiladores, encontrando una variabilidad importante entre ellos. Mientras tres de los ventiladores ofrecían una lectura de fuga bastante ajustada a la medida externamente, los otros cuatro infraestimaban significativamente el valor de fugas. Un inconveniente importante en la interpretación de los resultados es precisamente la diferente forma de presentación en pantalla de las fugas en función del fabricante, como se explicaba anteriormente.
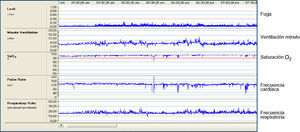
Correlación con variables biológicasEvidentemente, el objetivo último de la VMNI es la corrección de la insuficiencia respiratoria que motivó su indicación, no la obtención de trazados de mecánica pulmonar y el análisis aislado de interacción paciente-ventilador. De hecho, el estándar de monitorización de la VMNI domiciliaria durante los últimos años ha sido el registro de pulsioximetría nocturna. Por tanto, además de conocer las interacciones paciente-ventilador mediante el análisis de curvas básicas, es necesario valorar la correlación entre estas y las variables biológicas, medidas, por ejemplo, con algún sistema no invasivo de monitorización de gases sanguíneos. En otras palabras, pueden existir trazados de ondas de flujo y presión-tiempo con gran cantidad de asincronías, pero con escasa repercusión oximétrica, y a la inversa.
Con la tecnología actual, el mejor parámetro para una correlación sencilla, rápida y fiable de las gráficas de mecánica pulmonar con variables biológicas sigue siendo la pulsioximetría. Los sistemas alternativos de medición no invasiva de la PaCO2 tienen inconvenientes que añaden complejidad al análisis. La medición de la PaCO2 transcutánea requiere de utillajes de coste elevado, y es técnicamente dificultosa en calibración y procedimiento10, con un tiempo de retraso en detección de episodios de alrededor de 1min en los modelos más modernos, que conlleva que se pierda la información de los episodios de duración inferior a la mencionada11. Estas limitaciones la hacen poco exportable al domicilio. La capnografía en aire espirado ofrece una lectura rápida, respiración a respiración, pero tampoco está exenta de problemas de interpretación. En primer lugar, si pretende utilizarse el CO2 al final de la espiración (end-tidal CO2) como sustituto de la PaCO2, debe tenerse en cuenta que en pacientes con patología parenquimatosa pulmonar (especialmente en pacientes con EPOC) el gradiente entre el end tidal CO2 y la PaCO2 arterial aumenta con la severidad del trastorno ventilatorio obstructivo12. Además, en caso de fugas espiratorias (p.ej., en pacientes con máscara nasal y espiración por boca) no existirá señal de aire espirado.
Conclusiones y reflexiones de cara al futuroEs indudable que la monitorización de la VMNI domiciliaria ha experimentado una progresión cualitativa importante con el desarrollo de software que aprovecha los datos almacenados en la memoria interna de los ventiladores. Sin embargo, en el momento actual, tanto la complejidad intrínseca en la interpretación de los episodios que suceden en el paciente que recibe VMNI domiciliaria como la falta de validación de los sistemas comerciales de monitorización hacen imprescindible un esfuerzo de consenso para determinar el sistema ideal de monitorización en cuanto a validez y diseño, que en nuestra opinión debe tener en cuenta los siguientes puntos clave:
- -
Discriminación de las variables necesarias para una correcta monitorización: evidentemente, la información proporcionada por las plataformas debe ser suficiente, pero no redundante. Monitorizar variables como el tiempo inspiratorio, el tiempo espiratorio, el volumen corriente y el volumen minuto a la vez provoca una saturación de canales en pantalla que dificulta la lectura. Una pantalla que incluya gráficos de flujo, presión y volumen-tiempo, cálculo de fugas y una variable biológica puede ser suficiente en la práctica clínica.
- -
Adaptabilidad a los diferentes sistemas de tubuladura, válvula espiratoria e interfase susceptibles de utilizarse en cada paciente concreto. A priori, lo ideal sería que el clínico pudiera introducir manualmente todos los datos que puedan alterar la monitorización en cada paciente a monitorizar.
- -
Facilidad de uso por parte del clínico. Al contrario de lo que sucede en la patología del sueño, en el paciente ventilado no está aún determinada la sistemática de lectura. La lectura en períodos de tiempo (minuto a minuto) y la creación de índices de asincronías, como se ha efectuado ya en el paciente agudo8, pueden ser de fácil aplicación en el paciente con VMNI.
- -
Incorporación de inteligencia artificial para lectura automática de trazados. Evidentemente, la lectura manual de trazados nocturnos de un promedio de 8h de duración consume una cantidad importante de tiempo. La incorporación de algoritmos que faciliten una lectura automatizada de los episodios asociados a desaturación (fugas, obstrucción residual de vía aérea superior, esfuerzo ineficaz, etc.) podría ayudar en la toma de decisiones clínicas que mejoren la adaptación del ventilador al paciente y, paralelamente, ampliaría considerablemente las posibilidades en el terreno de la investigación de las repercusiones de las asincronías en los pacientes tratados mediante VMNI.
Ninguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.