La mucormicosis es una infección por hongos filamentosos con diversas formas de presentación: rinocerebral, pulmonar, renal, cutánea y gastrointestinal. La especie Rhizopus oryzae es el organismo más frecuentemente aislado, responsable del 70% de los casos1. Los factores de riesgo para padecerla incluyen: enfermedades hematológicas, diabetes mellitus con mal control metabólico, trasplante de órganos sólidos o hematopoyéticos, neutropenia, traumatismos, sobrecarga férrica y quemaduras severas. Existe controversia sobre si el uso crónico de corticoides predispone o no a desarrollar mucormicosis. Por otra parte, en los últimos años hemos asistido a un aumento de su incidencia debido al envejecimiento de la población, lo cual conlleva un incremento de los factores de riesgo antes mencionados2,3.
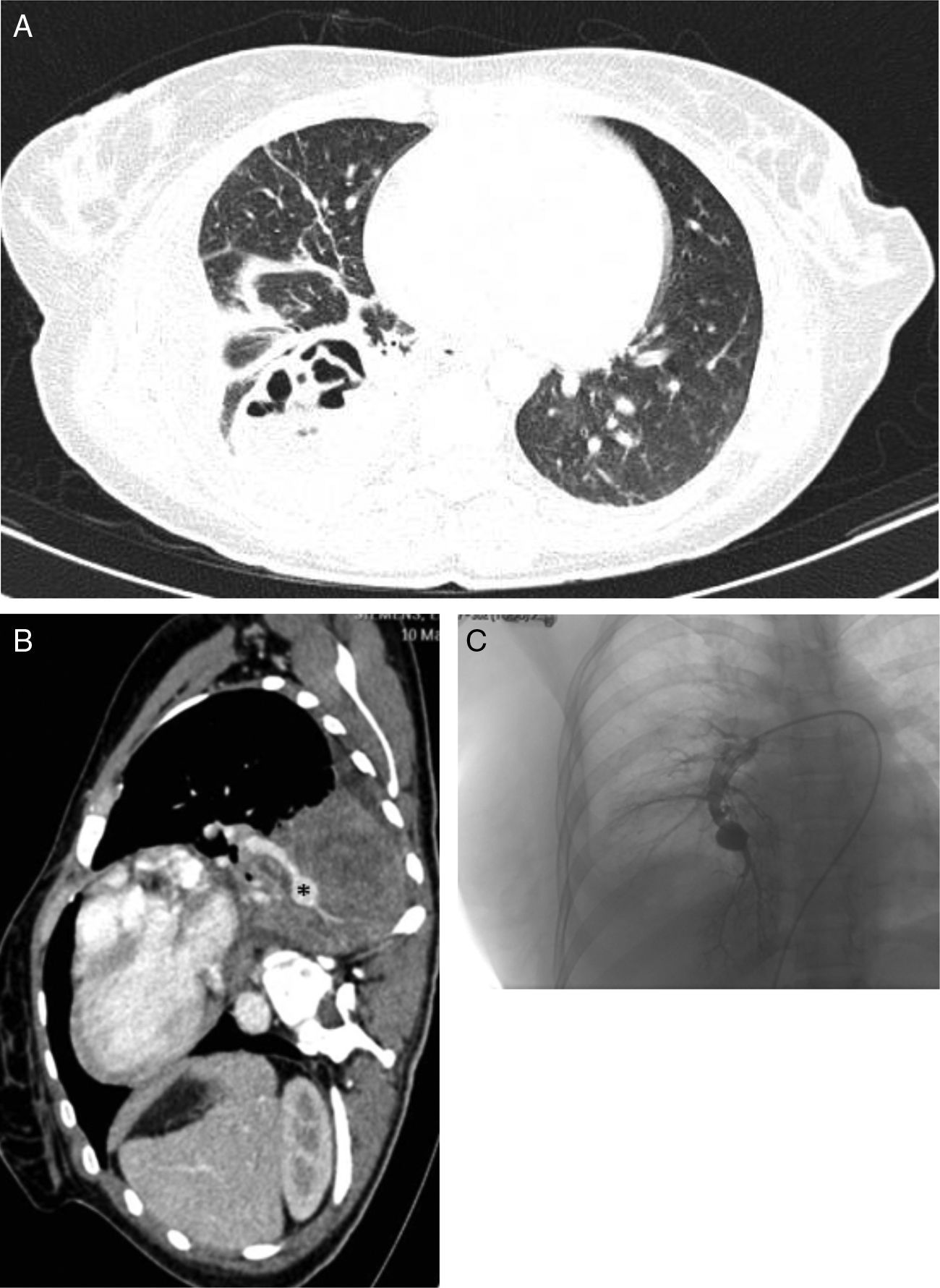
Presentamos el caso clínico de una mujer de 29 años, fumadora de 10 paquetes-años y con inicio reciente de diabetes mellitus tipo 1 (cetoacidosis la semana anterior al inicio del cuadro). Consultó por disnea, fiebre de 38°C, dolor en costado derecho, tos y expectoración herrumbrosa de horas de evolución. La auscultación reveló la presencia de crepitantes en base derecha. La analítica mostró leucocitosis importante (30.100/μl) y PCR elevada (224mg/l). En la radiografía de tórax se objetivó condensación del lóbulo inferior derecho. Fue diagnosticada de neumonía adquirida en la comunidad y se inició antibioterapia empírica. La tomografía computarizada (TC) de tórax mostró en el lóbulo inferior derecho una condensación del parénquima pulmonar con formación de una lesión hipodensa con burbujas aéreas en su interior y pared gruesa, con unos diámetros axiales máximos de 6,1×4,2cm, compatible con absceso (fig. 1A). Durante su ingreso en planta presentó varios episodios de hemoptisis, por lo que se realizó fibrobroncoscopia que mostró una estenosis total del bronquio basal anterior (B8) y parcial del basal-lateral (B9) derechos por tejido necrótico sobre tejido sólido. Ante la ausencia de mejoría clínica se realizó una nueva TC torácica que reveló, además de la condensación necrosante, una dilatación aneurismática de la salida de la arteria segmentaria del segmento 10 derecho, compatible con aneurisma micótico de 1,4cm de longitud y 5cm de calibre (fig. 1B). Se realizó una arteriografía (fig. 1C) que confirmó el diagnóstico y se embolizó el aneurisma con éxito, empleándose tapón Amplatzer® tipo 2 de 14mm, con control de la hemoptisis y posterior embolización con coils de 10mm y Amplatzer® de 8mm en el inicio del aneurisma y rama troncular inferior derecha. La biopsia bronquial tomada durante la broncoscopia mostró la presencia de hifas compatibles con mucormicosis, por lo que se inició tratamiento con anfotericina-liposomal y caspofungina. Desde ese momento experimentó una evidente, aunque lenta mejoría clínica. Se realizó lobectomía inferior derecha mediante toracotomía posterolateral con hallazgo de adherencias pleurales por toda la superficie pulmonar, sobre todo del lóbulo inferior derecho a diafragma, presentando un postoperatorio sin complicaciones y una recuperación favorable hasta la curación.
A) TC de tórax con contraste (ventana parénquima), que muestra un absceso pulmonar con relación a la neumonía necrosante del lóbulo inferior derecho. B) Corte sagital de la TC de tórax (ventana mediastino), que objetiva un aneurisma micótico dependiente de la rama segmentaria ínfero-medial (asterisco). C) Arteriografía pulmonar realizada antes de la embolización del aneurisma.
Una característica determinante de la mucormicosis pulmonar es que progresa rápidamente, presentando una marcada capacidad angioinvasiva. El tejido invadido se necrosa y acaba infartándose por ocupación de las propias hifas. Ello se traduce en la capacidad de formar neumonías cavitadas. Además, puede llegar a estructuras adyacentes como el mediastino, el corazón o el torrente sanguíneo (fungemia). La hemoptisis es una complicación frecuente y puede ser masiva. El diagnóstico de mucormicosis pulmonar es complejo, ya que la forma de presentación es similar a la de una neumonía adquirida en la comunidad: los síntomas más frecuentes son fiebre, dolor de características pleuríticas y tos con expectoración purulenta. Las pruebas de imagen son inespecíficas, ya que no hay signos característicos que las diferencien de otros procesos. La identificación del microorganismo en el tejido es necesario para el diagnóstico de seguridad de infección fúngica invasiva. El cultivo permite la confirmación de la especie. Puede utilizarse el aspirado bronquioalveolar (BAL) en pacientes inmunodeprimidos, si bien su resultado positivo en caso de hongos es únicamente orientativo. En cambio, se considera altamente sugestivo si pueden verse hifas en la microscopia óptica. El tratamiento médico de elección es la anfotericina B liposomal intravenosa a dosis de 5mg/kg día y debe continuarse hasta la resolución clínico-radiológica del proceso. Es destacable la resistencia a voriconazol por parte de estos organismos. Hay que retirar el tejido necrótico existente, bien mediante desbridamiento bien mediante lobectomía, para que la terapia antifúngica sea eficaz y llegue a los tejidos bien perfundidos4,5. La mucormicosis es una enfermedad emergente que tenemos que tener presente en la práctica clínica diaria, y ahí es donde radica el interés de nuestro caso: una neumonía necrosante en paciente con factores predisponentes, presencia de hemoptisis y observación de áreas necróticas en mucosa bronquial, son datos claves que pueden orientar al diagnóstico de infección fúngica invasiva.